Артрит на пальцах рентген
Артрит – распространенное заболевание, которое быстро прогрессирует. Без своевременного лечения оно способно привести к инвалидности. Для постановки точного диагноза назначается комплекс исследований. Рентген при артрите помогает определить не только наличие патологии, но и ее стадию.
В каких случаях назначается рентген сустава
Рентген кистей рук при ревматоидном артрите
Рентген – методика исследования, которая не требует повреждений кожных покровов пациента. Метод позволяет получить снимок исследуемой части тела.
Рентгенологическое исследование назначается в следующих случаях:
- При любых травмах, в том числе вывихах и переломах.
- При хромоте.
- При частичной или полной потере подвижности конечностей.
- При наличии дискомфортных или болевых ощущений.
Рентген для диагностики артрита назначается при наличии следующих симптомов:
- Симметричное поражение суставов.
- Появление припухлостей и покраснений.
- Скованность движений.
- Усиление болевого синдрома в ночное время.
- Появление ревматоидных узлов.
- Деформация конечностей.
Рентген проводится не только в целях диагностики артрита, но и для выявления других проблем, связанных с суставами.
Противопоказания к исследованию
Беременность – единственное серьезное противопоказание
Беременность – единственное серьезное противопоказание для проведения рентгенологического исследования. Это обуславливается тем, что рентгеновские лучи отрицательно влияют на развитие плода.
Кроме этого, проведение рентгена не рекомендуется в следующих случаях:
- При наличии кровотечений.
- Людям, у которых повышена чувствительность к йоду.
- При туберкулезе.
- При тяжелых заболеваниях почек и печени.
- При наличии патологий эндокринной системы.
- При повышенном сахаре в крови.
Вышеперечисленные причины не являются прямым противопоказанием. Если рентгенологическое исследование необходимо, то оно проводится, не смотря на данные состояния.
Рентгенологические признаки артрита
Рентген суставов стоп при артрите
Признаки артрита на рентгене зависят от стадии заболевания. На начальных этапах не всегда удается поставить верный диагноз, опираясь лишь на рентген. В этих случаях необходимы дополнительные диагностические меры.
Рентген позволяет оценить степень повреждения суставов, и насколько сильно прогрессирует патологический процесс. Поэтому будет ли виден артрит на рентгене, зависит от стадии заболевания.
1 стадия
Признаки артрита на 1 стадии на снимке практически не выражены. В этом случае патология имеет лишь минимальные клинические проявления, которые не отображаются на рентгенограмме.
Диагноз ставится на основании симптоматики и дополнительных диагностических мер. Жалобы на ноющие боли в суставах, отечность и дискомфорт могут говорить о начале развития ревматоидного артрита. Но стоит учитывать, что такую же симптоматику имеет остеопороз. Околосуставной остеопороз виден на рентгенограмме.
2 стадия
На 2 стадии ревматоидного артрита заболевание приобретает более выраженные клинические проявления. Рентгенография суставов позволяет рассмотреть уменьшение сочленений кости и другие проявления патологии:
- Появление эрозий на поверхности хряща. На 2 стадии эрозии единичны.
- Снижение минеральной плотности ткани.
- Появление отечности суставной полости.
На этом этапе у пациента усиливается симптоматика артрита. Боли в суставах становятся интенсивными, боль не купируется без использования нестероидных противовоспалительных средств. Прогрессирует скованность движений.
На второй стадии признаки поражения суставов становятся заметны
3 стадия
Данная стадия артрита имеет уже типичную клиническую картину. Кроме вышеперечисленных проявлений, диагностируемых на 1 и 2 стадии, наблюдается ярко выраженная деформация суставов и формируется подвывих.
Рентген на 3 стадии ревматоидного артрита позволяет рассмотреть следующие изменения:
- Прогрессирует остеопороз, суставная щель становится крупнее в размерах.
- Эрозии приобретают множественный характер.
- Подвывихи суставов заметны на снимке, особенно ярко проявляются на мелких суставах.
На данной стадии к симптомам добавляются воспаление сосудов на ногтевой пластине, нейропатия и плевриты. Болевой синдром не купируется приемом медикаментов, в некоторых случаях могут потребоваться инъекции с обезболивающим препаратом.
4 стадия
Ревматическое заболевание на 4 стадии является необратимым. На данном этапе появляется большая вероятность появления осложнений.
На рентгенограмме специалист видит все ту же клиническую картину, что и на 3 стадии. Существует лишь одно отличие – появление анкилозов. Анкилоз – это необратимое сращение между поверхностями суставов. Щель между суставами уменьшается или исчезает совсем.
Пациент замечает следующие изменения:
- Болевые ощущения могут появляться как при движении, так и в состоянии покоя. Боль высокой интенсивности.
- Значительно ограничены движения по причине деформации суставов.
- При появлении анкилозов движения становятся практически невозможными.
Данные признаки появляются в среднем через 10 лет от начала прогрессирования патологии. Современные методики исследования позволяют диагностировать заболевание на ранней стадии, что значительно упрощает процесс лечения.
Принципы лечения на различных стадиях
Лечение ревматоидного артрита курсами массажа
Не существует стандартной схемы лечения артрита, которая бы подходила каждому пациенту. При назначении терапии врач опирается на симптоматику патологии, возраст пациента и его общее состояние. Рентгенологическое исследование является обязательным, так как оно помогает точно определить стадию заболевания. От стадии будет зависеть принцип лечения.
Особенности лечения на 1 стадии:
- Ограничить физическую нагрузку и подъем тяжестей. Разрешается выполнять специальный комплекс упражнений ЛФК для ускорения процесса лечения. Время гимнастики не должно превышать 40 минут.
- Людям, которым тяжело выполнять комплекс упражнений, необходимо ежедневно уделять 30 минут для пешей прогулки.
- Лечение подразумевает профилактические меры, так как затруднительно точно подтвердить наличие артрита.
- При повреждениях коленного сустава рекомендуется носить бандаж.
- Рекомендуется заниматься плаванием, но не перегружать организм физической нагрузкой.
- Медикаментозные препараты на этой стадии не назначаются. При сильном болевом синдроме разрешается принимать обезболивающие средства.
Начальная стадия заболевания подразумевает постоянное наблюдение у врача. Необходимо регулярно проводить диагностическое обследование, чтобы контролировать прогрессирование патологии.
Особенности лечения на 2 стадии:
- Терапия основывается на базисном лечении. Препараты назначаются врачом с учетом всех индивидуальных особенностей пациента.
- Дополнительно к базисным препаратам рекомендован прием фолиевой кислоты.
- Промежуток между обследованиями не должен превышать 6 месяцев.
- Для купирования болевых ощущений назначается прием НПВС.
- В обязательном порядке необходимо выполнять физические упражнения, которые помогут избежать осложнений и притормозить прогрессирование ревматоидного артрита.
- Некоторым пациентам назначается санаторное лечение, в которое входят физиопроцедцры, грязевые ванны и бальнеотерапия.
- Для снятия болевых и дискомфортных ощущений, а также избавления от отечности рекомендован курс массажа.
Если лечение на 2 стадии начато своевременно, то это поможет остановить дальнейшее прогрессирование патологии или добиться полного выздоровления.
Особенности лечения на 3 стадии:
На 3 стадии не всегда удается добиться выздоровления. Лечебные меры направлены на то, что бы остановить дальнейшее развитие артрита.
- Лечебная физкультура, пешие прогулки и физиолечение также необходимы, как и на предыдущих стадиях.
- При сильном болевом синдроме, который не купируется нестероидными противовоспалительными средствами, назначают препараты группы глюкокортикостероидов.
- Препараты из базисной группы подбираются индивидуально, на 3 стадии их дозировка может быть увеличена.
- Возможно назначение гормональных медикаментов, которые принимаются как перорально, так и вводятся инъекционно.
- Стойкие деформации являются показанием для оперативного вмешательства.
- В тяжелых случаях целесообразен прием генноинженерных биологических медикаментов.
При достижении ремиссии обязательны регулярные обследования, а также соблюдение всех профилактических мер.
Особенности лечения на 4 стадии:
Последняя стадия является самой тяжелой, добиться полного выздоровления практически невозможно. На этой стадии все меры направлены на достижение стойкой ремиссии и предотвращение осложнений.
- Лечение базисными препаратами подразумевает увеличение дозировки.
- Глюкокортикостероиды вводятся инъекционно в сами суставы. Это позволяет избавиться от болевого синдрома.
- В некоторых случаях при сильной боли рассматривается вопрос об использовании наркотических обезболивающих.
- Физиотерапевтические меры принимаются регулярно, без перерывов.
- При возможности крупные суставы заменяют на протезы.
- Начало лечения проводят в условиях стационара.
На последней стадии артрит способен принести серьезные осложнения, в редких случаях возможна инвалидность. Своевременное обследование и лечение поможет избежать этих проблем. Даже при переходе заболевания в стадию ремиссии лечение не отменяют, возможна корректировка дозировки препаратов.
Источник
Ревматоидный артрит — аутоиммунное заболевание, которое характеризуется поражением соединительной ткани, входящей в структуру суставов. Патология хроническая, прогрессирующая. Одной из классификаций заболевания, на основании которой подбирается тактика проводимого лечения, является выявление рентгенологической стадии ревматоидного артрита. На основании данных исследований можно судить о длительности и активности процесса.
Классификация заболевания по рентгенологическим стадиям
Патогенетическим механизмом развития ревматоидного артрита является аутоиммунная перекрёстная реакция. Антигенная структура гемолитического стрептококка, относящегося к группе В, по своему строению сходна с соединительной тканью организма человека.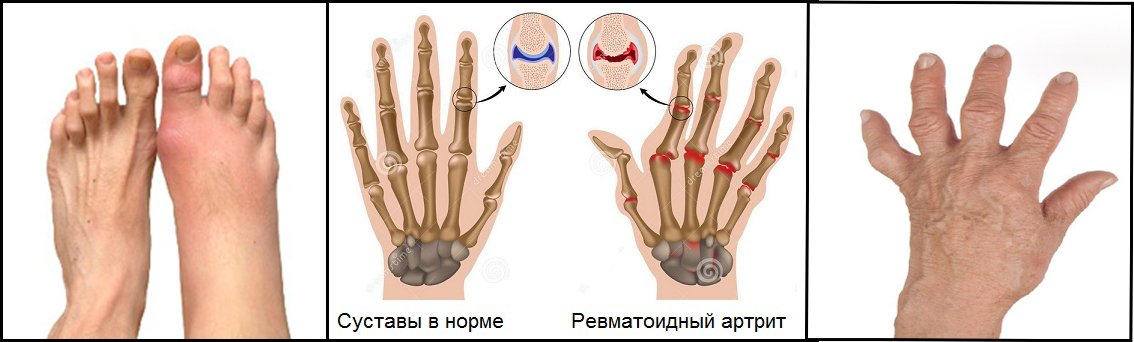
При инфицировании микроорганизмом (острый или хронический тонзиллит, пиелонефрит, кишечная патология) возможно повреждение выработанными антителами собственных тканей. В первую очередь страдают суставы. С каждой новой ревматической атакой область поражения расширяется и изменения становятся необратимыми и тяжёлыми.
На ранних стадиях при первых признаках на рентгенограмме можно и не выявить изменений. Но чем дальше прогрессирует процесс, тем явными становятся повреждения. Выделяют четыре рентгенологические стадии патологии.
Первая стадия
Первая стадия характеризуется как самая лёгкая, изменения обратимы и излечимы. Клинически пациент жалуется на утреннюю скованность в движениях кистей, визуально отмечаются отеки в районе мелких суставов пальцев рук. Чаще признаки связывают с недавно перенесённой инфекционной патологией (ангиной, тонзиллитом, инфекцией мочевыводящих путей, стрептодермией и др.).
Первая стадия
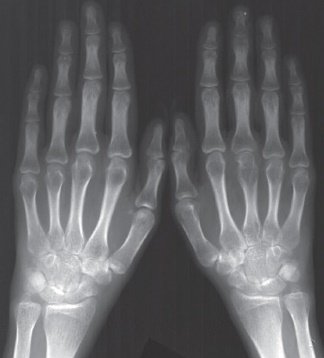
Первыми страдают мелкие суставы кистей рук, стоп. Рентгенологические признаки первой стадии ревматоидного артрита:
- преимущественное воспаление мягкотканого компонента, имеющее вид уплотнений структур над поражённым суставом;
- незначительное сужение межсуставной щели, которое не визуализируется на рентгеновском снимке;
- начальные проявления остеопороза в виде локальных просветлений костных структур и разрыхления только суставных поверхностей.
Вторая стадия
Клинически вторая стадия проявляется в виде сильной тугоподвижности рук в течение нескольких часов, преимущественно утром и к вечеру. Изменения более выражены, проявляются в виде отёчности и видимой деформации, манипулятивные движения кистей значительно затруднены (пациенту трудно вдеть пуговицу в петлю, нитку в иголку, завязать шнурки).
 Вторая стадия
Вторая стадия
В области суставов пальпируется уплотнение, часто присоединяются кожные проявления в виде ревматоидных узелков, кожа над ними гиперемирована. Боли в ногах носят острый характер, ходьба затруднена, наблюдается хромота.
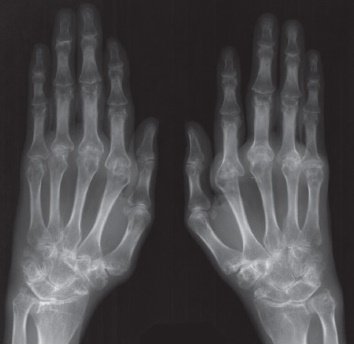
Вторая рентгенологическая стадия заболевания разделяется на две подгруппы, в зависимости от степени повреждений в виде эрозии суставной поверхности:
- подгруппа А второй рентгенологической стадии характеризуется отсутствием эрозий на суставных поверхностях, на снимке выявляют околосуставной остеопороз в виде кист (локальные просветления костных структур), участков костных уплотнений и более заметное сужение щели между суставными поверхностями;
- подгруппа Б второй рентгенологической стадии патологии помимо основных проявлений характеризуется появлением эрозий поверхностей суставов, не более, чем в четырёх местах.
Третья стадия
Клинически характеризуется полной неподвижностью мелких суставов. Патология распространяется на крупные: лучезапястные, локтевые, коленные, голеностопные, верхний плечевой пояс и даже межпозвоночные сочленения в редких случаях. Пациент испытывает затруднения при ходьбе вследствие выраженного болевого синдрома и тугоподвижности коленных суставов.
 Третья стадия
Третья стадия
Происходит деформация кистей в виде «плавника моржа» (подвывихи пястно-фаланговых сочленений) или «шеи лебедя» (формирование стойких сгибательных контрактур пястно-фаланговых сочленений и переразгибание межфаланговых суставов), невозможность отведения большого пальца кисти. Больной не может выполнить простейшие манипулятивные действия руками, в том числе испытывает затруднения в удерживании чашки, ложки и так далее.
Кости становятся хрупкими из-за выраженного дегенеративного процесса. Учащаются случаи подвывихов, вывихов, патологических переломов. Заживление повреждений длительное, требует проведения оперативных вмешательств.
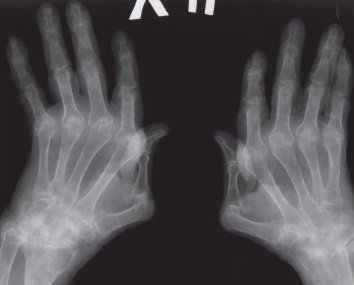
Третья степень ревматоидного артрита на рентгене:
- образование единого костного блока в районе мелких суставов кистей;
- более 5 участков эрозии костной ткани;
- сужения суставных щелей мелких и крупных суставов;
- появление остеопорозных кист;
- формирование кальцификатов мягких тканей (ревматоидные узелки), которые на снимке выглядят как участки затемнения округлой формы, диаметром до 2 см в районе мягкотканого компонента вокруг суставов (чаще кисти, локтевые, коленные).
Четвёртая стадия
Терминальная стадия ревматоидного процесса, которая необратимо инвалидизирует больного. Выполнение простейших бытовых действий невозможно из-за выраженного болевого синдрома и стойких контрактур суставов (неподвижность). У пациента атрофируются мышцы из-за отсутствия движений. Человек не может обслуживать себя самостоятельно (поесть, сходить в туалет) и требует регулярной помощи.
 Четвёртая стадия
Четвёртая стадия
По результатам рентгенографии суставов выявляют следующие изменения:
- отсутствие суставной щели с уплотнением в области сочленения и формированием анкилозов (контрактур суставов) и субхондральных остеосклерозов (из-за усиления трения хрящевых структур при отсутствии суставной щели они кальцифицируются и склерозируются, становятся плотными, теряют амортизационные возможности);
- на суставных поверхностях формируются костные наросты — остеофиты, имеющие заострённую форму;
- остеопороз может перерасти в остеонекроз.
Эрозии костей при патологии
Эрозии костных структур делят на три вида:
- Краевая или поверхностная — выявляется уже на второй стадии в суставах, где отсутствует хрящевая структура и трение более жёсткое.
- Компрессионная — происходит из-за усугубления процесса и провала кости в месте повреждения.
- Деформирующая — формируется из-за разрушения костной пластины, визуально наблюдается видимая деформация кости, характерна для 4 стадии патологии.
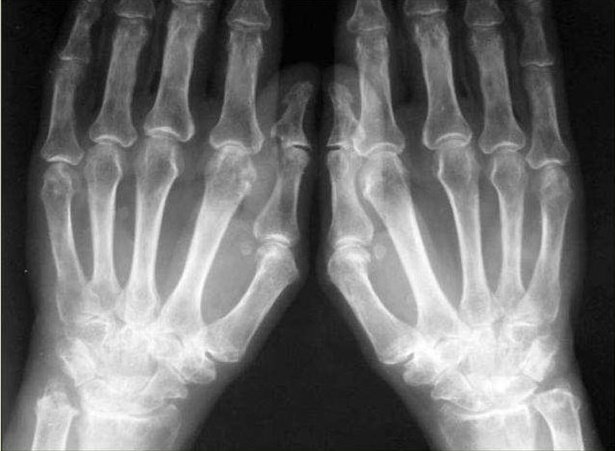 Единичные эрозии костей запястья
Единичные эрозии костей запястья
При появлении эрозий костей излечить заболевание практически не удаётся. Длительная многокомпонентная терапия помогает лишь приостановить прогрессирующий процесс.
Лечение и профилактика ревматоидного артрита
Лечением патологии занимается врач ревматолог. Лечение заболевания комплексное и многокомпонентное:
- Диетотерапия. В рационе должны преобладать продукты богатые кальцием (молоко, творог, свежие овощи и зелень), при избыточной массе тела существует необходимость в сбрасывании веса для снижения нагрузки на суставы нижних конечностей. Также полезны продукты, способствующие поддержанию хрящевых структур: желе, агар-агар, холодец, заливная рыба.
- Медикаментозное лечение.
- Патогенетическая терапия. Назначаются противовоспалительные препараты нестероидного («Диклофенак», «Нимесил») и стероидного ряда («Преднизолон», «Дексаметазон»), они помогают купировать болевой синдром и снизить воспаление. Для предотвращения аутоиммунного процесса назначаются цитостатики («Метотрексат», «Циклоспорин»), биологические препараты («Ритуксимаб», «Энбрел»).
- Этиотропная терапия. Применяются антибактериальные средства («Бициллин») для предупреждения рецидива стрептококковой инфекции.
- Симптоматическая терапия. Включает применение хондроитиновых препаратов и препаратов гиалуроновой кислоты для поддержания хрящевых структур, кальций с витамином Д3.
- Физиотерапия и лечебная гимнастика. Позволяет при помощи физических упражнений, электрофореза, магнитной терапии улучшить гемодинамику в области поражения, активизировать процессы регенерации.
- Оперативные методы. Применяются на крайних рентгенологических стадиях (третья и четвёртая) при наличии вывихов, контрактур и анкилозов, патологических переломов.
Профилактикой ревматоидного артрита является своевременное и правильное лечение инфекционных заболеваний и недопущения появления хронических очагов. На начальных стадиях (1-2) необходимо развивать мелкую моторику кистей, рук — это помогает избежать стойких изменений благодаря нормальной гемодинамике.
Таким пациентам рекомендовано начать вышивать, вязать, рисовать. Также требуется правильно питаться для профилактики дегенеративных патологий хрящевых и костных структур.
Ревматоидный артрит — серьёзная патология, которая на крайних стадиях развития приводит к инвалидизации пациента. Развиваться заболевание может как во взрослом, так и в детском возрасте. Прогрессирование приводит к ухудшению общего самочувствия и появлению стойких необратимых изменений в области суставов.
Видео
Источник
Артрит пальцев рук: симптомы и лечение
Сотни тысяч людей на Земле страдают от артрита – мучительного заболевания опорно-двигательной системы, которое ещё в Vвеке до н.э. описывал Гиппократ.
Под наименованием «артриты» специалисты традиционно понимают целую группу заболеваний, которые поражают суставы и носят воспалительный характер. Причём воспалительный процесс рано или поздно охватывает все элементы сустава: гиалиновый хрящ, внутреннюю синовиальную оболочку, суставную капсулу (сумку) и другие части.
Что такое артрит пальцев рук
Существует несколько разновидностей артрита, отличающихся по причине возникновения:
- ревматоидный (аутоиммунное заболевание, вызванное сбоем в иммунной системе);
- инфекционно-аллергический (реактивный и др.);
- подагрический артрит (связанный с нарушением общего обмена веществ);
- травматический (развивающийся из-за механических повреждений);
- остеоартроз (очень частое дегенеративное заболевание с воспалительным компонентом).

Все виды артрита опасны разрушительным действием непосредственно на опорно-двигательный аппарат, а также вовлечением в болезнетворный процесс иных, порой жизненно важных, органов: сердца, почек, глаз.
Помимо этиологии, артриты разделяют по месту локализации воспаления. Распространенным заболеванием является артрит пальцев рук. Это периферический вид артрита, поскольку затрагивает мелкие суставы – пястно-фаланговые и плюснефаланговые.
Артрит суставов пальцев рук типичен, например, для артрита ревматоидного вида. При этом суставы поражаются симметрично – это считается одним из ярких, диагностически значимых признаков.
Отмечено, что женщины страдают артритом пальцев значительно чаще в сравнении с мужским полом, по разным данным – в 2-4 раза. Вероятно, это в некоторой степени связано с тем, что представительницы слабого пола гораздо больше уделяют времени и сил мелкой однообразной работе, ведущей к истиранию и воспалению суставов пальцев рук: это шитьё, вышивание, чистка и резка продуктов при готовке, печатание на клавиатуре.
Еще одним значимым фактором, повышающим заболеваемость артрозом кистей, является гормональный фон женщины. Так, на развитие артрита влияет дефицит эстрогена, играющего важную роль в костно-суставном балансе. Происходит это во время климакса (менопаузы).
Как правило, артрит пальцев начинается с воспаления суставной внутренней оболочки. Затем артропатия расширяется и захватывает все новые «территории»: суставную капсулу, хрящевую ткань. Доходит до сухожилий, связок и мышц, затем приводит к повреждению кости. Пациент страдает от боли и скованности (симптом перчаток), суставы пальцев опухают и деформируются, превращаясь в уродливые шишки.
Нелеченный артрит неуклонно прогрессирует и способен стать хроническим. Воспаление может захватывать все новые и новые участки, лишать человека бытовых умений, возможности выполнять повседневные дела, а также профессиональные обязанности. Неизбежным финалом может стать потеря трудоспособности. Поэтому важно начать заниматься профилактикой и комплексным лечением суставов кистей рук как можно раньше.
Симптомы артрита пальцев рук
Симптоматическую картину при артрите суставов рук составляют следующие признаки:
- боль, причем если поначалу она возникает при движениях, то позднее мучает пациента даже в покое;
- дискомфорт и скованность в пораженных суставах кисти;
- ограничение подвижности, скованность в кистях, будто на них надели узкую перчатку, особенно по утрам;
- реакция на перепады атмосферного давления, перемену погоды, сырость;
- локальное повышение температуры (показатель воспаления);
- покраснение кожных покровов;
- отечность;
- крепитация – характерные звуки (скрип, похрустывание);
- деформация пальцев (кривизна, шишки, узлы)

Кроме общих признаков могут отмечаться дополнительные: слабость, температура, сыпь, поражение иных органов.
Специфическими для ревматоидного артрита рук считаются симметричные деформации суставов – «ласты моржа». Руки делаются похожими на веретено. Присутствуют головокружения, резь в глазах, боли в груди, чувство онемелости в пальцах рук, падает вес тела.
Если артрит имеет подагрическую основу, возле суставов формируются солевые отложения в виде узлов – тофусов. Приступы чаще происходят по ночам, после обильного ужина или употребления спиртного.
Для остеоартроза характерны специфические узелки Гебердена.
При артрите, вызванном псориазом, слоятся ногти, пальцы опухают, становятся толстыми. Боли обычно не слишком сильные и мучают больного лишь в утреннюю пору.
Инфекционный артрит предполагает наличие симптомов интоксикации организма – тошноту, позывы к рвоте (чаще у детей), озноб.
Реактивный артрит – очень частая патология суставов пальцев рук с неравномерным поражением тканей. По первым признакам похож на обыкновенную простуду, что выражается недомоганием, высокой температурой, головными болями. Боль в самих пальцах обычно терпимая. Нередко сопровождают воспаление мочеполовой системы, частые позывы, рези при мочеиспускании. Влияет на глаза и зачастую провоцирует конъюнктивит.
Диагностика
Диагноз «артрит суставов пальцев» ставится на основании жалоб пациента, врачебного осмотра, результатов лабораторных и аппаратных исследований.
Обязательный метод – рентгенография. Это по-прежнему информативный и доступный способ получить необходимые данные. Рентгеновский снимок выполняется в двух проекциях и демонстрирует различные степени разрушения суставов пальцев при артрите.
Рентген показывает пористость костей и суставов (остеопороз), уменьшение суставного просвета, дефекты (эрозии) на суставных поверхностях, заращение межхрящевого просвета фиброзной или костной тканью (анкилоз), ведущий к утрате двигательной функции.
Кроме того, рентген позволяет увидеть вывихи и подвывихи суставов, что может говорить о хроническом артрите.
Помимо рентгенологии доктор может назначить артроскопию, компьютерную и магнитно-резонансную томографию, а также УЗИ сустава.
Анализы крови дают возможность оценить показатель скорости оседания эритроцитов (СОЭ), уровень лейкоцитов (белых кровяных телец, указывающих на присутствие воспаления), гемоглобина. Кроме этого, может быть необходимо выявить острофазовые показатели, а при подозрении на ревматоидный артрит – ревматоидный фактор.
Если диагностируется подагрический артрит, назначаются анализы на мочевую кислоту в моче и крови.
Лечение артрита пальцев
Если болят пальцы на руках, необходимо первым делом обратиться к участковому терапевту, который проведет первичный осмотр и назначит основные анализы. Затем может потребоваться посещение ревматолога, фтизиатра, инфекциониста, а также дополнительные исследования.
Полная информация о патологии в суставах пальцев рук позволит специалисту подобрать лечебный комплекс, который поможет избежать непоправимых последствий артрита. Врач обязательно учитывает этиологический фактор.
Лечиться придётся длительно. Для начала необходимо скорректировать режим и систему питания (о диете при артрите пальцев рук читайте ниже). Нужно защищаться от переохлаждения кистей рук, исключить труд, связанный с постоянной микротравматизацией пальцев (химическими средствами, работой с вибрирующим инструментом).

Основной объем лечения составляют медикаментозные препараты целенаправленного действия.
Для устранения боли, отека, воспаления применяются нестероидные противовоспалительные средства (НПВС), в виде таблетированных форм, инъекций, а также наружных препаратов – мазей, гелей, кремов.
Поскольку лечение обычно долговременное, то одновременно с НПВС могут прописываться блокаторы гистаминовых рецепторов и ингибиторы протонной помпы – для защиты желудка.
Сосудорасширяющие препараты курсами – для улучшения кровоснабжения и питания органов.
Хондропротективные средства с хондроитином и глюкозамином в составе призваны помочь восстановлению разрушенной хрящевой ткани. Обязателен долговременный курсовый приём.
Кортикостероиды, в том числе внутрисуставно – при тяжёлом состоянии и неэффективности НПВС.
Антибиотики (пенициллины и макролиды) – для уничтожения патогенных бактерий в случае инфекционного артрита или гнойной формы артрита.
Витамины, общеукрепляющие лекарства, биодобавки с пивными дрожжами и кальцием.
Физиотерапия при артрите пальцев рук является неотъемлемой частью лечебного комплекса и подразумевает применение методов, основанных на естественных физических факторах. Физиотерапия при артрите рук позволяет получить максимальный терапевтический эффект при минимальных, щадящих нагрузках на организм.
Значимые ее достоинства – доступность и сочетаемость с различными лечебными средствами в рамках комплексного лечения, бережное действие на организм, длительный эффект, отсутствие побочных явлений.
Главная задача физиолечения при артрите пальцев рук – повышение функциональной активности сустава и снятие боли.
Физиотерапия способна значительно улучшить качество жизни и самочувствие при артрите пальцев рук. Нужно принять во внимание, что не все методы применимы в стадии обострения, поэтому необходима консультация врача.
Популярны и результативны следующие физиотерапевтические методы:
- Терапия магнитным импульсным полем (магнитотерапия). Активизирует микроциркуляцию и кровоснабжение суставов питательными веществами. Помогает выведению продуктов воспаления и распада. Подавляет аутоиммунные реакции. Уменьшает боль, отёчность, тормозит процессы дегенерации хряща. Повышает проницаемость сосудов и усвояемость лекарств – можно проводить процедуры после нанесения мази (магнитофорез). Улучшает подвижность. Удобна тем, что можно проходить курсы прямо на дому, с помощью портативных аппаратов магнитотерапии.

- Ультрафиолетовое облучение (УФО). Снижает чувствительность в пораженной зоне, устраняет болевые ощущения. Способствует синтезу в организме витамина D3, необходимого для усвоения кальция, важного для костно-мышечной системы. Стимулирует обменные процессы в суставах пальцев рук.
- Электрофорез – это введение лекарств в толщу мышц сквозь кожу посредством электрического тока. Ускоряет кровоток в суставах пальцев рук, снимает воспаление, отёк и боль. Устраняет судороги и спазмы. Обычно оказывает пролонгированное лечебное действие.
- Фонофорез – аналог электрофореза, только лечебное средство вводится с помощью звуковой волны. Усиливает эффект фармпрепаратов, стимулирует восстановление суставов.
- Лазерное лечение. Направлено на снятие воспаления и болевого синдрома, улучшает восстановление тканей пальцев рук. При тяжелой форме артрита не применяется.
- УВЧ – воздействие на суставы ультравысокочастотными волнами. Метод помогает избавиться от боли, воспаления и отёка. Противопоказан при гипертонии.
- Иглоукалывание (рефлексотерапия). Метод основан на реакциях на раздражитель – торможении и возбуждении. Иглы вводятся в биоактивные точки на пальцах. Процедура даёт возможность снять боль и улучшить тонус мышц. Как правило, не назначается детям и глубоко пожилым пациентам.
- Ультразвук. Повышает всасываемость гормональных мазей и других наружных средств. Противопоказан при стенокардии и болезни Бехтерева.
- Бальнеотерапия – водные процедуры, лечебные ванны и ванночки (радоновые, солевые, нафталановые, растительные, сероводородные, йодобромные). Улучшают кровообращение, обменные процессы, трофику тканей, стимулируют регенерацию, снижают воспаление и боли. Особенно результативны на ранних стадиях артрита. Часто назначаются при ревматоидном артрите, рекомендованы в рамках санаторно-курортного лечения в Сочи, Евпатории, Пятигорске.
- Грязелечение. Обертывания, аппликации, ванны оказывают тепловое и механическое действие. Питает ткани полезными минералами и биоактивными веществами, помогает ликвидировать воспалительный процесс и стойкую боль. Метод хорошо подходит при подагрическом и инфекционном артрите рук.
- Парафиновые обертывания. Обычно применяются в качестве вспомогательных методов. Парафин растапливается на водяной бане и остужается до терпимой температуры. Суставы пальцев рук обмазывают парафиновой массой или накладывают на них парафиновые «лепёшки», сверху обматывают полиэтиленом и мягкой тканью. Улучшается кровообращения, уменьшается боль. Не используется при остеоартрите.
- Массаж и мануальная терапия. Признанные, популярные и очень эффективные методы лечебного комплекса. При артрите суставов рук необходим местный массаж — он наращивает мышечную силу, укрепляет мышцы, снимает спазмы, разгоняет кровь. Болевые ощущения становятся слабее.
Лечебная физкультура и артрит
ЛФК при артрите, а также для его профилактики может быть очень эффективна для укрепления мышц и суставов и предотвращения развития артрита кистей.
Заниматься упражнениями необходимо в фазу ремиссии, когда нет болевых ощущений и отёчности. Максимальную пользу приносит специально разработанная система упражнений, которую рекомендует лечащий врач. Физкультура помогает улучшить кровообращение и иннервацию суставов, повысить двигательные умения, предотвратить спайки и анкилоз.
Каждое упражнение надо выполнять 4-5 раз, нельзя действовать «через боль». Наиболее универсальны и полезны могут быть вращения в лучезапястных суставах, сжимания-разжимания пальцев рук, сгибание кистей.
Полезно «выбивание дроби» пальцами рук на ровной поверхности стола, катание мяча в ладонях, перебирание чёток.
Можно сцепить руки в замок и поднять их вверх, вывернув тыльную сторону ладони к потолку. Если легкие упражнения освоены, пора приступить к умеренным силовым нагрузкам, добавив занятия с кистевым эспандером.
Примите во внимание, что


