Характеристика суставного синдрома при ревматоидном артрите
Суставной синдром при ревматоидном артрите – это собранные в один комплекс показатели и признаки, характеризующие заболевание на разных этапах его развития.
Содержание:
- Начальные проявления
- Характеристика
- Экссудативный и пролиферативный этапы болезни
- Внесуставные проявления
- Что запомнить?
Пораженные суставы подвергаются сильной деформации. Воспалительный процесс неизбежно влечет за собой сильные боли, которые ощущаются на участке, где происходят деструктивные процессы, и в прилегающих тканях.
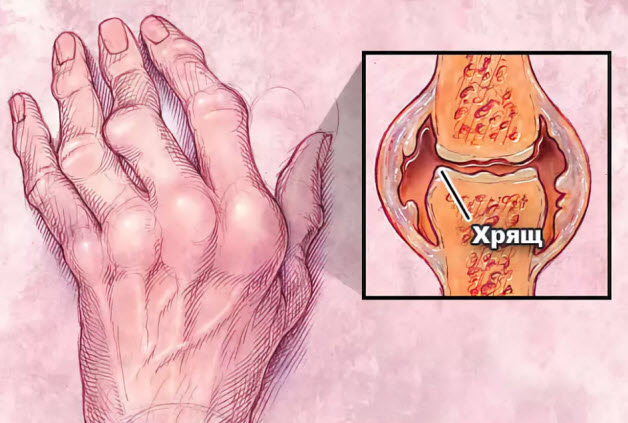 Внешний вид деформированной кисти руки
Внешний вид деформированной кисти руки
Под утро в 3-5 часов болевой синдром продолжает нарастать, одновременно возникает чувство тяжести и натяжения кожи. После пробуждения амплитуда движений снижена. К концу дня она вновь становится нормальной.
Подробные характеристики продромальных (начальных) и клинических симптомов помогают представить общую картину заболевания и дифференцировать его признаки для уточнения диагноза.
Начальные проявления
Когда воспалительный процесс только начинается, большинство больных даже не догадываются, что у них развивается суставная патология. Если ощущается дискомфорт в ноге или руке – это списывается на усталость или мышечную перегрузку.
Состояние общего недомогания принимается за сезонный авитаминоз или легкие простудные проявления.
Эти симптомы характеризуют патологию лишь косвенно:
- чувство потери сил и общей слабости;
- анемия и потеря веса;
- хроническая усталость;
- выраженная болезненность в мышцах, прилегающих к пораженным суставам;
- чувство онемения и покалывания в ступнях и кистях;
- потливость.
Редко бывает, чтобы заболевание сразу начиналось с острого приступа и симптомов, явно указывающих на поражение хрящевых и костных тканей.
Практически у всех больных (70%) суставная патология развивается медленно – в течение нескольких месяцев и даже лет.
Состояние одних людей может на время стабилизироваться. Тревожные симптомы стихают. Но это улучшение самочувствия обманчиво – через короткий период времени болезнь все равно возьмет «реванш».
Физическое самочувствие меняется от относительно неплохого до очень скверного — это в ряде случаев зависит от погодных явлений и перемен в атмосферном давлении. В холодное время года число заболевших значительно увеличивается.
Тревожная симптоматика проявляется на фоне инфекционных заболеваний (ОРЗ, грипп, бронхит), перенесенных хирургических операций, тяжелых затяжных родов, гормональных скачков при климаксе и приема гормоносодержащих препаратов.
Между ревматоидным артритом и перечисленными заболеваниями и состояниями не существует прямой связи, но они усугубляют признаки суставной патологии. Для заболевания характерно симметричное поражение костных сочленений, которое начинается с мелких суставов.
Во 2-й стадии болезнь проявляет себя через скачки температуры – субфебрильные показатели резко сменяются жаром, и наоборот.
В это время ревматоидный артрит может переходить в острые приступы, которые характеризуются сильной болезненностью в суставах, нарастанием отеков и покраснением кожи, ощущением жара в очагах поражения, лихорадочным состоянием.
Характеристика
Суставной синдром обусловлен рядом симптомов, составляющих клиническую картину болезни. Воспалительный процесс затрагивает синовиальную оболочку и суставные капсулы.
Больше половины зафиксированных случаев приходится на поражение фаланг пальцев, в чуть меньшем процентном соотношении диагностируется поражение плюснефаланговых суставов (стопы).
Воспалительная реакция захватывает ткани мелких костных сегментов, а крупные проксимальные (колено, голеностоп, локоть, плечо) этот процесс затрагивает гораздо позже.
Подробнее о сопутствующих симптомах в следующем видео:
Болезнь начинается с поражения 5 и более костных сочленений (полиартрит), немного реже с 2-4 суставов (олигоартрит). Но бывает и так, что воспаление поражает 1 сустав (моноартрит).
При визуально отмечающейся симметричности деформированных суставов воспалительный процесс в них протекает по-разному.
Например, на ведущей руке (правша, левша) болевые ощущения более сильные, эрозийных поражений больше по количеству. Стадии деструктивных процессов между ними совпадают, а количественные показатели все же отличаются.
Очень неприятным, мучительным симптомом становится ежедневная утренняя скованность суставов. Степень выраженности этого признака напрямую зависит от стадии заболевания, хронического или острого течения болезни.
Например, в стадии ремиссии этот симптом может полностью отсутствовать. Больной просыпается и чувствует, что суставы перестают его «слушаться».
Это состояние может длиться несколько минут или не проходить часами. При запущенной форме ревматоидного артрита неприятное ощущение не покидает больного целый день и усиливается при приступах заболевания.
Если воспалением охвачены суставы кистей, больному трудно удерживать предметы в руках – они буквально валятся из рук.
Механизмы формирования и развития этого признака точно не изучены, но предположительно скованность суставов возникает из-за воспалительного процесса, который сначала охватывает синовиальную оболочку, добирается до капсулы сустава, поражает прилегающие к нему периартикулярные ткани.
Когда больной спит, замедляется кровообращение, и в тканях, куда в мелкие сосуды не попадает кровь, нарушаются обменные процессы, и происходит отекание тканей.
Утром после пробуждения двигательная активность больных частей тела заметно снижается из-за ощущения сильной скованности.
При разработке суставов кровоток ускоряется, процесс снабжения кровью пораженных тканей налаживается, и отек постепенно спадает.
К концу дня больной чувствует себя значительно лучше (характерно для 1 и 2 стадии болезни). Утреннее ограничение движений наблюдается чаще при ревматоидном артрите, чем при других его разновидностях.
Экссудативный и пролиферативный этапы болезни
В 1-й – экссудативный период – развивается иммунновоспалительный процесс синовиальной оболочки: контуры больного сустава становятся «размытыми», нарушаются его функции, нарастает отек, увеличивается болезненность.
Воспалительная реакция усиливается к 3-4 часам утра, а утром ощущается сильная скованность суставов.
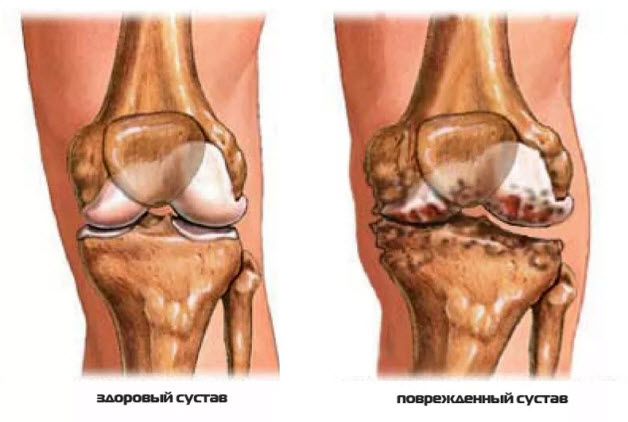
Примерно в течение года симптомы повторяются изо дня в день. У части больных они могут «сгладиться», а примерно в 25-20% случаях наблюдается ремиссия – при условии, что болезнь была своевременно диагностирована, и проводились комплексные лечебные мероприятия.
После этого периода ревматоидный артрит неизбежно переходит в пролиферативную фазу.
Она характеризуется процессом деформации суставов, при котором мышечные волокна, прилегающие к периартикулярным тканям, начинают атрофироваться.
Связки натягиваются, и образуются сгибательные контрактуры. Двигательная функция постепенно утрачивается – развивается анкилозирование, которое влечет за собой полную неподвижность пораженных костных групп.
Внесуставные проявления
В воспалительный процесс, разрушающий суставы, неизбежно вовлекаются мягкие ткани и внутренние органы.
Мышцы
В мышечных волокнах начинаются процессы атрофии. Они не испытывают достаточной нагрузки вследствие ограничения подвижности суставов и нарушения кровоснабжения. День ото дня происходит незаметная потеря мышечной массы, из-за чего больной еще больше слабеет.
Ему трудно совершать привычные движения, не говоря уже об основательных физических нагрузках. Другая реакция – мышцы, охваченные воспалением, спазмируются и остаются в этом положении постоянно.
Их гипертонус сопровождается сильным болевым синдромом – при любой попытке движения боли усиливаются.
Поражаются в первую очередь мышцы ягодиц, бедер, предплечий. В ряде случаев наблюдаются некротические процессы, при которых образуются очаги мертвой ткани.
Кожные реакции
При ревматоидном артрите происходит нарушение тонуса сосудов из-за недостаточной микроциркуляции крови. На фоне быстро развивающейся анемии кожные покровы бледнеют, истончаются, через них явственно проступают вены.
Кожа ладоней и подошвенной части ступней, напротив, цвет на ярко-розовый. Это можно видеть на фото ниже.
Местами наблюдаются мелкие кожные кровоизлияния. Мягкие ткани, лишенные кровоснабжения, начинают отмирать и образуют мелкие некротические очаги.

На подушечках пальцев рук истончается и сохнет кожа. Образуются мелкие трещины на ее поверхности – больной испытывает сильные болезненные ощущения, и вынужден носить напальчники во избежание попадания инфекции.
Для ревматоидного артрита характерно образование ревматоидных узелков. Это – подвижные подкожные шишки, достигающие 2 см в диаметре.
Они имеют неправильную форму, при прикосновении не вызывают болезненных ощущений. Обнаруживаются на разных частях тела: чаще на кистях, но могут появиться на голосовых связках, затылке, предплечьях, области крестца.
Легкие
Происходят изменения в составе плевральной жидкости – в ней резко понижается количество глюкозы. Образуются спайки плевры, при проведении рентгенологических исследований отмечается перестройка ячеистого рисунка легочной ткани.
Из-за формирования сильного отека легочный фон становится менее прозрачным. При запущенных формах ревматоидного артрита поражаются альвеолы, может диагностироваться легочная недостаточность.
Сердце
Поражение сердечной мышцы происходит в 50-60% зафиксированных случаев ревматоидного артрита. В перикарде могут образовываться гранулемы, вызванные осложнениями при суставной патологии.
В левой половине грудной клетки ощущаются боли. На снимках видно, что сердце значительно увеличивается в размерах. Фиксируются единичные случаи миокардитов, которые могут сопровождаться сердечной недостаточностью.
Деструктивные процессы при ревматоидном артрите могут захватить митральный клапан (реже – аортальный клапан). На стенках аорты могут образовываться гранулемы. Васкулит грозит больному инфарктом миокарда.
Что запомнить?
- Заболевание сложно распознать на ранних стадиях, поэтому требуется тщательная дифференциальная диагностика. Если повышенная утомляемость, слабость, анемия, потеря веса сопровождаются ощущением дискомфорта в мелких суставах (кисти, ступни) – это уже серьезный повод для того, чтобы обратиться в больничное учреждение.
- Ревматоидный артрит – неизлечимое заболевание, поэтому шансов на длительные ремиссии и хорошее самочувствие больше у тех больных, которые неукоснительно соблюдают рекомендации врача.
- Даже если удалось добиться стабилизации состояния, проведение лечебных мероприятий следует продолжать дальше. Ревматоидный артрит, как «спящий зверь», ожидает своего часа.
- Нельзя забывать о правильном питании, регулярных посильных физических нагрузках (достаточно даже ежедневных прогулок на свежем воздухе). Курение и алкоголь способствуют развитию болезни – вредные привычки придется бросить раз и навсегда.
- Лечение в домашних условиях проводится под контролем лечащего врача. Больные могут потерять драгоценное время, пока занимаются самолечением.
- Ревматоидный артрит грозит тяжелыми осложнениями, инвалидизацией и в редких случаях – летальным исходом, если пустить болезнь на самотек.
Источник
Ревматоидный артрит — Учебное пособие (Симонова О.В.)
Особенности суставного синдрома при ревматоидном артрите
локализация
При РА может развиться воспаление любого
сустава, имеющего синовиальную мембрану. Однако для ранней стадии болезни
особенно характерно поражение мелких суставов кистей – пястно-фаланговых, проксимальных
межфаланговых и запястных. Артриты этих суставов могут быть основным
клиническим синдромом у 65-90% больных. Примерно у 50% пациентов ранним
проявлением болезни служит вовлечение плюснефаланговых суставов. Ряд суставов в
дебюте болезни остаются «интактными» (так называемые суставы «исключения»). Это
дистальные межфаланговые суставы, первый пястно-фаланговый сустав большого
пальца кисти, проксимальный межфаланговый сустав мизинца. Следует отметить, что
в начальном периоде РА мелкие периферические суставы поражаются чаще, чем крупные.
Среди крупных на первом месте по частоте артритов стоят коленные, реже
локтевые и голеностопные, еще реже – плечевые. Поражение тазобедренных суставов
в дебюте болезни не характерно. Может наблюдаться боль в шейном отделе позвоночника
и височно-челюстных суставах.
2) У большинства больных (70%) наблюдается
полиартрит.
3) Симметричность суставных поражений
Суставы при РА поражаются симметрично. Это не
означает, что существует абсолютная синхронность воспаления симметричных
суставов – в начале может развиться артрит одного из них, а через несколько
дней или недель – второго. Для признания симметричности мелких суставов кистей
и стоп считается достаточным поражение любого сустава каждой из этих групп с
разных сторон.
4) Длительная утренняя скованность
Утренняя скованность – это ощущение
тугоподвижности в суставах или околосуставных группах мышц, максимально
выраженное после пробуждения или после длительного периода неподвижности. Для
РА характерна продолжительная утренняя скованность (симптом «тугих перчаток»)
в суставах (от 30 минут до нескольких часов), которая при активном движении
проходит. Длительность и интенсивность скованности ассоциируется с активностью
процесса: чем больше продолжительность и выраженность скованности, тем выше
активность.
5) Общие клинические признаки воспаления
суставов
Активная фаза болезни характеризуется
преобладанием экссудативных явлений с наличием выпота в суставах, который
определяется при осмотре (припухлость), пальпаторно по воспалительному отеку
периартикулярных тканей, резкой болезненности при пальпации, положительному
симптому сжатия кисти, повышению кожной температуры над пораженными суставами,
ограничению амплитуды движений вследствие болей. Диагностически важными
клиническими особенностями являются отсутствие изменений цвета кожи над
воспаленными суставами, развитие тендосиновитов сгибателей или разгибателей
пальцев кистей и формирование амиотрофий, типичных деформаций кистей, так называемая
«ревматоидная кисть» в поздних стадиях заболевания.
6) Стойкий суставной синдром
Для суставного синдрома РА характерны
монотонность, продолжительность, сохранение артритов на фоне приема адекватных
доз НПВП в течение 6-8 недель (стойкий суставной синдром).
7) Прогрессирующий суставной синдром
Суставной синдром при РА в 90% случаев носит
прогрессирующий характер. Об этом свидетельствует: вовлечение в процесс новых
суставных зон, формирование деформаций, контрактур, анкилозов суставов и
отрицательная рентгенологическая динамика с образованием новых эрозий по мере
течения болезни.
8) Эрозивный артрит. Ревматоидный процесс
приводит к разрушению хряща, костным эрозиям, подвывихам, костному анкилозу.
9) Сочетание суставного синдрома с системными
проявлениями
Типичному суставному синдрому при РА часто
сопутствует усталость, недомогание, снижение массы тела, субфебрилитет,
легкая анемия и увеличение СОЭ. Болезнь, начинаясь с суставного синдрома,
постепенно приобретает черты системности. Появляются внесуставные проявления
заболевания. Такие как ревматоидные узелки, ревматоидный васкулит, атрофии
мышц, ишемическая периферическая полинейропатия, синдромы Стилла и Фелти,
полисерозит, склерит, лимфаденопатия. Ряд из них хорошо диагностируется. Развитие
системных проявлений при РА предопределяет неблагоприятное течение заболевания.
Прогностически неблагоприятными факторами являются также высокие титры РФ,
выраженное увеличение СОЭ и поражение более 20 суставов.
В эволюции РА условно можно выделить 2 этапа –
экссудативный и пролиферативный. На первом, экссудативном, этапе клиника
определяется иммуновоспалительной реакцией синовиальной оболочки с выпотом в
полость сустава: боль, припухлость, сглаженность суставных контуров, суставы
горячие на ощупь, обратимое нарушение функции. Типично усиление боли во второй
половине ночи («воспалительный ритм»), а также ощущение продолжительной утренней
скованности суставов («симптом тугих перчаток»). Экссудативный период длится в
среднем около года. В течение этого срока у части больных может произойти сглаживание
симптомов артрита, а у 15-20% — наступить ремиссия на несколько месяцев или
лет.
Однако в большинстве случаев болезнь вступает
в следующую пролиферативную фазу. На первый план выступает прогрессирующая
деформация суставов за счет периартикулярных тканей. Прилежащие к ним мышцы
атрофируются. Вследствие натяжения связок развиваются сгибательные контрактуры,
неуклонно нарастает фиброзное, а затем и костное анкилозирование, вплоть до
полной фиксации сустава. Из-за ульнарной девиации пальцев рук кисти приобретают
форму «ласт моржа». Возможна деформация пальцев по типу «шеи лебедя» за счет
формирования сгибательной контрактуры в пястно-фаланговых суставах, переразгибании
проксимальных и сгибании дистальных межфаланговых суставов. Деформация может
иметь вид пуговичной петли. При этом происходит выраженное сгибание в
пястно-фаланговых суставах при периразгибании дистальных межфаланговых
суставов. Вышеописанные изменения кисти резко ограничивают ее функцию,
затрудняют выполнение обычных движений. Больному трудно удержать чашку, ложку,
выполнить утренний туалет и т.д.
Если охарактеризовать суставной синдром в
целом, то он носит стойкий, прогрессирующий характер и с каждым очередным
обострением в процесс вовлекаются новые суставные зоны.
Экстраартикулярные проявления ревматоидного
артрита
Ревматоидный артрит с экстраартикулярными
проявлениями встречается главным образом у серопозитивных больных, и протекает
с высокой степенью активности.
Конституциональные симптомы
Конституциональные симптомы в виде
генерализованной слабости, недомогания, похудания и субфебрильной лихорадки
часто сопутствуют суставному синдрому при активном РА.
Источник
Суставной синдром – это клинический симптомокомплекс, обусловленный поражением анатомических структур суставов при различных заболеваниях (до 200 болезней и синдромов).
• Местные признаки воспаления (припухлость, гипертермия, гиперемия)
• Боль и ограничение подвижности при активных и пассивных движениях
• Деформации
• Блокада сустава, крепитация
Эти симптомы наблюдаются в разных сочетаниях в зависимости от характера поражения суставов, активности процесса и стадии заболевания
Ревматоидный артрит (РА) — системное соединительнотканное заболевание с преимущественным поражением суставов. Существуют диагностические критерии РА, к которым относятся:
• артрит 3 суставов и более длительностью более 3 мес;
• артрит суставов кисти;
• симметричный артрит мелких суставов;
• утренняя скованность (не менее 1 ч);
• ревматоидные узелки;
• ревматоидный фактор в сыворотке крови (титр 1/4 и выше);
• рентгенологические признаки (эрозивный артрит, околосуставной остеопороз).
* Симметричный полиартрит с поражением суставов кистей (II и III пястнофаланговые и проксимальные межфаланговые), плюснефаланговых, коленных, лучезапястных, голеностопных
* Моно — или олигоартрит (чаще коленного сустава), имеющий стойкое, подострое и доброкачественное течение
Синдромы, сопровождающие заболевания соединительной ткани (синдром Шарпа, Шегрена, Рейно, антифосфолипидные синдром). Варианты клинического течения. Лабораторно-инструментальная диагностика. Принципы лечения.
Синдром Шарпа – системное полисиндромное заболевание, сочетающее в себе отдельные проявления системной красной волчанки, дерматомиозита, склеродермии. Синдром Шарпа протекает с суставными, мышечными, кожными, висцеральными симптомами, синдромами Рейно и Шегрена. Диагноз синдрома Шарпа может быть установлен при наличии в крови пациентов аутоантител к рибонуклеопротеину – иммунологическому маркеру заболевания.
Диагностирование синдрома Шарпа основывается на серологических и клинических признаках. Достоверным серологическим маркером синдрома Шарпа является получение положительной антирибонуклеопротеиновой реакции с гемаглютинационным титром 1:600 и выше. Неспецифическими биохимическими признаками служат повышение глобулинов (α2 и γ), фибрина, КФК, АСТ, серомукоида, альдолазы, сиаловых кислот, СРБ. Лечение синдрома Шарпа хорошо поддается глюкокортикостероидной терапии. Заболевание протекает относительно доброкачественно и обычно не приводит к тяжелым деструктивным поражениям.
Болезнь Шегрена – аутоиммунное системное поражение соединительной ткани, характеризующееся экзокринными железистыми и внежелезистыми проявлениями. Наиболее частым железистым проявлением болезни Шегрена служит снижение секреции слезных и слюнных желез, сопровождающиеся жжением в глазах и сухостью носоглотки. К внежелезистым проявлениям относятся миалгии, мышечная слабость, артралгии, геморрагии, увеличение лимфоузлов, невриты и пр. Диагноз болезни Шегрена ставится с учетом комплекса клинических и лабораторных признаков, функциональных тестов. Лечение проводят кортикостероидными гормонами и цитостатиками; течение заболевания чаще доброкачественное.
• артралгии или значительно реже — артриты мелких суставов кистей;
• рецидивирующий сиалоаденит или постепенное увеличение слюнных желез;
• сухость слизистой оболочки полости рта (носоглотки) и быстрое развитие множественного, преимущественно пришеечного кариеса;
• рецидивирующий хронический кератоконъюнктивит;
Исследование общего анализа крови, показывающее умеренную лейкопению, анемию, ускорение СОЭ. В биохимии крови при болезни Шегрена определяется повышение уровня γ-глобулинов, общего белка, фибрина, серомукоида, сиаловых кислот, обнаружение криоглобулинов. Иммунологические реакции выявляют повышение уровня иммуноглобулинов IgG и IgM; наличие антител к ДНК, LE-клеток, антител к эпителию экзокринных желез, мышцам, коллагену и пр.; увеличение количества В-лимфоцитов, уменьшение Т-лимфоцитов. При болезни Шегрена отмечается специфическая реакция на тест Ширмера – определяется уменьшение слезной продукции в ответ на стимуляцию нашатырным спиртом. При маркировании роговицы и конъюнктивы красителями выявляются эрозии и дистрофические очаги эпителия.
Синдром Рейно – вазоспастическое заболевание, характеризующееся пароксизмальным расстройством артериального кровообращения в сосудах конечностей (стоп и кистей) под воздействием холода или эмоционального волнения. Синдром Рейно развивается на фоне коллагенозов, ревматоидного артрита, васкулитов, эндокринной, неврологической патологии, болезней крови, профессиональных заболеваний. Клинически синдром Рейно проявляется приступами, включающими последовательное побледнение, цианоз и гиперемию пальцев рук или ног, подбородка, кончика носа. Синдром Рейно приводит к постепенным трофическим изменениям тканей. Консервативные меры включают прием вазодилататоров, хирургическое лечение заключается в симпатэктомии.
• стойкое увеличение СОЭ (> 30 мм/ч);
• гипергаммаглобулинемия (> 20 относительных%);
• ревматоидный фактор (латекс-тест, титры > 1/80.
Антифосфолипидный синдром — аутоиммунная патология, в основе которой лежит образование антител к фосфолипидам, являющимся главными липидными компонентами клеточных мембран. Антифосфолипидный синдром может проявляться венозными и артериальными тромбозами, артериальной гипертензией, клапанными пороками сердца, акушерской патологией (привычным невынашиванием беременности, внутриутробной гибелью плода, гестозом), поражением кожи, тромбоцитопенией, гемолитической анемией. Основными диагностическими маркерами антифосфолипидного синдрома являются Ат к кардиолипину и волчаночный антикоагулянт. Лечение антифосфолипидного синдрома сводится к профилактике тромбообразования, назначению антикоагулянтов и антиагрегантов.
Источник