Хронический и подострый артрит
 Артриты. Причины, виды и лечение артритов.
Артриты. Причины, виды и лечение артритов.
Артрит— воспалительное заболевание сустава.
Для Артрита характерны боли в суставе, особенно при движениях, нередко имеются ограничения его подвижности, припухлость, изменение формы и очертаний (деформация сустава).
В некоторых случаях в полости сустава обнаруживается серозная, гнойная или кровянистая жидкость (выпот).
Кожа над суставом краснеет, иногда появляется лихорадка.
Встречаются заболевания одного сустава (моноартрит) и многих суставов (полиартрит).
Острый артрит — начинается сразу, сопровождается высокой температурой и сильными болями в суставе.
Хронический артрит — развивается постепенно. Острый артрит может перейти в подострую и хроническую формы.
Хронический артрит периодически дает обострения, проявляющиеся в усилении болей, повышении температуры, появлении выпота в суставе и других признаках болезни. При некоторых формах артрита могут развиваться значительные изменения в суставе: в выстилающей его синовиальной оболочке, хрящах, костях, капсуле и связках. По излечении движения в суставе могут полностью восстанавливаться; в других случаях Артрит приводит к обезображиванию суставов с ограничением его подвижности или полной его неподвижностью.
Этиология.
Причинами артритов могут быть общие инфекционные заболевания: туберкулез, гонорея, бруцеллез, дизентерия, сифилис, грипп, острые детские инфекции (скарлатина и др) и септические инфекции.
Некоторые инфекционные Артриты Могут быть связаны с наличием в организме очаговой инфекции (напр. ревматический полиартрит при хроническом заболевании миндалин).
Неинфекционные Артриты возникающие в результате нарушения обмена веществ, чаще у людей после 40 лет, вследствие различных заболеваний нервной системы, нарушений внутренней секреции, профессиональных заболеваний (А. у горняков и др.), называются Артрозами (см.Артрозы).
К этой группе относятся также артриты, связанные с недостатком витаминов — Артрит Скобутический (при цинге) и др.
Травматические Артриты развиваются после повреждений, ушибов и ранений суставов.
Иногда Артрит может возникнуть на почве повышенной чувствительности организма к некоторым веществам (напр. к сыворотке, лекарствам, каким-либо пищевым продуктам и пр.). Это т. наз. Аллергические Артриты.
Диагноз ставится на основании:
- анамнеза, который устанавливает связь поражения суставов с инфекционными заболеваниями, очаговой инфекцией, травмой, аллергией или другими патологическими процессами;
- характерных клинических данных (”воспалительный” тип болей, припухлость или деформация суставов, прогрессирующее ограничение подвижности в суставе);
- лабораторных показателей воспалительного процесса;
- характерных рентгенологических данных (сужение суставной щели, эпифизарный остеопороз, анкилозы);
- результатов исследования синовиальной жидкости.
Причины.
Это острое, рецидивирующее заболевание, возникающее вследствие повышенной чувствительности организма к определенному инфекционному возбудителю (чаще всего стрептококку, стафилококку).
Инфекционно-аллергический полиартрит чаще (75 %) встречается у женщин, преимущественно молодого возраста. Большинство ученых, занимающихся данной патологией, указывают на определенную связь возникновения артрита с перенесенной острой инфекцией верхних дыхательных путей.
Механизм развития инфекционно-аллергического артрита еще не изучен.
Полиартрит возникает лишь у небольшого числа больных, перенесших стрептококковую или другие инфекции дыхательных путей. Реализация действия инфекционного возбудителя усиливается в условиях специфической аллергии к данному возбудителю, нарушением иммунологических защитных механизмов, нейрогормональных отклонений, отягощенной наследственностью.
Симптомы.
Обычно спустя 10–15 дней после острой инфекции (период наибольшей аллергизации организма) возникает острое и подострое воспаление суставов.
Боли, припухлость, гиперемия, повышение местной температуры нарастают в течение 2–3 дней. У некоторых больных появляется ограничение движения в суставах из-за болей. Но поскольку многие больные при острых респираторных заболеваниях верхних дыхательных путей принимают противовоспалительные и десенсибилизирующие средства, воспалительный процесс в суставах часто протекает вяло. У большинства больных припухлость суставов малозаметна и объясняется в основном накоплением экссудата в полости суставов. При пальпации наблюдаются слабое или умеренное повышение местной температуры и появления болезненности.
Под влиянием противовоспалительной терапии, как правило, быстро происходит обратное развитие процесса, полностью нормализуются форма и размеры суставов, восстанавливается функция. После исчезновения артрита каких-либо фиброзных изменений клинико-рентгенологически не выявляется. Продолжительность артрита 1–2 месяца. Однако у некоторых больных он сохраняется и более 6 месяцев. У большинства из них рецидив артрита возникает после повторной острой инфекции или переохлаждения.
При клиническом анализе крови в период рецидива редко обнаруживается увеличение СОЭ до 40–50 мм/ч.
Для диагностики инфекционно-аллергического полиартрита особенно важен анамнез: начало заболевания после острой респираторной инфекции, развитие артрита в период наиболее высокой аллергизации организма, быстрое нарастание воспалительных признаков.
ЛЕЧЕНИЕ.
Для лечения инфекционно-аллергического артрита необходимо применять антимикробные, противовоспалительные и десенсибилизирующее лекарственные препараты.
Прежде чем назначить антибиотики, следует выяснить их переносимость.
- Для более активного воздействия на стрептококк рекомендуется пенициллин, при плохой переносимости его заменяют эритромицином. Курс лечения 7–8 дней.
- Из общих противовоспалительных средств назначают ацетилсалициловую кислоту по 0,5 г 4 раза в сутки или бруфен по 0,25 г 4 раза в сутки, диклофенак. Длительность приема препаратов зависит от стойкости артритов.
- Одновременно назначают супрастин или димедрол в соответствующей дозе. Желательно после лечения, даже в отсутствие рецидивов артрита, проводить бальнеологическое лечение (сероводородные, радоновые, морские ванны).
Ревматоидный артрит — это хроническое системное воспалительное заболевание соединительной ткани аутоиммунного генеза, при котором поражаются группа суставов по типу эрозивно-деструктивного прогрессирующего полиартрита. Как правило, происходит поражение сразу нескольких суставов, симметричных. Воспаляются суставы кистей, стоп, лучезапястные, коленные, межпозвоночные суставы шеи Развиваются артриты, приводящие к деформации суставов и нарушению их функции. страдает около 1% населения.
Причины.
Генетическая предрасположенность к ревматоидному атриту.
Инфекционные агенты. Это вирус Эпштейн-Барра, ретровирусы, вирусы краснухи, герпеса, цитомегаловирус, микоплазма и др. Наибольшее внимание исследователи уделяют вирусу Эпштейн-Барра.
Симптомы.
Наиболее характерным проявлением является полиартрит, т.е. воспаление сразу нескольких суставов.
Типичным для ревматоидного артрита является двустороннее симметричное поражение суставов. Начало заболевания может быть спровоцировано плохими погодными условиями, гормональными изменениями организма, стрессом, какой-либо перенесенной инфекцией (грипп, ангина и т.п.) переохлаждением.
Как правило, происходит поражение сразу нескольких суставов, симметричных. Воспаляются суставы кистей, стоп, лучезапястные, коленные, межпозвоночные суставы шеи.
Отмечается болезненность при пальпации, припухлость, тугоподвижность, повышение температуры кожи над суставом, скованность движений в суставах после длительного покоя. Утренняя скованность более 1 часа – характерный признак артрита.
Артриты проходят с периодами обострения и ремиссии.
По мере прогрессирования развиваются деформации суставов, связанные с частичным разрушением суставного хряща, растяжением капсулы сустава.
С течением времени, с прогрессированием заболевания, кроме суставов, начинают проявляться и системное поражение других органов.
Внесуставные проявления Ревматоидного Артрита.
- Поражение мышц, кожи,
- Ревматоидные узелки,
- Лимфаденопатия,
- Поражение желудочно-кишечного тракта (энтериты, колиты, проктиты, нарушение желудочной секреции и др.),
- Поражение легких и плевры,
- Поражение сердца (перикардит, миокардит, эндокардит, гранулематозный аортит),
- Поражение почек (гломерулонефрит, амилоидоз),
- Ревматоидный васкулит
- Поражение нервной системы (периферическая ишемическая нейропатия, полиневрит, компрессионная нейропатия, энцефалопатия).
Диагностика Ревматоидного артрита.
- Подробный анамнез, осмотр,
- Общий анализ крови, Биохимический анализ крови, Иммунологические анализы,
- Рентгенография суставов,
- Исследование синовиальной жидкости,
- Биопсия синовиальной оболочки.
ЛЕЧЕНИЕ.
Медикаментозная терапия.
- Ненаркотические анальгетики,
- Наркотические анальгетики при сильных болях:
Ацетаминофен в комбинации с кодеином (Тайленол в комбинации с кодеином) ,
Пропоксифен (Дарвон) в комбинации с ацетаминофеном (Дарвоцет) и др.
- Нестероидные противовоспалительные средства.
Ацетилсалициловая кислота (75—100 мг/кг в день),
Индометацина (суточная доза 1—3 мг/кг), ибупрофена (20—30 м/кг). - Стеродные противовоспалительные средства.
Гидрокортизон — 25—50 мг внутрисуставное введение,
Триамцинолона ацетонида — 5—20 мг внутрисуставное введение.
Прием низких доз Глюкокортикоидов внутрь подавляет воспаление, замедляет деструкцию костной ткани. Но в связи с побочными эффектами, можно принимать на короткое время.
- Базисные противоревматические препараты, модифицирующие течение ревматоидного артрита (БПРП).
Так как эти препараты предотвращают эрозию суставов, один или несколько БПРП назначаются сразу после установления диагноза.
Метотрексат (Ревматекс и Фолекс), Биологические агенты: Хумира (адалимумаб), Кинерет (анакинра), Ремикад (инфликсимаб) и Ритуксан (ритуксимаб), Плаквенил (гидроксихлороквин), Миноцин (миноциклин) – антибиотик, Арава (лефлюномид), Сульфасалазин (Азульфидин), Азатиоприн (Имунар), Циклоспорин (Неорал и Сандимун), Золотые соли (Ридаура).
Ограничение нагрузки на сустав с помощью отропедических и других приспособлений.
Лечебная физкультура, Физиотерапевтические процедуры (ультразвук, УВЧ, диатермия, парафин, озокерит и др.). Бальнеологические методы лечения (курортное лечение рекомендуется при затухании острого воспалительного процесса.).
Причины.
Является одним из частых проявлений бруцеллезной инфекции.
Симптомы.
Обычно наблюдается опухание суставов вследствие экссудативных процессов, повышение местной температуры. При инфицировании сустава бруцеллами процесс быстро прогрессирует, возникают грубые разрушения костной ткани с развитием анкилоза сустава. Синовиальная жидкость имеет серозно-гнойный вид и содержит бруцеллы. При токсико-аллергической форме бруцеллезного артрита клиническая симптоматика менее выражена, обычно поражаются несколько суставов.
После специфического лечения, как правило, наступает полное восстановление функции сустава.
Рентгенологически при токсико-аллергических формах бруцеллезного артрита изменений не выявляется. Инфицирование сустава приводит к развитию деструктивных изменений, но разрушение костной ткани наблюдается редко. Рентгенологические изменения чаще выявляются в локтевых и коленных суставах: очаговый остеопороз, сужение суставной щели, склеротические изменения. Поверхности крестцово-подвздошных суставов обычно неровные, изъедены, обнаруживаются округлой формы очаги деструкции, сужение суставных щелей и их анкилоз.
При лабораторных исследованиях в крови наблюдается увеличение СОЭ в пределах 25–35 мм/ч, лейкопения с относительным лимфоцитозом. Проводят иммунологические исследования: реакции Райта и Хадельсона, реакцию свертывания комплемента, реакцию пассивной гемагглютинации, определение опсониновой активности. Показано бактериологическое исследование крови, костного мозга, мочи, лимфатических узлов. Ответ при посеве можно получить через 25–30 дней, поскольку бруцеллы растут медленно. Результаты кожной пробы Бюрне учитывают через 24–48 часов, так как раньше она может иметь неспецифический характер.
Для установления диагноза имеет значение анамнез заболевания (место жительства, употребление в пищу сырого молока и другое). Основными диагностическими признаками являются моноолигоартрит, сопровождающийся поражением околосуставных мягких тканей, появлением озноба, повышенной потливости, воспалительных изменений в суставе в отсутствие изменений на рентгенограмме, обнаружение бруцелл в синовиальной жидкости, в крови, мокроте, костном мозге, моче, лимфатических узлах, положительные реакции Райта, Хадельсона, связывания комплемента, опсонининовой активности.
ЛЕЧЕНИЕ.
- Для лечения бруцеллезного артрита рекомендуются антибиотики: левомицетин, тетрациклин, стрептомицин 1–2 мг, через 2 дня 5 мг и в дальнейшем с тем же интервалом увеличивают дозу до 125 мг.
- Следует помнить, что вакцина может вызывать ухудшение общего состояния вплоть до коллапса и шока!
Лечение вакциной противопоказано при эндокринных, нервных и психических нарушениях. - Одновременно с вакциной можно назначать противовоспалительные и мочегонные лекарственные препараты.
- Рекомендуется физиотерапия: электрофорез, индуктотериния, диадинамические токи.
- После устранения воспалительного процесса проводят санаторное лечение с применением грязевых аппликаций и сероводородных ванн.
Причины и Симптомы.
Начало может быть менее острым, а нередко постепенным. В патологический процесс вовлекаются несколько суставов, поражаются места прикрепления мышц и сухожилий. Чаще поражаются суставы нижних конечностей — коленные и голеностопные.
При рентгенографии пораженных суставов (когда имеется септический артрит) выявляются выраженные деструктивные изменения костно-хрящевой ткани. При токсико-аллергической форме гонококкового артрита наблюдаются изменения в более поздней стадии заболевания.
В крови выявляются повышение СОЭ и лейкоцитоз. Более выраженный лейкоцитоз наблюдается у больных с гонококкемией, а менее выраженный — при обнаружении гонококка в мочеполовых органах. В синовиальной жидкости увеличивается цитоз (до 82 000 в 1 мм) Для выявления гонококковой инфекции используют реакцию связывания комплемента со стандартным антигеном. Развитие острого или подострого артрита у больных гнойным уретритом и обнаружение гонококка в уретральном материале или в синовиальной жидкости позволяют достоверно установить диагноз. Трудности диагностики возникают при атипичной или токсико-аллергической форме.
Диагностика.
Основные диагностические признаки гонококкового артрита: острый моноартрит нижних конечностей у больных гнойным уретритом, положительная реакция Борде-Тангу, обнаружение гонококка в моче-половых органах.
В синовиальной жидкости или в крови отмечается лейкоцитоз, синовиальной жидкости — цитоз.
ЛЕЧЕНИЕ.
- При лечении гонококкового артрита применяется антибиотикотерапия: пенициллин по 1.000.000-1.500.000 ЕД или тетрациклин по 1-1,5 г в сутки не менее 8-10 дней,
- Противовоспалительные лекарственные средства: салицилаты, препараты индоловой группы. После аспирации синовиальной жидкости проводят внутрисуставное введение антибиотиков.
КАТЕГОРИЯ:
Источник
Дата публикации 10 мая 2018 г.Обновлено 23 июля 2019 г.
Определение болезни. Причины заболевания
Хронический артрит — заболевание суставов, характеризующееся воспалительным процессом в них, протекающим более трёх месяцев.
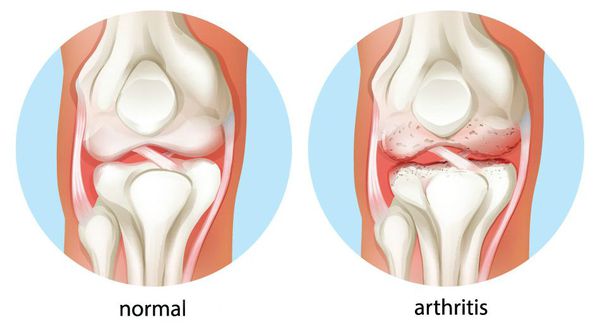
Термин «артрит» был введён в медицинскую практику ещё Гиппократом и в последующие столетия использовался для обозначения любой суставной патологии.[1] Начиная с XVI века понятие стало претерпевать изменения, возникали отдельные нозологические формы. Так, G. de Baillou впервые выделил среди артрита ревматизм. В XVII веке T. Sydenham описал подагру и ревматоидный артрит как самостоятельные формы. Первую попытку отграничить воспалительное заболевание суставов (артрит) от его дегенеративных изменений (артроз) сделал в XIX веке F. Muller. Это разделение сохраняет своё значение и по сей день.
Так как артрит имеет высокую склонность к хроническому течению, он часто приводит к полной потере трудоспособности. Согласно данным ВОЗ 3,1% общей инвалидизации в мире приходится на артриты.[1] Основной причиной инвалидности при артрите в США среди пожилых людей является увеличение распространённости факторов риска (например, ожирения). Артрит и другие ревматические состояния охватывают более 100 различных заболеваний, которые влияют на суставы и окружающие соединительные ткани (мышцы, сухожилия и связки). Некоторые типы (например, ревматоидный артрит, системная красная волчанка) могут влиять на различные системы органов (например, сердечно-сосудистую систему, почки, дыхательную систему) и часто имеют аутоиммунный компонент.
За последние 10 лет исследователи добились особенно значительных успехов в изучении ревматоидного артрита (РА). Считается, что ведущую роль в механизмах патогенеза РА играют генетические и экологические факторы. Общий вклад генетических факторов в развитие РА исторически исследовался путём анализа семейных родословных. Таким образом был сделан вывод о том, что мужчины болеют РА в три раза реже, чем женщины, однако науке пока неизвестна причина подобного распределения. Исследователи предложили ряд гипотез, включая возможное влияние половых гормонов. В связи с этим половые хромосомы были изучены в генетических исследованиях, посвящённых РА.[2]
Псориатический артрит (ПА) затрагивает мужчин и женщин в равной степени, от 10 до 30% людей с псориазом оказываются в группе риска. Заболевание может развиваться в любом возрасте, но обычно поражает людей в возрасте от 30 до 50 лет. Хотя причина неизвестна, генетические факторы, наряду с иммунной системой, могут сыграть определённую роль в развитии заболевания.
До 40% людей с ПА имеют в истории семьи заболевания кожи или суставов. Наличие родителя с псориазом троекратно увеличивает риск псориаза и вероятность развития псориатического артрита.
Причиной воспалительной реакции в суставе может быть местная или общая инфекция, аллергия, аутоиммунный процесс, травма и др. Однако этиология некоторых воспалительных суставных заболеваний, например, ревматоидного артрита, анкилозирующего спондилоартрита, псориатического полиартрита и др., до сих пор недостаточно ясна. Участие инфекции в их происхождении до настоящего времени не доказано. Также факторами, которые способствуют развитию артрита, являются переохлождение и физическая перегрузка сустава.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы артрита хронического
Воспалительный процесс в суставах делят по формам: острая, подострая и хроническая.
К общим симптомам относят:
- боль (которая чаще всего спонтанная и усиливается большей степени ночью и утром);
- деформацию;
- изменение цвета и температуры кожи в области сустава.
Боль является наиболее распространённым симптомом, отмечаемым пациентами как в доклинической, так и в клинической фазах этого заболевания.[5] Например, в доклинической фазе симметричная боль в суставах и утренняя скованность значительно взаимосвязаны с прогрессированием артрита.[6] При острой форме боль описывается пациентами как нестерпимая, постоянная, не зависящая от движений. Тем не менее, пациенты могут сообщать о боли до воспаления, и боль может сохраняться, несмотря на контроль воспалительного процесса.[7]
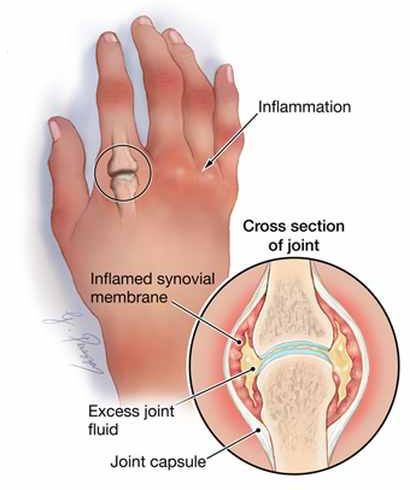
Деформация сустава обусловлена в основном изменениями в мягких тканях вокруг сустава и его структур.
Проявления артрита довольно разнообразны: от непродолжительных, хронических, с временными обострениями до острых, долговременных и, порой, приводящих к инвалидизации.
К общим признакам артрита так же относят нарушения сна, которые оказывают большое влияние на качество жизни и профессиональную работоспособность. Состояние здоровья, особенно боль и психологическое состояние, являются важными факторами, связанными с проблемами сна. Действительно, в немногих исследованиях, проведённых до настоящего времени, было обнаружено, что пациенты с артритом чаще сообщают о нарушениях сна, чем, например, при остеоартрозе. Последствиями бессонницы, связанной с артритом, является возрастающий уровень общей тревожности.[8]
Псориатический артрит может также вызвать воспаление в других частях тела, включая глаза.
Симптомы инфекционного артрита могут включать лихорадку, озноб, воспаление суставов, острую боль, связанную с травмой или инфекцией в другом месте тела.
У детей прерывистая лихорадка, потеря аппетита, потеря веса и анемия, пятнистая сыпь на руках и ногах, увеличение лимфоузлов могут сигнализировать о начале некоторых видов ювенильного ревматоидного артрита.
Ревматоидный артрит (РА) возникает, когда иммунная система атакует соединительную ткань собственного организма. РА поражает суставы по обе стороны тела: обе руки, оба запястья или оба колена. Эта симметрия помогает отличить его от других типов артрита. Он также может влиять на кожу, глаза, лёгкие, сердце, кровь или нервы.
Патогенез артрита хронического
Патогенез артрита достаточно сложен и многообразен. Особенности структуры тканей суставов (например, хорошее кровоснабжение, васкуляризация синовиальной оболочки, многочисленные нервные окончания) создают суставу условия для достаточно быстрого ответа на разные прямые и опосредованные возбудители посредством воспалительной реакции. При инфекционных специфических артритах возможен бактериально-метастатический и токсико-аллергический путь поражения сустава.
В первом случае возбудитель попадает в полость сустава из кровотока или из лимфатического русла и может быть обнаружен при анализе синовиальной жидкости. Поражение сустава в таких случаях наиболее тяжёлое.
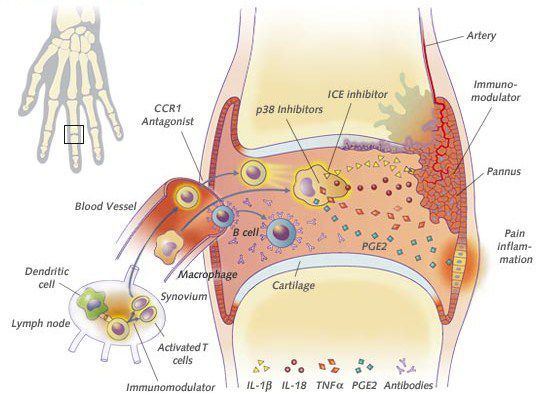
При токсико-аллергическом механизме поражения поражающим агентом является токсин самого возбудителя, который действует на ткани сустава, имеющие повышенную чувствительность и вызывает аллергический синовит.
Существовала гипотеза Селье (H. Selye), которая объясняла развитие воспаления в суставах гормональными нарушениями, но подтверждения так и не получила. Однако роль эндокринных нарушений в патогенезе артрита достаточно высока. Это подтверждает факт частого развития неспецифического артрита у женщин в период менопаузы (например, ревматоидный артрит).
Классификация и стадии развития артрита хронического
Классификация хронического артрита и на сегодняшний день претерпевает частые изменения. В отечественной практике принято разделять артриты на самостоятельные нозологические формы и формы, связанные с другими заболеваниями.
К самостоятельным формам относят:
- ревматоидный артрит;
- ревматоидный полиартрит (болезнь Сокольского-Буйо);
- анкилозирующий спондилоартрит (болезнь Бехтерева);
- инфекционный специфический артрит (гонорейный, туберкулёзный, дизентерийный, вирусный и т. д.);
- инфекционно-аллергический полиартрит (включая палиндромный ревматизм и перемежающуюся водянку сустава);
- псориатический полиартрит;
- болезнь Рейтера.
К артритам, связанным с другими заболеваниями, относят:
- аллергические;
- диффузные;
- метаболические (например, подагра);
- при онкологических заболеваниях;
- при заболеваниях пищеварительной системы;
- при заболеваниях лёгких.
Ювенильный идиопатический артрит — это широкий термин, описывающийй группу артритов неизвестного происхождения, которые начинаются до 16 лет. Этот термин охватывает несколько категорий заболеваний, каждый из которых имеет отчётливые клинические проявления, а также, предположительно, генетический фон и этиопатогенез.
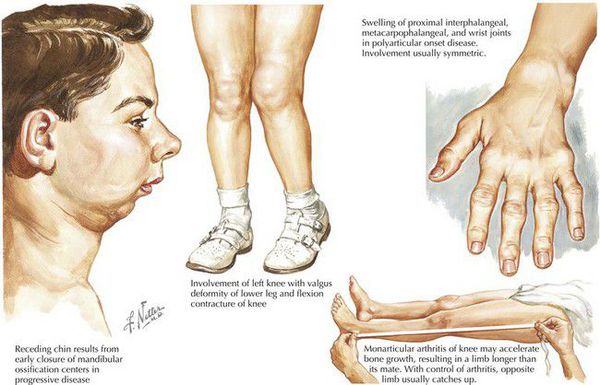
Системный артрит выявляется у 5-15 % детей с ювенильным идиопатическим артритом в Северной Америке и Европе. Как правило, он сопровождается лихорадкой в течение как минимум 2 недель и по крайней мере одним из следующих симптомов: характерная сыпь, обобщённая симметричная лимфаденопатия, увеличение печени или селезёнки, перикардит (воспаление серозной оболочки сердца), плевральный или перикардиальный выпот, реже перитонит. Лихорадка имеет типичный прерывистый рисунок с одним или двумя ежедневными всплесками до 39 °C или выше, с последующим быстрым возвратом к исходному уровню. Артрит часто симметричный и полиартикулярный, но может отсутствовать в начале и развиваться значительно позже. В этих случаях диагноз не может считаться определённым до тех пор, пока не появится артрит. Всегда есть признаки системного воспаления, но нет конкретных лабораторных нарушений.[3]
Ювенильный идиопатический артрит является наиболее распространённым хроническим ревматическим заболеванием неизвестной этиологии в детском возрасте и преимущественно представляет собой периферический артрит. Болезнь делится на несколько подгрупп, согласно демографическим характеристикам, клиническим признакам, методам лечения и прогнозу болезни. Системный ювенильный идиопатический артрит, который является одним из наиболее частых подтипов заболевания, характеризуется рецидивирующей лихорадкой и сыпью.[4]
Осложнения артрита хронического
Увеит — частое проявление воспалительных заболеваний суставов и позвоночника, представляющее собой воспаление сосудистой оболочки глаза. Сравнительно редко осложняет течение ревматоидного артрита. Увеит при РА, начавшемся в детском возрасте, способствует повышению внутриглазного давления и может приводить к необратимой слепоте. В случаях наследственно ассоциированного анкилозирующего спондилоартрита, увеит встречается чаще, чем во всех остальных случаях.[9]
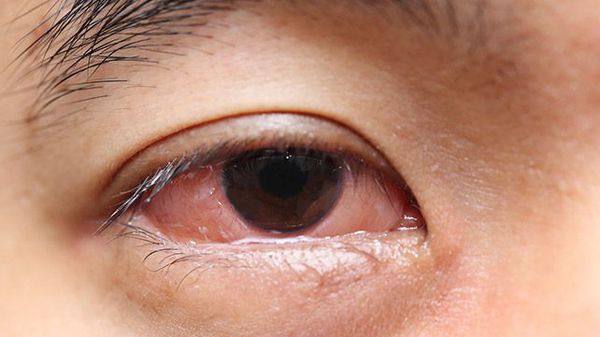
Диагностика артрита хронического
Схема обследования состоит из:
- клинического анализа крови;
- протеинограммы (общего белка и белковых фракций);
- титров ЦИК;
- иммунологических маркеров РА (ревматоидного фактора, антикератиновых антител, антиперинуклеарного фактора, антител к циклическим цитруллинированным пептидам);
- иммунологических маркеров системной красной волчанки (СКВ) — антинуклеарного фактора, антител к ДНК, LE клетки;
- лабораторной диагностики кишечных инфекций (реакции непрямой гемагглютинации с псевдотуберкулёзным, иерсиниозным, дизентерийным, сальмонеллёзным диагностикумами);
- лабораторной диагностики латентных мочеполовых инфекций (культурального метода, полимеразной цепной реакции — ПЦР, реакции иммунофлюоресценции — РИФ);
- рентгенографии поражённых суставов, крестцово-подвздошных сочленений, позвоночника.[10]
Для ранней диагностики ревматоидного артрита определяют антитела к циклическому цитруллинированному пептиду (АЦЦП), особенно это касается пациентов, серонегативных по ревматоидному фактору (РФ). Этот тест более чувствителен и специфичен, чем ревматоидный фактор на ранней стадии заболевания. Но никакой отдельно взятый показатель не позволяет точно предсказать развитие РА у больных НА.[10]
Лечение артрита хронического
Лечение, направленное на этиологию процесса, возможно лишь при специфических формах артрита, вызванных туберкулёзом, гонореей, бруцеллёзом и т. д. Во всех остальных случаях лечение всегда комплексное, которое направлено на:
- изменение общей и иммунной реакции (применение десенсибилизирующих, иммунодепрессивных препаратов, воздействие на очаг инфекции, нормализация обмена веществ, поливитаминные комплексы);
- восстановление функции сустава (курсы массажа, гимнастики, ЛФК, ФТЛ);
- лечение основного патологического процесса (артриты, связанные с другими заболеваниями).
Главный принцип лечения артрита — длительное, этапное и комплексное воздействие.
Лечение пациентов с ювенильным идиопатическим артритом включает коллективную работу опытного детского ревматолога, офтальмолога, ортопеда, физиотерапевта.[11]
Прогноз. Профилактика
Для профилактики артрита целесообразно вести активный образ жизни. Это подтверждают научные данные: аэробные упражнения и физическая активность способствуют уменьшению боли, улучшают качество жизни и задерживает наступление инвалидности среди людей с артритом. Это позволяет снизить риск возрастного функционального спада у пожилых людей на целых 32%.[12]
Источник


