Классификация деформирующего артроза коленного сустава
Артроз – это собирательное понятие, обозначающее дистрофические процессы, происходящие в суставе. Выделяют множество видов артрозов, различающихся по причине развития, симптомам, методам лечения и исходам. Дегенеративно-дистрофическим процессам часто предшествует воспаление или травма. Артроз может возникнуть в любом возрасте, но чаще болезнь поражает женщин старше 40 лет.
Классификация
Классификация артрозов построена на причине возникновения суставной патологии. Выделяют следующие виды артроза:
- Псориатический артроз;
- Подагрический артроз;
- Ревматоидный артроз;
- Реактивный артроз;
- Посттравматический;
- Остеоартроз.
Каждый вид заболевания имеет несколько степеней развития, зависящих от выраженности патологического процесса. В соответствии с этим различаются и подходы к лечению. Если невозможно определить причину возникновения патологического процесса в суставе, говорят об идиопатическом артрозе.
Разновидности артрозов суставов — проявления
Классификация также учитывает локализацию патологического процесса:
- Поражение тазобедренного сустава – коксартроз;
- Поражение колена – гонартроз;
- Поражение голеностопного сустава;
- Поражение пальцев стопы.
Чаще страдают крупные суставы ног.
Важно!
При появлении признаков суставной патологии необходимо обратиться к врачу для установления правильного диагноза, так как разные виды патологий требуется лечить по-разному.
Принципы диагностики и лечения
Для диагностики любого вида артроза применяются следующие методы:
- Выявление активных и пассивных жалоб;
- Изучение динамики заболевания;
- Осмотр и ощупывание пораженного сустава;
- Рентгенография;
- Артроскопия;
- Исследование суставной жидкости.
Лечение осуществляется консервативным способом – приём лекарственных препаратов, физиопроцедуры, массаж и лечебная гимнастика. При тяжелой деформации показано хирургическое лечение. Для каждой разновидности артроза имеются свои особенности в диагностике и лечении.
Псориатический
Этот вид патологии является одним из симптомов псориаза. Обычно поражение суставов развивается у пациентов, давно страдающих кожными высыпаниями. Псориатический артроз поражает обычно крупные суставы — тазобедренных, коленные, голеностопные, реже страдают пальцы ног.
Симптомы заболевания обусловлены воспалительным процессом. Характерна утренняя скованность, которая может достигать такой степени, что пациент становится обездвиженным. Болевой синдром достаточно выраженный, пациент описывает боли как ноющие и тянущие. В фазе обострения отмечается отек и покраснение кожи над суставом, она становится горячей на ощупь. Для псориаза характерно асимметричное поражение суставов.
В диагностике важное значение имеет наличие кожных высыпаний. Однако следует помнить, что высыпания не всегда наблюдаются одновременно с поражением суставов. Лабораторная диагностика не имеет специфических показателей. Определенные особенности имеются при рентгенологическом исследовании:
- Остеопороз;
- Околосуставные эрозии;
- Периостит — костные разрастания по краям сустава;
- При поражении пальцев ног характерно последовательное изменение между фалангами одного пальца.
В зависимости от количества пораженных суставов определяют степень тяжести заболевания.
Лечение осуществляется консервативным способом:
- НПВС (нестероидные противовоспалительные средства) – Ибупрофен, Аэртал назначают в течение нескольких месяцев;
- Внутрисуставное введение глюкокортикоидов;
- Сульфасалазин назначают для длительного приёма;
- При тяжелом течении болезни показаны цитостатики.
Дополнением к медикаментозным препаратам являются физиопроцедуры – фототерапия и электрофорез с глюкокортикоидами. Обязательный компонент лечения – гимнастика. По согласованию с лечащим врачом применяется народное лечение.
При неэффективности консервативной терапии и образовании тяжёлой деформации суставов показано хирургическое лечение – эндопротезирование, артропластика.
Лечение псориатического артроза суставов ног
Подагрический
Артроз развивается вследствие нарушения обмена мочевой кислоты в организме. Соли мочевины откладываются в суставах, вызывая их воспаление и последующую деформацию. Чаще всего страдают межфаланговые суставы стоп.
Заболевание характеризуется хроническим течением с периодическими обострениями. Суставной синдром представлен умеренными болями, отеком и припухлостью сустава.
Важно!
Специфическим признаком подагры являются тофусы. Это скопления солей мочевой кислоты в мягких тканях – в ушных раковинах, на разгибательных поверхностях конечностей.
При длительном течении заболевания на месте тофусов образуются подагрические узлы. Это крупные образования, при вскрытии которых выделяется белая творожистая масса, образованная солями мочевины.
Для диагностики подагрического артроза применяют исследование уровня мочевой кислоты в крови. К рентгенологическим признакам подагры относятся:
- Уплотнение мягких тканей;
- Очаговые затемнения в области сустава;
- Околосуставные эрозии.
Лечение проводится консервативными методами. Большое значение имеет диета, направленная на снижение уровня мочевой кислоты в организме. Пациентам рекомендуют исключить из рациона:
- Жирные сорта мяса и рыбы;
- Копчености, мясные и рыбные деликатесы;
- Консервированные продукты;
- Щавель;
- Бобовые;
- Шоколад;
- Крепкий чай, кофе, алкоголь.
Рекомендуется ограничить употребление соли.
Основным лекарственным препаратом для лечения подагры является Аллопуринол. Пациенты принимают это лекарство пожизненно. Для облегчения болевого синдрома назначаются гели и мази с НПВС. Хороший эффект оказывает физиотерапия – парафиновые аппликации, диадинамические токи, лечебные ванны.
Ревматоидный
Болезнь имеет наследственную предрасположенность. Развивается как аллергический артроз, в основе которого лежит аутоимунная реакция. Патологическому процессу подвергаются любые суставы ног. Для заболевания характерно хроническое воспаление и стойкая деформация суставов, приводящая к потере их подвижности.
Артроз характеризуется интенсивным болевым синдромом и утренней скованностью. Продолжительность утренней скованности составляет не менее 30 минут – это является диагностическим признаком болезни. Боли достигают своего максимума в вечернее время. Наблюдается отек и покраснение сустава.
Диагностическими критериями являются обнаружение ревматоидного фактора и специфические рентгенологические изменения. Выделяют четыре рентгенологические стадии артроза:
- Изменения минимальны, отмечают незначительное сужение суставной щели;
- По краям щели появляются единичные эрозии;
- Эрозий становится больше, значительное сужение суставной щели;
- Суставная щель практически отсутствует, большое количество эрозий.
Для лечения используют несколько групп лекарственных препаратов. Назначают их последовательно – в случае неэффективности препаратов из одной группы переходят к следующей:
- НПВС – Мовалис, Нимика;
- Глюкокортикоиды – Метипред, Дипроспан;
- Цитостатики – Метотрексат;
- Сульфасалазин;
- Препараты золота – Тауредон, Кризанол;
- Моноклональные антитела – Арава.
При появлении стойкой деформации показано хирургическое лечение. Ревматоидный процесс является наиболее прогрессирующим артрозом, быстро приводящим к необратимой деформации.
Лечение ревматоидного артроза суставов ног
Реактивный
Это инфекционный артроз, вызванный наличием в организме хламидий, микоплазм, кишечной палочки. Сустав поражается не этими бактериями, а антителами, которые вырабатываются в ответ на их присутствие.
Для инфекционного артроза характерны умеренные боли и выраженные признаки воспаления сустава. Чаще всего поражается колено – оно становится отечным, кожа над ним краснеет, повышается местная температура. Из-за боли и отека движения в колене ограничены. Иногда наблюдаются общие признаки интоксикации.
Диагностика основывается на данных анамнеза, клинического осмотра и исследовании суставной жидкости. Рентгенологическое исследование не выявляет специфических изменений.
Лечение проводится консервативным способом. Назначается медикаментозная терапия, воздействующая на инфекционный фактор и устраняющая воспалительный процесс:
- Антибиотики из группы макролидов или тетрациклинов;
- Нестероидные противовоспалительные средства;
- Анальгетики;
- Средства для улучшения микроциркуляции.
Применяются физиотерапевтические методы – УВЧ, электрофорез. Этот процесс можно считать псевдоартрозом, так как истинно дегенеративных изменений не возникает.
Посттравматический
Развивается после травмы сустава. Неполноценное или не до конца проведенное лечение приводит к хронизации воспалительного процесса, дегенеративным изменениям в хрящевой ткани. Чаще поражаются крупные суставы.
Для заболевания характерны умеренные боли, усиливающиеся в вечернее время. Признаков воспаления обычно не наблюдается. Длительное течение заболевания приводит к образованию суставных деформаций.
Для диагностики важен факт травмы в анамнезе. Рентгенологические изменения неспецифичны, можно обнаружить признаки перелома в области сустава.
Лечение проводится симптоматически – назначаются обезболивающие препараты, нестероидные противовоспалительные средства, хондропротекторы.
Посттравматический артроз – лечение медикаментами
Остеоартроз
Это деформирующий артроз, приводящий к грубым нарушениям функции сустава. Основой патологического процесса является дегенерация суставного хряща. Основным симптомом остеоартроза является боль. Она возникает сразу после пробуждения, продолжается в течение всего дня и усиливается к вечеру. Больные отмечают ограничение движений и хруст в суставах.
Диагноз устанавливается на основании рентгенологического исследования:
- Сужение суставной щели;
- Образование остеофитов – костных разрастаний;
- Уплотнение кости – остеосклероз.
Лечение проводится консервативными и хирургическими методами.
Артрозы – это объёмная группа заболеваний, характеризующихся разрушением хрящевой ткани суставов и нарушением их функций. Возникают они по разным причинам. Общим симптомом является болевой синдром и деформация сустава разной степени выраженности. В зависимости от того, какой бывает артроз, определяется тактика лечения и прогноз.
Источник
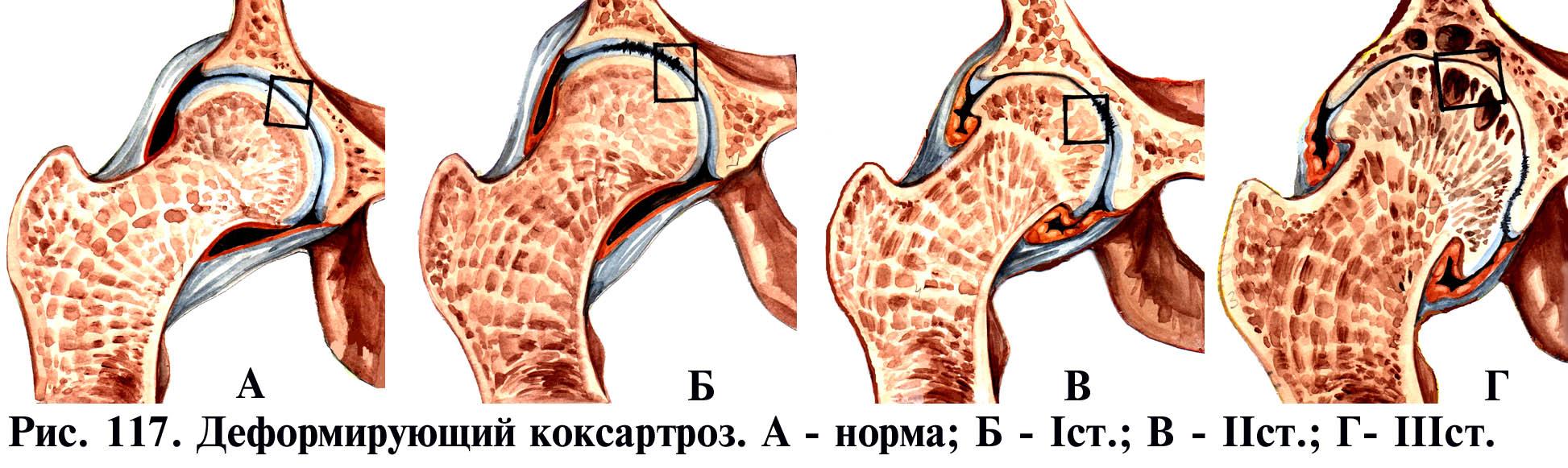 Клинико-рентгенологическаяхарактеристика
Клинико-рентгенологическаяхарактеристика
Стадии артроза | Изменения | Болевой синдром | Синдром | Рентгенологические |
I | Хондролиз | отсутствует |
|
|
II |
|
|
|
|
III |
| к «обычным болям |
|
|
Посттравматические
артрозы нередко начинаются со IIстадии, так как при не вправленных
внутрисуставных переломах имеется
первичное нарушение целости суставного
гиалинового хряща.
Ревматоидный
артрозо-артрит начинается с воспалительного
синдрома (синовита) и остеопороза из-за
гиподинамии, а деформации суставных
поверхностей развиваются значительно
позже.

Лечебная
программа при деформирующем артрозе.
Прекращение
или замедление дальнейшего прогрессирования
дегенеративного процесса («базисная
терапия»).
У
 меньшение
меньшение
болейв суставе и реактивного
синовита.
Улучшение
функциисустава.
Базисная
терапия
Лечение основного патологического
процесапри вторичных артрозах, т.е.
воздействие на этиологические факторы,
вызывающие дегенерацию хрящевой ткани.
-консервативное. Это лечение
метаболических нарушений при подагре,
хондрокальцинозеи т.д., лечение
ревматоидного, гнойного, туберкулёзного
артритов, неврологических и эндокринных
заболеваний.
хирургическое.
По возможности ранняя коррекция
посттравматических деформаций,
приводящих к неравномерной нагрузке
на хрящ, восстановление анатомических
взаимоотношений в суставах при
диспластических заболеваниях скелета.
3.
Разгрузкабольного сустава в периоде
прогрессирования;
снижение
суммарной функциональной нагрузки на
сустав. периоде стабилизации.
4.
Улучшение метаболизмахряща и
микроциркуляции в костной ткани. Лечение
хондропротекторами.Дона,Структум,
Мукосат, Алфлутоп.
Исскуственная синовиальная жидкость
— поливинилпирролидон 15%, можно тотже
гемодез, но он 6%. Остенил(гиалуронат
натрия 1 %) мукополисахарид.
Метаболическая терапия направлена на
улучшение обменных процессов в суставном
хряще: рибоксин, АТФ натрия, фосфаден,
пиридоксальфосфат (кофермент витамина
В6), калия оротат, анаболические стероиды.
Имеет значение только в комплексной
терапии.
Улучшение микроциркуляции в субхондральных
отделах клстей и синовиальной оболочке:
курантил, трентал, теоникол, но-шпа,
никошпан.
Антиоксидантная терапия. Они подавляют
процессы перекисного окисления липидов,
которые (процессы) играют важную роль
в патогенезе деформирующего артроза и
повреждении хряща. Витамие Е (токоферола
ацетат), орготеин.
Физиотерапевтическое лечение улучшает
метаболизм хряща, замедляет его
деструкцию, положительно влияет на
микроциркуляцию в костях, синовиальной
оболочке, околосуставных тканях:
электрофорез, аппликации теплоносителей,
фонофорез, бальнеотерапия.
Уменьшение боли в суставе
Применение нестероидных и стероидных
противовоспалительных препаратов.
(Только пироксикам и вольтарен лишены
дистрофического влияния на хрящ.)
Улучшение
функции сустава
Лечебная физкультура и массаж
Санаторно-курортное
лечениеОртопедическое
лечение (артродез, артропластика,
Эндопротезирование).
Профилактика
Первичная профилактика:
своевременное лечение болезней могущих
привести к деф. артрозу;уменьшение статических нагрузок на
суставы с возрастом;умеренные динамические нагрузки;
избегать фиксированных поз во время
работы и отдыха;умеренные спортивные нагрузки.
Вторичная профилактика это базисная терапия деформирующего
артроза.
Занятие
10
Опухоли костей
Классификация
опухолей костей М. В. Волкова:
Источник
ТРАВМАТОЛОГИЯ И ОРТОПЕДИЯ
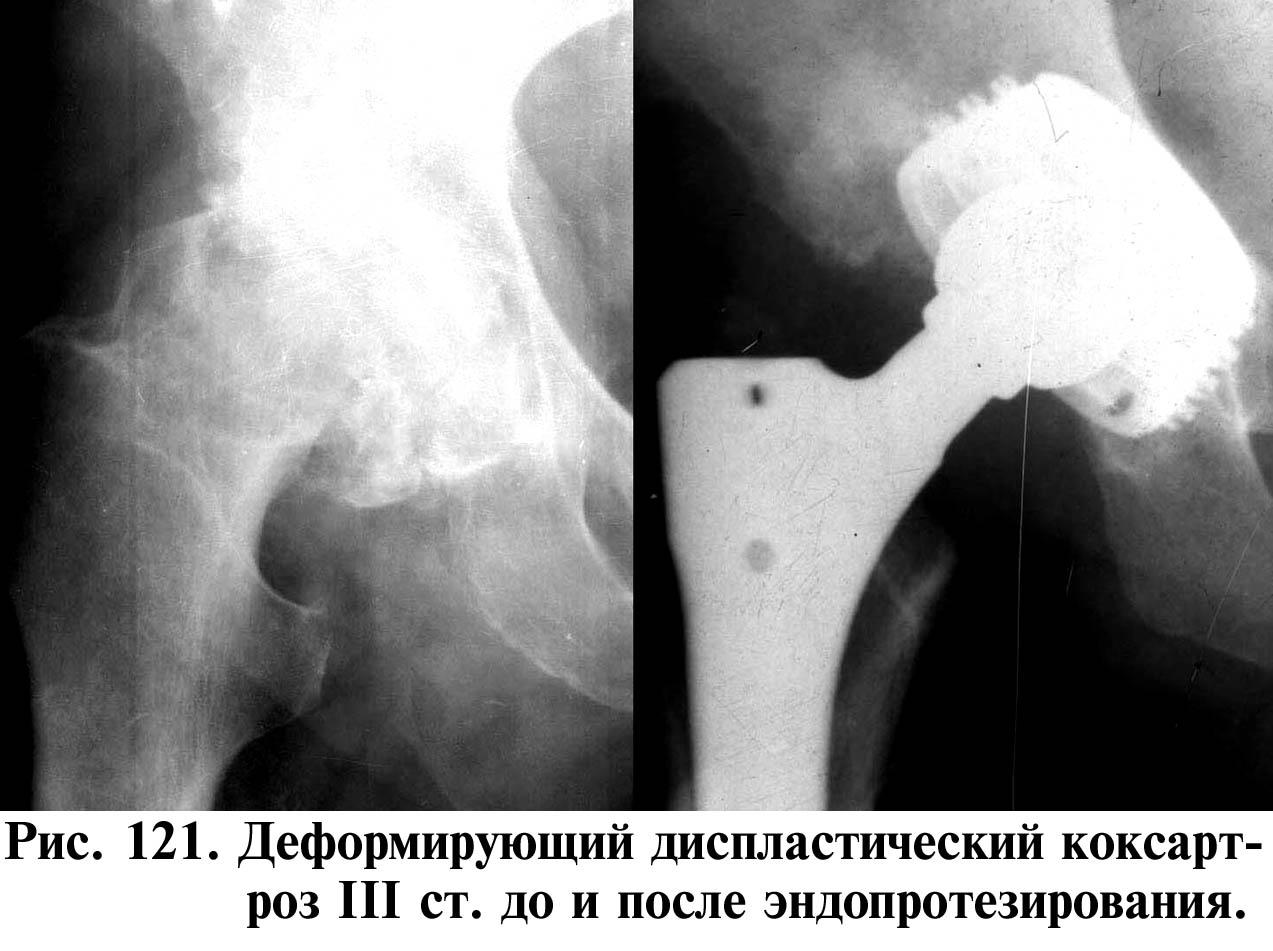
Рис. 192. Рентгенограммы тазобедренных суставов. Различные способы фиксации эндопротезов:
бесцементный (о); с использованием костного цемента (й); комбинированный ( в )
удаления дренажных трубок. После их удаления больные ходят с помощью костылей. Обращают внимание на правильное положение ноги с целью профилактики вывихов головки бедра. При эндопротезировании с цементной фиксацией больные начинают ходить с тростью через 6—8 нед, при бесцеметной фиксации этот срок увеличивают до 3 мес.
Деформирующий артроз коленного сустава (гонартроз) может быть первичным и вторичным. Первичные артрозы развиваются без видимых причин, вторичные — после ревматоидного артрита, переломов, внутрисуставных повреждений хряща, менисков, крестообразных связок, внутрисуставных тел, отсе какдце го остеохондроза, травматичных внутрисуставных операций^щоСпалительных заболеваний
Больных беспокоит -‘боль при вставании и начале ходьбы, которая постепенно проходит и появляется к концу рабочего дня. На более поздних стадиях заболевания боль при ходьбе становится постоянной.
496
Глава 17. ДЕГЕНЕРАТИВНО-ДИСТРОФИЧЕСКИЕ ЗАБОЛЕВАНИЯ СУСТАВОВ
При пальпации определяют болезненность по ходу суставной щели и умеренное ограничение подвижности в суставе. У женщин с возрастом развивается варусная деформация коленных суставов, что способствует дальнейшему прогрессированию артроза. При ревматоидном артрите чаще развивается вальгусная деформация. Артрозы коленного сустава нередко осложняются синовитом. При этом определяют увеличенный верхний заворот и баллотирование надколенника. При исследовании синовиальной жидкости устанавливают умеренное увеличение белка и вязкости жидкости (при ревматоидном артрите вязкость снижена).
Рентгенологическими проявлениями артроза коленных суставов являются заострения межмыщелкового возвышения, незначительное разрастание костной ткани верхушки надколенника и мыщелков бедренной и большеберцовой костей. Изолированные деформирующие изменения в области наружного мыщелка большеберцовой кости наблюдают при кисте наружного мыщелка. По мере прогрессирования заболевания происходит постепенное разрушение хряща, а также внутренних мыщелков с образованием варусной или вальгусной деформации.
Консервативное лечение. В начальных стадиях назначают лечение, направленное на разгрузку суставов, снятие болевого синдрома, улучшение кровоснабжения и трофики хряща, снятие мышечного спазма.
В качестве хондропротекторов используют большое количество препаратов, имеющих различный механизм действия. Наиболее часто применяют структум, румалон, циль.
Для устранения болевого синдрома назначают бутадион, реопирин, бруфен, вольтарен, а также препараты группы индометацина. Целесообразно использовать мази на основе нестероидных противовоспалительных препаратов.
Применяют физиотерапевтические процедуры (парафиновые аппликации, диатермия, фонофорез гидрокортизона), массаж, бальнеологическое лечение (грязь, серные и радоновые ванны).
I Наиболее эффективно устраняет боль и улучшает функцию внутрисуставное введение гормональных препаратов (дипроспан и др.). Такое лечение имеет временный эффект, нередко приводит к разрушению х^яща и прогрессированию заболевания.
Оперативное лечение. Применяют различные варианты лечебных остеотомий у лиц молодого возраста с преимущественным поражением внутренних или наружных отделов. Оперативное вмешательство направлено на перераспределение нагрузки и разгрузку пораженного отдела сустава путем исправления оси конечности с созданием гиперкоррекции 3—5°. Применяют высокую остеотомию большеберцовой кости или надмыщелковую остеотомию бедренной. Остеотомию большеберцовой кости выполняют при деформации проксимального отдела в пределах 10—12°. При большей деформации проводят надмыщелковую остеотомию бедренной кости (шарнирную или клиновидную). Ось конечности восстанавливают одномоментно либо постепенно по методике Илизарова. Одномыщелковое эндопротезирование коленного сустава применяют при гонартрозе с варусной установкой голени не более
497
ТРАВМАТОЛОГИЯ И ОРТОПЕДИЯ
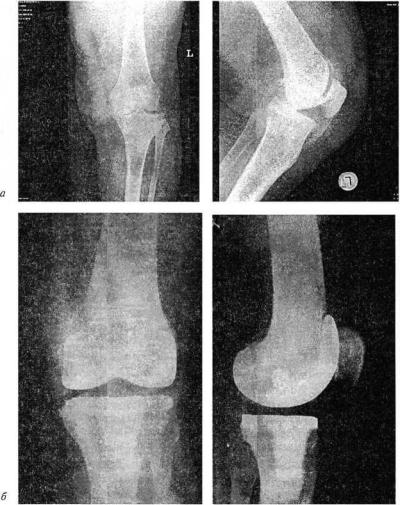
Рис. 193. Рентгенограммы коленного сустава:
вальгусная деформация на почве ревматоидного артрита (о); положение костей после эндопротезирования сустава (б)
10° при сохраненном связочном аппарате, отсутствии изменений в бед- ренно-надколенниковом сочленении и наружном отделе коленного сустава.
Для лечения деформирующего артроза коленного сустава с поражением всех отделов применяют эндопротезирование коленного сустава. Существует несколько разновидностей эндопротезов коленного сустава. Основное отличие заключается в способе фиксации (цементная или бесцементная), использовании подвижной ротационной платформы на плато большеберцовой кости и механизма, ограничивающего передне-заднюю подвижность при отсутствии задней крестообразной связ
498
Глава 17. ДЕГЕНЕРАТИВНО-ДИСТРОФИЧЕСКИЕ ЗАБОЛЕВАНИЯ СУСТАВОВ
ки. Целью операции является устранение болевого синдрома, восстановление оси конечности и амплитуды движений при условии сохранения баланса мягких тканей в области коленного сустава (рис. 193).
ДЕФОРМИРУЮЩИЙ АРТРОЗ ГОЛЕНОСТОПНОГО
И ДРУГИХ СУСТАВОВ
Деформирующий артроз голеностопного сустава развивается после внутрисуставных переломов большеберцовой кости и лодыжек. Другими причинами дегенеративно-дистрофического поражения сустава являются ревматоидный и инфекционный артрит. Клинический признак заболевания
— боль при ходьбе, позже присоединяется ограничение движений в суставе. На рентгенограммах в I стадии артроза выявляют усиление субхондрального склероза, во II — сужение суставной щели и клювовидные разрастания. В III стадии эти явления нарастают, появляются дистрофические кистозные полости. Начальные стадии артроза лечат консервативно. При усилении боли и ограничении движений выполняют артродез голеностопного сустава.
Деформирующий артроз плечевого сустава встречается значительно реже коленного и тазобедренного. Консервативное лечение включает комплекс физиотерапевтических процедур, введение противовоспалительных препаратов. У пожилых больных выполняют эндопротезирование при сохранении болевого синдрома, у молодых пациентов с тяжелым посттравматическим артрозом — артродез плечевого сустава.
Деформирующий артроз локтевого сустава сопровождается болью и ограничением движений, что вызывает значительное нарушение функции руки. Как правило, боль возникает в крайних положениях сгибания и разгибания, а на поздних стадиях — при любых движениях. Консервативное лечение мало эффективно. Проводят оперативное вмешательство, включающее удаление остеофитов локтевого и венечного отростков, а также локтевой ямки. Эта операция эффективна на ранних стадиях заболевания. На поздних стадиях выполняют артропластическую резекцию с последующей разработкой движений при помощи шарнирных компрессионно-дистракционных аппаратов либо тотальное эндопротезирование.
ВРОЖДЕННАЯ ДИСПЛАЗИЯ ТАЗОБЕДРЕННОГО СУСТАВА
Врожденная дисплазия тазобедренного сустава включает в себя ацетабулярную дисплазию, подвывих и вывих головки бедренной кости. У новорожденных с истинным врожденным вывихом бедра головка бедренной кости легко вправляется и вывихивается из вертлужной впадины. У детей старшего возраста головка остается в положении вывиха, что со временем приводит к развитию вторичных изменений.
Частота врожденной дисплазии составляет 1 случай на 1000 родов. Левый тазобедренный сустав чаще подвергается дисплазии, чем правый, а двустороннее поражение встречается чаще, чем одностороннее.
499
ТРАВМАТОЛОГИЯ И ОРТОПЕДИЯ
Предрасполагающими факторами к развитию врожденного вывиха бедра являются первые роды, женский пол и ягодичное предлежание плода. Существует несколько теорий, объясняющих развитие врожденного вывиха бедра. Наибольшее распространение получили механическая теория, нестабильность сустава (избыточная подвижность) из-за перерастяжения капсулы в связи с гормональным дисбалансом, первичная ацетабулярная дисплазия, генетическая предрасположенность к вывиху. Ягодичное предлежание плода с избыточным сгибанием в суставе легко приводит к вывиху бедра. Чаще вывихи встречаются у тех народностей, которые плотно пеленают младенцев в положении разгибания ног в течение длительного времени.
Эффективность лечения зависит от сроков его начала. Поэтому особое значение имеет ранняя диагностика заболевания. Клинические проявления заболевания изменяются с возрастом. У новорожденных ведущее значение имеет клиническая диагностика и ультразвуковое обследование тазобедренных суставов. Обследование включает проведение тестов Ortolani и нагрузку по оси по методике Barlow. В положении лежа при релаксации мышц выполняют плавное отведение и приведение бедра с целью определения дислокации или вправления головки бедра (тест Ortolani). Надавливанием по оси в положении приведения бедра (тест Barlow) выявляют дислокацию бедра кзади. В ряде случаев вывих бедра наступает спустя несколько месяцев после рождения. В этом случае клиническими признаками вывиха являются асимметрия кожных складок, укорочение ножки и ограничение отведения бедра. Рентгенологическими признаками дисплазии тазобедренного сустава являются уменьшение центрального угла Виберга и прерывистость линии Шентона.
Лечение врожденной дисплазии тазобедренного сустава зависит от степени дисплазии и возраста больного. При выборе методов лечения выделяют 5 возрастных групп: 1) новорожденные (до 6 мес); 2) младенцы (от 6 до 18 мес); 3) дети в возрасте от 18 до 36 мес; 4) дети в возрасте от 3 до 8 лет; 5) подростки — старше 8 лет.
У новорожденных с положительными тестами Ortolani или Barlow стабилизируют сустав путем применения шины Pavlik, хорошие результаты лечения могут быть достигнуты у 85—95%. Применение шины Pavlik у младенцев менее эффективно. Поэтому после 6 мес жизни применяют закрытое или открытое вправление вывиха. У детей в возрасте 18—36 мес оперативное вправление вывиха дополняют межвертельной разгибательно-варизирующей остеотомией бедренной кости. При ацетабулярной дисплазии производят надвертлужную ацетабулопластику. Оперативное лечение невправленного вывиха головки бедра у детей в возрасте от 3 до 8 лет представляет сложную задачу, т. к. нередко сопровождается развитием асептического некроза головки бедренной кости. Тем не менее для устранения вывиха применяют открытое вправление с одновременным выполнением укорачивающей остеотомии бедренной кости. При ацетабулярной дисплазии без вывиха головки бедра выполняют различные варианты надвертлужной ацетабулопластики, остеотомии таза, создание костных навесов. Эти операции направлены на увеличение покрытия головки бедра и стабилизацию
500
Источник

