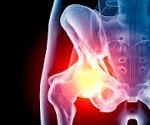
Кто болеет чаще ревматоидным артритом
Основным проявление ревматоидного артрита является суставной синдром, для которого типично симметричное поражение суставов. Обострение болезни провоцируется переохлаждением, гормональными перестройками, инфекций, травмой или стрессом.
О начале обострения свидетельствует появление беспричинной усталости, слабости, потливости, периодических несильных суставных болей и легкой скованности в суставах. Температура тела становится субфебрильной, ухудшается аппетит, человек худеет.
Для ревматоидного артрита наиболее типично поражение суставов кистей, стоп, локтевых и коленных суставных сочленений. Гораздо реже болезнь захватывает плечевые и тазобедренные суставы, суставы позвоночника.
В начальной стадии ревматоидного артрита преобладает воспаление, выражающееся в отеке тканей суставов, скоплении жидкости в суставной полости, повышении температуры и покраснении кожи, резкой болезненности суставов при прощупывании и движении. Боль заставляет человека щадить суставы и ограничивать подвижность.
Когда воспаление затихает и на первый план выступают разрушительные процессы, происходящие в суставном хряще, капсуле, связках и сухожилиях, отчетливо становится заметна деформация суставов. Уменьшение объема их движений теперь связано не с болью, а с разрастанием соединительной ткани внутри суставной полости и закрытием суставной щели. В окончательном варианте сустав становится полностью неподвижным.
Самая частая локализация ревматоидного артрита — суставы кисти. Патологический процесс захватывает суставы пальцев рук, они опухают и становятся похожими на веретено. Больной не может сжать кисть в кулак, за неимением «работы» мышцы кисти атрофируются и рука становится «костлявой». Пальцы деформируются, скрючиваются, отклоняются в сторону, и рука начинает напоминать «плавник моржа». Все эти изменения резко нарушают функцию кисти, приводят к утрате трудоспособности.
Внимание! Для ревматоидного артрита не характерно поражение ближайших к ногтям суставов пальцев рук, суставов мизинцев, первого пястно-фалангового сустава большого пальца руки.
Коленные суставы при ревматоидном артрите поражаются довольно часто. При этом отчетливо определяется накопление жидкости в суставной полости. Сустав резко увеличивается в объеме, при надавливании на коленную чашечку ощущается пружинящее выталкивание. Чтобы уменьшить боль в суставе, больной вынужден ступать на полусогнутую ногу, начинает прихрамывать. Длительное вынужденное положение конечности приводит к развитию мышечной контрактуры и атрофии передней (четырехглавой) мышцы бедра.
При ревматоидном артрите суставов стоп поражаются вторые от ногтей суставы второго, третьего и четвертого пальцев. Это проявляется болями при ходьбе и припухлостью пальцев. Дальнейшее развитие заболевания ведет к искривлению пальцев, они начинают напоминать «молоточки» и постепенно отклоняются в сторону мизинцев.
Внесуставные симптомы ревматоидного артрита
Поскольку соединительная ткань представлена во всех органах человеческого тела, ревматоидный артрит как заболевание, поражающее соединительную ткань, может проявляться внесуставными симптомами, в частности образованием кожных узлов, развитием перикардита, кардита, нефрита, плеврита.
Прежде всего нужно сказать, что внесуставные синдромы ревматоидного артрита чаще встречаются на поздних стадиях заболевания при отсутствии адекватного лечения.
Из-за поражения кровеносных сосудов и нарушения кровообращения кожа истончается, становится сухой, чувствительной. На различных участках тела появляются точечные кровоизлияния. Ногти становятся тонкими, ломкими, исчерченными, часто отслаиваются, ногтевое ложе может воспаляться и разрушаться.
У четверти больных ревматоидным артритом можно наблюдать такие его проявления, как ревматоидные узелки. Это округлые, плотные, абсолютно безболезненные, чаще подвижные соединительнотканные образования размером с фасоль, которые располагаются под кожей или прямо на кости.
Зачастую они располагаются симметрично, на тыльной поверхности суставов, на предплечье или затылке. Иногда образуются в миокарде, на клапанах сердца, в легких, в головном или спинном мозге. Во время обострения заболевания узелки достигают значительных размеров, в период затишья уменьшаются и могут даже исчезнуть.
Поражение мышц при ревматоидном артрите проявляется их атрофией, что влечет за собой снижение мышечной силы и «усыхание» конечностей.
Когда болит все внутри…
У 61 % больных ревматоидный артрит проявляется снижением кислотообразующей функции желудка и развитием гипоацидного гастрита. Его симптомы: обложенность языка, снижение аппетита, похудение, ощущение тяжести в области желудка, повышенное газообразование.
Болезнь может приводить к образованию эрозий и язв желудка, возникновению энтерита, колита с появлением болей в животе, поносами и запорами. У каждого четвертого больного с ревматоидным артритом увеличивается печень и нарушаются ее функции.
О поражении легких и плевры свидетельствуют кашель, одышка, появление болей в грудной клетке при дыхании, синюшность кожных покровов и слизистых, повышение температуры тела, общее недомогание. Все это проявления плеврита и пневмонии, развивающейся при тяжелом течении ревматоидного артрита.
Вовлечение в патологический процесс сердца (у 20 % больных) и его оболочек приводит к развитию перикардита, миокардита, эндокардита и других болезней. При перикардите на первый план выступают боли в сердце. При миокардите нарушается сократимость миокарда и возникает сердечная недостаточность с одышкой, постоянными ноющими болями в грудной клетке слева, нарушением ритма сердца, бледностью и синюшностью кожи и слизистых.
Эндокардит приводит к формированию пороков сердца с разнообразной клинической картиной. Чаще всего формируется недостаточность митрального клапана, но не исключен и аортальный стеноз.
Поражение почек проявляется болями в пояснице, отеками, стойким повышением артериального давления, нарушением выделения и изменением характера мочи. При длительном течении ревматоидного артрита развивается амилоидоз почек, приводящий к стойкому снижению их функции и развитию почечной недостаточности.
Ревматоидный артрит может сочетаться с болезнями нервной системы: периферической нейропатией, полиневритом, функциональными нарушениями терморегуляции, потоотделения, диуреза, энцефалопатией. О поражении глаз свидетельствую боли, покраснение склер, ощущение песка в глазах.
Диагностика ревматоидного артрита: оценка симптомов
В основе диагностики ревматоидного артрита лежит скрупулезный анализ симптомов заболевания. При этом оценивается не только наличие того или иного признака, но и время его появления, продолжительность существования, сочетание с другими проявлениями заболевания.
В настоящее время диагностика ревматоидного артрита проводится в соответствии с четкими критериями, предложенными американской ревматологической ассоциацией (АРА) в 1987 году. Диагноз ставится только тогда, когда в клинической картине заболевания на протяжении более чем 6 недель (для 1–4 пунктов) присутствуют четыре из семи указанных признаков. В дополнение к симптоматике оцениваются данные других тестов и исследований.
Диагностические критерии ревматоидного артрита
- Утренняя скованность суставов продолжительностью не менее часа.
2. Артрит трех и более суставов, проявляющийся их отеком и появлением внутрисуставного выпота.
3. Поражение проксимальных (вторых по счету от ногтей) суставов кисти, лучезапястных и пястно-фаланговых суставов — хотя бы одного в данных областях.
4. Симметричность поражения суставов справа и слева.
5. Появление ревматоидных узелков на тыльной поверхности предплечья, на локтевом суставе и в области других суставов.
6. Обнаружение ревматоидных факторов в сыворотке крови.
7. Наличие рентгенологических признаков ревматоидного артрита.
Диета при ревматоидном артрите
Правильное питание при ревматоидном артрите — важная составляющая комплексной терапии. У некоторых больных удается проследить четкую взаимосвязь обострения заболевания с употреблением определенной пищи, в большинстве случаев продуктов, обладающих сильным аллергизирующим действием.
По наблюдению специалистов, чаще всего к обострению ревматоидного артрита приводит употребление цитрусовых, яиц, свинины, молочных продуктов, блюд из кукурузы, пшеницы и овса. Исключив или ограничив эти продукты, многим больным удается добиться устойчивой ремиссии заболевания.
Диетологи рекомендуют больным ревматоидным артритом увеличить употребление рыбы, крольчатины, морепродуктов, овощей, фруктов, перловой и гречневой крупы. Из способов приготовления пищи предпочтение отдавать щадящим методам обработки — отвариванию, тушению, запеканию, приготовлению на пару и на гриле. Количество соли сократить до 3 г в сутки, по возможности отказаться от сладостей, копченых, острых и пряных блюд. Питание организовать таким образом, чтобы есть не менее 5–6 раз в день.
Очень важно, чтобы крупные суставы не испытывали повышенных нагрузок, поэтому больным ревматоидным артритом необходимо строго следить за весом и в случае ожирения стремиться к его нормализации.
Лечебная физкультура при ревматоидном артрите
Физиотерапевты настаивают: физическая активность при ревматоидном артрите позволяет поддерживать функцию суставов. Лечебная физкультура входит в программу комплексного лечения заболевания.
Физиотерапевты разрабатывают для каждого больного индивидуальную программу физических тренировок, обучают методикам тепловых и холодовых процедур, технике самомассажа, а при значительном нарушении функций суставов помогают овладеть различными способами выполнения повседневных действий и работ по дому.
Зачем нужны физические упражнения?
- Они продлевают жизнь, улучшают самочувствие, помогают сохранить физическую активность и уменьшить зависимость от окружающих.
- Они помогают уменьшить боли и скованность в суставах.
- Они укрепляют кости и предотвращают развитие контрактуры.
Когда необходима операция?
Ревматоидный артрит не относится к разряду хирургических заболеваний, однако операция в некоторых случаях помогает преодолеть недуг, повысить физическую активность, сохранить трудоспособность и способность к самообслуживанию.
Когда необходима операция?
- Когда боль становится невыносимой, постоянной и не поддается другим методам лечения.
- Когда суставы перестают функционировать и инвалидность становится реальностью, с которой не хочется мириться.
Современные методы хирургического лечения ревматоидного артрита подразумевают протезирование крупных суставов и предлагаются, в основном, больным старше 50 лет, когда консервативные методики малоэффективны. При разрушении некоторых суставов, например голеностопа, чаще применяется артродез, то есть фиксация сустава с полным исключением движений.
Источник
В среду, 8 апреля, в московском магазине «Молодая гвардия» на Полянке презентуется книга доктора Павла Евдокименко «Анатомия везения: принцип пуповины». Автор, известный врач-практик, показывает, что тяжёлые воспалительные заболевания чаще преследуют порядочных людей, чем проходимцев, и объясняет, как выживать приличному человеку.
Доктор Евдокименко (так он именуется на обложках своих книг), автор множества медицинских книг, отвечает на самые разные вопросы. В том числе на такой: почему у хороших людей жизнь часто складывается неудачно, а подлецы, наоборот, нередко достигают успеха?
П. Евдокименко хорошо известен как практикующий врач, автор методик лечения артритов, артрозов, других заболеваний опорно-двигательного аппарата человека. В его систему лечения помимо медикаментозного и физиолечения входит подробный анализ психологического состояния больного. Так, доктор утверждает, что тяжелейшее воспалительное заболевание — ревматоидный артрит возникает у человека, в первую очередь, в результате перенесённого сильнейшего стресса, а уж потом из-за попадания в организм инфекции.
Еще в 1997 г. П. Евдокименко был разработан авторский метод лечения артроза коленных и тазобедренных суставов, представляющий собой синтез классических медицинских и традиционных народных способов лечения. В основе метода лежит использование мягкой мануальной терапии в сочетании с постизометрической релаксацией, криотерапией жидким азотом и тракцией (вытяжением сустава). Одновременно с проведением вышеуказанных процедур доктор подбирает пациенту комплекс индивидуальных упражнений для домашнего выполнения и необходимые медикаментозные препараты. Кроме того, в ряде случаев проводятся внутрисуставные инъекции препаратов для «смазки» сустава (без гормонов!). Подобное сочетанное комплексное воздействие позволило в буквальном смысле поднять на ноги более чем 95% больных (из 2000 пациентов за период с 1997 по 2004 г.) с артрозом I стадии коленного и тазобедренного суставов. При лечении артроза II стадии эффективность терапии составила 90% для артроза коленных суставов и 85% для артроза тазобедренных суставов. Здесь надо пометить, что речь в данном случае не идёт о полном излечении; говоря об артрозе II стадии, мы имеем в виду значительное улучшение состояния больных суставов — улучшение их подвижности, снятие болевых ощущений, устранение отека и т.д. Таким образом, при использовании метода доктора Евдокименко для лечения артрозов I—II стадии вопрос об оперативном вмешательстве либо снимается вовсе, либо откладывается на неопределённо долгий срок; в среднем операция остаётся необходимой только в 10% случаев.
Развитие артроза, как правило, начинается с изменений во внутрисуставном хряще. Пока человек молод, его ткани быстро обновляются. Часть клеток разрушается, часть синтезируется. С возрастом с замедлением обмена веществ замедляется и процесс обновления. Хрящ теряет влагу, постепенно изнашивается и уже не может компенсировать нагрузку, которую с лёгкостью выдерживал раньше. Появляется боль, сначала во время движения, а затем и в покое. При разрушении хряща часть нагрузки перераспределяется на костные поверхности. Природой они для этого не предназначены, поэтому тоже начинают истираться. Для организма потеря костной ткани — большая опасность, так что он старается её предотвратить, запуская рост остеофитов — костных шипов, которые блокируют движение в суставе. В итоге поражённый участок не только болит, но и «не слушается». Становится тяжело вставать и садиться, удерживать в руках чашку, наступать на ногу.
Особенности обмена веществ и прочность хрящевой ткани обусловлены генетически. Но доказательств, что предрасположенность к артрозу наследственная, нет. Исключение — лишь артроз суставов кистей рук. Склонность к нему передаётся по женской линии, от матери к дочери. Кстати, женщины болеют этим видом артроза в десять раз чаще мужчин.
У боксёров и работниц текстильного производства, как правило, развивается артроз суставов кистей рук. У фермеров и баскетболистов — коленных суставов. У теннисистов и рабочих, использующих отбойный молоток, — плечевых. Другими словами, больше всего страдают те суставы, на которые в повседневной жизни приходится максимальная нагрузка.
Переломы, вывихи, а также разрывы или надрывы менисков, растяжение сухожилий также могут впоследствии привести к артрозу. Причём развиться он может как сразу после травмы, так и спустя годы. В одних случаях причиной этого становится непосредственное повреждение внутрисуставного хряща, на фоне которого в его ткани может меняться обмен веществ. В других — наложение на длительное время гипса, ортезов, которые лишают сустав движения. В итоге риск микротравм сустава растёт не только при повышенной, но даже при привычной нагрузке. Не работая так, как задумано природой, он не получает должного питания, и это также приводит к преждевременному износу хряща. Для суставов опасны не только динамические нагрузки, когда человек, например, много работает физически, но и статические, когда он долго пребывает в одной позе. Поэтому те, кто большую часть дня сидит в офисном кресле и мало двигается на досуге, страдают артрозом довольно часто.
Внутрисуставной хрящ на 80% состоит из воды, а старение организма сопряжено с потерей влаги. Когда её содержание в хряще уменьшается, он становится менее эластичным и упругим, поэтому уже не может обеспечивать амортизацию во время движения и плавное скольжение костей сустава относительно друг друга.
Избыточная полнота также может влиять на развитие этой болезни. Известно, что вес тела давит на опорные суставы — тазобедренные и коленные, а также на суставы позвоночника. И чем больше у человека избыточных килограммов, тем выше нагрузка и, соответственно, выше риск, что внутрисуставной хрящ начнёт изнашиваться раньше времени.
Износ хрящевой ткани необратим: не существует метода лечения, который позволил бы восстановить её до начального здорового уровня. Однако разрушение сустава можно остановить, для этого применяются препараты из группы хондропротекторов. В их состав входит вещество хондроитин сульфат, которое подавляет активность ферментов, способствующих разрушению хряща, а также участвует в построении хрящевой ткани. Другое вещество, входящее в состав хондропротекторов (как отдельно, так и в комбинации с хондроитином сульфатом), называется глюкозамин.
Глюкозамин стимулирует выработку гиалуроновой кислоты, которая отвечает за увлажнённость хряща, уменьшает боль и улучшает функции сустава.
Лечение хондропротекторами максимально эффективно на I—II стадии артроза, но эти препараты применяются и на III стадии. А вот на IV стадии, когда хрящ практически разрушен, единственным выходом является эндопротезирование — замена сустава на искусственный.
Это вмешательство имеет ряд противопоказаний и побочных эффектов. Поэтому до такого состояния суставы лучше не доводить и начинать лечиться вовремя. И в первую очередь провести полную «ревизию» своего ежедневного рациона.
В отличие от артрита, артроз принято считать невоспалительным заболеванием. На самом деле на фоне разрушения суставного хряща нередко возникает воспаление. Просто оно не такое сильное и ярко выраженное, как при артрите. Чтобы снизить риск воспалительных явлений и уменьшить их, в пищевом рационе больного должно быть достаточно полиненасыщенных жирных кислот омега-3. Они не только обладают противовоспалительными свойствами, но и активизируют в хряще восстановительные процессы. Будут полезны заправки для салатов на основе льняного масла — в нём тоже много омега-3 кислот. В день достаточно 1—2 чайные ложки.
Коллаген — это особый белок, который в большом количестве содержится в хрящевой ткани, связках и коже. В суставном хряще волокна коллагена образуют своеобразную сеть. Она, по сути, является каркасом хряща, придаёт ему прочность и упругость, позволяет компенсировать нагрузку во время движения. Неудивительно, что при недостатке коллагена хрящ становится уязвимым. Коллаген синтезируется в организме. Но при артрозе его, как правило, недостаточно, поэтому в рацион желательно включать богатые им продукты.
При артрозе количество протеогликанов в хряще сокращается, он становится более сухим и ломким.
Сера содержится во всех клетках нашего организма, но больше всего её в коже и хрящах. Она участвует в производстве коллагена — без серы он попросту не образовывался бы в организме. Не синтезировались бы протеогликаны — другие молекулы, входящие в состав хрящевой ткани. По своей форме они похожи на ёршики для мытья посуды, между «щетинками» которых располагается вода. Удерживая её, эти молекулы обеспечивают увлажненность хряща, а от этого во многом зависит его способность выдерживать нагрузку. Если на этом фоне в организме возникает дефицит серы, болезненный процесс ускоряется. Поэтому её нехватку обязательно нужно восполнять. При этом важно, чтобы в меню были продукты, богатые не только серой, но и селеном. Без этого микроэлемента сера не может стать строительным материалом для хряща. Серой богаты говядина, курица, кета, треска, морской окунь. Много этого макроэлемента в яйцах, бобовых и крупах, редьке, редиске, луке, всех видах капусты, яблоках, сливах, крыжовнике.
Источник