Ложный артроз коленного сустава
5. Ишиас или люмбоишиалгический синдром как компрессионная невропатия седалищного нерва – воспаление седалищного нерва, которое проявляется сильными болями в ягодице и во всей задней части ноги и, как правило, протекает с одновременной болью в пояснице (с люмбалгией). Радикулит поясничного отдела позвоночника в 65% случаев протекает с компрессией и воспалением седалищного нерва (с ишиасом).
ИШИАС или ишалгия – это осложнение пояснично-крестцового радикулита в виде воспаления и отека седалищного нерва (nervus ishiadicus) длиной в десять сантиметров или по всей его длине, от позвоночника до пальцев ноги. Возникает только при наличии заболевания типа «радикулита поясничного отдела». Чаще всего наблюдается у лиц, занимающихся тяжелым физическим трудом. Длительность заболевания колеблется от нескольких месяцев до 15 лет. Синдром может проявляться в мышечно-тонической, нейродистрофической и нейрососудистой формах. Кстати, остеохондроз никогда не дает симптомов воспаления седалищного нерва (ишиаса). Ишиас – это туннельная компрессия корешков нерва, следовательно, по определению ишиас является чисто радикулитной патологией. Диагностируется ишиас следующими методами:
Симптом болезненности при глубокой пальпации седалищного нерва, на бедре и на голени, особенно сильная боль в месте выхода нерва из малого таза на бедро (в области центра ягодицы). Седалищный нерв располагается по задней поверхности ноги. Нерв начинается от спинного мозга, и сразу пронизывает 4 мышечных фасции, где может быть компрессирован. При компрессии седалищного нерва в паравертебральных мышцах он воспаляется на протяжении около 30 сантиметров по направлению вниз. Это самый частый механизм образования ишиаса. Тогда очень болезненная точка при ишиасе возникнет под ягодицей, в месте выхода нерва из таза на бедро. Часто воспаление распространяется на всю длину нерва, на 80 – 90 сантиметров от ягодицы вниз к стопе. Тогда при глубокой пальпации нерв может быть болезненен на протяжении всей его длины, от ягодицы до стопы. Больной ложится на твердую кушетку на живот. Врач надавливает место выхода седалищного нерва большими пальцами руки и дальше вниз по ходу нерва. При наличии воспаления нерва у пациента возникнут сильные болезненные ощущения.
Симптом Ласега — боль при натяжении нерва — один из самых постоянных признаков радикулитов и ишиаса. Он встречается почти во всех случаях седалищной невралгии. Исследуют симптом Ласега таким образом. Больной лежит на спине с разогнутыми ногами. Врач сгибает больную ногу в тазобедренном суставе, поднимая ее вверх. В коленном суставе нога также должна быть предельно согнута. Это не вызывает боли, ибо при таком положении ноги больной нерв расслаблен. Затем врач, оставляя ногу согнутой в тазобедренном суставе, начинает разгибать ее в коленном, вызывая этим натяжение n. ischiadicus, что проявляется интенсивной болью.
Перекрестный симптом Ласега (иначе называемый симптом Бехтерева): сгибание в тазобедренном и одновременное разгибание в коленном суставе здоровой ноги вызывают острые боли в пояснице и больной ноге.
Симптом Дежерина: усиление болей в пояснице и по ходу седалищного нерва при чиханье и кашле.
Симптом Hepи: резкое пригибание головы к груди больного, лежащего на спине с выпрямленными ногами, вызывает острые боли в пояснице и по ходу седалищного нерва.
Симптом Сикара: болезненность в подколенной ямке при подошвенном сгибании стопы.
Симптом Минора: больному предлагают подняться с пола из положения, лежа на спине. Для этого больной ишиасом упирается руками позади спины, затем сгибает больную ногу в колене, и наконец, балансируя рукой больной стороны, при помощи другой руки и разгибая здоровую ногу, медленно поднимается.
Симптом Эрбена: понижение кожной температуры на больной ноге связано с поражением вегетативных волокон седалищного нерва. Температурная разница может быть установлена при прикасании тыльной поверхностью руки врача до симметричных участков обеих ног больного.
Симптом Бехтерева: боль при форсированном прижатии колена к постели у больного, лежащего на спине с разогнутыми ногами (при этом натягивается седалищный нерв).
Основной клинической чертой люмбоишиалгического синдрома бывает болезненность при натяжении отдельных мышечных групп (ягодичных, икроножных и др.) и выпадение функции спинномозговых корешков (парезы, снижение тактильной чувствительности). Главными же отличительными симптомами являются:
- выраженные боли в пояснице в начале болезни, которые продолжаются несколько лет;
- наличие изолированного поражения крупного сустава на одной ноге, а не множества суставов на верхних и нижних конечностях, как это бывает при инфекционных и обменных поражениях;
- к особенностям течения нейродистрофической формы люмбоишиалгического синдрома можно отнести то, что боли и изменения в суставах возникают на фоне поясничных болей или сразу же после них;
- односторонность поражения выражена на стороне люмбалгии;
- дистрофическим изменениям чаще подвергаются крупные суставы в следующем порядке: коленные, голеностопные, тазобедренные;
- имеется четкая связь между обострением боли в суставах и в пояснице;
- нейродистрофические проявления трудно поддаются фармакологическим методам лечения.

Рисунок 20. Место выхода седалищного нерва из таза на заднюю часть бедра.
При ишиасе обязательно возникает синдром болей в ягодичных мышцах, который характеризуется упорными болями в пояснично-крестцовой области, в зоне ягодиц и по задней поверхности больной ноги. Диагностировать ишиас можно методом нажатия на место выхода нерва на бедро из таза (точки ишиаса). Смотрите рисунок 20. Усиливаются боли чаще всего при длительном сидении и переохлаждении. Пальпаторно выявляется значительное мышечное напряжение. Пальцевое давление на ягодицу сопровождается иррадиацией боли по ходу седалищного нерва, жгучей болью и парестезией в голени и стопе (по наружной стороне). У большинства больных заболеванию предшествуют длительное переохлаждение, вынужденное положение (переутомление ног). В анамнезе у них отмечаются ранние признаки атеросклероза, перенесенная в прошлом патология вен нижних конечностей (флебиты, тромбофлебиты и др.). У всех больных выражены вегетативные нарушения в виде изменения окраски кожных покровов, ногтей или сухости кожи, гиперкератоз стоп, отечность в области голени и голеностопного сустава, гипалгезия или гиперпатия в дистальных отделах конечностей.
При вазодилататорной люмбоишиалгии наблюдаются множественные симптомы нарушения трофики: побледнение кожи голени, стопы, мраморность кожи, цианоз, гипергидроз, изменения в окраске кожи и ногтей ног, боли при изменении положения тела. При течении ишиаса на протяжении более 5 лет кожа голени становится коричневой. Все больные жалуются на ощущение жара и распирания в нижних конечностях, часто отмечается симптом «мокрой тряпки» — уменьшение боли и парестезии при охлаждении стоп водой. У таких больных нередко первоначально определяли ангиотрофоневроз или вегетативные полинейропатии. Особенностью течения этих форм заболевания является отсутствие четких ремиссий. У большинства больных указанные выше симптомы и жалобы сохраняются на протяжении длительного времени, лечебные мероприятия при этом малоэффективны. Ухудшение в состоянии отмечается в жаркий период времени и в помещениях с повышенной температурой.
При вазоспастической форме люмбоишиалгии больные жалуются на зябкость, онемение и похолодание в нижних конечностях, боли, ощущение тяжести. Все проявления усиливаются на холоде и при физическом напряжении. Объективно наблюдается синюшность или мраморность кожи конечностей, снижение кожной температуры в их дистальных отделах, четкая температурная асимметрия в различных точках больной ноги. Глубокие рефлексы у большинства таких больных оживляются.
Смешанный тип люмбоишиалгии характеризуется сочетанием признаков обоих вышеописанных симптомокомплексов: объединяет симптомы нарушения трофики и последствий снижения кровообращения. Клиническими особенностями являются длительные поясничные боли, побледнение пальцев, снижение пульсации артерий на тыльной стороне одной стопы. Дифференциально диагностическим критерием для эндартериита в отличие от спондилогенного псевдоэндоартериита является отсутствие предшествующих болей в пояснице. Главная особенность псевдоэндоартериита нейрососудистого генеза — возникновение его на фоне поясничных болей (обязательное их сочетание во времени) и односторонность процесса.
Лечение: массаж места компрессии, отдаленных спазмов мышц, триггерной точки, изометрическая миорелаксация, иглотерапия, введение в место компрессии нерва дипроспана, прогревание сухим теплом.
6. Осложнение пояснично-крестцового радикулита в виде «синдрома грушевидной мышцы» относится к достаточно частой патологии. Неврит седалищного нерва и его ветвей возникает при компрессии ветвей, выходящих из межпозвоночных пространств L.4, L.5, S.1, S.2, S.3. Полный перерыв проводимости по седалищному нерву при чрезмерно сильной компрессии вызывает паралич стопы и пальцев, утрату ахиллова и подошвенного рефлекса, резкое ослабление сгибания ноги в коленном суставе, анестезию кожи в области, иннервируемой пораженным нервом, и значительные вегетативные нарушения. Изолированное поражение седалищного нерва является уделом травм и редко встречающихся опухолей его. Особый вариант травматического повреждения седалищного нерва — «инъекционный» неврит, особенно часто возникающий при внутримышечных инъекциях реопирина (пиробутола). Седалищный нерв может быть компрессирован у выхода из таза за счет контрактуры грушевидной мышцы. Полагают, что указанная контрактура чаще всего является следствием ирритации пояснично-крестцовых корешков на почве дископатий (Я. Ю. Попелянский, 1969). Повреждение нерва наблюдается также при опухолях, локализующихся в тазу и при переломах костей таза. Много чаще, чем общий паралич седалищного нерва, наблюдаются изолированные поражения его ветвей — малоберцового и большеберцового нервов.
Сначала возникает радикулит и компрессия поясничного сплетения. У больных при синдроме грушевидной мышцы всегда выявляются симптомы ишиаса, которые возникают от сдавливания седалищного нерва: возникают парестезии и резкие боли в ноге, особенно при нагрузке. У большинства больных выявляются акроцианоз, гипергидроз. В 70% случаях компрессия нервного сплетение диска L.4 – L.5 или L.5 – S. 1, 2 приводят к спазму грушевидной мышцы. От этого спазмируется грушевидная мышца, которая покрыта ягодичной мышцей. Грушевидная мышца компрессирует седалищный нерв в месте его выхода на бедро. Синдром грушевидной мышцы – это разновидность воспаления седалищного нерва – ишиас. Проявляется ишиас от спазма грушевидной мышцы болями в поясничном отделе позвоночника и по задней поверхности ноги, основная же болезненность отмечается в зоне крестцово-подвздошного сочленения, большого вертела. При радикулите нервов L.5 – S.1,2,3 возникает патологическое усиление проводимости биоимпульса к грушевидной мышце. По причине сильного сокращения грушевидной мышцы возникает сжатие седалищного нерва в отверстии подгрушевидного отверстия, через который нерв из полости малого таза переходит на заднюю поверхность бедра. Нерв ущемляется между крестцово-остистой связкой и спастически сокращенной грушевидной мышцей. Возникает воспаление седалищного нерва (ишиас) в области таза, что фактически относится к разновидности туннельной невропатии.
Клиническое проявление «симптома грушевидной мышцы» выражается сильной болью в ягодице, при этом боль многократно усиливается при надавливании в область подгрушевидного отверстия. Боль усиливается при ротации ноги (в месте выхода седалищного нерва из таза на заднюю поверхность ноги). Синдром грушевидной мышцы проявляется сильной болью в ягодице при ходьбе. Эта патология хорошо лечится изометрической миорелаксацией мышечной. Расслабления грушевидной мышцы можно добиться и при воздействии на нее длинной иглой (10 – 15 сантиметров длины), которую вводят в ягодицу точно в болевую точку, которая, как правило, совпадает с точкой VB.30. Процедуру надо проводить с пониманием того, что есть опасность проникновения длинной иглы в малый таз. После введения иглы в точку наивысшей боли в ягодице при надавливании (в грушевидную мышцу), ее сильно седатируют на протяжении 30 минут (вращают и прогревают). Грушевидная мышца от запредельной боли релаксируется, и происходит излечение. Если эти мероприятия не помогают, то делается инъекция дипроспана непосредственно в место выхода грушевидной мышцы на бедро.
Лечение: массаж места компрессии, отдаленных спазмов мышц, триггерной точки, изометрическая миорелаксация, иглотерапия, введение в место компрессии нерва дипроспана, прогревание сухим теплом.
7. Ложный артроз тазобедренного сустава (или крестцово-подвздошный периартроз, периартрит) как осложнение поясничного радикулита. При поясничном радикулите часто возникает ложное ощущение заболевания тазобедренного сустава. Артроз характеризуется ограничением и болезненностью движения в тазобедренном суставе. Пациенты жалуются на повышенную утомляемость в ногах, невозможность бегать, подниматься по ступенькам, боли при разведении ног в разные стороны. Резкая болезненность возникает при пальпации под пупартовой связкой и при поколачивании по большому вертелу. Причина состоит в сдавлении в фасциях паравертебральных мышц ветки нерва, которая исходит от спинного мозга на уровне Th.4 — Th.5 и иннервирует тазобедренный сустав. При компрессии этого нерва резко ухудшается питательный процесс мягких тканей сустава, возникают в тазу боли при ходьбе и в лежачем положении на боку. Рентгеновские исследования и компьютерная томография никаких патологических изменений в тазобедренных суставах не выявляют.
Лечение. Полное излечение и прекращение болей в тазобедренных суставах наступает после излечения радикулита поясничного отдела позвоночника.
8. Ложный артрит (артроз) коленного сустава, ложный гонит — наиболее часто встречаемый синдром. При поясничном радикулите часто возникает ложное ощущение заболевания коленного сустава. Синдром возникает при радикулите L.3 — L.4, когда происходит защемление бедренного нерва в области паховой связки или ниже, который иннервирует мышцы передней поверхности бедра и коленный сустав. Пациенты жалуются на боли вначале в поясничном отделе позвоночника типа легкого люмбаго (иногда в течение 2 — 3 месяцев), после чего боль смещается в коленный сустав. Это сопровождается ощущением стягивания в области прилегающей группы мышц. Нередко самым болезненным становится внутренний мыщелок. У всех больных проявляются глубинные и часто ночные боли. Главным отличием от первичного гонита (от инфекционного воспаления коленного сустава) является отсутствие при «радикулитном гоните» болезненности при пальпации самого коленного сустава, при пассивном его сгибании в переднем, заднем и боковых направлениях, так как патологический процесс расположен не в самом суставе, а около позвоночника.
Лечение. Полное излечение и прекращение болей в коленных суставах наступает после излечения радикулита поясничного отдела позвоночника. Если компрессия нерва произошла в фасции передней группы мышц бедра, то методом пальпации выявляется место сдавливания нерва, и точно в это место вводится один миллилитр (1 см 3) раствора кортикостероида (дипроспана, кеналога и так далее).
Молостов Валерий Дмитриевич
ведущий иглотерапевт Белоруссии,
невропатолог, мануальный терапевт,
кандидат медицинских наук,
e-mail: [email protected]
Смотрите также:
У нас также читают:
Источник
Ложный сустав – это массивный дефект кости, который возникает из-за неправильного сращения перелома. Чаще всего он формируется в области голени. Реже поражается надколенник, ключица, ладьевидная, плечевая, лучевая, локтевая или бедренная кости. По статистике, псевдоартроз выявляют у 0,5-27% людей с переломами в анамнезе. От патологии чаще страдают лица, перенесшие открытые или огнестрельные ранения.
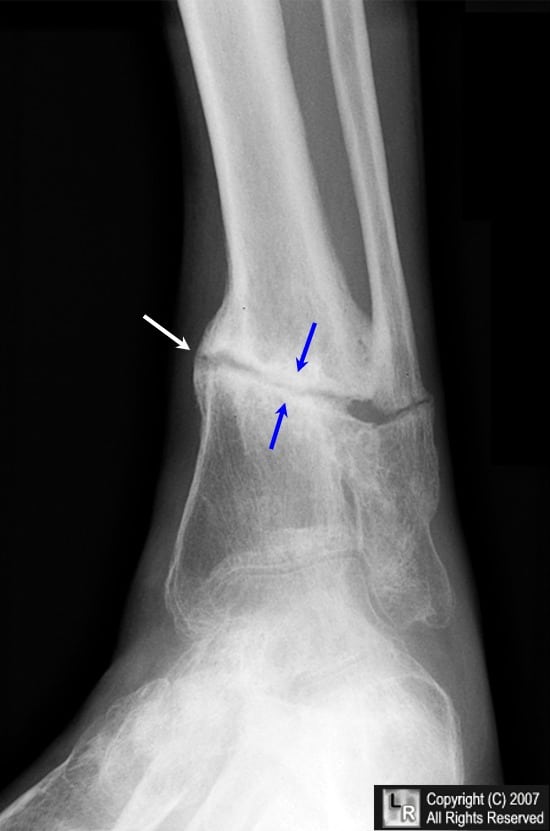
Большеберцовкая кость.
Выясним, что такое ложный сустав при переломе, почему он формируется, как от него можно избавиться.
В редких случаях болезнь может иметь врожденный характер. Врожденные ложные суставы локализуются на границе между средней и нижней частями голени. Подобные дефекты строения костей возникают из-за грубых нарушений внутриутробного развития плода.
Какой сустав можно назвать ложным
Важно знать! Врачи в шоке: «Эффективное и доступное средство от АРТРОЗА существует…» Читать далее…
Нормальные здоровые суставы располагаются в «правильных», предназначенных для них местах. Они состоят из суставных поверхностей костей, синовиальной капсулы, сумок, связок, сухожилий, менисков и т. д. Естественно, они подвижны и функционально активны, так как обеспечивают физиологическую подвижность разных частей тела. Любой сустав, не соответствующий данному описанию – ложный.
Плечевая кость.
Если выразиться проще, псевдоартроз – это патологический сустав, возникший в том месте, где его быть не должно. К примеру, он может сформироваться в теле большеберцовой кости и привести к аномальной подвижности ее фрагментов. На рентгенограммах можно увидеть четкую щель между отломками и полное закрытие костномозговых каналов замыкательными пластинками.
Поначалу ложный сустав имеет мало общего с истинным. Однако со временем замыкательные пластины покрываются хрящевой тканью, превращаясь в типичные суставные поверхности. Вокруг дефекта разрастается фиброзная ткань, которая в итоге образует что-то вроде суставной капсулы. Псевдоартроз становится все больше похожим на настоящий сустав.
Поставить диагноз «псевдоартроз» врачи могут не ранее, чем через 6-8 месяцев после перелома. Для этого им достаточно проанализировать результаты рентгенологического исследования.
Причины образования ложных суставов
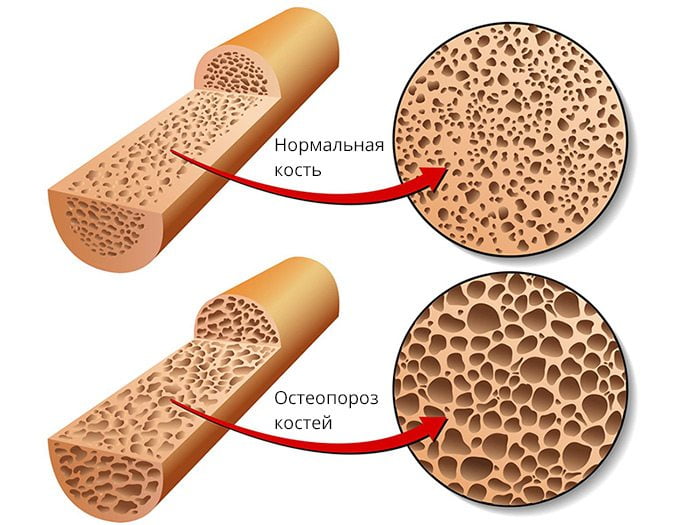
Дефект формируется из-за нарушения сращения костных фрагментов. Причиной могут быть ухудшение кровоснабжения кости, снижение минеральной плотности костной ткани, неправильное сопоставление костных отломков или плохая фиксация места перелома. К появлению ложных суставов также могут приводить инфекционные осложнения, системный остеопороз, асептический некроз кости и т. д.
Основные причины несращения костных фрагментов:
- Недостаточный контакт между отдельными частями кости, мешающий им прочно срастись друг с другом.
- Несостоятельность костной ткани, препятствующая ее нормальному ремоделированию. Причиной чаще всего бывает остеопороз и аваскулярный некроз.
Таблица 1. Факторы риска, повышающие вероятность развития псевдоартроза
| Связанные с человеком | Возраст | У пожилых людей из-за замедленного метаболизма ложные суставы формируются гораздо чаще, чем у молодых |
| Истощение организма | Лица, которые плохо питаются или имеют низкую массу тела, рискуют «заработать» болезнь в гораздо большей степени | |
| Вредные привычки | Употребление никотина и алкоголя также повышает вероятность неполноценного сращения перелома | |
| Метаболические нарушения | В группе риска находятся лица с гиперпаратиреозом, сахарным диабетом и некоторыми другими эндокринными заболеваниями | |
| Связанные с переломом | «Неудачное» место перелома | Переломы длинных трубчатых костей гораздо чаще осложняются развитием псевдоартроза |
| Массивный дефект костной ткани | При раздроблении кости врачам бывает трудно сопоставить отломки. Именно из-за их неплотного контакта и нарушается процесс сращения | |
| Защемление мягких тканей между отломками | Фрагменты тканей создают механический барьер между отломками. Он препятствует их контакту, что повышает риск развития псевдоартроза | |
| Нарушение кровообращения | Плохое кровоснабжение кости приводит к нарушению ремоделирования костной ткани. Недостаточная активность репаративных процессов заметно повышает риск несращения отломков | |
| Связанные с лечением | Неудовлетворительная репозиция | Неправильное сопоставление костных фрагментов препятствует их полноценному контакту. Результат – высокая вероятность формирования псевдоартроза |
| Недостаточная иммобилизация | Из-за плохой фиксации места перелома костные фрагменты начинают «шататься». Естественно, это заметно усложняет их сращение между собой | |
| Неправильное применение фиксирующих конструкций | Неадекватное проведение внутреннего или чрескостного остеосинтеза – это одна из самых частых причин развития псевдоартроза |
Признаки формирования ложного сустава после перелома
Больные с псевдоартрозом практически всегда жалуются на открытые или закрытые переломы в анамнезе. На протяжении многих месяцев после травмы их беспокоит постоянная боль, аномальная подвижность кости и характерные щелчки при движениях. Если ложный сустав локализуется на нижней конечности, больному становится трудно ходить и вести привычный образ жизни.
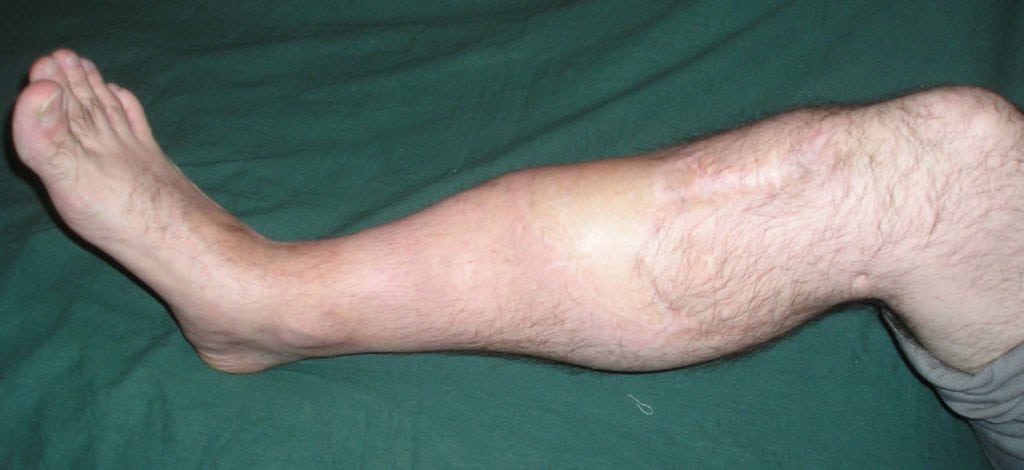
Нога с ложным суставом голени после перелома.
В большинстве случаев врачи диагностируют псевдоартроз без особых трудностей. Если у них появляются сомнения или возникает потребность в уточнении характера дефекта, они назначают дополнительные методы исследования. Чаще всего пациентам делают рентгенографию или компьютерную томографию.
Методы лечения патологии
Псевдоартроз лечат исключительно оперативным путем. Хирурги иссекают фиброзную и хрящевую ткань, расположенную между костными фрагментами. Затем они заново сопоставляют отломки и фиксируют их системами чрескостной, накостной или интрамедуллярной фиксации. После этого пациент проходит полноценную реабилитацию.
Для стабилизации костных фрагментов могут использовать такие приспособления:
- аппарат Илизарова;
- штифты;
- винты;
- накостные пластины;
- интрамедуллярные стержни.
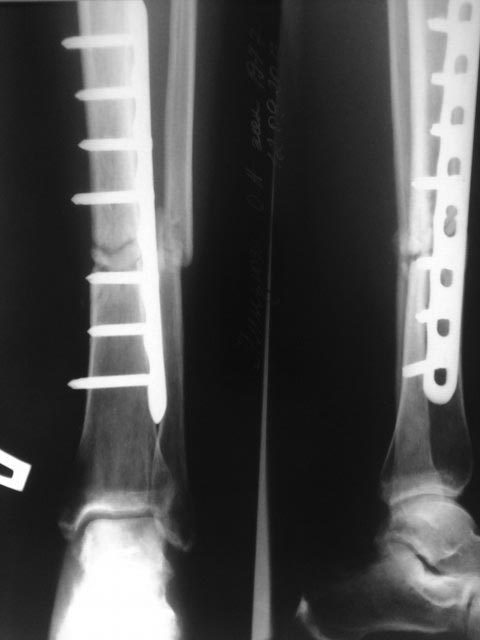
Фиксация при помощи металлоконструкции.
«Золотым стандартом» лечения псевдоартроза считается пересадка донорских или аутологичных кровоснабжаемых костных трансплантатов. Как правило, их получают из гребня подвздошной кости. Фрагменты костной ткани хорошо приживаются и не образуют фиброзных рубцов в месте пересадки.
Реабилитация после подобных операций длится гораздо дольше, чем после репозиции обычных переломов.
Лечение ложных суставов у больных с остеопорозом
При лечении псевдоартроза у лиц с остеопенией большое значение имеет ранняя мобилизация. Динамические и весовые нагрузки на кость ускоряют ремоделирование костной ткани и препятствуют развитию вторичного иммобилизационного остеопороза. Поэтому врачи следят за тем, чтобы в послеоперационном периоде человек начинал как можно раньше вставать с постели и выполнять специальные упражнения.
Ходьба с ходунками.
Хирургическое лечение пациентов данной группы всегда дополняет медикаментозная терапия. Им обязательно дают препараты кальция, активные метаболиты витамина D3 и антирезорбтивные средства. Вместе с этим пациентам назначают лечебную физкультуру и массаж. Такое лечение позволяет гораздо быстрее восстановить функции поврежденной конечности.
Что будет, если не лечиться
Отсутствие квалифицированной медицинской помощи может иметь для человека ужасные последствия. В лучшем случае его будут беспокоить постоянные боли, а функция конечности останется нарушенной. В худшем у больного разовьется выраженная деформация ноги или руки, что приведет к инвалидности.
Похожие статьи
Как забыть о болях в суставах и артрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРОЗА существует! Читать далее >>>
загрузка…
Источник