Оперативное лечение артроза стопы
Существует множество причин болей в стопе. Причиной болей часто становится артроз определённых суставов стопы. В общей массе их можно разделить на артрозы в переднем, среднем и заднем отделах стопы, хотя косвенно проявляться болями в стопе может и патология на уровне голеностопного сустава.
Синовит второго плюсне-фалангового сустава — наиболее часто встречаемый моноартикулярный синовит плюсне-фаланговых суставов, одна из наиболее частых причин метатарсалгии. К факторам риска относятся врождённые анатомические особенности, такие как удлинённая вторая плюсневая кость
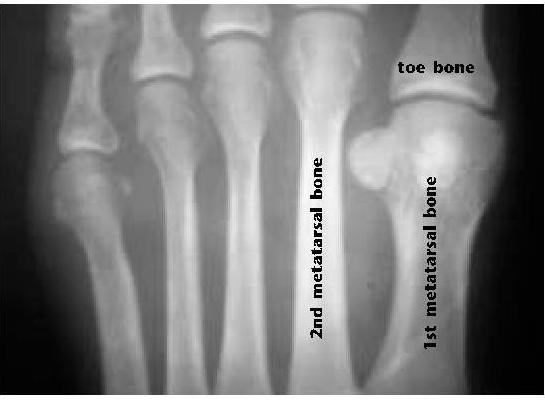
стопа Мортона
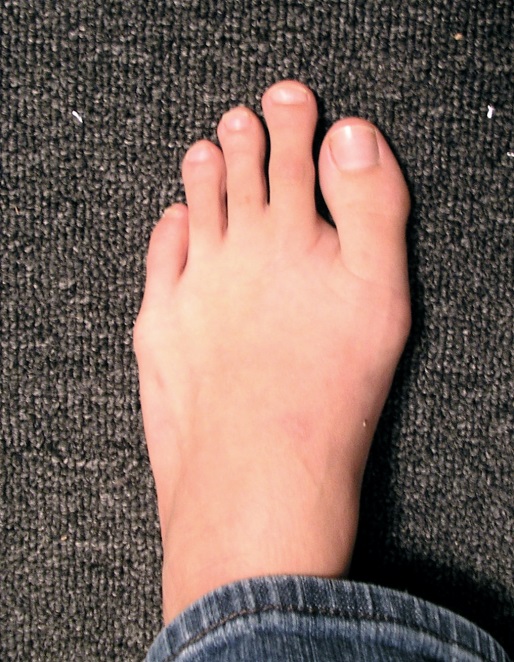
а также врождённая и приобретённая вальгусная деформация первого плюсне-фалангового сустава.
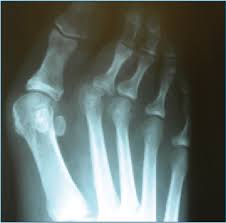
Предрасполагающая деформация стопы приводит к перерастяжению капсульно-связочного аппарата 2-го плюсне-фалангового сустава, это провоцирует развитие синовита, синовит приводит к ещё большему натяжению капсулы сустава, в конечном счёте это приводит к нестабильности, подвывиху основания основной фаланги 2-го пальца в тыльную сторону, дегенеративно-дистрофическим изменениям сустава и дальнейшему прогрессированию деформации. Главным патогенетическим механизмом синовита 2-го плюсне-фалангового сустава является перегрузка его подошвенной пластинки. Дальнейшее прогрессирование нестабильности может привести к полному тыльному вывиху основания основной фаланги 2-го пальца стопы.
Это прежде всего боль, отёк, гиперемия в области второго плюсне-фалангового сустава, распространяющаяся на весь передний отдел стопы. При пальпации, осевой нагрузке, движениях в суставе боль резко усиливается. На ранних стадиях заболевания деформация не сильно выражена и может быть легко устранена мануально. В последующем, по мере прогрессирования деформации могут возникнуть так называемые «перекрещенные пальцы». Нестабильность можно проверить при помощи «тыльного выдвижного ящика».
В диагностике синовита 2-го плюсне-фалангового сустава также играет важную роль рентгенография. Снимки необходимо выполнять в обеих проекциях, с нагрузкой. В неясных случаях и для оценки степени повреждения подошвенной пластинки может быть выполнено МРТ.
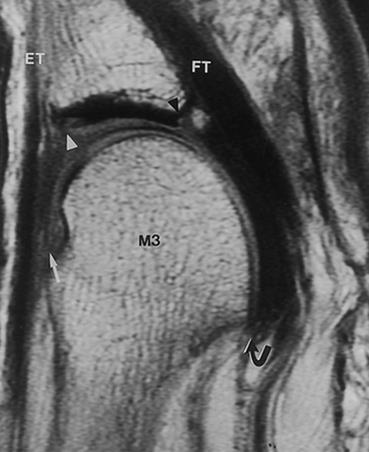
Похожая клиническая картина наблюдается при межпальцевой невроме (неврома Мортона), при этом обычно более выражены неврологические расстройства дистальных отделов пальца, боль провоцируется сжатием стопы в поперечном направлении а не сгибаниемразгибанием пальца. Для дифференциальной диагностики также подходит МРТ.
Основным методом лечения является консервативный. Грамотное консервативное лечение позволяет избежать операции в 70% случаев. При выраженном болевом синдроме может быть применена иммобилизация в гипсе или брейсе, НПВС. После стихания болевого синдрома – подбор ортопедической обуви, ношение ортопедических стелек с разгрузкой переднего отдела стопы. На ранних стадиях хорошо себя зарекомендовали вкладыши типа Budin’s.
При неэффективности консервативного лечения на протяжении 10-12 недель рекомендовано оперативное лечение. При удлинённой 2-й плюсневой кости, помимо коррекции вальгусной деформации (если таковая имеется), показано выполнение синовэктомии и дистальной косой укорачивающей остеотомии 2-й плюсневой кости (операция Weil’s).
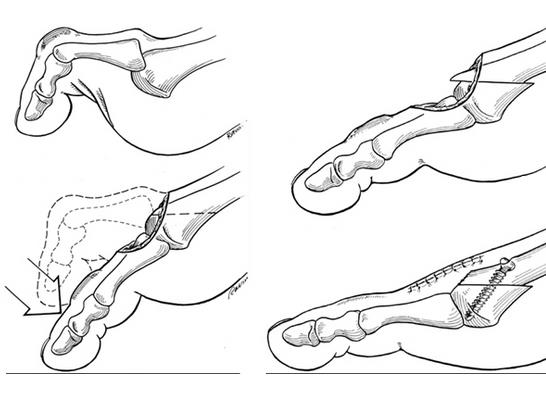
Это позволяет сохранить сустав, перебалансировать сухожильно-связочные структуры, уменьшить нагрузку на подошвенную пластинку. При отсутствии удлинения 2-й плюсневой кости показано выполнение пересадки длинного сгибателя пальца на тыльную поверхность, удлиннение сухожилия разгибателя, релиз суставной капсулы (операция Girdlestone-Taylor), описание операции см. в статье посвящённой молотообразной деформации пальцев.
При значительной деформации хирургическая коррекция может стать невозможной из-за того, что после её устранения сосуды, кровоснабжающие палец могут оказаться пережаты. В такой ситуации показано либо вернуть палец в исходное деформированное положение, либо его ампутация. По этой причине крайне важно как можно раньше начать лечение.
Артрит среднего отдела стопы характеризуется отёком и болью, усиливающимися в положении стоя и при ходьбе. Часто обнаруживается костный выступ по тыльной поверхности средней трети стопы. Часто симптомы развиваются постепенно с течением времени, и не удаётся выявить какого либо этиологического фактора. В ряде случаев артрит формируется как следствие травмы, например повреждения сустава Лисфранка, или воспалительного поражения, например ревматоидного артрита. Средний отдел стопы представлен ладьевидно-клиновидным, межклиновидными, клиновидно-плюсневыми суставами. Поражение данных суставов часто приводит к выраженному болевому синдрому и стойкому нарушению функции ходьбы. По этой причине артрит среднего отдела стопы является важной социально-экономической проблемой.

-боль в области среднего отдела стопы и продольного свода стопы усиливающиеся при попытке встать на мыски
-коллапс продольного свода стопы при нагрузке
-абдукция заднего отдела стопы
-отведение переднего отдела стопы
-эквинусная контрактура ахиллова сухожилия
-Hallux Valgus часто ассоциируется с артритом среднего отдела стопы
-пальпация в области среднего отдела стопы болезненна как с тыльной так и с подошвенной стороны
Помимо описанной клинической картины, данных анамнеза, важное диагностическое значение имеют рентгенограммы. Рентгенографию следует выполнять в положении стоя с нагрузкой массой тела.
На боковых рентгенограммах определяется коллапс продольного свода стопы. (определяется отсутствие соосности таранной и первой плюсневой кости).
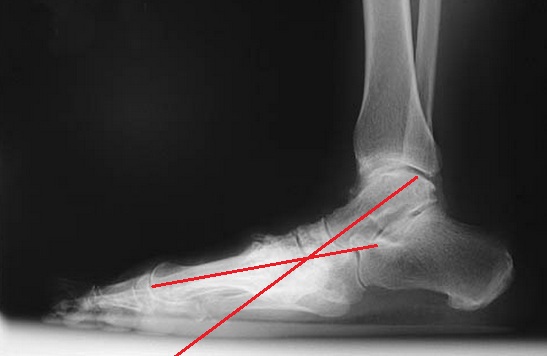
Также можно увидеть рост остеофитов в проекции поражённых суставов по тыльной поверхности стопы.
На передне-задних проекциях определяется признаки артрита суставов среднего отдела стопы, абдукция заднего отдела и вальгусная девиация переднего отдела стопы.
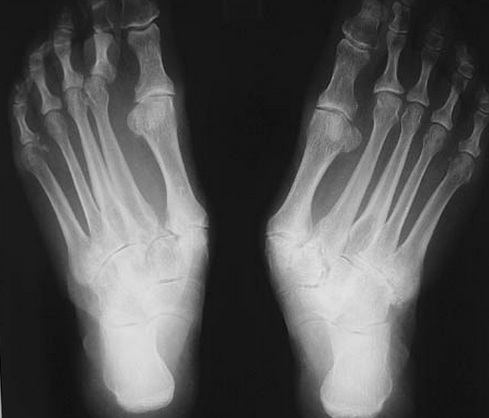
При наличии признаков системного заболевания воспалительной ткани целесообразно выполнить полный спектр лабароторных обследований ревматологического профиля.
Артрит среднего отдела стопы зачастую не требует оперативного вмешательства. Комплекс консервативных мер позволяет снизить болевой синдром и восстановить опороспособность.
К ним относятся:
-Комфортная обувь с жёсткой подошвой и индивидуальные ортопедические стельки

-Снижение физической нагрузки
-Снижение веса
-Растяжка икроножных мышц
-Противовоспалительные препараты
При неэффективности консервативных мер показано оперативное лечение. Выполняется артродез вовлечённых в патологический процесс суставов (ладьевидно-клиновидного, межклиновидного, клиновидно-плюсневого сустава), удлинняющая тенотомия ахиллова сухожилия.
Для выполнения артродеза могут использоваться различные типы фиксаторов: спицы, винты, пластины, скобы, — главное чтобы они обеспечивали высокую стабильность артродезируемых поверхностей. Выполняется артродез 1,2,3 предплюсне-плюсневых суставов, однако необходимо сохранить подвижность в 4,5 предплюсне-плюсневых суставах, что ускоряет послеоперационную адаптацию стопы к нагрузкам и облегчает реабилитацию.
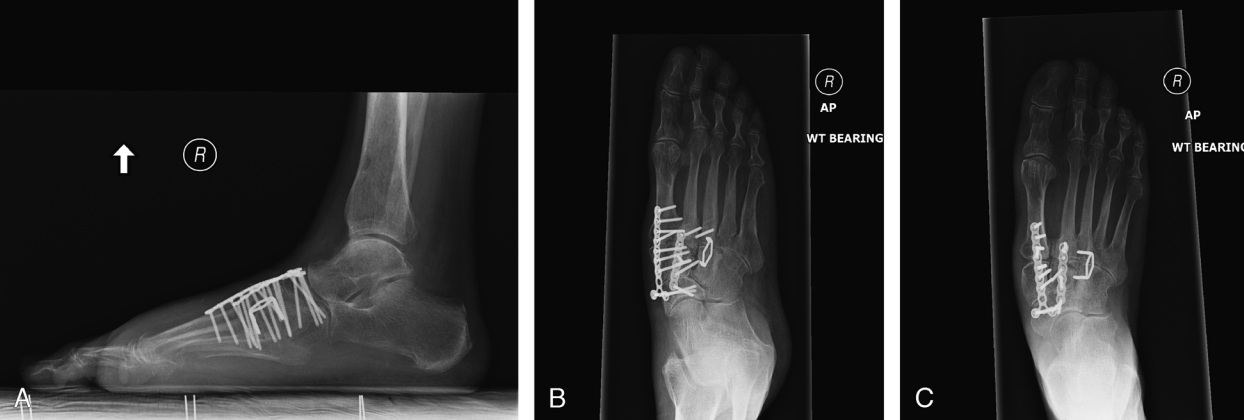
После операции потребуется довольно длительный период иммобилизации, и ходьбы при помощи костылей без нагрузки на ногу (6-8 недель). В течение всего данного периода времени рекомендуется использовать для обезболивания сухой холод по 15-20 минут 4-5 раз в день, при выраженном болевом синдроме показано применение нестероидных противовоспалительных средств, хорошо себя зарекомендовали производные целекоксиба, например ксифокам, доступный как в парэнтеральной так и таблетированной формах.
Швы удаляют через 2 недели после операции. После окончания периода иммобилизации, необходимо носить комфортную обувь и индивидуальные ортопедические стельки, что ускоряет реабилитацию и показывает лучшие функциональные результаты. Удаление металлоконструкций не требуется, в случае если они сами по себе не доставляют никакого беспокойства пациенту, не происходит их миграция или поломка. Ортопедические металлофиксаторы и фиксаторы из биодеградируемых материалов биологически инертны, никогда не приводят к воспалению или отторжению, резорбции окружающей кости, конечно если они правильно установлены. Однако, их удаление может быть продиктовано необходимостью последующих операций на этом же сегменте конечности.
Общий срок реабилитации составляет от 3 до 6 месяцев. Спортивные нагрузки после операции артродеза возможны не ранее 12 месяцев после операции.
Источник
При отсутствии положительных результатов после консервативной терапии, назначается хирургическое вмешательство. Операции суставов используют как при врожденных, так и при приобретенных болезнях ступней и голеностопного сустава. В медицине такое лечение имеет общее название — подиатрия. С помощью операций лечатся такие заболевания, как артроз и артрит среднего отдела стопы.

Когда назначают операцию на суставе стопы?
Хирургическое вмешательство используется при таких заболеваниях суставов:
- артроз;
- артрит среднего отдела стопы;
- вальгусная деформация;
- повреждение голеностопа;
- молоткообразная деформация пальцев и др.
Вернуться к оглавлению
Подготовка к операции
При отсутствии эффекта от консервативных методов лечения, оперативное вмешательство нужно провести как можно раньше во избежание еще больших осложнений
 иногда может потребоваться дополнительное обследование в виде КТ.
иногда может потребоваться дополнительное обследование в виде КТ.
Предварительно должны быть собраны данные анамнеза, четкое описание клинической картины, необходимо сделать рентгенограмму. Она выполняется в положении стоя с нагрузкой в виде массы тела. При необходимости нужно пройти другие обследования, такие как компьютерная томография, МРТ. Операция при артрозе стопы рекомендуется после 12 недели медикаментозной терапии.
Вернуться к оглавлению
Виды хирургии и техника проведения
Реабилитация функционирования стопы возможна с помощью современных операций. Есть много методик, которые направлены на ликвидацию последствий повреждений и исправление различных патологий в стопе и голеностопном суставе. При хирургических вмешательствах на ступнях эффективна совокупность разных направлений: хирургии, нейрохирургии, ортопедии и травматологии.
Вернуться к оглавлению
Эндопротезирование
Больной сустав заменяется искусственным. Боль в ступне проходит полностью, и восстанавливается подвижность. Однако искусственный имплант может со временем изнашиваться. Чаще других протезами заменяются голеностоп и первый плюснефаланговый суставы. Операция проводится при остеоартрозе, ревматоидном полиартрите, а также когда есть тяжелые формы болезней суставов стопы после травм.
Вернуться к оглавлению
Артропластика
 Если целостность сочленения нарушена, то выполняется его протезирование.
Если целостность сочленения нарушена, то выполняется его протезирование.
Участок поражения стопы и поверхность поврежденного соединения полностью удаляются. При нарушении целостности сочленения, болях и ограничениях в движении проводится эндопротезирование. Во время хирургического вмешательства на ступне больной сустав заменяют искусственным. Это приводит к увеличению амплитуды движений. Боль устраняется.
Вернуться к оглавлению
Артродез суставов
Способ рекомендуется при развитии эрозии на обеих суставных поверхностях, которые разрушают ткани хряща. Удаляются части сочленения, которые поражены заболеванием. Получившиеся обрезки жестко соединяются с помощью фиксирующих винтов и пластин. В результате кости и формирующие соединения сращиваются. Артродез показан при артрозе тяжелой формы в голеностопе, подтаранном, первом плюсне-фаланговом суставах при резком ограничении подвижности и сильных болевых синдромах.
Вернуться к оглавлению
Остеомия кости
Кость пересекается для коррекции ее оси. После операции делается остеосинтез для того, чтобы удержать достигнутое положение в костных отломках и как можно раньше восстановить функционирование стопы. Остеомию кости пятки выполняют, чтобы скорректировать плоско-вальгусную стопу. Для устранения вальгусной патологии большого пальца («шишки») используется операция SCARF. Остеомию Weil применяют, когда есть молоткообразные и когтеобразные пальцы.
Вернуться к оглавлению
Артроэрез
 Некоторые виды плоскостопия поддаются коррекции с помощью артроэреза подтаранного сустава.
Некоторые виды плоскостопия поддаются коррекции с помощью артроэреза подтаранного сустава.
На время происходит блокирование некоторого объема движений в суставе. К примеру, при артроэрезе подтаранного сустава, в него вводятся хирургические винты для лечения определенных форм плоскостопия. Артроэрез помогает больному освободиться от болевых ощущений, усиления патологии и других проблем, которые проявляются при плоскостопии.
Вернуться к оглавлению
Другие виды оперативного вмешательства
Также существует еще ряд хирургических операций на стопе:
- Тентомия. Пересекаются сухожилия при наличии разных патологических состояний.
- Резекция. Удаляется часть анатомического образования.
- Артротмия. Вскрывается сустав.
Вернуться к оглавлению
Последствия
После хирургической операции могут быть осложнения:
- длительные боли в ступне;
- инфицирование ран;
- отеки нижней конечности;
- травма нервных окончаний.
Вернуться к оглавлению
Восстановление
 Если операция была серьезной, то больному придется передвигаться с помощью костылей до 2 месяцев.
Если операция была серьезной, то больному придется передвигаться с помощью костылей до 2 месяцев.
Период реабилитации после хирургического лечения зависит от тяжести операции. После масштабных вмешательств показана ходьба на костылях без любых нагрузок на конечность до 8 недель. В это время рекомендовано для обезболивания использование сухого льда по 20 минут до 5 раз в сутки. При сильных болях применяются нестероидные противовоспалительные препараты. Швы удаляются через 14 дней. После этапа иммобилизации нужно использовать комфортную обувь с ортопедическими стельками. Общий курс восстановления от 4 месяцев до полугода. Занятие спортом допустимо не ранее, чем через год.
После лечения небольших деформаций возможно делать ранние нагрузки на прооперированную стопу. Самостоятельно двигаться с небольшими ограничениями можно уже на первый день после хирургической операции. Швы снимают на 10—14 сутки после манипуляций. В зоне стопы может присутствовать отечность и умеренные болезненные ощущения, поэтому нагрузки на ногу должны наращиваться постепенно.
Источник
Боли при движении, нарушение походки – признаки, требующие обращения к специалистам. Артроз стопы, поражающий суставы нижних конечностей, имеет неприятные симптомы, но если патология выявлена на начальной стадии, есть шансы остановить ее развитие с помощью медикаментозных и народных средств. Почему возникает заболевание, какими способами лечится – об этом в обзоре методов оздоровления ступни.
Что такое артроз стопы
Этот недуг относят к дегенеративным хроническим заболеваниям. Артроз суставов стопы характеризуется изнашиванием внутрисуставных хрящей, воспалением мягких тканей, нарушением в них обменных процессов и кровообращения. Патология сопровождается:
- резкими болями;
- искажением формы пальцев;
- ограничением подвижности суставов;
- проблемами при ходьбе;
- обездвиживанием стопы;
- инвалидностью при запущенном состоянии.
Симптомы
Болевые синдромы – частый признак патологий ступни. Они могут усиливаться при длительных нагрузках. Отмечают симптомы артроза стопы:
- скованность движений по утрам;
- деформирующие изменения в суставах;
- быстрая утомляемость при ходьбе;
- нарушение походки – опора на внешний край стопы;
- отекание, покраснение сустава;
- появление мозолей на подошве;
- скованность мышц;
- хруст при ходьбе.
Артроз мелких суставов стопы поражает хрящи, сопровождается:
- ноющей, жгучей болью при нагрузках, стихающей в покое;
- развитием ревматоидного артрита тазобедренного сустава;
- местным повышением температуры;
- снижением работоспособности;
- изменением положения тела из-за желания разгрузить больной сустав;
- нарушением функций суставов;
- появлением костных разрастаний;
- напряжением мышц;
- поражением первого пальца;
- скрючиванием соседних.
Причины
Развитию остеоартроза стопы способствует огромное количество факторов. Сюда входят внешние причины и связанные с состоянием здоровья. Артроз ступни развивается как следствие:
- неправильного формирования суставов;
- дегенеративных изменений;
- патологий эндокринной системы;
- плоскостопия;
- нарушений обменных процессов;
- деформации пальцев стопы;
- ношения обуви – узкой и неудобной;
- травм, растяжений.
Развитию заболевания стоп способствуют:
- разрушение хрящей, вызванное преклонным возрастом – первичный артроз;
- неправильное формирование голени;
- перемерзание, переохлаждение ног;
- искривление большого пальца;
- развитие пальцев молоткообразной формы;
- перенос тяжестей;
- лишний вес тела;
- широкое строение стопы;
- отличающаяся длина ног;
- аутоиммунные заболевания;
- гормональные сбои;
- биомеханические нарушения при движении стопы;
- инфекционные поражения суставов;
- обувь на высоком каблуке;
- хронические воспалительные процессы.
Факторы риска
Существуют обстоятельства, провоцирующие патологические изменения ступней. Нарушения могут образоваться в младенческом возрасте, когда ребенок делает первые шаги. Факторами риска, при которых развивается вторичный артроз ступни, являются:
- беременность;
- генетическая предрасположенность;
- высокий рост;
- виды спорта с постоянной нагрузкой на ноги – бокс, футбол;
- профессиональные занятия балетом, танцами;
- резкий отказ от спортивных нагрузок;
- неправильное питание;
- недостаток витаминов, микроэлементов;
- дисплазия тазобедренного сустава.
Степени заболевания
В зависимости от проявления клинических признаков воспалительного процесса стопы принято различать стадии развития патологии. Это помогает в описании недуга, назначении лечебных мероприятий. Выделяют степени заболевания с характерными проявлениями. Желательно обратиться к врачу при возникновении симптомов первой, начальной стадии, которая сопровождается:
- появлением болей в стопе после длительной ходьбы, тяжелой работы;
- быстрой утомляемостью.
Особенности проявления других степеней артроза:
- вторая – боли усилены, возникает ограниченная подвижность, мозоли на пятках, утолщения на пальцах в местах повреждения сустава;
- третья – значительная деформация ступни, появление хромоты, ограниченная подвижность или ее отсутствие, при проведении рентгеновского исследования на снимке отмечается сужение суставных щелей.
Возможные последствия
Назначение суставных хрящей – защита костей. Артроз межфаланговых суставов стопы приводит к изменению этих тканей. Хрящи перестают амортизировать, начинают разрушаться. Все это усиливает нагрузку на сустав и вызывает:
- появление костных разрастаний;
- нарушение кровообращения;
- деформирование пальцев;
- фиксацию их в искривленном состоянии.
Такие изменения трудно поддаются лечению. Артроз ног, если им не заниматься при появлении первых признаков заболевания, может спровоцировать:
- нестерпимые боли во время прикосновения;
- значительные костные разрастания;
- развитие воспаление околосуставной сумки – бурсита ступни;
- появление артрита суставов;
- полную неподвижность стопы;
- инвалидность.
Диагностика
При появлении симптомов артроза необходимо обратиться к ортопеду. Опытный специалист исключит другие заболевания, имеющие подобные признаки. Диагностика начинается со сбора анамнеза, анализа жалоб, внешнего осмотра, при котором устанавливаются:
- параметры стопы;
- наличие деформации ступни;
- изменения первого пальца;
- отечность, покраснения;
- ограниченность движения в суставе.
Для уточнения диагноза проводится:
- общий, биохимический анализ крови для выявления воспалительного процесса;
- рентгеновское исследование – выявляет сужение щелей в суставах, изменения в хрящевых тканях, степень развития патологии;
- компьютерная томография – исследует ситуацию с мышцами, связками, костными тканями;
- артроскопия – оценивает внутреннее состояние сустава.
Лечение артроза стопы ног
Врачи отмечают – полностью вылечить заболевание не получиться. Можно облегчить состояние, снять симптоматику, предотвратить окончательное разрушение суставов. Поэтому важно начинать лечение при появлении первых признаков. Врачи предлагают пациентам:
- противовоспалительные препараты для приема внутрь и наружно;
- физиопроцедуры;
- лечебную гимнастику;
- средства народной медицины.
Для улучшения состояния пациента назначают:
- ношение ортопедической обуви;
- специальные стельки, супинаторы, улучшающие обменные процессы, кровообращение в тканях стопы;
- грязевые, водные ванночки;
- массаж ступни;
- мануальную терапию;
- скобы, фиксирующие конечности;
- гипс – для полного обездвиживания стопы;
- оперативное вмешательство при запущенной стадии артроза.
Препараты
Для лечения заболевания ступни применяют лекарственные средства, помогающие облегчить состояние пациента. Препараты отличаются своим действием. При артрозе ступни рекомендуют:
- Нестероидные препараты – снимают боль, воспаление, уменьшают отечность. Ибупрофен – принимается курсом по назначению врача, имеет противопоказания.
- Обезболивающие средства. Спазмалгон– помогает при сильной боли, применяется в таблетках, инъекциях, есть много побочных эффектов.
Врачи используют для лечения препараты, улучшающие состояние хрящей:
- Хондропротекторы – тормозят дегенерацию тканей, останавливают повреждение. Хондроитин – ускоряет процесс восстановления хряща, применяется внутрь дважды в сутки, противопоказан при кровотечениях, тромбах.
- Средства на основе гиалуроновой кислоты. Остенил – инъекция, вводится в сустав, улучшает подвижность плюсневых костей.
Мази
Задача препаратов для наружного применения – расширение сосудов, активизации кровообращения. Мази помогают обезболить, нормализовать питание тканей. Популярные средства для лечения остеоартроза:
- Глюкозамин-Максимум — улучшает структурное состояние и метаболизм хрящевой ткани;
- Диклофенак – снимает боль, воспаление, наносится дважды в день;
- Индометацин – устраняет отечность, улучшает подвижность;
- Нимесулид – имеет противовоспалительное действие, отличается минимумом противопоказаний.
При лечении патологии используют гели и мази для наружного применения:
- Кетопрофен – снимает сильные болевые ощущения, уменьшает местную температуру, наносится тонким слоем дважды в день;
- Апизатрон – мазь, содержащая пчелиный яд, обладает разогревающим эффектом, ускоряет кровообращение, обменные процессы, повышает эластичность в соединительных тканях.
Лекарственные препараты при болях в спине и суставах нередко уменьшают боль и воспаление, но не способствуют восстановлению структуры хряща.
В качестве средства, улучшающего структурное состояние и метаболизм хрящевой ткани, можно применять БАД к пище линейки «Глюкозамин-Максимум», который содержит два активных компонента: глюкозамин и хондроитин. Эти вещества являются естественными структурными элементами здоровой хрящевой ткани, принимают непосредственное участие в обменных процессах.
Благодаря своей натуральной природе они хорошо усваиваются и стимулируют обмен веществ в клетках хряща, способствуют восстановлению структуры хрящевой ткани после воспалительного процесса.
Гимнастика для стоп
При комплексном лечении дегенеративного заболевания большое внимание уделяется укреплению мышц и суставов ступни. Гимнастика направлена на растягивание пальцев, их сгибание. Полезно выполнять упражнения в положении лежа:
- сгибать и выпрямлять пальцы не менее 20 раз;
- производить вращательные движения ступнями по 10 в каждую сторону;
- из положения ноги на пятке выполнять выпрямление стопы до горизонтального состояния и обратно по 15 раз.
Диета
Остеоартроз требует правильной организации питания. Необходимо ограничить употребление соли, отказаться от быстрых углеводов – выпечки, сладостей, алкогольных напитков. Диета должна быть низкокалорийной, направленной на снижение лишнего веса. В рационе требуется присутствие:
- продуктов, содержащих витамины Е, группы В – миндаля, макарон из твердых сортов пшеницы;
- нежирного мяса, рыбы;
- молочных продуктов, богатых кальцием;
- овощей;
- фруктов.
Ношение специальной обуви
Справиться с неприятными симптомами, предотвратить развитие заболевания помогает специально изготовленная обувь. Лечебное действие оказывают ортопедические стельки. Правильно подобранная обувь способствует решению проблем опорно-двигательного аппарата:
- возвращает стопе функцию амортизации;
- снимает болезненные проявления;
- уменьшает воспалительный процесс;
- предотвращает развитие деформации суставов.
Физиотерапия
Задача процедур при заболеваниях ступней – усиление кровообращения, устранение боли, уменьшение воспаления. Физиотерапия направлена на прогревание пораженной конечности. Курс лечения составляет 12-15 процедур. При артрозе назначают:
- лазеротерапию – успокаивает, снимает боль;
- УВЧ – активизирует кровообращение, улучшает питание тканей;
- ультрафиолетовое облучение – снижает чувствительность нервных окончаний, уменьшается количество болевых сигналов, отправляемых в мозг, что облегчает состояние;
- электрофорез;
- магнитолечение.
Массаж
Можно научиться самостоятельному проведению этой полезной процедуры. Массаж активизирует обменные процессы в тканях мышц, улучшает кровообращение, питание. Проводят его от кончиков пальцев по направлению к голеностопному суставу. Процедура включает:
- поглаживающие, растирающие, вращающие движения для отдельных пальцев;
- сгибание и разгибания каждого;
- проглаживание с надавливанием поверхности подошвы, боков и верха стопы;
- проработку сустава лодыжки;
- пощипывающие, похлопывающие движения в области пятки, ахиллесова сухожилия.
Хирургическое лечение
Если консервативные методы лечения артроза не дали результата, состояние больного остается тяжелым, назначают хирургическое вмешательство. Существует несколько методик проведения операций. Популярностью пользуется:
- артропластика – удаляют поврежденные ткани, заменяют их собственными соединительными или аналогами, формируя правильный сустав, сохраняя его движение;
- эндопротезирование – замена пораженного сустава искусственным имплантом;
- артродез – части фиксируют в правильном положении для дальнейшего сращивания, при этом подвижность сочленения ограничена.
Народные средства
Можно облегчить состояние больного, если в домашних условиях воспользоваться рецептами народной медицины. Врачи положительно относятся к таким методам при комплексном лечении артроза. Популярностью пользуются:
- компрессы из бишофита на стопу на ночь;
- ванночки из меда и соли перед сном;
- настойка из листьев алоэ для компрессов;
- растирание пчелиным ядом;
- размятые листья папоротника – прикладывают на ночь;
- лепешки из лечебной глины на ступни;
- натирание суставов настойкой цветков коровяка;
- теплый компресс из распаренных овсяных хлопьев.
Профилактика
Чтобы исключить появление неприятного недуга, необходимо соблюдать несложные правила. Одно из них – здоровый образ жизни. Для профилактики артроза требуется:
- организовать правильное питание;
- ограничить непомерные физические нагрузки;
- избавиться от лишнего веса;
- уменьшить количество съедаемой соли;
- укреплять иммунитет для исключения воспалительных, инфекционных заболеваний.
К профилактическим методам развития артроза относятся:
- использование удобной обуви с гибкой подошвой, ортопедических стелек;
- исключение высоких каблуков;
- выполнение гимнастики для суставов стопы;
- прогулки босиком по траве, песку;
- избегание травм нижних конечностей;
- исключение переохлаждения ног;
- самомассаж подошвы;
- своевременное лечение воспалительных заболеваний.
Фото артроза стопы
Видео
БАД . Не является лекарственным средством.
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Источник