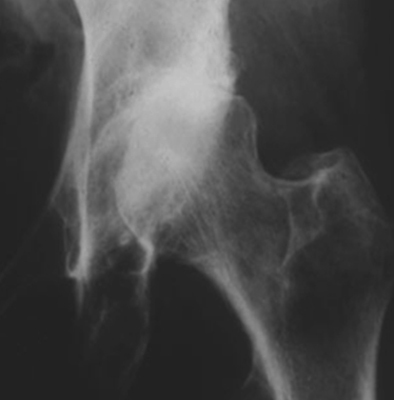
Подагрический артрит на рентгенограмме
Подагра — проявление нарушений обмена пуринов, сопровождающихся повторными острыми артритами, отложением уратов в околосуставных мягких тканях и поражением почек, включая нефролитиаз, при обязательном повышении уровня уратов в крови (при рН 7,4 98 % мочевой кислоты находится в крови в виде мононатриевой соли).
Этиология и патогенез
Мочевая кислота образуется на заключительном этапе обмена пуринов при окислении пуриновых оснований экзогенного и эндогенного происхождения — гуанина, гипоксантина и аденина. Важную роль в регуляции синтеза мочевой кислоты играет внутриклеточное содержание 5-фосфорибозил-1-пирофосфата, а также активность ряда ферментов, участвующих в обмене пуринов.
Депо мочевой кислоты в организме составляет примерно 1000 мг и ежедневно пополняется в основном благодаря синтезу нуклеопротеидов de novo (примерно 600 мг), а также поступлению их с пищей. Концентрация мочевой кислоты в жидкостях организма отражает баланс между скоростью ее продукции и выведения. 2/3 образующейся мочевой кислоты выделяется почками, 1/3 — через желудочно-кишечный тракт, где она разрушается бактериями. В норме в крови у мужчин концентрация уратов не превышает 0,07 г/л, у женщин — 0,06 г/л. Увеличение урикемии приводит к образованию перенасыщенного раствора и создает условия для выпадения кристаллов. Если уровень мочевой кислоты в крови постоянно превышает 0,10 г/л, то риск острой атаки подагры составляет 90 %. Для развития подагры имеет значение не только высокий уровень уратов в крови, но и снижение их растворимости, наблюдающееся при низких значениях рН и температуры (например, в области периферических суставов). Концентрация уратов в крови у мальчиков и девочек, не достигших полового созревания, одинаково низка — в среднем около 0,03-0,04 г/л. В последующем она возрастает, в большей степени у мужчин. У женщин уровень мочевой кислоты в крови увеличивается в период менопаузы. Полагают, что возрастные и половые различия урикемии обусловлены почечным клиренсом мочевой кислоты, на который оказывают влияние эстрогены и андрогены.
По эпидемиологическим данным частота гиперурикемии в популяции составляет 2-18 %, а заболеваемость подагрой — 0,2-0,35 случаев на 1000 населения. Подагра развивается при продолжительном сохранении упорной гиперурикемии, поэтому чаще встречается у взрослых мужчин (пик заболеваемости в 50 лет).
Гиперурикемия возникает в результате увеличения продукции мочевой кислоты и снижения ее экскреции.
Причины гиперурикемии:
1. Повышение продукции мочевой кислоты:
а) уменьшение активности гипоксантингуанинфосфорибозилтрансферазы (синдром Леша- Найхана);
б) повышение активности 5-фосфорибозил-1-пирофосфатсинтетазы;
в) неустановленные молекулярные нарушения;
г) увеличение скорости кругооборота пуринов (лимфопролиферативные заболевания, миеломная болезнь, талассемия, гемолитические анемии, полицитемия и др.);
д) недостаточность глюкозо-6-фосфатазы (гликогеноз I типа).
2. Снижение выведения мочевой кислоты:
а) острая и хроническая почечная недостаточность;
б) лекарственная терапия (тиазидовые диуретики и др.);
в) хроническая интоксикация свинцом;
г) повышение продукции молочной кислоты при употреблении алкоголя, интенсивной физической (мышечной) нагрузке, голодании;
д) первичный гиперпаратиреоидизм;
е) гипотиреоидизм.
У определенного числа больных в развитии подагры играют роль оба механизма. При увеличении синтеза мочевой кислоты ее экскреция с мочой после 5-дневной диеты с ограничением пуринов превышает 600 мг в сутки. У большинства больных первичной подагрой причина гиперпродукции мочевой кислоты остается неизвестной, а развитие заболевания, по-видимому, контролируется различными генами. Редкими причинами гиперурикемии являются недостаточность гипоксантингуанинфосфорибозилтрансферазы (синдром Леша — Найхана) и повышенная активность 5-фосфорибозил-1-пирофосфатсинтетазы, которые наследуются сцепленно с Х-хромосомой. Вторичная гиперурикемия наблюдается при ускорении кругооборота нуклеиновых кислот у больных лимфопролиферативными заболеваниями, гемолитической анемией, истинной полицитемией, раком, талассемией и др. Особенно часто уровень мочевой кислоты в крови повышается при активном лечении больных лимфомой, лейкозами; гиперурикемия нередко выявляется при псориазе.
Гиперурикемия часто является результатом уменьшения выведения мочевой кислоты почками вследствие уменьшения клубочковой фильтрации, повышения реабсорбции или снижения секреции в канальцах. Нарушение выведения мочевой кислоты может быть первичным и вторичным. Гиперурикемия осложняет лечение многими лекарственными веществами, прежде всего мочегонными средствами (особенно тиазидовыми), а также этамбутолом, производными салициловой кислоты, никотиновой кислотой и др. Экскреция мочевой кислоты снижается у больных ОПН и ХИН, хотя клинические проявления подагры у таких больных наблюдаются редко. Секрецию мочевой кислоты в канальцах угнетают органические кислоты, уровень которых повышается в организме при голодании, лактат-ацидозе, кетоацидозе. Определенное значение в развитии гиперурикемии имеет уменьшение объема внеклеточной жидкости (при кровотечении, надпочечниковой недостаточности, нефрогенном несахарном диабете) и другие механизмы.
Клиника
Хотя уровень мочевой кислоты в крови повышается уже в юношеском возрасте, однако клинические симптомы обычно появляются у мужчин в возрасте 40-50 лет. Развитию основных проявлений подагры предшествует длительная бессимптомная гиперурикемия, которую иногда обнаруживают случайно или при обследовании родственников больных подагрой. Г. А. Захарьин четко описал людей, у которых может развиться подагра — «хорошего сложения, излишнего питания и с хорошим пищеварением, хорошо кушающие и телесно недеятельные».
Основное проявление подагры, давшее название этой болезни, — суставной синдром, прежде всего внезапно развивающийся острый артрит. Провоцирующими факторами являются прием алкоголя, переедание, травма (в том числе оперативные вмешательства), потеря жидкости (в бане, во время работы в жарком климате), прием мочегонных и других лекарственных средств, острые инфекции, инфаркт миокарда, голодание. Наиболее часто наблюдается моноартрит с поражением большого пальца стопы, реже — полиартрит с вовлечением голеностопных, коленных, локтевых, лучезапястных и других суставов.
Особенностью подагрического артрита является резчайшая боль в суставе, которая появляется внезапно в ранние утренние часы («с пением петухов»). При осмотре пораженный сустав припухлый, имеется яркая гиперемия кожи вокруг него что симулирует рожистое или гнойное воспаление, особенно в связи с наличием лихорадки, лейкоцитоза, увеличения СОЭ. Острый подагрический артрит очень ярко описан крупнейшим английским клиницистом Т. Сиденхемом: «Боль подобна боли при вывихе… Затем появляется озноб, дрожь и небольшая лихорадка… Со временем боль нарастает, становится грызущей, давящей, сжимающей… Прикосновение постельного белья, сотрясение пола при ходьбе другого человека вызывает усиление болей. Ночь проходит в пытке, без сна, в метании». Симптомы острого воспаления обычно исчезают через несколько дней, реже — недель. В течение ближайшего года у большинства больных артрит рецидивирует, хотя возможны и длительные перерывы между приступами, в процесс вовлекаются новые суставы, постепенно развиваются их деформация и тугоподвижность.
Рецидивирующие артриты нередко сопровождаются образованием тофусов — отложением уратов в околосуставных тканях, хрящах, синовиальной оболочке. В типичных случаях тофусы локализуются на ушных раковинах, локтевой поверхности предплечья, в области пяточного сухожилия. Тофусы похожи на ревматоидные узелки, однако в отличие от них могут изъязвляться, при этом выделяется мелоподобная пастообразная масса, содержащая мочевую кислоту. Иногда тофусы инфицируются. При длительном существовании тофусов развиваются необратимые изменения костной ткани — кистевидное разрежение и лизис. Хроническая подагра с тофусами нередко характеризуется сравнительно мягким течением и редкими приступами артрита.
Рано начатое лечение заболевания не только препятствует образованию тофусов, но и способствует их обратному развитию.
Прогноз чаще всего определяется наличием поражения почек — гиперурикемической нефропатии. До появления гемодиализа ХПН была причиной 25 % смертных случаев цри подагре. Выделяют несколько вариантов гиперурикемической нефропатии: 1) острая уратная; 2) хроническая уратная; 3) нефролитиаз. Острая уратная нефропатии развивается при внезапном массивном поступлении уратов в кровь, которое приводит к выпадению их в канальцах и даже мочеточниках. Обструкция канальцев сопровождается ОПН. В отличие от ОПН другой природы при острой уратной нефропатии гиперурикемия сочетается с гиперурикозурией. Острая уратная нефропатия нередко осложняет активную химиотерапию лейкозов (синдром «распада опухоли»), наблюдается после тяжелой физической нагрузки, при рабдомиолизе.
Хроническая уратная нефропатия характеризуется прогрессирующим поражением интерстициальной ткани почек в результате отложения кристаллов уратов — микротофусов. Основные симптомы — небольшая протеинурия, микрогематурия и снижение концентрационной функции почек, наблюдающееся задолго до появления азотемии. Со временем развивается прогрессирующая ХПН. Следует учитывать, что гиперурикемия и гиперурикозурия могут вызвать функциональные и структурные изменения в почках и при отсутствии других клинических проявлений подагры. Определенную роль в повреждении интерстициальной ткани почек играют иммунные нарушения — активация антигенных свойств базальной мембраны канальцев. Выделение группы больных интерстициальным нефритом или латентным гломерулонефритом, сопровождающихся нарушением пуринового обмена, имеет несомненное практическое значение для выработки рациональных подходов к лечению.
Камни в почках образуются у 20 % больных подагрой в результате повышенной экскреции мочевой кислоты с мочой. Развитию нефролитиаза спбсобствует высокая кислотность мочи. При наличии экскреции мочевой кислоты более 1100 мг/сут частота нефролитиаза достигает 50 %. При подагре учащаются также случаи образования камней, содержащих кальций.
Подагра нередко сочетается с ожирением, артериальной гипертензией, дислипидемией, ИБС.
Диагноз и дифференциальный диагноз
При наличии приступов острого артрита, тофусов и нефролитиаза у тучного мужчины среднего возраста заподозрить подагру нетрудно. Течение хронического подагрического артрита может напоминать таковое при РА. Основное значение в диагностике имеет выявление гипериурикемии. Следует определять также суточную экскрецию мочевой кислоты, которая может быть как сниженной, так и повышенной. При остром подагрическом артрите в синовиальной жидкости обнаруживают кристаллы уратов. Диагностическое значение имеет также эффективность колхицина, действие которого при подагрическом артрите сравнивают с действием нитроглицерина при стенокардии.












Источник
Несмотря на характерные клинические проявления подагры, ее диагностика часто затруднена. Это связано не только со сходством с проявлениями артрита, но и распространенностью атипичной формы заболевания. Без дифференциации лечение может быть назначено неверно, что чревато развитием осложнений.
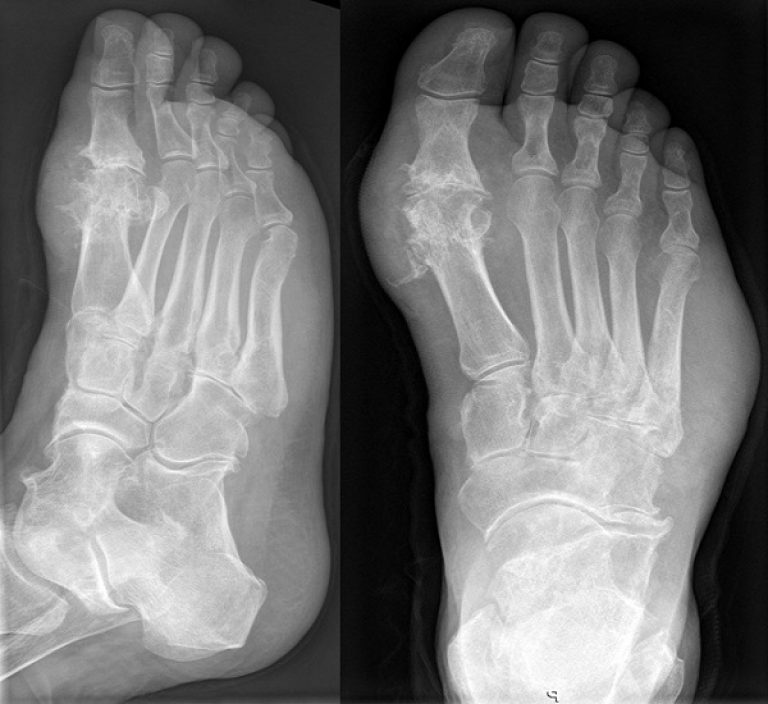
Локализация очагов заболевания
Заболевание дебютирует чаще всего с приступа подагрического артрита, возникающего на фоне полного благополучия. Клинически он проявляется выраженным болевым синдромом в I плюснефаланговом суставе на фоне его припухания и покраснения. В дальнейшем быстро присоединяются все симптомы воспалительного процесса. Длительность приступа составляет 5-6 дней. В последующие разы поражается все большее количество суставов рук и ног (голеностоп, плечевой отдел).
Для первого раза характерна атипичная локализация: поражаются локтевой и коленный сустав, мелкие соединения. При этом большой палец вовлечен в патологический процесс у 60% больных. Формы заболевания:
- ревматоидная со спецификой вовлечения суставов кистей или одного-двух крупных (голеностоп);
- псевдофлегмонозный тип выражается моноартритом крупного или среднего сустава;
- полиартрит;
- подострая форма;
- астенический вид протекает поражением мелких суставов без их припухлости;
- периартритная форма локализована в сухожилиях и синовиальных сумках (чаще всего в пятке).
Из-за такого разнообразия форм диагностика подагры затруднена на начальном ее проявлении.
Длительное течение характеризуется образованием тофусов, вторичными осложнениями почек и суставным синдромом. В большинстве случаев, если от начала развития прошло не более 5 лет, в период ремиссии все симптомы стихают. В дальнейшем поражаются нижние конечности, иногда даже позвоночник. Соединения бедра редко затронуты. Одновременно воспаляются сухожилия (чаще бурсы локтевого отростка).
Локализация вовлеченных суставов полностью зависит от течения заболевания.
Самым первым поражается I плюснефаланговый сустав, затем другие мелкие сочленения стоп, далее кисти, локти и колени. В дальнейшем проявляются признаки вторичного остеоартроза, способствующие усилению деформации суставов.
Через 6 лет от начала заболевания под кожей образуются узлы различного размера. Они могут располагаться отдельно или сливаться и локализоваться за ушами, в области коленей и локтей, на стопах и руках. Реже тофусы образуются на лице.
Рентгенография как метод диагностики
Рентгенодиагностика суставов показательна в случае хронического течения заболевания. Характерные признаки подагры – это сужение соединительной щели из-за разрушения хрящевой ткани, образование «пробойников», эрозия поверхностей в результате вскрытия тофусов. Кроме того, на снимке отражается уплотнение тканей вокруг сустава.
Метод чаще применяется в качестве диагностического критерия не ранее чем через 5 лет от начала заболевания. В других случаях он менее информативен.
Показания к проведению исследования при подагре
На основании клинических симптомов врач может предположить артрит или артроз. Для подтверждения диагноза подагры необходима дифференциальная диагностика.
Лабораторно определяют высокое содержание уратов в организме, в том числе, обнаруженной в жидкости. Рентгеноскопия особенно эффективна на стадии сформированных тофусов. В случае атипичного течения патологии обращают внимание на особенности протекания приступа (быстрое прогрессирование симптоматики и обратимость на ранней стадии). Для подтверждения диагноза достаточно выявления двух критериев.
Следует знать, что скачок показателя уратов возможен в качестве побочного эффекта от приема салицилатов при лечении артрита. При отсутствии тофусов проводят пункцию синовиальной жидкости или биопсию тканей с целью микроскопического подтверждения подагры.
Показания к проведению исследований:
- несколько приступов артрита;
- быстрое развитие клинической картины;
- отек и покраснение сустава на фоне обострения;
- «косточка» на месте соединения фаланги и плюсны большого пальца;
- односторонний характер жалоб;
- гиперурикемия;
- асимметричный характер деформации суставов на рентгенограмме.
По статистике, у более чем 84% больных при подагре обнаруживают тофусы и соли натрия в суставной жидкости.
Рентген-диагностика
Рентгенологические признаки подагры выявляют посредством воздействия лучей на пораженный участок с выводом проекции на пленку или монитор компьютера. После проявления снимка врач может уточнить степень разрушения костной ткани.
На начальной стадии обнаруживают отек тканей, воспаление костного вещества, деструкцию кости. Как внутри, так и снаружи соединения может идти процесс разрушения и эрозии. Рентгенологические проявления локализованы по краю соединений.
Симптом “пробойника”
Его проявления заключаются в деформации кости большого пальца в области фаланги, размером от 5 мм. Признак обнаруживается в хронической стадии течения болезни. Через значительное время тофусы образуются не только в костной ткани, но и во внутренних органах. Их поверхность может изъязвляться с выделением белого вещества. «Пробойник» можно обнаружить именно с помощью рентген-аппарата.
Рентгенологические изменения суставов на разных стадиях подагры
Чтобы избежать получения ложных результатов, необходимо выполнять рекомендации специалиста непосредственно в ходе диагностики. Не следует накануне перегружать сустав чрезмерными физическими нагрузками.
В зависимости от степени развития патологии меняется не только клиническая картина, но и рентгенологические признаки. Описание стадий подагры по снимкам:
- I – на фоне уплотнения мягких тканей обнаруживаются крупные кисты в костной ткани;
- II – тофусы расположены возле сустава с мелкими эрозиями; ткани более плотные;
- II – в ткани откладывается известь; поверхность эрозий значительно увеличена.
В зависимости от стадии развития изменения на рентгенограмме характеризуются как умеренные и значительные.
Другие методы диагностики заболевания
Комплексный подход в подтверждении подагры выражается в назначении следующих лабораторных и инструментальных исследований:
- общего и биохимического анализа крови;
- пункции околосуставной жидкости;
- биопсии;
- УЗИ;
- анализа мочи.
На усмотрение врача может быть назначена компьютерная и магнитно-резонансная томография.
Акцент на определенные способы диагностики осуществляет врач-ревматолог, основываясь на симптомах заболевания.
Прогноз последствий подагры
Степень тяжести патологического процесса определяется индивидуальными провокационными факторами больного (нарушением обмена веществ, генетической предрасположенностью, тяжелыми сопутствующими соматическими заболеваниями).
Развитие вторичных осложнений на фоне длительного течения подагры, при отсутствии изначальных нарушений, можно приостановить в случае своевременно начатого лечения. Немаловажное значение при этом отведено соблюдению рекомендованного образа жизни и коррекции питания. В остальном многое зависит от общего состояния здоровья пациента.
Заключение
Задача рентгенологического исследования заключается в выявлении точных очагов воспалительного процесса. Оно помогает определить на поздней стадии развития подагры, насколько деформирован сустав. На старте заболевания с помощью рентгенологических признаков подагры проводят дифференциальную диагностику с другими воспалительными процессами. Диагноз устанавливается после комплексного обследования и на основании жалоб больного.
Источник
Рентгенограмма при подагрическом полиартрите 3 стадии
Рентгенологические проявления при подагре впервые описаны G. Huber в 1896 г. Позднее было проведено множество исследований, которые показали, что на ранней стадии болезни не существует каких-либо характерных изменений. Затем на рентгенограммах появляются признаки деструкции костей и хряща, обусловленные отложением кристаллов урата натрия в субхондральной кости.
Рентгенологическая картина подагрического артрита стоп ног
https://www.youtube.com/watch?v=99tuFDdkCVA
Рентгенологическая картина подагрического артрита правой ноги
Существует несколько классификаций рентгенологических изменений при подагре. Так, Е. Кавеноки-Минц выделяет три стадии хронического подагрического артрита (1987):
- I — крупные кисты в субхондральной кости и в более глубоких слоях. Иногда уплотнение мягких тканей;
- II — крупные кисты вблизи сустава и мелкие эрозии на суставных поверхностях, постоянное уплотнение околосуставных мягких тканей, иногда с кальцификатами;
- III — большие эрозии, но менее чем на 1/3 суставной поверхности, остеолиз эпифиза, значительное уплотнение мягких тканей с отложением извести.
Более поздней является классификация, предложенная М. Cohen, В. Emmerson (1994), согласно которой к основным рентгенологическим признакам при подагре относят следующие:
- в мягких тканях — уплотнения;
- эксцентрическая затемненность, обусловленная тофусами;
- кости (суставы) — суставная поверхность отчетливо представлена;
- юкстаартикулярный остеопороз отсутствует;
- эрозии (пробойник, краевой склероз).
Таким образом, представленные классификации значительно отличаются и нуждаются в унификации ряда рентгенологических признаков при подагре.
Инструментальные и лабораторные исследования.
В клиническом анализе крови во время острых приступов подагры у больных выявляют лейкоцитоз с нейтрофильным сдвигом влево и увеличение СОЭ.
В сыворотке крови определяется повышенное содержание мочевой кислоты: у мужчин более 7 мг % (0,42 ммоль/л), у женщин — 6 мг % (0,36 ммоль/л). Исследование экскреции мочевой кислоты должно проводиться после 3-дневной диеты, исключающей пурины (мясо, бульоны, рыбу, птицу, бобовые, чай, кофе, какао, алкоголь, пиво).
В содержимом тофусов обнаруживают кристаллы мочевой кислоты. Следует иметь в виду, что при гистологическом исследовании ткани тофусов не следует фиксировать их формалином во избежание растворения кристаллов уратов.
Типичными являются внутрикостные кистевидные образования различных размеров, обусловленные тофусами. Хронический подагрический артрит может сопровождаться деструкцией хряща (сужение суставной щели) и развитием краевых костных эрозий. Характерный признак — «симптом пробойника» — краевые костные или кистевидные образования правильной формы с четкими, иногда склерозированными контурами, с течением времени выраженная деструкция образуется не только в субхондральном участке кости, но и в эпифизе и даже в диафизе, образуя внутрисуставной остеолиз.
Рентгенологически наиболее выраженная патология наблюдается в суставах стоп (в первую очередь, в суставах большого пальца). Редко, но могут встречаться рентгенологические изменения в плечевых, тазобедренных, крестцово-подвздошных суставах и позвоночнике. Костные изменения при подагре редко уменьшаются на фоне проводимой специфической терапии.
Исследование синовиальной жидкости.
Существующая в настоящее время литература о составе синовиальной жидкости у больных подагрой свидетельствует о значимости ее исследования для диагностики суставных заболеваний. По мнению многих исследователей, обнаружение кристаллов уратов в синовиальной жидкости и особенно в лейкоцитах является специфичным для подагры.
Диагностическое значение имеет обнаружение игольчатых кристаллов уратов, расположенных внутриклеточно и двоякопреломляющих свет при исследовании с помощью поляризационного микроскопа. Пороговая концентрация кристаллов уратов в синовиальной жидкости, еще доступная для идентификации, составляет около 10 мкг/мл.
Чувствительность этого теста колеблется в пределах 85-97%.
Другим важным для острого приступа подагры показателем синовиальной жидкости является ее клеточный состав, главным образом количество лейкоцитов, которое достигает следующих значений: от 10 • 10 9 до 60 • 10 9 /л, с преобладанием нейтрофилов.
therapy.odmu.edu.ua
На снимке отчетливо виден «симптом пробойника» — округлые пустоты в дистальной трети I плюсневой кости слева (показаны красной стрелкой). Суставные поверхности плюсне-фаланговых суставов (ПФС) уплотнены и склерозированы, сужение суставных щелей, особенно выраженное в I плюсне-фаланговых суставах с обеих сторон.
Определяется деструкция костной ткани в области 1 плюсне-фаланговых суставов с обеих сторон, краевые эрозии там же (желтая стрелка), деформация и подвывих I ПФС справа, а также выраженый отек и уплотнение мягких тканей в области голеностопных суставов (зеленые стрелки).
Заключение: Рентгенологические признаки подаргического полиартрита 3 стадии, для подтверждения диагноза определить уровень мочевой кислоты в крови, наличие уратов (кристаллы МУН) в суставной жидкости, выполнить биопсию тофусов.
Подагра – это хроническая суставная патология, протекающая с периодами обострения и ремиссии, основными причинами которой является гиперурикемия и реакция организма на нее. Частота данной патологии в среднем составляет 25 случаев на каждую 1000 населения, мужчины страдают чаще в 5-6 раз.
Тактика ведения пациента с подагрическим артритом включает следующие мероприятия:
- Коррекция образа жизни, строгая диета с исключением продуктов с большим содержанием пуринов, снижение веса.
- Достижение компенсации хронических заболеваний, влияющих на частоту обострений (ИБС, гипертоническая болезнь, дислипидемия, сахарный диабет).
- Назначение НПВС, глюкортикостероидов (внутрисуставные инъекции), колхицина в острый период;
Прием препаратов, снижающих уровень мочевой кислоты – аллопуринол, фебуксостат, пробенецид, сульфинпиразон, бензбромарон, бензиодарон.
Рентгенологические признаки подагры
Подагрический артрит сложно диагностировать на ранних стадиях течения болезни, ее симптомы часто бывают схожи с характерными признаками других заболеваний. Начальная стадия протекает бессимптомно, рентгеновские исследования будут малоинформативны. При появлении болевых ощущений в суставах назначается ряд анализов. Для определения подагры используют такие обследования:
- общий анализ мочи,
- исследование концентрации мочевой кислоты,
- общее и биохимическое изучение крови,
- пункция воспаленного сустава,
- изучение содержимого тофусов,
- УЗИ сочленений,
- КТ, МРТ и сцинтиграфия при смазанной клинической картине.
| Стадия | Характеристики |
|---|---|
| I | Появление кист и тофусов (скопления уратов) |
| Уплотнение мягких тканей | |
| II | Формирование крупных кист рядом с суставом |
| Начальная эрозия суставных поверхностей | |
| III | Большие очаги эрозии, которые занимают треть сочленения |
| Разрушение кости | |
| Отложение кальция в мягких тканях |
Согласно статистике, рентгенологические изменения суставов, характерные для I-II стадий подагры, возникают в течение 9 лет. Необратимое разрушение формируется спустя 10—15 лет. При адекватной терапии и уменьшении инфильтрации суставов больного уратами могут значительно уменьшиться или даже вовсе пропасть «пробойники» и другие признаки разрушения кости на рентгенограмме.
Признаки заболевания
Метод диагностики заключается в поглощении лучей пораженной областью и дальнейшем проецировании на пленках или мониторе ПК. Далее информацию обрабатывает врач и дает рекомендации. Для уточнения степени разрушения скелета при подагрическом артрите, назначают рентгеновские снимки пораженных суставов. Очень известен такой рентгеновский феномен, как симптом «пробойника», который характерен для поздних сроков болезни. Это дефект кости размером от 5 мм, который чаще всего локализуется у первого плюснефалангового сустава.
Болезни суставов – одни из самых распространенных в мире. А подагра – еще и самое болезненное из них. Недуг поражает и молодых, и пожилых пациентов. И связано это с неправильным питанием и злоупотреблением фаст-фудом.
Главной причиной развития заболевания является нарушение обменных процессов в организме. Повышенное содержание мочевой кислоты и ее солей приводит к образованию кристаллов, которые разрушают хрящевую ткань сустава и приводят к образованию тофусов.
Спровоцировать подагрический артрит могут патологии ЦНС (центральной нервной системы), щитовидки и головного мозга.
Неправильная или несвоевременная диагностика подагры и отсутствие адекватного лечения увеличивает риск осложнений.
Рентгеновские снимки помогают точно определить вид заболевания. Этот тип диагностирования является одним из самых точных, так как никакой другой метод не способен дать конкретную классификацию недуга. Например, во время обострения резко снижается уровень уратов — они все уходят в больной сустав, поэтому анализ крови уже не может определить подагру.
Источник