Повышение температуры тела при ревматоидном артрите
Хоть точная причина появления артрита на сегодняшний день еще не выявлена, многие врачи говорят, что причиной артрита является аллергия, травма или инфекция. Но помимо этого, артрит также вызывается заболеваниями нервной системы, нарушением обменных процессов или даже нехваткой витаминов. Наиболее частой причиной являются инфекционные болезни. И если человеку не провести необходимое лечение, то он может стать инвалидом.
Ревматоидный артрит характерен тем, что суставы заражаются симметрично, становясь воспаленными и отечными. Боль усиливается ближе к утру. В конце дня она почти полностью проходит. В начале появления заболевания человек обычно спасается от дискомфортных ощущений с помощью физических упражнений. Но чем сильней прогрессирует заболевание, тем менее эффективным является данный способ. Затем, когда артрит инфицирует мелкие суставы, он переходит на крупные, начинают появляться характерные узлы, которые представлены мелкими плотными образованиями, находящимися на участке сгиба суставов. Часто присоединяются симптомы, как воспаление слюнных желез, боли в груди при дыхании, онемение конечностей, а также резь в глазах и светобоязнь.
Ревматоидный артрит: что делать при повышенной температуре
- Повышается ли температура при ревматоидном артрите, и что с ней делать
- Как может меняться температура при артрите
- Причины изменения температуры при артрите
- Чем опасны такие отклонения?
- При каком артрите может нарушаться температурный режим?
- Как понять, что температура меняется из-за артрита, а не от других болезней?
- Что нужно делать?
Подписывайтесь на наш аккаунт в INSTAGRAM!
Повышается ли температура при ревматоидном артрите, и что с ней делать?
Может ли быть лихорадка при артритах? Да, может: повышение температуры тела при артрите — обычное дело. Например, при ревматоидном артрите повышенная температура – один из основных симптомов заболевания у 50-70% больных. Особенно часто наблюдается высокая температура при поражении крупных суставов (коленного, тазобедренного).
Лихорадка вызвана несколькими причинами, но одной из главнейших является воспалительная реакция. У некоторых больных наблюдается постоянная лихорадка, у других эпизодическая, на фоне обострения болезни (может развиваться даже жар выше 38 градусов).

Как может меняться температура при артрите?
У больных различными видами артрита часто имеется нестабильный температурный режим, особенно если это ревматоидная форма артрита. Даже в течение одних суток температура может то увеличиваться, то уменьшаться, меняясь по несколько раз в день.
Подписывайтесь на наш канал Яндекс Дзен!
Статистически постоянная или частая лихорадка сопровождает примерно 50-70% всех случаев ревматоидного и инфекционного артрита. Бывает ли так, что даже при агрессивных видах артритов никогда не повышается температура? Такое бывает, но крайне редко.
Какие именно температурные рамки имеются при артритах? Как правило, лихорадка очень редко превышает 38 градусов при хроническом течении заболевания. Если речь идет о реактивных формах артрита, то есть вероятность повышения до 40 градусов.
При постоянной лихорадке температура редко превышает 37,2 градуса. При этом у ребенка лихорадка обычно серьезнее, чем у взрослых (из-за специфики иммунной системы детей), и часто доходит до 40 градусов. У взрослых столь серьезная лихорадка встречается редко.
Причины изменения температуры при артрите
В чем причина такого симптома на фоне артритов? Существует несколько основных причин, так или иначе завязанных на работе иммунной системы человека. Часто не сама болезнь приводит к жару, а сбои иммунитета.
Подписывайтесь на наш канал Яндекс Дзен!
Хроническая лихорадка при артрите редко бывает больше 37,7 градусов
Основные причины изменения температуры:
- Воспалительные процессы на фоне заболевания. Воспаление является одним из методов защиты иммунной системы, и именно воспаление чаще всего провоцирует развитие жара.
- Сбои в работе иммунной системы в целом. При аутоиммунных формах артрита иммунная система «бомбит» собственные ткани, подключая разные механизмы иммунного ответа (включая жар).
- Адекватный ответ иммунной системы. В данном случае жар возникает на фоне попадания инфекционных патогенов в суставную ткань. Отличительная черта данного иммунного ответа – температура понижается почти сразу же после принятия подходящих антибиотиков.
- Токсический эффект. Вызван разрушением суставной ткани и развитием патологических процессов из-за попадания в региональный кровоток продуктов полураспада суставной ткани.
Чем опасны такие отклонения?
Последствия постоянно протекающей лихорадки при артрите могут быть весьма плачевными. Серьезные осложнения возможны и при эпизодическом жаре, развивающемся при острых формах артритов (реактивных, инфекционных).
Самое серьезное осложнение – развитие системных аутоиммунных реакций. Они могут быть как практически безвредными (капиллярит), так и тяжело протекающими (васкулиты, поражающие почки и крупные сосуды).
К менее тяжелым осложнениям можно отнести общую слабость пациента, нарушение трудоспособности, временное ухудшение работы иммунной системы. Иногда может произойти ухудшение течения основного заболевания, ускорение его развития, усиление симптомов (прежде всего воспаления и боли).
Кроме того, после эпизодического жара возможно развитие хронической лихорадки (с температурой не выше 37,7 градусов), которую очень тяжело лечить (а иногда вообще не удается). Если у больного имеются вторичные заболевания (болезни сердца и сосудов, печени, почек, селезенки) – возможно их осложнение и возникновение обострений.
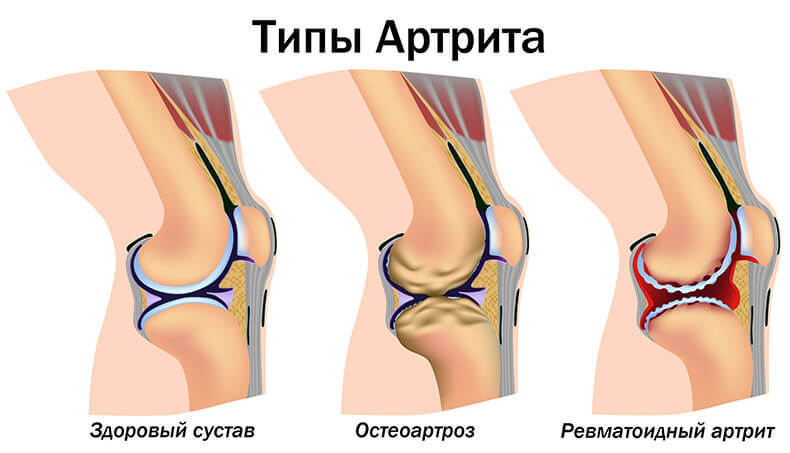
При каком артрите может нарушаться температурный режим?
При каких именно подвидах возможно развитие жара? Сделаем акцент лишь на самых часто встречаемых видах артрита и рассмотрим, как может меняться температура:
- остеоартрит — жар бывает очень редко, возможна лихорадка до 37,7 градусов;
- ревматоидная форма – жар бывает очень редко, как эпизодические формы, так и хронические;
- ювенильный (детский, он же болезнь Стилла) — лихорадка присутствует практически в 100% случаев, протекает длительно;
- инфекционный подвид — болезнь возникает из-да бактериальной или вирусной флоры, на которую иммунитет реагирует именно лихорадкой;
- псориатическая форма – возможны редкие эпизодические подъемы температуры до 37,7 градусов, но не более того.
Сколько дней может держаться температура при артрите? Если это реактивные формы заболевания, то обычно в течение одной-двух недель. Если это аутоиммунный процесс, то лихорадка может присутствовать вообще постоянно, периодически спадая или ослабевая.
Как понять, что температура меняется из-за артрита, а не от других болезней?
Лихорадка при артрите первые несколько дней обычно неспецифична, и очень тяжело понять, что причина кроется именно в этой болезни. Повышение температуры хорошо «маскируется» под банальную простуду – у пациента может ломить конечности, болеть голова, что только усиливает убеждение, что это простуда.
Подписывайтесь на наш канал VIBER!
Со временем (спустя несколько дней) список дифференциальных диагнозов существенно уменьшается, и становиться понятно, что причина именно в артрите.
Понять, что температура выросла из-за артрита, а не из-за простудных заболеваний, можно по следующим признакам:
- Лихорадка затянулась, и длится более недели.
- Нет симптомов, присущих инфекционным патологиям (синусит, насморк, боль в горе, кашель, общая слабость).
- Температурный режим не меняется: температура повышается и держится несколько дней, без существенных колебаний в разное время суток.
Если при обычной простуде или гриппе жар усиливается к вечеру, то здесь он либо присутствует постоянно, либо усиливается в любое время дня или ночи. Правда, особенно акцентировать внимание на этом признаке не стоит – у 40% больных при артрите жар усиливается к вечеру.
Самым лучшим решением будет посетить лечащего врача или, если вы ощущаете сильную слабость или боли в суставах, вызвать терапевта на дом.
Что нужно делать?
Если вы имеете хроническую лихорадку, то лечение должно проводиться под наблюдением врачей нескольких специализаций. Если хроническая лихорадка протекает тяжело (например, превышает 38 градусов), может быть показано лечение в условиях стационара.
Если речь идет об эпизодическом жаре (обычно температура держалась нормальной, но внезапно поднялась), то его нужно сбивать. Для этого можно применять в рекомендованной суточной дозировке нестероидные противовоспалительные средства.
Учтите: более 4-7 дней подряд использовать нестероидные противовоспалительные средства нельзя – возрастает риск развития тяжелых кровотечений в ЖКТ. При температуре менее 38,1 градуса можно использовать медикаменты попроще – например, Парацетамол.
Если сбить жар не удается, не пытайтесь превышать рекомендуемые дозы препаратов. Обратитесь к врачу или, если стало совсем плохо, смело вызывайте скорую помощь. Во время лихорадки не посещайте горячие ванны или душ – вы можете спровоцировать развитие системной инфекции и только ухудшить ситуацию.
Соблюдайте постельный и питьевой режим (не менее двух литров обычной воды в сутки, не считая чаев и кофе).опубликовано econet.ru.
Задайте вопрос по теме статьи здесь
P.S. И помните, всего лишь изменяя свое сознание — мы вместе изменяем мир! © econet
Понравилась статья? Напишите свое мнение в комментариях.
Подпишитесь на наш ФБ:
,
чтобы видеть ЛУЧШИЕ материалы у себя в ленте!
Источник
- Механизмы аутоиммунного заболевания
- Причины воспаления внутренней оболочки суставной капсулы
- Что такое паннус и чем грозит его возникновение?
- Какие вещества и клетки участвуют в процессе воспаления
- Медиаторы и их блокаторы
- Повышение или понижение: что опасно?
- Картина «неправильной» лихорадки
- Как правильно производить измерения
Таким классическим симптомам при ревматоидном артрите, как воспаление и распухание суставов, острая боль в них, может предшествовать повышение температуры, называемое гипертермией. Иногда наблюдается противоположная картина — снижение температуры.
И в первом, и во втором случае нельзя бездействовать, лучше обратиться к специалисту, который безошибочно интерпретирует все изменения в организме и назначит правильное лечение.
Механизмы аутоиммунного заболевания
Учитывая комментарии и рекомендации специалистов по артрологии, попробуем разобраться, почему не стоит медлить с диагностикой и лечением заболевания, сопровождающегося, казалось бы, незначительным повышением температуры тела до 37 − 38°С. Ведь трудно бороться с заболеванием при отсутствии знаний о запускных механизмах, которые нарушают внутреннюю гармонию человеческого организма.
Причины воспаления внутренней оболочки суставной капсулы
Известно, что при ревматоидном артрите происходит сбой в работе иммунной системы. Если обычно она работает как защита, уничтожая вирусы или другие чужеродные организмы, то в случае сбоя атакуются не враги, а клетки собственного организма. Заболевание, которое возникает в результате того, что иммунная система уничтожает клетки своего организма, называется аутоиммунным.
При ревматоидном артрите воспаление концентрируется в синовиальной (внутренней) оболочке суставной капсулы, окружающей суставную полость. Происходит это таким образом: возбудитель попадает в сустав и фиксируется там. Клетки иммунной системы начинают уничтожать чужеродные элементы, в результате чего происходит резкое увеличение притока крови. Постепенно количество продуктов, вызывающих воспаление, начинает увеличиваться, приводя к боли, ограничению в движениях.
Даже в процессе работы иммунной системы при ревматоидном артрите освобождения от чужеродных компонентов не происходит, но механизм «войны» уже запущен. Воспаление переходит в хроническую стадию.
Чаще всего склонность к такому воспалению передается по наследству (по женской линии), а еще в группу риска входят любители курения. На сегодня есть точные подтверждения того, что табачный дым способствует развитию артрита.
Однако есть отличия в исходе заболевания, обусловленного генетической предрасположенностью или же спровоцированного курением, характером питания. В первом случае воспаление переходит в хроническую форму и далее протекает как аутоиммунный механизм, во втором случае пациенты, не предрасположенные к ревматоидному артриту, полностью выздоравливают при условии назначения правильной терапии.
Что такое паннус и чем грозит его возникновение?

Изменения, сопровождающие воспалительные процессы при ревматоидном артрите, выявляются на рентгенограмме. Вначале можно отметить уменьшенную в сравнении со здоровой костью плотность. Позже суставные щели под влиянием разрушения хряща начинают сужаться.
Тонкая синовиальная пленка в результате затяжного воспаления начинает утолщаться. Образуется рыхлая массивная ткань, густонасыщенная кровеносными сосудами. Через некоторое время она начинает нарастать на хрящ — образуется паннус.
Клетки этой ткани опасны тем, что вырабатывают особые ферменты, способствующие растворению хрящей и костей. Постепенно на костях образуются эрозии, имеющие на рентгеновском снимке вид углублений.
По мнению ревматологов, при ревматоидном артрите эрозии возникают рано или поздно у всех больных и не требуют какого-то особого лечения.
Процессы разрушения тканей сустава продолжаются долгие годы, но особо активны на начальном этапе развития заболевания. Потом возможно торможение процессов или их активизация под влиянием провоцирующих факторов.
Как следствие, для определения скорости деструкции рентгенологическое исследование должно выполняться повторно, но не чаще чем 1 раз в год.
Какие вещества и клетки участвуют в процессе воспаления
Воспаление можно удачно сравнить с внутренней войной, которую провоцируют воспалительные клетки. Иными словами, в очаге воспаления концентрируется масса лейкоцитов, лимфоцитов, макрофагов, нейтрофилов и других представителей групп белых кровяных клеток.
В частности, проведенный эксперимент по удалению лимфоцитов из крови при ревматоидном артрите путем дренажа или облучения гамма-лучами лимфоидной ткани продемонстрировал улучшение состояния больного. При этом при введении в организм лимфоцитов, радиоактивно меченных, отмечалось обострение воспаления.
В качестве «оружия» воспаления выступают вещества, производимые воспалительными клетками, печенью и другими органами. Речь идет о разрушающих молекулы свободных радикалах кислорода, особом воспалительном белке комплементе, иммуноглобулинах, различных разрушающих кости и хрящи энзимах.
Медиаторы и их блокаторы
Следующим элементом, который провоцирует начало «боевых действий», являются химически активные вещества, называемые медиаторами. Например, отек возникает вследствие того, что медиаторы способствуют увеличению проницаемости стенок сосудов. Потеря аппетита, истощение, повышение температуры — это следствие действия тех же медиаторов и активированных воспалительных клеток, поступающих в кровь и вызывающих воспалительную реакцию во всем теле.
У некоторых пациентов медиаторы вызывают воспаление не только суставов, но и кровеносных сосудов кожи, пищеварительного тракта, легких.
Воспаление при ревматоидном артрите, как доказывают последние исследования, провоцируется:
- TNFα (ФНОα) — фактором некроза опухолей альфа;
- IL-1 (ИЛ-1) — интерлейкином-1;
- IL-6 (ИЛ-6) — интерлейкином-6 и некоторыми другими.
Например, наблюдаемое при ревматоидном артрите повышение уровня TNFα в воспаленных суставах свидетельствует о начавшихся процессах деструкции и развитии других, уже названных выше, клинических проявлений.
В 90-х годах прошлого столетия фармацевты разработали биологические препараты, действие которых направлено на нейтрализацию фактора альфа — TNFα-блокаторы. Лечебные средства зарекомендовали себя позитивно, но у некоторых пациентов в процессе принятия препаратов быстро образовываются антитела, что сводит терапию к нулю. Поэтому лечение блокаторами должно осуществляться индивидуально, при контроле концентраций лечебного вещества в крови.
На сегодня эти эффективные препараты остаются дорогим удовольствием и применяются в крайних случаях. Противопоказанием к их использованию может быть беременность, кормление грудью, тяжелая инфекция, туберкулез, гепатит, сердечная недостаточность.
Повышение или понижение: что опасно?

Температура тела при артрите меняется, что обусловлено особенностями работы иммунной системы и организма человека. У пациентов с более крепким иммунитетом повышение температуры будет более значительным.
Объясняется это тем, что при ревматоидном артрите происходит процесс выработки антител, сопровождающийся синтезом активных веществ и гормонов, провоцирующих воспаление. Под их влиянием происходит раздражение центра, расположенного в головном мозге и отвечающего за терморегуляцию организма. Как следствие, повышение уровня теплопродукции.
Человек измеряет температуру и видит на столбике термометра завышенные показатели, что колеблются от субфебрильных показателей до гектических, т.е. от 37˚С до 39˚С и более. Чем выше температура, тем активнее происходит воспалительный процесс и более разрушительны его последствия.
Если же на столбике термометра показатели ниже нормы, это свидетельствует об обратных процессах, происходящих в организме. Снижение температуры свидетельствует о том, что иммунная система не готова защищать организм.
Такая картина при ревматоидном артрите наблюдается в нескольких случаях. Во-первых, когда жизненный ресурс организма истощен на фоне происходящих патологических процессов. Во-вторых, при агрессивном иммуносупрессивном лечении болезни химиотерапевтическими или гормональными средствами.
Дело в том, что эти вещества приводят к разрушению лимфоидной ткани и угнетению деятельности коры надпочечников, результатом чего является недостаточная выработка гормонов организмом. Таким образом, снижение температуры тела при ревматоидном артрите может быть следствием неправильного дозирования стероидных гормонов глюкокортикоидов.
Картина «неправильной» лихорадки
При ревматоидном артрите наблюдается смена температуры тела, называемая «неправильной» лихорадкой. Подразумевается, что изменение температуры происходит при отсутствии какой-либо закономерности. Она может быть нормальной либо подниматься и опускаться. Хотя одно правило может реализовываться с завидной регулярностью: с утра температура несколько ниже, чем вечером.
Врачи отмечают, что картина начала заболевания может быть разной, что зависит от тяжести и темпа развития воспалительных процессов. Кроме немотивированной субфебрильной температуры, наблюдаются такие начальные проявления, как повышенная утомляемость, ухудшение аппетита и похудание, повышенная потливость, боли в мышцах, ощущения онемения, покалывания.
Поскольку чаще всего процесс воспаления начинается в период холодов, больные и не задумываются о возможности развития артрита, списывая все симптомы на вирусную или бактериальную инфекцию. С другой стороны, именно эти факторы, плюс травма, хирургическое вмешательство, пищевая аллергия, введение вакцины могут стать провоцирующими.

Большинство пациентов на четвертом и пятом десятилетии жизни отмечают постепенное развитие артрита и жалуются на боли в области суставов, скованность в утреннее время. Постепенно интенсивность проявления симптомов возрастает, при этом периодически и непостоянно отмечается субфебрильная температура.
При остром развитии заболевания температура может превышать 38°С, сопровождаться острой болью в суставах и появлением припухлости.
Как правильно производить измерения
Остается научиться производить правильные измерения температуры, чтобы при малейших подозрениях вовремя обратиться к врачу и начать лечение.
При измерении ртутным термометром необходимо встряхнуть прибор, чтобы активное вещество опустилось в стеклянной колбе до нижнего уровня (рекомендуется отметка в 35°С). Не стоит использовать термометр, в котором столбик ртути разорван — полученные показатели не будут отличаться достоверностью.
Традиционно принято измерять температуру, вставляя прибор в подмышечную впадину. Перед процедурой необходимо вытереть кожу, поскольку влага на ее поверхности будет давать пониженные результаты. Градусник размещают таким образом, чтобы резервуар, наполненный ртутью, полностью покрывался телом. Руку прижимают и удерживают в таком положении на протяжении 10 минут.
Температуру измеряют и в других местах — складке в паховой области, влагалище, прямой кишке, рту. В некоторых странах последний вариант считается наиболее точным и приемлемым для использования. Следует заметить, что норма при измерении температуры во рту несколько выше — до 37,3°С. Тот же аспект следует принимать во внимание при измерении температуры во влагалище или при необходимости в прямой кишке.
Измерения температуры необходимо производить дважды в день: в утреннее и вечернее время. Результаты записывают и в том случае, если они соответствуют норме здорового человека, используя особый температурный бланк, который легко можно создать самостоятельно.
Конечно, при ревматоидном артрите измерение температуры тела не является основным диагностическим методом, но при подозрении на разлад в работе организма оно поможет быстро определиться с датой визита к врачу.
Обязательно перед лечением болезней консультируйтесь с врачом. Это поможет учесть индивидуальную переносимость, подтвердить диагноз, убедиться в правильности лечения и исключить негативные взаимодействия препаратов. Если вы используете рецепты без консультации с врачом, то это полностью на ваш страх и риск. Вся информация на сайте представлена для ознакомительных целей и не является лечебным пособием. Вся ответственность за применение лежит на вас.
Источник

