Псориатический артрит и ревматизм
И у псориатического, и у ревматоидного артрита одинаковая природа. Оба являются аутоиммунными заболеваниями, поражающими суставы. Оба носят воспалительный характер и быстро прогрессируют.
При этом симптомы ПА и РА практически не отличаются:
скованность в конечностях;
боль и сильные отеки;
хроническая усталость и частые перемены настроения у больного.
При этом обе болезни периодически обостряются, а также лечатся с помощью похожих медикаментов.
Может даже показаться, что это одно и то же заболевание, но нет. Происхождение и источники у них различные, а потому требуют разных подходов к диагностике и лечению.
Псориатический артрит (Код по МКБ-10 L40.5 M07)
Вплоть до 1950-х годов псориатический артрит считался просто формой псориаза, которая сопутствует ревматоидному артриту. Однако в 1964 году Американская ассоциация ревматизма впервые классифицировала и описала ПА как уникальную отдельную патологию.
В Международном классификаторе болезней 10-го пересмотра (МКБ-10) он также проходит как отдельная болезнь под кодом L40.5.
В чем основные отличия псориатического артрита от ревматоидного артрита?
Главным отличием ПА от РА является распределение пораженных суставов. Обе болезни могут разрушать суставы пальцев рук и ног, запястья, а также более крупные: колени, плечи, бедра, межпозвоночные соединения. Ревматоидный артрит довольно часто становится причиной скованности в лодыжках.
Однако при псориатическом артрите поражения часто асимметричны, происходят спорадически и могут затрагивать только какие-то отдельные суставы. При ревматоидном же характерна симметрия.
Разумеется, бывают и исключения. По факту 15% пациентов с ПА будут иметь симметрические воспаления. Это считается более тяжелым случаем, поскольку затрудняет дифдиагноз.
Другое характерное отличие – вовлечение позвоночника в процесс воспаления. ПА может проявиться в любом отделе позвоночника (так называемый аксиальный артрит), в то время как РА в основном ограничивается шейным.
По этой причине ПА относится к категории спондилоартопатических расстройств, а РА – нет.
Признаки псориатического артрита
Повреждение костей
В сравнении ревматоидный артрит выглядит более тяжелой болезнью. Эрозия костей здесь является центральной особенностью, провоцируя необратимую потерю костной ткани (остеолиз), а также деформацию суставов.
Примерно то же самое происходит и при псориатическом артрите, однако, разрушительный эффект куда меньше. Потеря костной ткани чаще ограничивается дистальными фалангами пальцев (ближе всего к ногтям). Лишь при мутилирующем артрите (Arthritis mutilans) обезображивание суставов рук происходит быстро и приобретает тяжелую форму.
Пальцы ног и кожа
Ещё одной подсказкой является характер болевых ощущений. При псориатическом артрите боль исходит от дистальных суставов, при ревматоидном будут больше затрагиваться проксимальные суставы (чуть выше суставов пальцев).
При тяжелой форме ПА пальцы также могут приобретать вид сосисок (так называемый дактилит), что затрудняет сжимание кисти в кулак.
Также около 85% пациентов с псориатическим артритом имеют все симптомы псориаза (сухие шелушащиеся бляшки на коже, сильный суд и проч.). У половины пациентов псориаз поражает ногтевые пластины. Ни то, ни другое не наблюдается при РА.
Причины псориатического и ревматоидного артрита
Как и любое аутоиммунное заболевание псориатический и ревматоидный артрит развиваются из-за чрезмерной активности иммунитета. Антитела (иммуноглобулины) начинают атаковать собственные ткани. Объектом становятся рецепторы на поверхности клеток, которые иммунная система начинает воспринимать как антигены. В этом случае антитела превращаются в аутоагрессивные антитела – это результат генетической «поломки».
В случае ПА и РА объектом атаки являются соединительные ткани суставов, но вот фактические цели аутоиммунной атаки существенно различаются.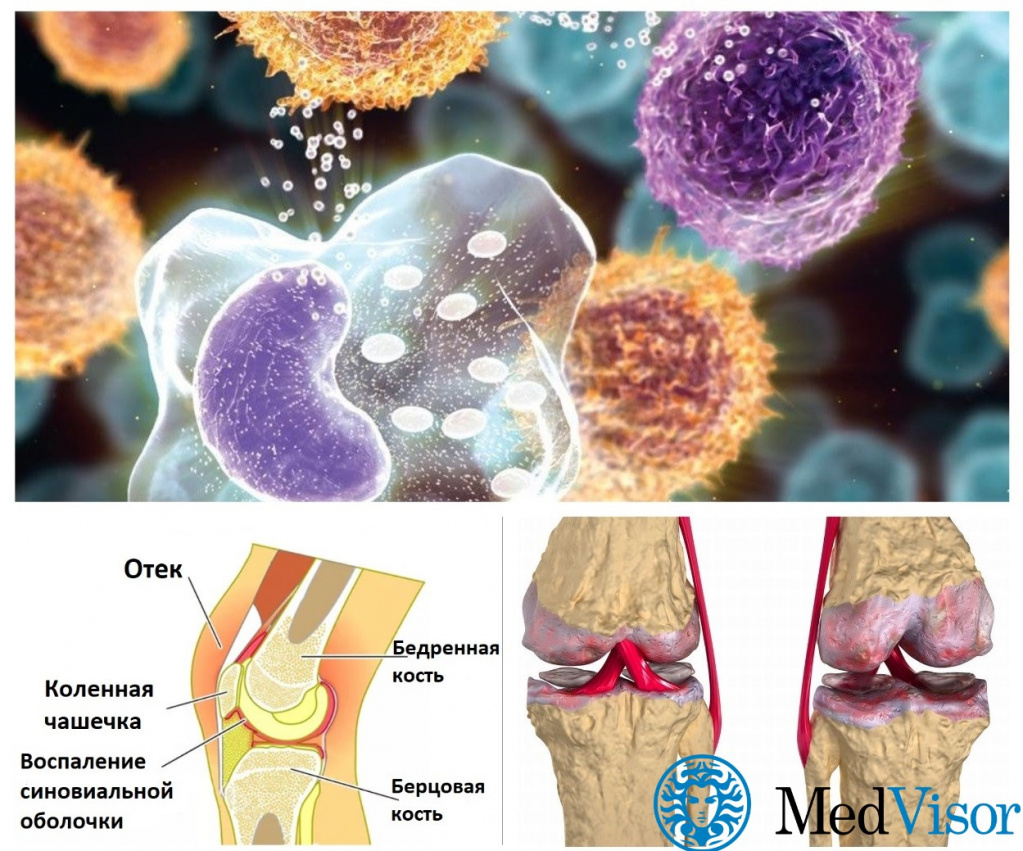
При ревматоидном артрите мишенью аутоантител становятся клетки в подкладке сустава – синовиоциты. Воспаление приводит к аномальному делению и росту этих клеток, что провоцирует целый каскад событий:
- Гиперплазия синовиальной оболочки сустава (уплотнение);
Инфильтрация воспалительных белков (цитокинов) в суставы
Постепенное разрушение суставного хряща, костей и сухожилий.
При псориатическом артрите воспаление является косвенным эффектом. Вместо синовиоцитов иммунная система нацелена на клетки кожи – кератиноциты. Из-за аутоиммунной атаки они также начинают делиться ускоренными темпами, вызывая те самые симптомы псориаза в виде сухих бляшек на коже. Это происходит в большинстве, но не во всех случаях.
Со временем воспаление начнет поражать другие системы и органы, включая ногти, глаза, мозг, почки, поджелудочную железу. Известно также, что псориаз может провоцировать и другие заболевания, например, сахарный диабет. Может оно затронуть и суставы – и тогда развивается псориатический артрит.
Синовиальная гиперплазия также характерна и для ПА, однако, она протекает более тяжело, чем при РА. Вероятно, потому что суставы болезнь атакует по касательной, а не напрямую.
Диагностика ревматоидного артрита
При подозрениях на ревматоидный артрит потребуется точная диагностика. Врач, как правило, назначит ряд анализов, разработанных по критериям Американского колледжа ревматологии (ACR):
Анализ крови на содержание аутоантител, включая анализ на ревматоидный фактор (РФ) и антител к циклическому цитруллинированному пептиду (АЦЦП). Маркеры этих антител разные. АЦЦП чаще всего обнаруживаются именно у людей с ревматоидным артритом.
Маркеры воспаления в крови, включая С-реактивный белок (СРБ) и осаждение эритроцитов (СОЭ).
Рентгенография и магнитно-резонансная томография (МРТ), чтобы выявить характер костной эрозии и сужение синовиального пространства в суставах.
Результаты тестов должны оценить продолжительность и тяжесть симптомов, характер воспаления, его местоположение и т.д. Совокупный балл от 6 до 10 будет говорить о высокой вероятности ревматоидного артрита.
Диагностика псориатического артрита
В отличие от РА псориатический артрит в основном диагностируется с помощью визуального осмотра и обзора истории болезни. Не существует никаких анализов крови или скрининговых процедур, которые могли бы поставить окончательный диагноз. Врач должен искать ключи, которые являются главными индикаторами ПА:
Ассиметричное расположение воспалений;
Вовлеченность кожи и ногтей;
Семейная история псориаза или ПА;
Стимулирующие факторы, запускающие воспаление (стрептококковая инфекция, лекарства, простуда, время года, погода и т.д.).
Рентгеновский снимок или МРТ также могут обнаружить деформацию суставов – так называемый «карандаш в стакане», когда кончик пальца выглядит как заостренный карандаш, а дистальная фаланга изнашивается до чашкообразной формы. Однако такая деформация поражает лишь 5–15% пациентов с ПА и в основном уже на поздней стадии заболевания.
При поражении кожи может быть проведена биопсия ткани, чтобы убедиться в наличии ПА. Под микроскопом клетки эпидермиса будут акантотическими (плоскими и сжатыми) в отличие от экземы, рака кожи и других кожных заболеваний.
Прочие лабораторные тесты проводятся в основном, чтобы исключить прочие заболевания. Как правило, во время дифференциальной диагностики исследуют схожие артритные заболевания:
Подагра;
Артроз;
Анкилозирующий спондилит;
Реактивный артрит.
Как лечат псориатический артрит
ПА и РА часто лечатся одними и теми же лекарствами, хоть и с разным успехом. Физические упражнения, похудение, отказ от курения – все это врачи советуют при обоих диагнозах.
Лечение легких и средней тяжести состояний обычно проводится при помощи нестероидных противовоспалительных препаратов (НПВС).
Там, где они не помогают, применяют другие методы.
Кортикостероиды
Самый распространенный препарат – преднизон (гидрокортизон) либо в виде таблеток, либо инъекций непосредственно в пораженный сустав. Однако тактика применения все же будет различной:
При псориатическом артрите кортикостеориды чаще используются во время обострений сиптомов. Применять их следует с особой осторожностью, поскольку возможно серьезное осложнение – болезнь Цумбуша (генерализованный пустулезный псориаз).
При ревматоидном артрите низкие дозы кортикостероидов часто назначаются в комбинации с другими препаратами. Они также могут вводиться непосредственно в сустав для снятия острых болей.
Болезнь-модифицирующие антиревматические препараты (БМАРП)
БМАРП или по-другому базисные противоревматические препараты (Метотрексат или Лефлуномид) эффективны при лечении ревматоидного артрита, но вот при лечении псориатического уже менее убедительны.
Поэтому Метотрексат считается препаратом первой линии для лечения многих аутоиммунных заболеваний и одобрен для лечения псориаза, но не псориатического артрита.
Ингибиторы фактора некроза опухоли (ФНО)
Ингибиторы ФНО представляют собой препараты, блокирующие тип цитокина, известный как фактор некроза опухоли – внеклеточного белка, который играет определенную роль в воспалительных процессах при ПА и РА.
Тем не менее ФНО причиняют гораздо больше вреда именно при псориатическом артрите, поэтому ингибиторы эффективны при лечении именно этой болезни.
Согласно исследованию, проведенному в 2011 году в Дании, 60% пациентов с ПА достигли устойчивой ремиссии после курса ингибиторов ФНО, по сравнению с 44% людей с РА.
Особенности лечения ревматоидного артрита
Вообще говоря, РА лучше начинать лечить сразу после постановки диагноза. Это необходимо для предотвращения необратимых состояний – костной эрозии и остеолиза, которые могут развиться буквально за два года. Раннее лечение особенно важно для тех, у кого по результатам обследования есть риск развития тяжелой формы заболевания.
В целом, ревматоидный артрит при своевременном лечении и профилактики может уйти в устойчивую ремиссию на долгие годы и никак не беспокоить пациента.
Особенности лечения псориатического артрита
Лечение ПА в отличие от РА может потребоваться только при возникновении устойчивых симптомов. Когда тяжесть болезни ослабевает или переходит в ремиссию, лечение можно прекратить.
Однако, если ПА сопровождается псориазом средней тяжести, лечить их требуется непрерывно.
Источник
Псориазом страдает около 2% населения. Воспаление суставов или позвоночника при этом кожном заболевании возникает у 20% пациентов. Преобладающий возраст больных — 20-50 лет. Люди обоих полов болеют одинаково часто.
Псориатический артрит включен в группу ревматических болезней, так как он имеет черты ревматоидного артрита и спондилоартропатий (так называются заболевания, при которых воспаляются суставы, крестцово-подвздошные сочленения, позвоночник).
Этиология и механизм развития
Причины болезни до конца не изучены. Наиболее вероятным представляется сочетание нескольких факторов:
- нарушения обмена веществ;
- инфекции, травмы или стресса;
- генетической предрасположенности.
Упрощенно схема развития псориатического артрита выглядит так: человек, имеющий болеющих псориазом родственников и находящийся по каким-то причинам в состоянии хронического стресса, получает травму или заражается инфекционным заболеванием. «Державшаяся» до поры до времени иммунная система не выдерживает давления сразу нескольких повреждающих факторов и дает сбой.
На начальном этапе болезни из-за этого сбоя начинается активное видоизменение клеток кожи. Позднее (но иногда, наоборот, раньше) аналогичный процесс запускается в суставах – их клетки тоже видоизменяются. Еще через некоторое время иммунная система болеющего человека начинает атаковать свои же суставы, поскольку видоизмененные клетки представляются ей чужеродным материалом. Так запускается аутоиммунная реакция, которая особенно тяжело протекает у людей, имеющих вдобавок проблемы с обменом веществ.
Клиника
Для клинической картины болезни характерны:
- Поражение кожи.
- Суставной синдром.
- Изменения ногтей.
- Сакроилеит, спондилит.
- Отсутствие внесуставных проявлений.
Чаще всего артрит возникает у людей, уже имеющих изменения кожи — псориатические бляшки. Они выглядят как шелушащиеся красноватые пятна, которые располагаются на голове, локтях, коленях, вокруг ногтей и на других участках тела.
Примерно в 1/4 случаев воспаление суставов и позвоночника возникает раньше появления бляшек на коже, иногда задолго до них.
Суставной синдром обычно начинается с воспаления одного сустава, потом начинают воспаляться и другие. К особенностям поражения суставов при псориатическом артрите относятся:
- Пандактилит. На пальце вспухают сразу все суставы, из-за чего он краснеет и внешне становится похож на сосиску («сосискообразный палец»).
- Преимущественное поражение дистальных (тех, которые расположены у оснований ногтей) межфаланговых суставов. Вокруг них появляется плотная припухлость, кожа над суставом приобретает багрово-синюшный цвет («редискообразная дефигурация пальцев»).
- Асимметричность.
Артрит сочетается с изменениями ногтей: они становятся мутными, исчерченными продольными или поперечными полосами, иногда — как бы истыканными по типу наперстка (симптом «наперстка»).
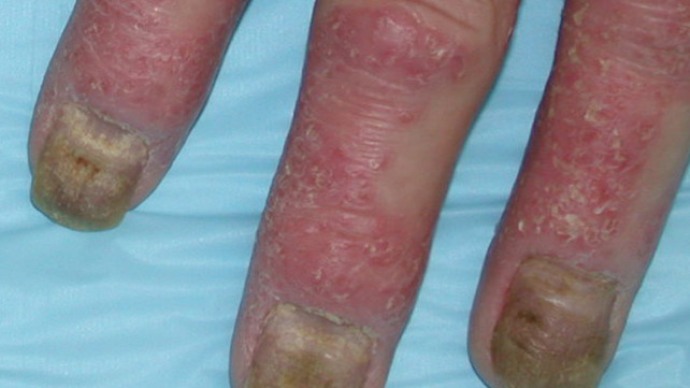 В наиболее тяжелых случаях у больных развивается мутилирующее поражение пальцев рук. Этим термином обозначают формирование подвывихов пальцев, при которых они отклоняются в сторону от своей оси. Схожий процесс бывает при ревматоидном артрите: все пальцы отклоняются в одну сторону, причем симметрично. При мутилирующем псориатическом артрите никакой симметрии не наблюдается: один палец может отклониться вверх, другой вниз, третий наружу и т.д.
В наиболее тяжелых случаях у больных развивается мутилирующее поражение пальцев рук. Этим термином обозначают формирование подвывихов пальцев, при которых они отклоняются в сторону от своей оси. Схожий процесс бывает при ревматоидном артрите: все пальцы отклоняются в одну сторону, причем симметрично. При мутилирующем псориатическом артрите никакой симметрии не наблюдается: один палец может отклониться вверх, другой вниз, третий наружу и т.д.
Появление разнонаправленных несимметричных подвывихов пальцев является «визитной карточкой» псориатического артрита.
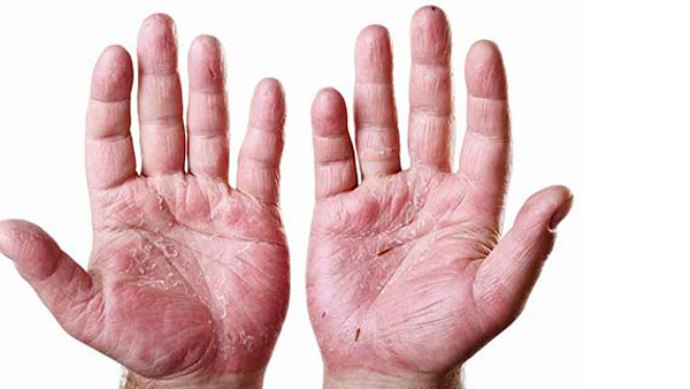
Кроме поражения пальцев, при псориатическом артрите часто воспаляются локтевые, коленные, голеностопные, лучезапястные суставы. Без вовремя начатого лечения любой из воспаленных крупных суставов может деформироваться настолько сильно, что разовьется его контрактура. При контрактуре подвижность сустава снижается до минимума, а иногда он совсем обездвиживается, застывая в одном положении. Чаще всего — зафиксированным в немного согнутом состоянии, реже – полностью выпрямленным без возможности сгибания.
Поражению суставов сопутствует воспаление пояснично-крестцового отдела позвоночника. Характерно, что поясничные боли пациентов практически не беспокоят, и сакроилеит или спондилит обнаруживаются только рентгенологически. Лишь у небольшого процента больных возникают утренняя скованность, умеренные боли в крестце по ночам.
Диагностика
Установить диагноз «классического» псориатического артрита при наличии кожных проявлений и характерных суставных симптомов несложно. Проблемы возникают лишь в тех случаях, когда на фоне кожного псориаза возникает какое-либо другое заболевание суставов, к примеру, артроз. Такие ситуации относятся к разряду сложных, поскольку не существует специфических тестов или анализов, позволяющих достоверно подтвердить или опровергнуть диагноз псориатического артрита.
Заболевание может протекать как с абсолютно нормальными анализами крови, так и, наоборот, с «зашкаливанием» воспалительных показателей. В крови могут наблюдаться:
- ускорение СОЭ;
- увеличение количества мочевой кислоты;
- повышение уровня СРБ, сиаловых кислот, серомукоида;
- отсутствие ревматоидного фактора (если он есть, то болезнь расценивается как сочетание ревматоидного и псориатического артрита).
Из инструментальных методов исследования для диагностики применяется рентгенография. На снимках периферических суставов отмечают:
- отсутствие околосуставной остеопении (разреженности костной ткани);
- асимметричность поражения;
- деформацию проксимальных фаланг пальцев по типу чашкообразной («карандаш в колпачке»);
- асимметричный анкилоз (сращение костей).
На рентгенограммах костей таза и поясничного отдела позвоночника определяются:
- воспаление позвоночника с разрушением тел позвонков (спондилит);
- сакроилеит справа или слева (воспаление крестцово-подвздошных сочленений);
- околопозвоночные оссификаты (участки костной ткани), не связанные с позвонками.
Диагностические критерии, позволяющие достоверно установить диагноз на основании клинических, лабораторных и рентгенологических данных, пока не разработаны.
Лечение
Специфических препаратов для лечения заболевания не существует. Терапия направлена на то, чтобы:
- Купировать воспалительный процесс.
- Уменьшить боль.
- Улучшить функцию суставов.
С этими задачами довольно хорошо справляются нестероидные противовоспалительные средства. Наиболее эффективным считается индометацин, но применяются и другие неселективные НПВС (ибупрофен, диклофенак, кетонал), селективные (нимесулид, мелоксикам), ингибиторы ЦОГ-2 (целекоксиб).
При длительном применении НПВС ухудшают обмен веществ, который и так нарушен при псориазе. Поэтому долго пить их нежелательно.
Для лечения также используются стероидные гормоны. Нужно иметь в виду, что у больных псориатическим артритом они иногда не улучшают, а ухудшают состояние кожи и суставов. Такая парадоксальная реакция отмечается у 15% больных.
Более надежный результат дает применение цитостатиков. Это иммунодепрессанты (циклоспорин, метотрексат) и антицитокиновые препараты (адалимумаб, инфликсимаб). Цитостатики помогают почти 70% больных, влияя не только на течение суставного процесса, но и на кожные проявления болезни.
При высокой активности артрита, недостаточной эффективности лекарств делают плазмаферез. Эта процедура позволяет быстро снизить активность воспаления и приводит к регрессу псориатических бляшек.
Местное лечение суставов включает:
- аппликации димексида, бишофита;
- внутрисуставное введение гормонов;
- криотерапию;
- лазеротерапию.
Очень благотворно действует на больных псориазом массаж спины. Он должен быть мягким, щадящим, не травмирующим. 10-12 сеансов массажа проводят через день, курсы повторяют 2-3 раза в год.
Прогноз и профилактика обострений
Неблагоприятными в прогностическом плане факторами являются начало болезни в молодом возрасте, наличие тяжелого кожного псориаза, поражение многих суставов, мутилирующие поражения пальцев.
Чтобы снизить частоту обострений псориаза и псориатического артрита, больным необходимо:
- вовремя выявлять очаги инфекции и санировать их (включая кариозные зубы);
- посещать психотерапевта для нормализации состояния нервной системы;
- следить за функцией почек, печени, кишечника;
- соблюдать диету (отказаться от наваристых бульонов, блюд из грибов, жирного мяса, бобовых, щавеля, консервированных продуктов, соленостей, пряностей, соусов, алкоголя);
- заниматься физкультурой.
Если человеку поставлен диагноз «псориатический артрит», то заниматься самолечением он не должен. Какими бы эффективными ни казались народные методы лечения, они не смогут заменить квалифицированной медицинской помощи.
Источник