Псориатический артрит симптомы лечение диагностика
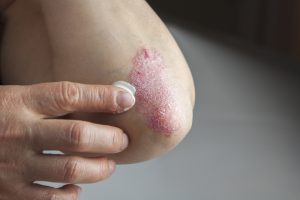
Диагностика псориатического артрита (ПА), так же как и других ревматических заболеваний, основана на соответствии симптомов болезни определенным критериям. Лечение осуществляется в соответствии со стандартами терапии и может включать патогенетические и симптоматические средства. Основными направлениями являются купирование воспаления и замедление прогрессирования патологического процесса.
Диагностика
 Поражение суставов кисти типичный признак псориатического артрита.
Поражение суставов кисти типичный признак псориатического артрита.
Сформулировано 10 диагностических критериев ПА.
У больного должен обязательно быть один или несколько из следующих признаков:
- псориатическое поражение кожи или ногтей;
- псориаз у близких родственников (родители, дети, братья, сестры);
- изменения на рентгенограмме, включающие остеолиз (разрушение костной ткани) и периостальные наслоения при отсутствии остеопороза околосуставной области.
Кроме того, для подтверждения диагноза должны быть зарегистрированы некоторые из перечисленных ниже признаков:
- артрит дистальных межфаланговых суставов кистей, расположенных между ногтевой и средней фалангами пальцев;
- поражение всех трех суставов первого пальца кисти;
- изменения большого пальца стопы;
- боль в пятках;
- отрицательный ревматоидный фактор;
- сакроилеит (поражение крестцово-подвздошных сочленений), подтвержденный рентгенологически;
- паравертебральная кальцификация (отложение солей кальция в околопозвоночных тканях).
Всего для диагностики ПА необходимо наличие как минимум трех из перечисленных обязательных и дополнительных признаков. Если же у пациента определяется положительный ревматоидный фактор, у него для диагностики ПА дополнительно необходимо наличие рентгенологической картины сакроилеита и паравертебральной кальцификации, то есть пяти из вышеперечисленных симптомов.
Рентгенологические особенности ПА:
- асимметричный артрит;
- отсутствие остеопороза (снижения плотности кости) возле сустава;
- артрит дистальных межфаланговых суставов;
- разрушение концов фаланг с формированием своеобразной картины «карандаша в колпачке»;
- костный анкилоз (сращение) в области крестцово-подвздошных сочленений и между позвонками.
Специфичная лабораторная диагностика ПА отсутствует. В анализе крови определяются воспалительные изменения: увеличение количества лейкоцитов, скорости оседания эритроцитов, умеренное снижение количества эритроцитов и гемоглобина при сохранении нормального цветового показателя (нормохромная анемия). При поражении других органов и систем развиваются соответствующие диагностические признаки.
Лечение
Терапия ПА включает немедикаментозные и лекарственные методы воздействия.
Образ жизни и диета
Пациент с ПА должен изменить свою жизнь. Ему следует избегать факторов, провоцирующих обострение. К ним относятся стрессы, травмы, инфекционные заболевания. Необходимо отказаться от курения и употребления алкоголя.
Рекомендуется соблюдать диету, направленную на нормализацию веса, содержащую малое количество соли и животных жиров. Следует избегать чрезмерного употребления рафинированных углеводов, в том числе сахара. Необходимо ограничить в пище такие продукты, как цитрусовые, красные фрукты и ягоды (малину, клубнику, гранат), соленую рыбу и суши, помидоры, бобовые, мясо (говядину и свинину).
Для снижения риска сердечно-сосудистых осложнений больному с ПА необходимо раз в полгода определять индекс массы тела, контролировать уровень глюкозы и холестерина в крови, а также артериального давления.
Доказано, что курение и ожирение – два ведущих фактора уменьшения продолжительности жизни больных с ПА.
Немедикаментозная терапия
В некоторых исследованиях отмечен эффект таких методов физиотерапии, как иглоукалывание, бальнеолечение, гомеопатические средства. Эти методы усиливают действие симптоматического лечения, улучшают функцию суставов, но на прогноз болезни никак не влияют.
При ПА необходимо ежедневно заниматься лечебной физкультурой, помогающей сохранить подвижность суставов и избежать мышечной атрофии. В комплекс входят упражнения для стоп, суставов кистей, плечевых, локтевых, тазобедренных и коленных суставов, то есть для наиболее часто поражаемых болезнью органов. Важны адекватные силовые нагрузки и упражнения на растяжение.
Среди методов физиолечения имеют значение ультравысокочастотная терапия (УВЧ), сантиметроволновая терапия, инфракрасная лазеротерапия, индуктотермия и другие. Физиотерапевтические процедуры можно проводить только в стадии ремиссии заболевания.
В реабилитации больных с ПА можно использовать мануальную терапию, грязелечение, в том числе с применением «сухих» рапы и грязевых экстрактов.
Медикаментозная терапия
Цели медикаментозного лечения ПА:
- достижение минимальной активности или ремиссии заболевания, то есть избавление пациента от беспокоящих его признаков;
- улучшение качества жизни пациентов и увеличение ее продолжительности;
- снижение риска заболеваний, часто сочетающихся с ПА: ишемической болезни сердца, инфаркта миокарда, сахарного диабета 2 типа, метаболического синдрома, артериальной гипертензии, депрессии и воспалительных болезней кишечника.
Эффективность терапии оценивается по специальным стандартизированным индексам, учитывающим состояние суставов, позвоночника, кожи, наличие дактилита и энтезита, а также нарушение функции опорно-двигательного аппарата.
Группы препаратов, используемые для лечения ПА:
- нестероидные противовоспалительные средства (НПВС);
- глюкокортикостероиды (ГКС), чаще всего внутрисуставные;
- базисные противовоспалительные препараты (БПП);
- генно-инженерные биологические препараты (ГИБП).
НПВС – препараты первого выбора при активном ПА. Они хорошо снимают симптомы заболевания, но не влияют на его прогрессирование. Прием этих лекарств может сопровождаться нежелательными реакциями со стороны органов пищеварения и сердечно-сосудистой системы, поэтому их нужно назначать с осторожностью пожилым пациентам и регулярно (через каждые 3 – 6 месяцев) контролировать их эффективность и переносимость. Все подгруппы НПВС одинаково эффективны в лечении симптомов ПА.
 Системные ГКС при ПА обычно не назначаются, так как их применение может вызвать обострение псориаза. Чаще всего при поражении одного или нескольких суставов назначается внутрисуставное введение дипроспана. Он также помогает при энтезитах и тендинитах (воспалении сухожилий). Такое лечение должно сочетаться с приемом НПВС или БПП.
Системные ГКС при ПА обычно не назначаются, так как их применение может вызвать обострение псориаза. Чаще всего при поражении одного или нескольких суставов назначается внутрисуставное введение дипроспана. Он также помогает при энтезитах и тендинитах (воспалении сухожилий). Такое лечение должно сочетаться с приемом НПВС или БПП.
При неблагоприятном прогнозе заболевания пациенту как можно раньше должны быть назначены БПП, прежде всего метотрексат, а при невозможности его использования – лефлуномид («Арава»), сульфасалазин или циклоспорин А. О неблагоприятном прогнозе говорят эрозии суставных поверхностей, поражение пяти и более суставов, предшествующий прием системных ГКС, нарушение функции суставов, повышение скорости оседания эритроцитов, необходимость активной терапии, псориатическое поражение кожи, начало болезни в возрасте старше 60 лет. БПП уменьшают выраженность симптомов ПА, но не замедляют его прогрессирование.
БПП довольно хорошо переносятся. Прием метотрексата нужно обязательно сочетать с назначением фолиевой кислоты. Во время лечения этими препаратами нужно регулярно контролировать общий анализ крови и уровень печеночных трансаминаз.
Новой перспективной группой для лечения ПА являются ГИБП: инфликсимаб, адалимумаб, голимумаб и этанерцепт. Все они относятся к ингибиторам фактора некроза опухоли, не только снимают симптомы болезни, но и замедляют ее прогрессирование.
Они показаны при неэффективности метотрексата или НПВС и наличии суставных эрозий курсами не короче трех месяцев. При наличии неблагоприятных прогностических факторов, активном ПА, значительном псориазе ГИБП могут быть назначены сразу, без использования БПП.
Средства народной медицины
 ПА – серьезное заболевание, при неправильном лечении приводящее к разрушению суставов, поражению внутренних органов, развитию коморбидных заболеваний. Его лечение должен проводить ревматолог, основываясь на современных рекомендациях доказательной медицины. Любые дополнительные вмешательства необходимо проводить только после консультации с врачом. При этом следует помнить, что эффективность и безопасность средств народной медицины никем не изучалась.
ПА – серьезное заболевание, при неправильном лечении приводящее к разрушению суставов, поражению внутренних органов, развитию коморбидных заболеваний. Его лечение должен проводить ревматолог, основываясь на современных рекомендациях доказательной медицины. Любые дополнительные вмешательства необходимо проводить только после консультации с врачом. При этом следует помнить, что эффективность и безопасность средств народной медицины никем не изучалась.
Средства народной медицины в некоторых случаях могут помочь в лечении симптомов болезни, в частности, боли и отека суставов. Для этого можно использовать следующие рецепты:
- сделать компресс из сырого натертого картофеля, приложить его к суставу, накрыть полиэтиленом и полотенцем, оставить на 2 – 3 часа;
- обернуть больной сустав листьями лопуха, капусты или подорожника;
- делать компрессы из тертой моркови или измельченного алоэ в сочетании с небольшим количеством растительного масла и скипидара;
- растирать больные суставы спиртовой настойкой цветков сирени;
- пить отвар березовых почек.
С большой осторожностью нужно использовать все эти методы больным с кожными проявлениями псориаза.
Врач-ревматолог, к. м. н., Михаил Протопопов рассказывает о псориатическом артрите:
Источник

Псориаз – это хроническое заболевание, имеющее неинфекционную природу, которое характеризуется поражением преимущественно кожи и рецидивирующим течением. Согласно данных статистики, по всему миру псориазом болеет около 120 миллионов человек, что делает заболевание очень актуальным. Еще большую значимость проблеме придает то, что врачи во многих странах усиленно работают над решением данной проблемы, но толком ничего сделать не могут.
В настоящее время ученные не знают точной причины развития заболевания (есть только гипотезы, имеющее разное право на жизнь). То, что медики не могут установить факторы, вызывающие развитие заболевания, предопределяет отсутствие методов, которые могут помочь пациенту раз и навсегда. Псориаз всегда беспокоит пациентов на протяжении всей их жизни, периодически обостряясь и отступая. Медики делают все возможное для того, чтобы период обострения недуг доставил пациенту минимум беспокойства, а симптомы отступили максимально быстро. Также при помощи специальной диеты и следования рекомендациям специалистов можно несколько снизить вероятность обострения болезни, продлив период ремиссии.
Как уже говорилось выше, в подавляющем большинстве случаев болезнь поражает кожные покровы пациента. Однако это не единственный вариант протекания болезни: возможно поражение ногтей, некоторых органов, суставов. Именно о псориатическом артрите и пойдет речь.
Причины развития псориатического артрита
Врачи хоть и не установили точную причину развития заболевания, но за годы изучения выдвинули несколько гипотез, с разных точек зрения поясняющих развитие псориаза.
- Поскольку во время болезни у пациента происходит слишком активное ороговение верхних слоев эпидермиса, ученые пытаются выяснить, что же может заставить кожу вести себя не совсем адекватно. Ряд авторов считает, что некоторые вещества иммунной системы проникают в эпидермис пациента и дают ему ложный сигнал, согласно которому клетки начинают ускоренно делиться. Это приводит к значительному увеличению количества слоев, которые впоследствии отмирают и начинают шелушиться, вызывая соответствующие симптомы.
- Согласно еще одной гипотезе, поражение кожных покровов происходит вследствие аномальной активности одной из фракций лейкоцитов – Т-лимфоцитов. В норме эти клетки участвуют в иммунном ответе организма на вторжение в него патогенных вирусов и бактерий. В случае же с псориазом речь идет о сбое в работе этих клеток и аутоиммунном поражении кожных покровов. Однако опять же причина, которая заставляет собственный организм отдавать такой «приказ» пока неизвестна.
- Наследственная предрасположенность увеличивает вероятность развития псориаза. Это было доказано путем наблюдений за пациентами с этим заболеванием и их детьми. Если оба родителя болеют этим недугом, то шанс того, что их ребенок также столкнется с этой проблемой, возрастает многократно. Это говорит о том, что существует определенный ген или совокупность генов, которые повышают вероятность развития заболевания у пациента.
- Эндокринные нарушения и патология клеток, продуцирующих меланин (пигмент кожных покровов) также могут вызвать развитие псориаза, согласно одной из теорий. Эти нарушения помимо всего прочего могут в целом отрицательно сказаться на состоянии кожных покровов.
- Инфекционные заболевания (ветряная оспа, стрептококковая ангина и др.) могут привести к обострению или развитию псориаза и псориатического артрита.
- Нервно-психическое перенапряжение и частые стрессы также играют определенную роль в активации аутоиммунных процессов в организме пациента.
В настоящее время наибольшую популярность получила теория развития псориаза, которая основывается на дисбалансе в организме пациента отдельных химических веществ. Это циклические нуклеотиды и простагландины, в норме принимающие участие в регулировании факторов роста клеток эпидермиса, и патологическое вещество эпидермопоэтин, вырабатывающееся быстро размножающимися клетками и заставляющее эпителий наращивать дополнительные слои с еще большей скоростью. Но при этом медики подчеркивают, что этот дисбаланс является не первопричиной болезни, а лишь следствием некоего воздействия извне, запускающего всю цепочку.
При псориазе врачи говорят о наличии положительного симптома Кебнера – появлении патологических очагов в месте, где была нарушена целостность эпидермиса или просто производилось его раздражение. К примеру, часто у пациентов псориатические проявления на коже возникают в местах воздействия резинок от одежды, ношения ювелирных украшений и часов. В случае с артритом толчком к поражению сустава может служить травма, хирургическое вмешательство, наличие старого рубца.
Также свою лепту вносят и аутоиммунные нарушения, которые наблюдаются при тяжелом протекании патологии. Нарушается содержание в крови иммуноглобулинов M, G, A, обнаруживаются антитела к клеткам кожи и синовиальным оболочкам суставов.
Некоторые исследователи утверждают, что даже при отсутствии клинических проявлений поражения суставов у пациентов, больных псориазом нельзя говорить о том, что поражена только кожа. При введении в организм таких людей специальных радиоизотопов было установлено, что они накапливаются в большом количестве в суставах, указывая на бессимптомное поражение последних.
Классификация
В большинстве случаев (около 75%) поражение суставов при псориазе происходит после появления дерматоза (поражения кожных покровов). Однако от 12 до 25% случаев псориатического артрита характеризуются тем, что у пациента до этого никогда не было кожных проявлений, а суставы являются первым органом, пострадавшим от болезни. В таком случае диагностика несколько затрудняется, поскольку о псориазе врачи могут подумать далеко не сразу.
Врачи выделяют несколько клинических форм заболевания, в зависимости от того, какие суставы преимущественно поражаются.
- Асимметричный олигоартрит – поражение сустава только с одной стороны, чего практически не бывает при поражении суставов другой этиологии. В случае же с псориазом на эту форму приходится семь из десяти случаев заболевания. Очень часто поражаются крупные суставы (коленный, тазобедренный, голеностопный).
- Артрит дистальных межфаланговых суставов – поражаются кончики пальцев пациента, что влияет на мелкую моторику кистей. Часто сочетается с поражением других суставов, изолированно протекает редко.
- Симметричный ревматоидноподобный артрит – происходит повреждение крупных и мелких суставов сразу с двух сторон. Чаще страдают пястно-фаланговые сочленения и дистальные межфаланговые суставы. В отличие от ревматоидного артрита, при деформации пальцы пациентов направляются в разные стороны, а не в одну.
- Мутилирющий артрит – происходит резкая деформация суставов (обезображивание). Пальцы кистей и стоп могут значительно укорачиваться, происходит разрушение костной ткани.
- Псориатический спондилит – часто сочетается с поражением периферических суставов. Характеризуется появлением болей в поясничном отделе позвоночника с последующим их переходом на вышележащие отделы (грудной и шейный). Поле вовлекаются и суставы между позвонками и ребрами.
Симптомы псориатического артрита
Несмотря на то, что жалобы пациенты предъявляют на боли в разных суставах, можно обнаружить ряд общих черт для всех форм заболевания.
- При пальпации сустав болезненный.
- Отмечается некоторая припухлость, которая распространяется и за пределы сочленения.
- Кожа в зоне поражения приобретает синюшную или багровую окраску.
- Припухлость дистальных межфаланговых суставов и одновременная их окраска создает картину «редискообразной» деформации.
- Нередко у пациентов поражаются и ногтевые пластинки, что при осмотре настораживает врача и заставляет вспомнить о псориазе.
- Осевое поражение пальцев кистей и стоп – состояние, при котором у пациента одномоментно воспаляются сразу несколько межфаланговых суставов, а иногда и пястно-фаланговые. Увеличение всех пораженных областей в размере и соответствующая окраска вызывают клиническую картину «сосискообразной» деформации, когда палец по всей длине утолщен и имеет багровый оттенок.
Признаки злокачественной формы псориатического артрита
Развивается такой вариант протекания заболевания в подавляющем большинстве случаев представителей мужского пола в возрасте до 35 лет. При этом у пациента отмечается ряд признаков.
- Крайне тяжелое поражение в результате прогрессирования псориаза кожных покровов и суставов позвоночника.
- Лихорадка (гектический тип).
- Истощенное состояние пациента – развивается в результате резких перепадов температуры тела.
- Генерализованный полиартрит, сопровождающийся резкими болями в пораженных суставах. Также есть высокая вероятность формирования фиброзных анкилозов и стойкое нарушение подвижности в суставе.
- Увеличение лимфатических узлов.
- Поражение внутренних органов: почек, сердца, печени, глаз (конъюнктивит и иридоциклит), нервной системы.
Диагностика псориатического артрита
Для постановки верного диагноза медики прибегают к лабораторным и инструментальным методам исследования, которые обеспечивают быструю и качественную диагностику.
Лабораторные исследования
К сожалению, в настоящее время еще не разработано лабораторных тестов, которые специфичны по отношению к псориатическому поражению суставов. Более того, если поражены мелкие суставы кисти, то у пациента вообще может не отмечаться изменение в лабораторных показателях.
- Общий анализ крови – там можно обнаружить увеличение скорости оседания эритроцитов и повышение уровня лейкоцитов. В случае со злокачественным течением заболевания обнаруживается анемия.
- Тест на наличие ревматоидного фактора – отрицательный.
- Исследование синовиальной жидкости, получаемой при пункции сустава. Определяется высокое содержание клеток, преимущественно нейтрофилов. Также вязкость ее ниже, чем в норме. Если процесс не ярко выражен, то в синовиальной жидкости отмечаются незначительные отклонения, говорящие просто о наличии воспаления.
Инструментальная диагностика
- Рентгенологическое исследование – это доступный метод, не требующий многих затрат на свое проведение. В полости суставов на снимке можно увидеть пролиферативные изменения, периоститы и другие костные разрастания. Иногда болезнь на снимках напоминает ревматоидный артрит за счет наличия краевых эрозий эпифизов и признаков костного анкилоза сустава. При мутилирующей форме врачи обнаруживают серьезные изменения в структуре сустава, изменение формы его щели. Между позвонками при псориатическом спондилоартрите видны костные перемычки, оссификаты около позвонков.
- Компьютерная томография – точный метод, позволяющий получить послойное изображение тела пациента. Особо хорошо он подходит для диагностики поражения позвоночника. Получаемые изображения отличаются повышенной четкостью, на них можно видеть больше элементов в различных проекциях.
Диагностические критерии
Есть перечень признаков, которые врачи используют для постановки диагноза. Для постановки диагноза необходимо наличие как минимум 3-х критериев, одним из которых обязательно является 5-й, 6-й или 8-й.
- Поражение дистальных суставов между фалангами пальцев стоп и кистей, в частности – больших пальцев стоп. Кожа при этом над ними синюшная или багровая.
- Одновременное поражение нескольких суставов одного пальца («палец-сосиска»).
- Ранее поражение большого пальца на стопе.
- Боли области пяток.
- Наличие псориатических бляшек на кожных покровах.
- Наличие псориаза у близких родственников.
- Отрицательная реакция на ревматоидный фактор.
- Отсутствие околосуставного остеопороза, остеолиз со смещением костей и периостальные наложения на снимках.
- Наличие признаков паравертебральной оссификации на рентгенологических снимках.
Лечение псориатического артрита
Если сравнивать заболевание с ревматоидным артритом, то становится видно, что лечение поражения суставов при псориазе более простое. Это связано, прежде всего, с тем, что у пациента на протяжении десятилетий могут поражаться одни и те же суставы. Если вспомнить, что у 70% пациентов заболевание протекает в виде олигоартрита, то задача еще больше упрощается – лечить один устав проще, чем десяток. Но не стоит забывать и о других формах заболевания, при которых пациент может даже погибнуть (злокачественное течение).
Врачи всегда проводят одновременное лечение и поражения сустава, и кожных проявлений, поскольку эффект в таком случае достигается быстрее.
- Если у пациента «зимняя» форма заболевания, то очень хорошо себя проявляет ультрафиолетовое облучение пораженных областей и суставов. При этом в коже активируются регенераторные процессы, и пациент быстрее избавляется от проявлений болезни.
- Местно, как на суставы, так и на кожу, показано использовать мази. Очень большое распространение традиционно имеет салициловая мазь, однако при необходимости можно использовать также и гормональные лекарственные средства. Местное их использование предотвращает развитие побочных эффектов, наблюдающихся при приеме внутрь, а противовоспалительный эффект действительно впечатляет.
- Седативные препараты также способствуют наступлению ремиссии заболевания. Врачи могут назначить пациенту прием растительных веществ, как валериана или более мощных препаратов (седуксен – например). Все зависит от степени выраженности клинических проявлений болезни.
- Витаминотерапия способствует нормализации обменных процессов в организме и приводит в норму иммунную систему.
- Если симптомы заболевания не сильно выражены, то врачи могут использовать негормональные противовоспалительные препараты.
- Если поражается достаточно крупный сустав, и клинические проявления при этом сильно снижают качество жизни пациента, то во внутрисуставную щель могут вводить эмульсию с гидрокортизоном. Это обеспечивает непосредственное воздействие на пораженные ткани и предотвращает нежелательные эффекты, которые возможны при распространении гормонов по всему организму.
- В самом тяжелом случае врачи используют циклофосфан – очень мощный препарат, использующийся при лечении ревматоидного артрита. Он помогает избавиться от торпидного воспаления синовиальных поверхностей сустава.
- Прием гормональных препаратов внутрь используется, если предыдущие методы не дали желаемого эффекта. Нельзя злоупотреблять этими веществами и превышать рекомендуемые дозы, поскольку заболевание при этом может перейти в злокачественный вариант и не поддаваться дальнейшему лечению.
- Иммунодепрессанты – также используются в крайних случаях, если и гормональные препараты не дали желаемого эффекта.
- Метотрексат – это очень серьезный препарат, который может применяться при псориатическом поражении суставов. Его прием производится по строгой схеме, отступать от которой крайне нежелательно.
- Хирургическое вмешательство может потребоваться, если у пациента наблюдается упорный синовиит, не отступающий под действие консервативных методов. Также хирурги могут при помощи операции корректировать грубую деформацию сустава или устранять анкилозы.
Как видно, методы лечения заболевания очень серьезны, что подтверждает недопустимость самолечения. Можно только усугубить ситуацию и спровоцировать развитие других заболеваний вдобавок к артриту. Обращение к специалистам – единый правильный вариант!
Источник


