Реактивный артрит у ребенка 7 лет
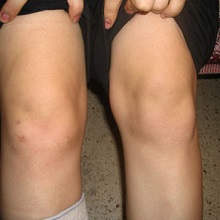 Реактивный артрит у детей, он же инфекционно-аллергический артрит – это патология, провоцирующая воспаление в различных суставах организма, не сопровождается гнойными очагами.
Реактивный артрит у детей, он же инфекционно-аллергический артрит – это патология, провоцирующая воспаление в различных суставах организма, не сопровождается гнойными очагами.
Болезнь является весьма распространённой, так как появляется вследствие поражения тела инфекцией, сбоев в иммунитете, респираторных нарушений и других причин. Медицинская статистика показывает большую склонность к реактивному артриту у ребенка мужского пола, но риск остаётся высоким и у девочек.
Болезнь не угрожает жизни, но приносит серьёзные сложности для жизнедеятельности, её важно начать вовремя лечить.
Что это такое?
Реактивный артрит (РА) – воспаление суставов, которое носит вторичный характер и развивается после перенесенной внесуставной инфекции. Ранее считалось, что при этом заболевании микробы в полости сустава не обнаруживаются. Современная наука доказала, что при РА можно выявить антигены возбудителей в синовиальной оболочке или жидкости с помощью специальных методов исследования.
Среди детей до 18 лет РА впервые развивается примерно у 30 человек из 100000. Распространенность этого заболевания – 87 случаев на 100000 детского населения. Среди всех ревматических заболеваний в детском возрасте доля РА составляет 40 – 50%. Таким образом, реактивный артрит (не путать с ревматоидным!) – достаточно распространенная болезнь суставов у детей.
Причины развития
Аномальная реакция иммунной системы – основная причина возникновения реактивного артрита у детей. В результате иммунного ответа на внедрение болезнетворных микроорганизмов вырабатываются антитела, которые уничтожают чужаков. Иногда организм перестает понимать разницу между рецепторами клеток внутреннего слоя, выстилающего сустав и клетками микробов. Поэтому вместе с микроорганизмами иммунитет по ошибке уничтожает ткани суставов собственного организма. Ненормальная иммунная реакция запускает реактивный воспалительный процесс, разрушающий сустав.
Инфекции, которые могут спровоцировать заболевание:
- Инфекции дыхательных путей и неспецифические чаще приводят к реактивному артриту у ребенка, чем урогенитальные или кишечные. Ему в половине случаев предшествуют болезни дыхательных путей: ангина, ОРЗ, бронхит, фарингит;
- На втором месте – возбудители кишечных инфекций: иерсинии, сальмонеллы, шигеллы, кампилобактер;
- Реже всего у детей встречается воспаление суставов, вызванное возбудителями урогенитальных инфекций: хламидий, уреаплазмы, гонококков, микоплазмы.
По разным данным, связь с возбудителем удается точно установить в 50-60% случаев.
У дошкольников чаще развивается артрит тазобедренного сустава. У школьников и подростков – голеностопного или коленного сустава. Мелкие суставы рук и ног у детей при реактивном артрите нечасто оказываются повреждены.
Развитие реактивного артрита зависит не столько от инфекции, сколько от предрасположенности. 85% больных имеют отягощенную наследственность – являются носителями антигена HLA-B27. Для них риск развития реактивного артрита в 50 раз выше.
Симптомы и первые признаки
Реактивный артрит у детей Комаровский Е. О. описывает следующей симптоматикой:
- лихорадочное состояние, температура часто достигает 38-39°С;
- глюмерулонефрит;
- тошнота с приступами рвоты, но рвотные позывы появляются не всегда;
- болевые ощущения в любой части головы с головокружением;
- плеврит;
- быстрая утомляемость, слабость;
- признаки болезни проявляются спустя 2-3 недели после инфекционного заболевания;
- ухудшение аппетита и похудание;
- аортальная недостаточность;
- увеличение объёмов лимфоузлов в паху;
- патологии сердечно-сосудистой системы.
Наиболее эффективно лечение реактивного артрита у детей при обнаружении патологии на первом этапе, но в этот период мало характерных симптомов. Недуг полностью излечим на начальной стадии. Если не лечиться или использовать неправильный курс, развивается хроническая форма.
Диагностика
В домашних условиях можно заподозрить реактивный артрит, если воспалению сустава предшествовало какое-либо инфекционное заболевание, а также судя по характерной клинической картине, описанной выше. Далее следует показать ребенка врачу, не начиная самостоятельно никакого лечения, ведь точный диагноз реактивного артрита ставится только после проведения анализов и инструментальных исследований. Все дети с подозрением на реактивный артрит должны быть направлены к ревматологу.
Этапы диагностики:
- Сбор анамнеза.
- Визуальный осмотр.
- Клинический анализ крови (возможно повышение количества лейкоцитов, СОЭ).
- Анализ мочи (также могут быть повышены лейкоциты).
- Ревмопробы (биохимический анализ крови на антистрептолизин О (антитела к стрептококку), СРБ, сиаловые кислоты, общий белок, фибриноген, мочевая кислота, циркулирующие иммунные коплексы), ревматоидный фактор.
- Мазки из мочеиспускательного канала, цервикального канала, конъюнктивы глаза (в случае перенесенной мочеполовой инфекции могут быть выделены хламидии.
- Посев кала на дизгруппу (после кишечной инфекции возможен высев патогенных микроорганизмов – сальмонелл, шигелл, иерсиний).
- Серологические реакции на выявление антител к возбудителям кишечных инфекций.
- Реакция иммунофлюоресценции на обнаружение антигенов хламидий в сыворотке крови и синовиальной жидкости.
- Иммуноферметный анализ – выявляет антитела к хламидиям в сыворотке крови и суставной жидкости.
- Анализ синовиальной жидкости. Может быть повышено количество различных видов лейкоцитов (нейтрофилов – при остром процессе, моноцитов и лимфоцитов – при хроническом).
- Выявление антигена HLA-B27 – в 90 % случаев.
- Рентгенография сустава. Признаки реактивного артрита – кисты в эпифизах, околосуставной остеопороз, воспаление надкостницы, мест крепления сухожилий.
- УЗИ сустава, МРТ – позволяет визуализировать мягкотканые структуры, не видимые на рентгене, наличие суставного выпота.
- Артроскопия – проводится при трудностях в выявлении возбудителя. Врач осматривает сустав изнутри и имеет возможность взять ткани для микроскопического исследования.
К врачу нужно обратиться немедля, если:
- у ребенка покраснение, отек, горячие кожные покровы в области сустава;
- если он жалуется на выраженную боль в суставе;
- при наличии лихорадки.
Последствия реактивного артрита
Без надлежащего лечения реактивные артриты способны вызвать ряд серьезных осложнений. Прежде всего, это касается людей с хроническим течением болезни. Осложнения связаны с частыми обострениями и длительным вяло текущим воспалительным процессом. Чаще всего они встречаются у пациентов, которые обладают генетической предрасположенностью (антигеном HLA-B27).
Наиболее распространенными являются следующие последствия реактивных артритов:
- Хронизация воспалительного процесса. Встречается в среднем у 20% пациентов с реактивными артритами. Она может считаться самым распространенным последствием данного заболевания, так как накладывает отпечаток на жизнь пациента. Человек вынужден длительное время (более года) принимать противовоспалительные препараты, что отражается на его работоспособности.
- Снижение остроты зрения. Является довольно редким последствием синдрома Рейтера. Чаще всего оно вызвано не самой болезнью (которая обычно проходит без последствий самостоятельно), а неправильным приемом препаратов. Без консультации врача-офтальмолога это приведет к обострению хронических заболеваний, если таковые имеются. В частности, речь идет о скрытых формах глаукомы или ускоренном прогрессировании катаракты. Это и становится причиной снижения остроты зрения.
- Ограничение подвижности в суставе. Возникает после интенсивного воспалительного процесса. Отчасти оно объясняется слабостью мышц, если сустав был обездвижен, отчасти – изменениями в полости самого сустава. Наиболее заметно это осложнение при поражении крупных суставов (коленный, локтевой, лучезапястный). При аналогичных проблемах с суставами пальцев ног, например, это не сильно отразится на уровне жизни пациента.
- Хронические болезни внутренних органов. Как уже упоминалось выше, воспалительный процесс при реактивных артритах в редких случаях затрагивает и некоторые внутренние органы. Если пациент поздно обратился к врачу, это может привести к некоторым структурным изменениям и нарушению функции этих органов. В частности, речь идет об утолщении листков плевры и ухудшении фильтрации почек. Наиболее тяжелым осложнением является амилоидоз – отложение патологического белка, которое серьезно нарушает функцию органа.
- Хронические боли в суставе. После перенесенного реактивного артрита остаются редко, но могут беспокоить пациента еще долгие годы. Даже после стихания воспалительного процесса и клинического выздоровления боль иногда остается. Это объясняется структурными изменениями в полости сустава (например, костными наростами на суставных поверхностях или нарушениями выработки суставной жидкости). В результате этих нарушений при движении кости будут сильно тереться друг о друга, что и проявится болевыми ощущениями. Такие боли плохо поддаются медикаментозному лечению и иногда требуют хирургического вмешательства.
Как лечить?
Главной задачей при лечении реактивного артрита у детей в домашних условиях является устранение инфекции.
Если вовремя обратиться к врачу и своевременно начать лечение, то в результате наступает полное выздоровление. К сожалению, некоторые малыши с наследственной предрасположенностью не справляются с болезнью, и реактивный артрит переходит в хроническую форму. При частых рецидивах воспаление может затронуть позвоночник и тем самым вызвать тяжелое заболевание – спондилоартрит.
Медикаменты
Лечение реактивного артрита подразумевает комплексный подход:
- для борьбы с возбудителем заболевания назначают антибиотики, подобранные с учетом вида инфекции;
- для устранения болевых ощущений пациенту рекомендуется принимать нестероидные противовоспалительные препараты (Нурофен, Ибупрофен);
- при острых и длительных болях применяют Нимесулид или Диклофенак;
- в осложненных случаях необходимы гормональные препараты – глюкокортикоиды.
Лечение при острой и хронической формах
При длительном течении болезни для поддержки и укрепления иммунитета рекомендуется принимать иммуномодуляторы. Самые распространенные – Тактивин и Полиоксидоний (рекомендуем прочитать: как давать «Полиоксидоний» детям?). Так как при хронической форме антибиотиков не достаточно, то к лечению подключают еще иммуностимуляторы, которые принимают по определенной схеме. Однако эти препараты нельзя принимать ребенку с симптомами спондилоартрита.
При остром течении коленного артрита деткам в полость сустава вводят гормональные препараты (подробнее в статье: лечение артрита коленного сустава у ребенка). Метод достаточно эффективный, но его нельзя применять, если в полости суставной сумки присутствуют бактерии.
Ремиссия
На этапе ремиссии отсутствуют выраженные симптомы реактивного артрита. Иногда могут возникать слабые дискомфортные ощущения после подвижных игр, переохлаждения. Для их устранения применяются отвлекающие, местнораздражающие наружные средства, например, бальзамы Ким и Барсучок. Во время ремиссии основные усилия врачей направлены на профилактику болезненных рецидивов за счет укрепления защитных сил организма. Для этого детям показан прием сбалансированных комплексов витаминов и микроэлементов: Витамишки, Супрадин Кидс, Мультитабс.
Восстановлению всех функций суставов способствуют физиопроцедуры. Используются магнитотерапия, электрофорез с диметилсульфоксидом, аппликации с парафином и озокеритом, грязелечение, санаторно-курортное лечение. Обязательны ежедневные занятия физкультурой и гимнастикой для укрепления мышц, улучшения кровоснабжения тканей питательными веществами. Также полезны прогулки на свежем воздухе, плавание, аквааэробика.
Профилактика
Ребенка с детства следует приучать к здоровому образу жизни и соблюдению норм личной гигиены. В качестве профилактических мер родителям рекомендуется выполнять следующие рекомендации:
- Своевременно лечить инфекции и хронические заболевания у взрослых членов семьи.
- При планировании беременности женщине следует обследоваться на хламидиоз и при обнаружении инфекции пройти соответствующее лечение, которое предотвратит внутриутробное заражение ребенка.
- Своевременно лечить и вакцинировать домашних животных.
- Приучать ребенка соблюдать личную гигиену( вовремя мыть руки, не брать в рот грязные игрушки, не пользоваться чужими вещами и т.д.).
- Закаливать малыша, повышать его иммунитет, обеспечить ему правильное, полноценное питание, соблюдать режим дня.
- В подростковом возрасте разъяснять вопросы половой гигиены.
Обязанностью каждого родителя является обеспечение ребенку здорового и полноценного образа жизни, а профилактических мер нужно придерживаться не только в периоды болезни, но и на протяжении всей жизни.
Прогноз
У детей с реактивным артритом прогноз в большинстве случаев благоприятный, потому что детский организм быстро восстанавливается. Главным условием является своевременность лечения. В противном случае возможно развитие хронической формы, рецидивы, поражение других органов, развитие ревматоидного артрита и даже слепота.
Источник
Воспалённые суставы — одна из самых существенных проблем педиатрии и детской ревматологии. Не так давно пристальное внимание было направлено на ювенильный ревматоидный артрит, но последнее время наблюдается тенденция к увеличению случаев других воспалительных патологий суставов у детей и подростков, включая реактивные артропатии.
Воспалённые суставы — одна из самых существенных проблем педиатрии и детской ревматологии. Не так давно пристальное внимание было направлено на ювенильный ревматоидный артрит, но последнее время наблюдается тенденция к увеличению случаев других воспалительных патологий суставов у детей и подростков, включая реактивные артропатии.
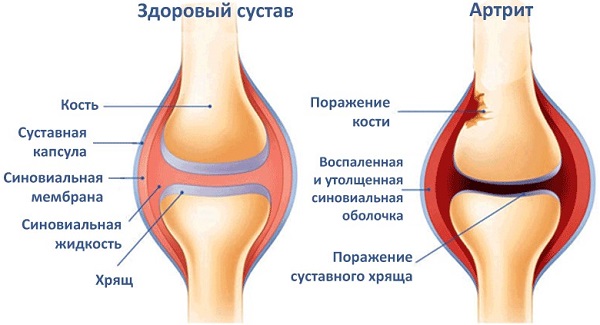
Артрит — это заболевание, характеризующееся болью, скованностью, отёком в одном или нескольких суставах. Такая патология может также затрагивать другие внутренние органы и иммунную систему. Артрит может развиваться спонтанно или постепенно. Существуют различные формы артрита; реактивный артрит является одним из них. Это аутоиммунное состояние возникает как реакция на инфекцию в организме ребёнка.
Реактивный артрит у детей включает не только воспаление в суставах, но также поражает глаза и мочевой тракт. Обычно он возникает у взрослых, но иногда это состояние также затрагивает детей и младенцев. Реактивный артрит у последних обычно развивается из-за кишечной инфекции и воспаления горла.
Реактивный артрит был описан немецким врачом Гансом Райтером в 1916 году, и какое-то время это заболевание было известно, как синдром Рейтера. Этот эпоним больше не используется из-за деятельности Рейтера как нацистского военного преступника, а также потому, что он не первый описал заболевание и исказил его механизм возникновения и развития.
По каким причинам развивается реактивный артрит у детей?
Механизм реактивного артрита у детей ещё не изучен полностью. Врачи по всему миру пытаются обнаружить первопричину этой болезни. Сложность поиска кроется в том, что маленькие пациенты не всегда точно могут сказать, что и как у них болит.
Инфекционные причины
У детей реактивный артрит развивается спустя несколько недель после урогенитальной или кишечной инфекции.
Возбудители инфекции, которые чаще всего связаны с развитием реактивного артрита у детей:
- уреаплазма;
- хламидия;
- сальмонеллы;
- иерсинии;
- кампилобактер;
- шигеллы.
Кроме того, у отдельной группы детей реактивный артрит развивается после респираторной инфекции, что определяет значимость и распространенность этих инфекций среди детей. Есть семейные случаи артрита после респираторных инфекций у нескольких детей в семье. Основные причины такого артрита — стрептококки, Chlamydia pneumoniae и Mycoplasma pneumoniae.
Генетический фактор
Считается, что генетический фактор играет определенную роль, особенно у детей и младенцев. Существуют определенные генетические маркеры, гораздо чаще встречающиеся у детей с реактивным артритом, чем у здорового населения. Например, ген HLA-B27 обычно наблюдается у пациентов с реактивным артритом. Однако даже у детей, у которых есть генетический фон, предрасполагающий их к развитию болезни, воздействие определенных инфекций необходимо для инициирования начала заболевания.
Симптомы
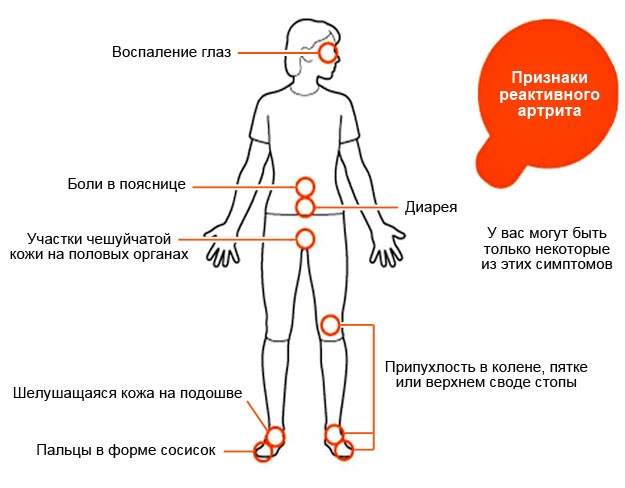
Реактивный артрит у детей обычно развивается спустя 2 — 4 недели после инфекции мочеполовой системы или кишечного тракта (или, возможно, хламидийной респираторной инфекции). Около 10% пациентов не имеют предшествующей системной инфекции. Классическая триада симптомов — неинфекционный уретрит, артрит и конъюнктивит — встречается только у одной трети пациентов с реактивным артритом.
В большом проценте случаев реактивного артрита, конъюнктивит или уретрит произошли за несколько недель до того, как родители обратились к специалисту. Они могут не сказать об этом, если специально не спросить. У многих детей наблюдались заболевания опорно-двигательной системы. Неясные, казалось бы, несвязанные жалобы могут иногда затушевывать основной диагноз.
Начало реактивного артрита обычно острое и характеризуется недомоганием, усталостью и лихорадкой.
Основной признак — несимметричный, преимущественно нижний, олигоартрит (одновременное поражение 2 — 3 суставов). Миалгию (боль в мышцах) можно заметить на ранней стадии. Иногда отмечается асимметричная артралгия (боль в суставах) и суставная жёсткость, в первую очередь в коленях, лодыжках и стопах (запястья могут быть ранней мишенью). Суставы обычно нежные, теплые, опухшие, а иногда и красные. Выше указанные симптомы могут возникать первоначально или спустя несколько недель после появления других признаков реактивного артрита. Сообщается также о мигрирующей или симметричной вовлеченности суставов. Артрит обычно является ремиссионным и редко приводит к серьёзному ограничению функциональной активности. Мышечная атрофия может развиваться в симптоматически тяжелых случаях.
Боль в пояснице возникает у 50% пациентов. Боли в пятках также распространены.
Реактивный артрит после инфекции мочевой системы и ЖКТ может проявляться первоначально как уретрит с частым или нарушенным мочеиспусканием и выделениями из мочеиспускательного канала; этот уретрит может быть мягким или незамеченным. Урогенитальные симптомы, вызванные инфекцией мочеполового тракта, обнаружены у 90% пациентов с реактивным артритом.
В дополнение к конъюнктивиту офтальмологические симптомы реактивного артрита включают покраснение, жжение и боль в глазах, светобоязнь и понижение зрения (редко).
Пациенты могут иметь мягкие рецидивные боли в животе после эпизода диареи.
Диагностика реактивного артрита
Диагноз реактивного артрита клинический, основанный на результатах истории болезни физикального обследования. Никакое лабораторное исследование или визуальные методы не диагностируют реактивный артрит. Не разработаны конкретные тесты или маркеры.
Существует система подсчета очков для диагностики реактивного артрита. В этой системе наличие 2 или более из следующих пунктов (1, из которых должен относиться к состоянию опорно-двигательной системы ребёнка) позволит установить диагноз:
- асимметричный олигоартрит, преимущественно нижних конечностей;
- воспалительный процесс в пальцах, боль в пальцах ног или пятке;
- острая диарея в течение 1 месяца после начала артрита;
- конъюнктивит или ирит (воспаление радужной оболочки глаза);
- уретрит.
Для подтверждения наличия воспаления в организме будет полезен анализ крови, в частности обращают внимание на скорость оседания эритроцитов, которая в острой фазе обычно заметно повышается, но позже возвращается к эталонному диапазону, когда воспаление стихает. Ревматоидный фактор, присутствующий обычно при ревматоидном артрите у детей, отрицателен при реактивном артрите. Анализ крови на маркер гена HLA-B27 бывает полезным, в особенности при диагностике у пациентов с заболеванием позвоночника. Прочие исследования могут быть назначены для устранения других возможных заболеваний с похожими симптомами.
Рентгенография позвоночника или прочих суставов поможет обнаружить характерные воспалительные изменения в этих областях, но обычно до тех пор, пока патология не достигнет поздней стадии. Иногда есть области нетипичных кальцификаций в точках, где сухожилия крепятся к костям, указывая на раннее воспаление в этих местах. Пациенты с воспалением глаз могут потребовать офтальмологической оценки для документирования степени воспаления в радужной оболочке.
Для выявления присутствия инфекций в кишечнике может быть выполнено культивирование стула. Аналогичным образом, анализ и культивирование мочи бывают необходимы для обнаружения бактериальной инфекции в мочевом тракте. Хламидии следует искать в каждом случае реактивного артрита.
Иногда нужно исследовать жидкость воспаленного сустава. Суставная жидкость будет исследована на лейкоциты и бактерии (для проверки на наличие инфекции).
Как лечить реактивный артрит у детей?
Не существует целительного средства от реактивного артрита. Вместо этого лечение реактивного артрита у детей направлено на облегчение симптомов и основано на тяжести симптомов. Почти 2/3 пациентов имеют самоограничивающийся курс и не нуждаются в лечении, помимо поддерживающей и симптоматической терапии.
Фармакологическая терапия
НПВП (например, индометацин (разрешен с 14 лет) и напроксен (от года)) являются основой терапии реактивного артрита. Было показано, что этретинат / ацитретин уменьшает требуемую дозу НПВП. Сульфасалазин (детям от 5 лет) или метотрексат могут использоваться для пациентов, которые не испытывают облегчения при НПВП после 1 месяца применения или имеют противопоказания к ним. Кроме того, резистентный к сульфасалазину реактивный артрит может быть успешно пролечен метотрексатом.
Лечение антибиотиками назначается для уретрита, но, как правило, не для реактивного артрита, спровоцированного кишечной инфекцией. При реактивном артрите, индуцированном Chlamydia, некоторые данные свидетельствуют, что долгая комбинированная антибактериальная терапия может быть эффективной стратегией лечения.
Специфичное лечение симптомов
Артрит
Воспаленные суставы лучше всего лечить аспирином или другими противовоспалительными препаратами короткого и длительного действия (например, индометацин, напроксен). В одном из исследований у пациента пропали симптомы после 3-месячного курса аспирина, дозировка постепенно снижалась, и в конечном итоге препарат отменялся. Сообщается, что сочетание НПВП эффективно в тяжелых случаях. Никакие опубликованные данные не свидетельствуют, что любой НПВП более эффективен или менее токсичен, чем другой.
В соответствии с результатами посева может потребоваться короткий курс антибиотиков; однако лечение не может повлиять на течение болезни. Долгосрочное применение антибиотиков для лечения симптомов суставов не дает никаких установленных преимуществ.
Конъюнктивит и увеит (воспаление сосудистой оболочки глаза)
Преходящий и мягкий конъюнктивит обычно не лечится. Мидриатики (например, атропин) с местными кортикостероидами могут вводиться пациентам с острым увеитом. Пациентам, с повторяющимся конъюктивитом может потребоваться системная терапия кортикостероидами и иммуномодуляторами для сохранения зрения и предотвращения глазных болезней.
Уретрит и гастроэнтерит
Антибиотики используются для лечения уретрита и гастроэнтерита, в соответствии с результатами посева и антибактериальной чувствительности. В целом, уретрит можно лечить 7 — 10-дневным курсом эритромицина или тетрациклина. Антибиотикотерапия энтерита остаётся предметом дискуссий. Никакие данные не указывают на то, что антибактериальная терапия выгодна для реактивного артрита, индуцированного инфекцией кишечного тракта.
Долгосрочная антибактериальная терапия может быть оправдана в случаях постстрептококкового реактивного артрита; однако в настоящее время это спорная тема.
Заключение
Большинство случаев реактивного артрита длится недолго. Симптомы постепенно отступают спустя несколько недель или месяцев. Лечение направлено на избавление ребёнка от боли и облегчение его передвижения.
Отдых и сон являются важным аспектом лечения. Через несколько дней мягкие физиотерапевтические упражнения помогут улучшить движение.
Источник

