Рентген при гнойном артрите
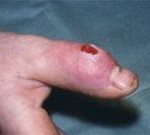
Гнойный артрит – это воспаление всех структур сустава, вызываемое гноеродной микрофлорой. Заболевание проявляется отеком, резкими болями, нарушением функции, местным повышением температуры, а также выраженными симптомами общей интоксикации: общей гипертермией, слабостью, разбитостью, головной болью. Диагноз устанавливается на основании результатов физикального обследования и данных инструментальных исследований (исследование пунктата, рентгенография, МРТ, КТ). Лечение хирургическое – вскрытие и дренирование сустава на фоне антибиотикотерапии.
Общие сведения
Гнойный артрит – воспалительный процесс в полости сустава, вызываемый гноеродными микробными агентами. Является тяжелым заболеванием, способным вызывать серьезные отдаленные местные последствия (артроз, контрактура) и становиться причиной распространения инфекции с развитием осложнений, опасных для здоровья и жизни пациента (флегмона, абсцесс, остеомиелит, сепсис). Лечением гнойных артритов нетравматической природы занимаются гнойные хирурги. Лечение артритов, являющихся следствием травмы (открытых переломов, проникающих ран) осуществляют травматологи.
Гнойный артрит
Причины
Контактное распространение микробов может наблюдаться при непроникающей ране в области сустава, гнойничковом процессе, инфицированных ссадинах, абсцессе, флегмоне окружающих тканей и остеомиелите кости, участвующей в образовании сустава. Лимфогенное и гематогенное распространение инфекции возможно при сепсисе, остеомиелите, карбункулах, абсцессах или флегмонах любой локализации, в том числе расположенных на значительном отдалении от пораженного сустава. Кроме того, гнойное воспаление сустава может стать осложнением ряда инфекционных заболеваний, сопровождающихся бактериемией: рожистого воспаления, гонореи, пневмонии, брюшного тифа и т. д. Вторичные гнойные артриты наблюдаются чаще первичных.
Обычно возбудителями гнойного артрита являются стрептококки или стафилококки. Реже причиной развития воспалительного процесса становятся гонококки, кишечная палочка, клебсиеллы, протей, пневмококки, сальмонеллы, микобактерии и другие микроорганизмы. Предрасполагающими факторами, увеличивающими вероятность развития гнойного артрита, являются обильное загрязнение ран и открытых переломов, а также снижение общей сопротивляемости вследствие иммунных нарушений, тяжелых соматических заболеваний, истощения, тяжелой сочетанной травмы и т. д.
Патанатомия
Гнойный артрит может развиться в любом суставе, но чаще страдают крупные суставы конечностей: коленные, локтевые, тазобедренные и плечевые. Особенности анатомического строения суставов (наличие изолированной замкнутой полости) способствуют скоплению гноя и распространению гнойного процесса на все структуры сустава, включая капсулу, синовиальную оболочку, хрящи и суставные концы костей. Вместе с тем, многочисленные связи суставной сумки с кровеносной и лимфатической системой создают благоприятные условия для диссеминации возбудителя через кровь и лимфу с возможным развитием сепсиса или формированием гнойных очагов в отдаленных сегментах.
Классификация
В гнойной хирургии и травматологии-ортопедии выделяют два вида гнойных артритов: первичные и вторичные. Первичные возникают при проникновении возбудителя непосредственно в полость сустава и могут развиваться при проникающих ранениях, открытых переломах, вывихах и переломовывихах, а также являться следствием заноса инфекции при пункции сустава либо при проведении оперативного вмешательства. Вторичные артриты развиваются в результате заноса инфекции через окружающие ткани, кровь или лимфу.
Симптомы гнойного артрита
Болезнь начинается остро. Пораженный сустав отекает, становится горячим. Кожа над ним краснеет. В суставе возникают интенсивные боли, через некоторое время приобретающие пульсирующий или стреляющий характер и лишающие больного сна. Пальпация и движения резко болезненны. Наблюдается выраженное нарушение функции, обусловленное болевым синдромом. В течение нескольких дней развивается реактивный отек мягких тканей ниже и выше пораженного сустава. При этом отечность больше выражена в нижележащем сегменте, что обусловлено сдавлением лимфатических сосудов.
Местные признаки артрита сочетаются с ярко выраженными симптомами общей интоксикации. Температура поднимается до фебрильных цифр, часто наблюдается гектическая лихорадка с выраженными ознобами. Пациента беспокоит сильная слабость и разбитость. Возможны головные боли, тошнота, в тяжелых случаях – нарушения сознания. Пульс учащен, при этом его частота нередко не соответствует температуре тела.
При внешнем осмотре конечность отечна, находится в вынужденном положении. Особенно выраженный отек выявляется в области сустава, там же наблюдается местная гиперемия. Ниже кожа часто приобретает синюшный или синюшно-багровый оттенок. Пальпация сустава резко болезненна, возможна флюктуация. Пассивные и активные движения ограничены из-за боли. При опросе, как правило, удается установить наличие инфекционного заболевания, гнойного процесса или травмы в течение 2-3 недель, предшествующих началу болезни.
Диагностика
Диагноз гнойный артрит выставляется на основании характерного анамнеза, клинических проявлений, анализов крови, подтверждающих наличие острого воспаления (увеличение СОЭ, лейкоцитоз со сдвигом формулы влево), пункции сустава с последующим исследованием синовиальной жидкости, а также данных инструментальных исследований.
Жидкость, полученную при пункции, направляют на исследование мазка по Граму, на посев и на определение количества лейкоцитов. Обнаружение микробов в мазке, положительный результат посева, а также наличие лейкоцитов в количестве около 50 тыс. на 1 мл в сочетании с преобладанием сегментоядерных нейтрофилов (даже при отрицательном посеве) является подтверждением гнойного артрита. При этом следует учитывать, что число лейкоцитов в пунктате может значительно варьироваться, и их малое количество не должно быть основанием для исключения гнойного артрита.
Всем больным с подозрением на гнойный артрит назначается рентгенография. На рентгенограммах может выявляться отечность мягких тканей, расширение или сужение суставной щели (как равномерное, так и неравномерное), эрозивные изменения в субхондральной части кости и периартикулярный остеопороз. В начальных стадиях болезни рентгенографическая картина может соответствовать норме, поэтому отсутствие изменений на рентгенограмме также не является основанием для исключения гнойного процесса в суставе. Наряду с традиционной рентгенографией, применяются современные неинвазивные методы, позволяющие оценить состояние мягких тканей: МРТ сустава и УЗИ сустава. При наличии в анамнезе инфекционных заболеваний показана консультация терапевта, инфекциониста, пульмонолога или гастроэнтеролога.

КТ стопы. Деструкция сустава Лисфранка на фоне длительно существующего хронического гнойного артрита посттравматического характера.
Лечение гнойного артрита
Пациенты подлежат немедленной госпитализации. Назначается антибиотикотерапия. На ранних стадиях (при синовите с отсутствием гноя) лечение консервативное. Накладывается гипс, проводятся пункции сустава с последующим введением антибиотиков. При эмпиеме (гное в суставе) и выраженной интоксикации показана немедленная артротомия с последующим дренированием сустава. При обширных гнойных ранах и открытых переломах проводится вторичная хирургическая обработка с рассечением краев раны, удалением инородных тел и свободно лежащих костных отломков, иссечением нежизнеспособных тканей, широкой артротомией и вскрытием гнойных затеков. При развитии сепсиса необходимо более объемное хирургическое вмешательство – резекция сустава.
Прогноз и профилактика
В исходе часто наблюдаются ограничения движений, артрозы. Профилактическими мерами по предотвращению гнойного процесса в суставе являются ранние операции при остеомиелите, локализующемся вблизи суставов, своевременное вскрытие флегмон и абсцессов, адекватное лечение инфекционных заболеваний, а также правильная организация обработки случайных ран и открытых переломов. Первая помощь при открытых травмах суставов должна быть оказана в ранние сроки. На доврачебном этапе необходимо провести туалет раны (аккуратно смыть грязь с кожи, смазать края раны йодом и наложить асептическую повязку), выполнить иммобилизацию и как можно быстрее доставить пациента в специализированное мед. учреждение.
Источник
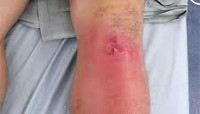
Артрит – распространенное заболевание, которое быстро прогрессирует. Без своевременного лечения оно способно привести к инвалидности. Для постановки точного диагноза назначается комплекс исследований. Рентген при артрите помогает определить не только наличие патологии, но и ее стадию.
В каких случаях назначается рентген сустава
Рентген кистей рук при ревматоидном артрите
Рентген – методика исследования, которая не требует повреждений кожных покровов пациента. Метод позволяет получить снимок исследуемой части тела.
Рентгенологическое исследование назначается в следующих случаях:
- При любых травмах, в том числе вывихах и переломах.
- При хромоте.
- При частичной или полной потере подвижности конечностей.
- При наличии дискомфортных или болевых ощущений.
Рентген для диагностики артрита назначается при наличии следующих симптомов:
- Симметричное поражение суставов.
- Появление припухлостей и покраснений.
- Скованность движений.
- Усиление болевого синдрома в ночное время.
- Появление ревматоидных узлов.
- Деформация конечностей.
Рентген проводится не только в целях диагностики артрита, но и для выявления других проблем, связанных с суставами.
Противопоказания к исследованию
Беременность – единственное серьезное противопоказание
Беременность – единственное серьезное противопоказание для проведения рентгенологического исследования. Это обуславливается тем, что рентгеновские лучи отрицательно влияют на развитие плода.
Кроме этого, проведение рентгена не рекомендуется в следующих случаях:
- При наличии кровотечений.
- Людям, у которых повышена чувствительность к йоду.
- При туберкулезе.
- При тяжелых заболеваниях почек и печени.
- При наличии патологий эндокринной системы.
- При повышенном сахаре в крови.
Вышеперечисленные причины не являются прямым противопоказанием. Если рентгенологическое исследование необходимо, то оно проводится, не смотря на данные состояния.
Рентгенологические признаки артрита
Рентген суставов стоп при артрите
Признаки артрита на рентгене зависят от стадии заболевания. На начальных этапах не всегда удается поставить верный диагноз, опираясь лишь на рентген. В этих случаях необходимы дополнительные диагностические меры.
Рентген позволяет оценить степень повреждения суставов, и насколько сильно прогрессирует патологический процесс. Поэтому будет ли виден артрит на рентгене, зависит от стадии заболевания.
1 стадия
Признаки артрита на 1 стадии на снимке практически не выражены. В этом случае патология имеет лишь минимальные клинические проявления, которые не отображаются на рентгенограмме.
Диагноз ставится на основании симптоматики и дополнительных диагностических мер. Жалобы на ноющие боли в суставах, отечность и дискомфорт могут говорить о начале развития ревматоидного артрита. Но стоит учитывать, что такую же симптоматику имеет остеопороз. Околосуставной остеопороз виден на рентгенограмме.
2 стадия
На 2 стадии ревматоидного артрита заболевание приобретает более выраженные клинические проявления. Рентгенография суставов позволяет рассмотреть уменьшение сочленений кости и другие проявления патологии:
- Появление эрозий на поверхности хряща. На 2 стадии эрозии единичны.
- Снижение минеральной плотности ткани.
- Появление отечности суставной полости.
На этом этапе у пациента усиливается симптоматика артрита. Боли в суставах становятся интенсивными, боль не купируется без использования нестероидных противовоспалительных средств. Прогрессирует скованность движений.
На второй стадии признаки поражения суставов становятся заметны
3 стадия
Данная стадия артрита имеет уже типичную клиническую картину. Кроме вышеперечисленных проявлений, диагностируемых на 1 и 2 стадии, наблюдается ярко выраженная деформация суставов и формируется подвывих.
Рентген на 3 стадии ревматоидного артрита позволяет рассмотреть следующие изменения:
- Прогрессирует остеопороз, суставная щель становится крупнее в размерах.
- Эрозии приобретают множественный характер.
- Подвывихи суставов заметны на снимке, особенно ярко проявляются на мелких суставах.
На данной стадии к симптомам добавляются воспаление сосудов на ногтевой пластине, нейропатия и плевриты. Болевой синдром не купируется приемом медикаментов, в некоторых случаях могут потребоваться инъекции с обезболивающим препаратом.
4 стадия
Ревматическое заболевание на 4 стадии является необратимым. На данном этапе появляется большая вероятность появления осложнений.
На рентгенограмме специалист видит все ту же клиническую картину, что и на 3 стадии. Существует лишь одно отличие – появление анкилозов. Анкилоз – это необратимое сращение между поверхностями суставов. Щель между суставами уменьшается или исчезает совсем.
Пациент замечает следующие изменения:
- Болевые ощущения могут появляться как при движении, так и в состоянии покоя. Боль высокой интенсивности.
- Значительно ограничены движения по причине деформации суставов.
- При появлении анкилозов движения становятся практически невозможными.
Данные признаки появляются в среднем через 10 лет от начала прогрессирования патологии. Современные методики исследования позволяют диагностировать заболевание на ранней стадии, что значительно упрощает процесс лечения.
Принципы лечения на различных стадиях
Лечение ревматоидного артрита курсами массажа
Не существует стандартной схемы лечения артрита, которая бы подходила каждому пациенту. При назначении терапии врач опирается на симптоматику патологии, возраст пациента и его общее состояние. Рентгенологическое исследование является обязательным, так как оно помогает точно определить стадию заболевания. От стадии будет зависеть принцип лечения.
Особенности лечения на 1 стадии:
- Ограничить физическую нагрузку и подъем тяжестей. Разрешается выполнять специальный комплекс упражнений ЛФК для ускорения процесса лечения. Время гимнастики не должно превышать 40 минут.
- Людям, которым тяжело выполнять комплекс упражнений, необходимо ежедневно уделять 30 минут для пешей прогулки.
- Лечение подразумевает профилактические меры, так как затруднительно точно подтвердить наличие артрита.
- При повреждениях коленного сустава рекомендуется носить бандаж.
- Рекомендуется заниматься плаванием, но не перегружать организм физической нагрузкой.
- Медикаментозные препараты на этой стадии не назначаются. При сильном болевом синдроме разрешается принимать обезболивающие средства.
Начальная стадия заболевания подразумевает постоянное наблюдение у врача. Необходимо регулярно проводить диагностическое обследование, чтобы контролировать прогрессирование патологии.
Особенности лечения на 2 стадии:
- Терапия основывается на базисном лечении. Препараты назначаются врачом с учетом всех индивидуальных особенностей пациента.
- Дополнительно к базисным препаратам рекомендован прием фолиевой кислоты.
- Промежуток между обследованиями не должен превышать 6 месяцев.
- Для купирования болевых ощущений назначается прием НПВС.
- В обязательном порядке необходимо выполнять физические упражнения, которые помогут избежать осложнений и притормозить прогрессирование ревматоидного артрита.
- Некоторым пациентам назначается санаторное лечение, в которое входят физиопроцедцры, грязевые ванны и бальнеотерапия.
- Для снятия болевых и дискомфортных ощущений, а также избавления от отечности рекомендован курс массажа.
Если лечение на 2 стадии начато своевременно, то это поможет остановить дальнейшее прогрессирование патологии или добиться полного выздоровления.
Особенности лечения на 3 стадии:
На 3 стадии не всегда удается добиться выздоровления. Лечебные меры направлены на то, что бы остановить дальнейшее развитие артрита.
- Лечебная физкультура, пешие прогулки и физиолечение также необходимы, как и на предыдущих стадиях.
- При сильном болевом синдроме, который не купируется нестероидными противовоспалительными средствами, назначают препараты группы глюкокортикостероидов.
- Препараты из базисной группы подбираются индивидуально, на 3 стадии их дозировка может быть увеличена.
- Возможно назначение гормональных медикаментов, которые принимаются как перорально, так и вводятся инъекционно.
- Стойкие деформации являются показанием для оперативного вмешательства.
- В тяжелых случаях целесообразен прием генноинженерных биологических медикаментов.
При достижении ремиссии обязательны регулярные обследования, а также соблюдение всех профилактических мер.
Особенности лечения на 4 стадии:
Последняя стадия является самой тяжелой, добиться полного выздоровления практически невозможно. На этой стадии все меры направлены на достижение стойкой ремиссии и предотвращение осложнений.
- Лечение базисными препаратами подразумевает увеличение дозировки.
- Глюкокортикостероиды вводятся инъекционно в сами суставы. Это позволяет избавиться от болевого синдрома.
- В некоторых случаях при сильной боли рассматривается вопрос об использовании наркотических обезболивающих.
- Физиотерапевтические меры принимаются регулярно, без перерывов.
- При возможности крупные суставы заменяют на протезы.
- Начало лечения проводят в условиях стационара.
На последней стадии артрит способен принести серьезные осложнения, в редких случаях возможна инвалидность. Своевременное обследование и лечение поможет избежать этих проблем. Даже при переходе заболевания в стадию ремиссии лечение не отменяют, возможна корректировка дозировки препаратов.
Источник
Гнойный артрит может возникнуть либо гематогенным путем, либо вследствие перехода тяжело протекающего остеомиелита из метафиза через естественный барьер — бессосудистый, или, вернее, малососудистый эпифизарный хрящ, или из самого эпифиза на элементы сустава, либо, наконец, при проникающем ранении сустава.
Гематогенно-метастатическое возникновение артрита сказывается рентгенологически в том, что все элементы сустава поражаются в более или менее равной степени. При артритах же, осложняющих остеомиелит, участие костей, понятно, не одинаково, и главные изменения на рентгенограмме обнаруживаются только в одной кости, где и определяется показательная картина основного нагноительного процесса. Поражаются самые различные крупные и мелкие суставы, но наибольший клинический интерес представляют гнойные артриты суставов коленного, тазобедренного, локтевого, лучезапястного и голеностопного, а также межфаланговых (осложняющих костный панариций), пястно- и плюснофаланговых и т. д. Гнойный артрит — это по клиническому течению, по опасности для жизни и для функции сустава, по исходам и т. д. всегда серьезное заболевание.
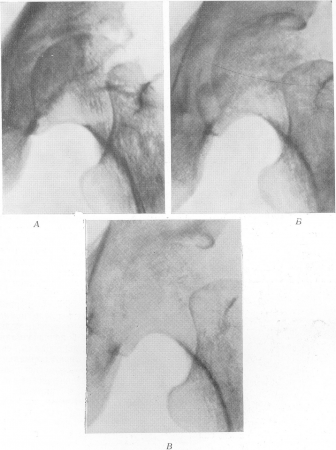
Рис. 215. Гематогенный гнойный коксит после родов, осложненных сепсисом. А — рентгенограмма в первые дни заболевания; структурные изменения едва намечаются, исчезла подхрящевая костная каемка, выстилающая вертлужную впадину; Б — рентгенограмма через 12 дней; исчезновение рентгеновской суставной щели, подхрящевой зоны головки бедра и вертлужной впадины, утолщение суставной сумки, смещение головки вверх и наружу, остеопороз; В — в дальнейшем явления нарастают; особенно усилился остеопороз.
Выделять диплококковый артрит из общего круга гнойных артритов, как это в свое время предлагалось рядом исследователей, по рентгенологическим соображениям нет оснований. Ряд особенностей присущ гонококковому артриту, и о нем речь будет в следующей главе книги.
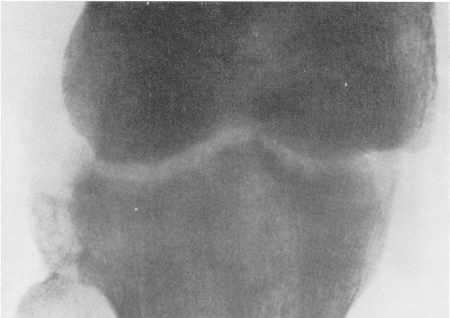
Рис. 216. Острый гематогенный гнойно-септический гонит. Обнаженная похрящевая костная кайма на всех суставных элементах, указывающая на гибель покровных хрящей. Незначительный подвывих большеберцовой кости в наружную сторону, требующий срочного исправления.
В современных условиях, когда в нашем распоряжении имеются эффективные антибиотические и химические средства воздействия на патологический процесс в суставе, мы особенно заинтересованы в его точном раннем распознавании.
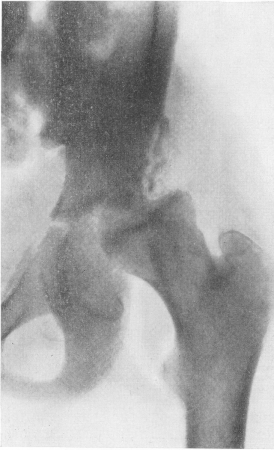
Рис. 217. Острый гематогенный гнойный коксит. Разрушение не только покровных хрящей, но и участков костных элементов сустава — наружных участков вертлужной впадины и бедренной головки. Отчетливый подвывих, требующий срочного ортопедического исправления.
К сожалению, в первоначальном остром периоде гнойного артрита, когда изменена только синовиальная оболочка суставной капсулы, рентгенограммы, естественно, показывают нормальную картину костно-хрящевого аппарата. В рентгенологическом исследовании здесь в типичных случаях и нет надобности, клинические признаки острого гнойного артрита ясны сами по себе, и надобности во вспомогательных методах исследования нет. Утолщение суставной сумки ничего
специфического для нагноительного процесса в рентгенологическом изображении не представляет. Пресловутого расширения суставной щели при скоплении гноя в полости сустава, когда еще не разрушен связочный аппарат, на рентгенограммах не бывает. „Диагноз” расширения суставной щели ставится слишком часто; он основан на неправильном чтении рентгенограмм, произведенных при неправильной проекции ис-ледования, на неиспользовании одноименного сустава на противоположной стороне в качестве контроля.
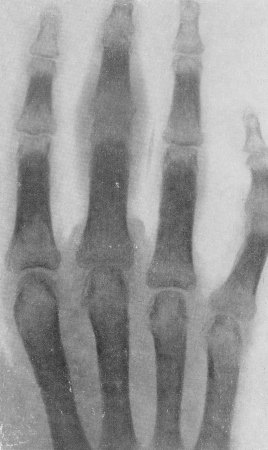
Рис. 218. Гнойный артрит проксимального межфалангового сустава III пальца. Значительный остеопороз.
Такая отрицательная рентгенологическая картина держится, однако, лишь короткий срок — в среднем до 2 недель, и с появлением первых положительных рентгенологических признаков рентгенологическая картина приобретает известное диагностическое значение (рис. 215).
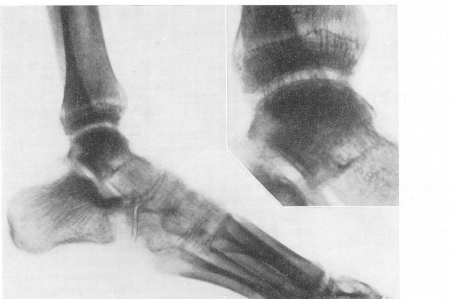
Рис. 219. Гнойный остеомиелит таранной кости с септическим некрозом ее тела и артритом голеностопного сустава. Поперечная зона просветления в нижнем метафизе большеберцовой кости — так называемый симптом Шинца. Значительный остеопороз.
Ясные рентгенологические признаки имеются только при разрушении хрящей и костных эпифизов (рис. 216). Хрящевые покровы костных концов, не обладая сосудами, никогда не могут быть поражены первично, инфекция переходит на хрящ либо со стороны капсулы, либо со стороны костной подстилки. Суставные хрящи вообще-то очень резистентны. Но стафило-, стрепто- и в особенности гонококки выделяют хондролитические ферменты, которые быстро ведут к некрозу, разволакниванию и растворению хрящевой ткани. Хрящевые пластинки рассасываются главным образом на местах их соприкосновения. В эпифизарные концы костей гнойный процесс из-за реактивных демаркационных изменений глубоко не проникает. Лишь на краях эпифизов, на местах прикрепления сумки, иногда обрисовываются более глубокие округлые узоры губчатого вещества (рис. 217).
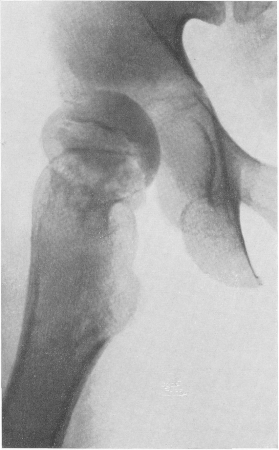
Рис. 220. Гнойный коксит у 13-летней девочки. 50-й день заболевания. Острое септическое начало, температура тела в течение недели 40— 41°, лейкоцитоз, тяжелейшие боли. Некроз головки бедренной кости, подвывих.
Разрушение хрящей сказывается на рентгенограммах в сужении и исчезновении рентгеновской суставной щели. Кроме того, что особенно важно, рассасывается всегда на всем протяжении на глубине 2—3 мм от поверхности краевая тонкая полоска субхондрального коркового костного слоя, отграничивающего эпифиз со стороны суставной щели. В суставе, таким образом, торчат обнаженные балки губчатого вещества. Суставной конец кости становится неровным, бахромчатым, иногда извилистым. Под ним развивается полоска остеосклероза. При разрушении суставного связочного аппарата могут наступить патологические вывихи или подвывихи (рис. 216, 217 и 220). Иногда, впрочем, при гнойных артритах, в особенности кокситах, приходится видеть патологические смещения без резких изменений со стороны костных суставных поверхностей. Это — уже упомянутые дистензионные вывихи. Как это ни покажется неожиданным, их рентгенодиагностика очень важна, на высоте заболевания при резком болезненном припухании всего сустава у лежащего больного, нередко при явлениях общей септикопиемии, неправильное стояние суставных концов клиническими средствами определяется плохо, а ведь оно требует немедленного исправления во избежание порочного положения конечности в будущем.
Эпифизы имеют прозрачную поротическую структуру. На высоте заболевания между эпифизом и метафизом выступает поперечная сплошная лентовидная или частичная клиновидная полоска просветления губчатого костного вещества — своеобразная временная усиленная зона остеопороза, которая обозначается как симптом Шинца (Schinz) (рис. 219). На краях эпифизов и отчасти метафизов могут появиться двойные параллельные линейные тени небольших периостальных разрастаний. Особенное практическое значение всегда приобретает уверенное рентгенологическое определение септического некроза одного из эпифизов пораженного сустава при первичном костном эпифизарном происхождении гнойного артрита, например головки бедренной кости (рис. 220) или головки II плюсневой кости (рис. 221).
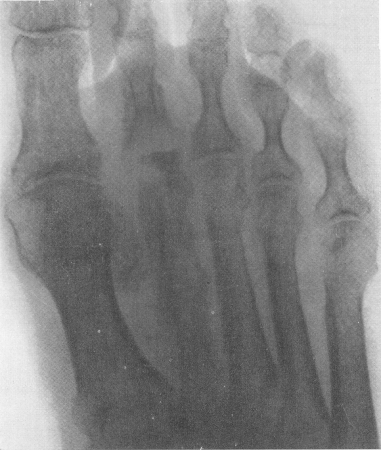
Рис. 221. Гнойный артрит II плюсне-фалангового сустава и остеомиелит костей, участвующих в образовании сустава, у 55-летней женщины. Некроз головки II плюсневой кости. Пышные периостальные наслоения. Острое начало — „рожистое воспаление”. Через 38 дней после начала заболевания появились свищи.
Только в свежих случаях таких поражений у детей, как это теперь выяснилось (стр. 316, рис. 206) имеются шансы на успех консервативного лечения, как правило же, в запущенных случаях показано оперативное вмешательство для удаления некротической костной массы. В застарелых случаях виден либо костный анкилоз — непосредственный переход костных балок с одной кости на другую, представляющий собой один из частых исходов гнойного артрита (рис. 222), либо вторичные изменения в суставе типа обезображивающего артроза.
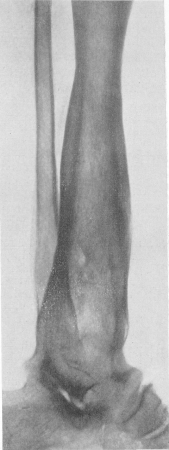
Рис. 222. Полный костный анкилоз голеностопного сустава, развившийся в результате вторичного гнойного артрита на почве остеомиелита большеберцовой кости. Последовательный обезображивающий остеоартроз таранно-пяточного и особенно таранно-ладьевидного суставов.
Рентгенография необходима при гнойных артритах в первую очередь для определения степени анатомических изменений, глубины проникания процесса в костный аппарат, для дифференциации между костным и фиброзным анкилозом, для учета показаний к тому или иному методу лечения. Другими словами, рентгенологическое исследование имеет не узкодиагностическое значение, а является ценным подспорьем для решения некоторых важных клинических вопросов. Как указывает Н. Н. Девятое, гнойный артрит иногда начинается и протекает вовсе не бурно, а, как принято выражаться, недраматично, даже вяло, что может серьезно затруднить клиническое распознавание. Тогда в практике совершается немало ошибок, главным образом смешение банального гнойного артрита с туберкулезным. В этих-то клинически нетипичных и сомнительных случаях рентгенологическое исследование приобретает значение и веского дифференциально-диагностического средства.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник


