Ревматизм артрит код по мкб 10
Ревматоидный артрит — хроническое заболевание, при котором воспаляется синовиальная мембрана, из-за чего суставы теряют подвижность и опухают. Постепенно воспаление разрушает концы кости и покрывающий суставные поверхности хрящ. Нарушаются структура и функции связок, придающих суставу прочность, и он начинает деформироваться.
Чаще всего болезнь поражает несколько суставов и обычно начинается на одном из мелких — кисти или стопы. Как правило, заболевание развивается симметрично. В воспалительный процесс могут быть вовлечены глаза, легкие, сердце и кровеносные сосуды. Болезнь обычно развивается медленно, но клинически проявляется резко.
Ревматоидный артрит — аутоиммунное заболевание, т.е. синовиальную мембрану, а в ряде случаев и другие части тела повреждают свои же антитела.
Группы риска
Чаще болеют женщины старше 60 лет, мужчины — в 3 раза реже. Заболевание может быть наследственным. Образ жизни значения не имеет.
Общие симптомы
- слабость;
- бледность кожи;
- одышка при любом напряжении;
- плохой аппетит.
Общие симптомы частично обусловлены анемией, а она возникает потому, что уменьшается количество костного мозга, в котором образуются кровяные клетки.
Характерные особенности
- суставы теряют подвижность, болят и опухают;
- на участках, испытывающих давление (например на локтях), появляются характерные узелки.
Поскольку заболевание одновременно приносит боли и лишает подвижности, у пациентов часто начинается депрессия. У женщин, страдающих ревматоидным артритом, состояние может улучшиться во время беременности, но после рождения ребенка приступы возобновляются.
С течением болезни из-за малой подвижности уменьшается плотность костей, соединяющихся в суставе, они становятся хрупкими и легко ломаются. В тяжелых случаях развивается остеопороз всего скелета.
Кроме того, может развиться бурсит, т.е. воспаление суставной сумки. Опухшие ткани запястья сдавливают срединный нерв, отчего возникают онемение, покалывание и боли в пальцах кисти. Если воспалятся стенки артерий, снабжающих кровью пальцы, развивается синдром Рейно, при котором, особенно на холоде, начинают болеть и белеть пальцы. Реже увеличивается селезенка и лимфатические узлы. Может воспалиться сердечная сумка — перикард. В некоторых случаях воспаляются белки глаз.
Для ревматоидного артрита характерно, что приступы протяженностью от нескольких недель до нескольких месяцев сменяются сравнительно бессимптомными периодами. Сходная, но с характерными особенностями форма артрита наблюдается у детей (см. ювенильный ревматоидный артрит).
Диагностика
Обычно основана на анамнезе и результатах общего осмотра больного. Чтобы подтвердить присутствие антител (т.н. ревматоидного фактора) и установить тяжесть воспаления, проводят анализы крови. Разрушение костей и хрящей оценивают по рентгеновским снимкам пораженных суставов.
Медицинская помощь
Ревматоидный артрит неизлечим. Задача врача — взять симптомы заболевания под контроль и не дать болезни прогрессировать, чтобы суставы не разрушались дальше. Есть множество лекарств, выбор которых зависит от тяжести и стадии развития болезни, возраста больного и общего состояния его здоровья.
При наличии только легких симптомов, будут назначены нестероидные противовоспалительные средства. Однако в начале болезни врач может выписать и более сильные препараты, изменяющие ее течение. Они должны ограничить необратимое разрушение суставов, но их придется принимать несколько месяцев, прежде чем наступит улучшение. Сначала назначают сульфасалазин или хлорохин. Если симптомы не проходят, выписывают соединения золота, пеницилламин, метотрексат или циклоспорин. Также могут применяться и новые лекарства, направленные против фактора некроза опухоли. Поскольку для всех этих препаратов характерны тяжелые побочные эффекты, больной должен находиться под постоянным наблюдением.
При анемии, которая часто сопровождает ревматоидный артрит, для улучшения состояния назначают гормон эритропоэтин, который увеличивает образование эритроцитов.
Чтобы уменьшить нагрузку на особенно болезненный сустав и предотвратить деформацию, скорее всего, будет рекомендовано носить лонгеты или корсеты. Чтобы укрепить мышцы и не потерять подвижность суставов, подойдут щадящие, но регулярные физические упражнения. Для этого же проводят физиотерапию и/или трудотерапию. Чтобы снять боль, назначают гидротерапию, а также горячие или холодные грелки. При очень сильных болях врач может сделать внутрисуставную инъекцию кортикостероидов. Если сустав разрушен очень сильно, проводят хирургическую имплантацию, заменяя его на протез.
Меры предосторожности
Большинство людей с ревматоидным артритом способны вести нормальный образ жизни, но для того чтобы устранять симптомы, необходим пожизненный прием лекарств. Примерно у 1 из 10 больных из-за постоянных приступов заболевания развивается тяжелая инвалидность. Для того чтобы отслеживать развитие болезни и реакцию на лечение, нужно регулярно сдавать кровь на анализ. Иногда приступы постепенно ослабевают, и болезнь себя исчерпывает, но в этих случаях могут остаться некоторые необратимые изменения.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Причины
- Патогенез
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Ревматоидный артрит.
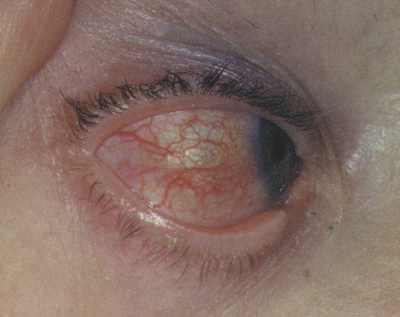
Склерит при ревматоидном артрите
Описание
Ревматоидный артрит – это системное аутоиммунное заболевание, характеризирующееся поражением суставов с развитием в них деструктивных процессов. Ревматоидный артрит довольно распространен в населении – около 1% людей страдают этим заболеванием.
Отличительной чертой ревматоидного артрита является воспалительной процесс в мелких суставах по типу полиартрита.
Причины
При исследовании этиологических аспектов при ревматоиднодном артрите установлена генетическая предрасположенность к дефекту иммунорезистентности. Существует прямая связь между развитием этого заболевания и наличием антигенов гистосовместимости. Антигены DR и DW определяют иммунный ответ организма, вследствие чего подвергается измене реакция на поступившие инфекционные агенты. Наследственность ревматоидного артрита заключается в повышенном уровне заболеваемости по семейной линии. Также развитию ревматоидного артрита способствует присоединение инфекции, в первую очередь вирус Эпштейна-Барра и Т-лимфотропный вирусчеловека, герпес-вирус, возбудители кори, микоплазмоза и некоторые другие. Данная теория нашла подтверждение в иммунологических исследованиях: у 80% больных ревматоидным артритом выявляется повышенный уровень антител к вирусу Эпштейн-Барра. Кроме того, вирус Эпштейн-Барра способствует образованию ревматоидного фактора. Роль микобактерий на данный момент нашла лабораторное подтверждение в экспериментах с животными.
Выделены следующие факторы риска для ревматоидного артрита:
- возраст старше 45 лет.
- наследственная отягощенность.
- женский пол.
- выявление определенных генов гистосовместимости DW и DR.
- наличие сопутствующих заболеваний, особенно врожденно костно-суставной патологии.
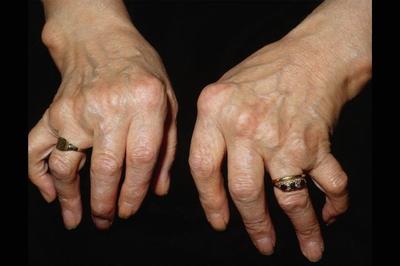
Суставные деформации при ревматоидном артрите
Патогенез
Как уже отмечалось, развитие ревматоидного артрита тесно связано с патологией иммунитета. Формируются циркулирующие иммунные комплексы, в состав которых входит иммуноглобулин G и M. Находясь в крови и прикрепляясь к синовиальным оболочкам, комплексы начинают разрушать клетки хряща. Синовит является результатом воздействия лизосомальных ферментов,высвобождающиеся из нейтрофилов-фагоцитов. На синовиальной оболочке формируется грануляционная ткань, что постепенно разрушает хрящ. Циркулярные иммунные комплексы, проникая в другие органы, обуславливают внесуставные поражения при ревматоидном артрите. В случае неполноценности ферментных систем, передающейся по наследству, возникают семейные случаи заболевания. Особую роль играет нарушение в системе обмена тирозина, гистидина, триптофана, фенилаланина.
Следующий этап развития ревматоидного артрита – формирование специфических ревматоидных гранулем, которые представляют собой фибриновидный некроз, окруженный гистиоцитами. Суставной хрящ эризируется, обнажая костную ткань. В дальнейшем развивается остеопороз, анкилоз, узурация суставных поверхностей, характерная для ревматоидного артрита. К синовиту присоединяется бурсит и тендинит.
Суставно-висцеральная форма ревматоидного артрита является признаком тяжелого течения заболевания и диагностируется при вовлечении в патологический процесс паренхиматозных органов.
Иммунные нарушения приводят также к васкулиту, который протекает в различной форме, вплоть до поражения жизненно важных органов- почек (нефрит), глаз (иридоциклит или увеит), легких (пневмония). На поздних стадиях ревматоидного артрита возможно развитие амилоидоза внутренних органов.
Ревматоидный артрит – это заболевание, дающее высокий процент потери трудоспособности. Средний возраст манифеста заболевания составляет 20-45 лет.
В конечной стадии ревматоидный артрит приводит к полному обездвиживанию суставов.
Симптомы
По течению болезни выделяют 3 формы ревматоидного артрита: без существенного прогрессирования заболевания, медленно и быстро прогрессирующие формы. Вне ремиссии выделяют степени активности патологического процесса – минимальная, средняя и высокая. В начальной стадии ревматоидный артрит проявляет повышенной утомляемостью, умеренной субфибрильной температурной реакцией, иногда – воспалением слюнных желез. Затем присоединяется суставной синдром: воспаление и болезненность суставов, утренняя скованность. Больной чувствует некоторое улучшение при физической нагрузке. Характерным признаком является поражение мелких симметричных суставов: суставы кистей и стоп, лучезапястные, голеностопные суставы. Могут поражаться также плечевые, тазобедренные, межпозвоночные суставы. На вид суставы отечны, кожа над ними гиперемирована, горячая. Отмечается ограниченность движений в поврежденных суставах. Сустав увеличен в объеме, сглажены его контуры. Экссудативно-пролиферативные процессы способствуют его дефигурации. За счет формирования подвывихов, анкилозов и контрактур возникает деформация суставов. Суставной синдром проявляется по типу полиартрита, олигоартрита или моноартрита.
Внесуставные проявления ревматоидного артрита включают в себя ревматоидные узелки, васкулит, полинейропатии. При прогрессировании ревматоидного артрита проявляется атрофия мышц вокруг пораженного сустава, нарушение трофических процессов в коже. Отмечается гипергидроз стоп и ладоней, эритема в области ладоней. Около 1/3 заболевших имеют висцеральные проявления ревматоидного артрита. Изменения в сердце проявляются в виде миокардита, миокардиодистофии, перикардита, эндокардита. Вовлечение почек приводит к амилоидозу, очаговому нефриту, формированию почечной недостаточности. Также возможна пневмония и пневмофиброз. Проявления со стороны печени включают в себя гепатиты, печеночную недостаточность, амилоидоз печени.
Ревматоидный артрит может протекать изолированно либо в сочетании с другими болезнями соединительной ткани, деформирующим остеоартрозом, ювенильный артритом.
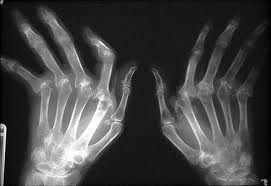
Рентгенография кистей при ревматоидном артрите
Диагностика
Лабораторно-инструментальная программа диагностики ревматоидного артрита включает: общий анализ крови, определение уровня С-реактивного белка, уровень СОЭ, УЗИ, МРТ суставов, рентгенобследования суставов, обнаружение ревматоидного фактора, исследование синовиальной жидкости. Кроме того, наиболее специфическим является определение антитела к циклическому цитрулинированному пептиду (Anti-ССР).
Лечение
Лечение ревматоидного артрита предполагает медикаментозну терапию, физиолечение, ЛФК и даже оперативное вмешательство.
Применяются следующие группы препаратов:
1. Группа нестероидных противовоспалительных препаратов – ибупрофен, диклофенак натрия, ингибиторы ЦОГ. Следут помнить, что длительное применения этих лекарственных средств ведет за собой развитие осложнений со стороны желудочно-кишечного тракта и сердечно-сосудистой системы.
2. Имуннодепрессивные препараты. Препараты этой группы являются базисными в лечении ревматоидного артрита. Наиболее распространены метотрексат, азотиоприн, меркаптопурин и Терапия имунносупрессантами требует постоянного контроля лабораторных показателей крови и мочи.
3. Глюкокортикостероиды также способны уменьшить отечно-воспалительный процесс в суставах.
4. Противомалярийные препараты также используются в лечении ревматоидного артрита. Их назначение целесообразно в комбинации с имунносупрессорами. Обычно эффект от противомалярийной терапии наступает не ранее через несколько месяцев.
5. Биологическая терапия ревматоидного артрита предполагает влияние именно на дефективные звенья иммунитета, обуславливающие развитие заболевания. Биологическая терапия проводится путем подкожных либо внутривенных инъекций. С этой целью применяют ингибиторы фактора некроза опухолей (адалимумаб и инфликсимаб), модуляторы лимфоцитов (абатацепт и ритуксимаб), ингибиторы интерлейкина-6 (тоцилизумаб). Эти препараты обладают высокой эффективностью в борьбе с ревматоидным артритом, однако высока степень обострения псориаза, развития инфекционных заболеваний и лейкемии.
При выраженной суставной деформации целесообразно проводить хирургическое лечение. Оперативное вмешательство предполагает удаление разрушенной капсулы сустава (синовэктомия) либо протезирование сустава.
Среди физиопроцедур следует отметить магнитотерапию, ультрофонофорез, электорофорез.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Артрит ревматоидный, Заболевания и лечение народными и лекарственными средствами. Описание, применение и целебные свойства трав, альтернативная медицина
Ревматизм – это заболевание соединительной ткани воспалительного характера, поражающее прежде всего сердечно-сосудистую систему, и развивающееся в связи с перенесенной стрептококковой инфекцией. Ревматизм является системным заболеванием.
Первые проявления ревматической лихорадки наблюдаются в возрасте от 7 до 15 лет (пик приходится на период полового созревания). Ревматизм представляет собой опасность в связи с формированием пороков сердца с дальнейшей сердечной недостаточностью.
Согласно Международной классификации заболеваний ревматическая лихорадка входит к класс заболеваний системы кровообращения.
Причины, симптомы, диагностика и лечение артрита коленного сустава
Из вирусных инфекций наиболее опасны те, которые вызываются вирусом Эпштейна-Барр, парвовирусом и ретровирусами. Механизм развития болезни связан с аутоиммунными нарушениями.
При воздействии какого-либо неблагоприятного фактора в организме ребенка формируются специальные иммуноглобулины. В ответ на это происходит синтез ревматоидного фактора.
Происходит повреждение суставов. При этом поражаются синовиальные оболочки и кровеносные сосуды, хрящевая ткань.
Разрушаться могут не только суставы, но и краевые части костей (эпифизы). Образующиеся циркулирующие иммунные комплексы разносятся по кровеносным сосудам в различные органы.
При этом имеется риск развития полиорганной недостаточности.
Этиология
В редких случаях болезнь может затронуть центральную нервную систему, дать осложнения на органы сердечно-сосудистой системы.
• Соли золота (например, натрия ауротиомалат) применяют для лечения серопозитивного РА. Пробная доза 10 мг в/м, затем 25 мг в неделю, затем 50 мг в неделю.
По мере достижения суммарной дозы 1000 мг постепенно переходят на поддерживающий режим 50 мг 1 раз в 2– 4 нед. Эффект развивается через 3– 6 мес. Среди побочных эффектов — миелосупрессия, тромбоцитопения, стоматит, протеинурия, поэтому ОАК и ОАМ рекомендуют проводить 1 раз в 2 нед.
M00.9
Свидетельством неэффективности терапии является отрицательная динамика лабораторных исследований, сохранение очага воспаления. В этом случае нужно альтернативное решение о том, как лечить артрит коленного сустава.
Медицинская статистика подтверждает положительную динамику при применении пульс-терапии с использованием гормональных препаратов (метилпреднизолон внутривенно, изотонический раствор в течение трех дней – повторяется три курса через один месяц).
С осторожностью назначают метилпреднизолон в сочетании с циклофосфаном ввиду высокой токсичности препаратов.
2 табл. в сутки первые 2-4 недели, затем по 1 табл. в сутки длительно.
Артриты у детей
Выявляют изменения
Во-первых, при бурсите подвижность колена незначительно ограничена, во-вторых, область суставного воспаления имеет четкие контуры. При пальпации врач быстро определяет границы воспалительного очага. Что касается артрозов, то дифференциацию провести сложнее, поскольку у этих заболеваний, имеющих абсолютно разную этиологию, есть множество схожих признаков.
Повышение качества жизни больных.
сбор анамнеза;
Симптомы заболевания
Классификация ЮРА по МКБ 10 учитывает тип поражения суставов. Выделяют полиартрит и олигоартрит. МКБ 10 подразделяет артрит на острый и подострый. Существует классификация, учитывающая клинические симптомы заболевания.
На сегодня для подтверждения того, действительно ли у пациента реактивный артрит, необходим целый комплекс лабораторных исследований. Для обследования больного привлекаются различные специалисты.
Нужно обязательно пройти осмотр у гинеколога, уролога и терапевта. На необходимость обследования у других медицинских специалистов укажет лечащий врач.
После сбора результатов лабораторных тестов, данных анамнеза, выявления клинических проявлений назначается применение тех или иных препаратов.
• Циклоспорин применяют при лечении РА редко, только в случаях рефрактерности к другим препаратам. Доза составляет 2, 5– 4 мг/кг/сут. Эффект развивается через 2– 4 мес. Побочные действия серьёзны: артериальная гипертензия, нарушение функции почек.
Общие симптомы:
Пиогенный артрит неуточненный. Инфекционный артрит БДУ
Степени нарушения функции
Новым направлением в лечении ревматоидного артрита является терапия, предусматривающая применение так называемых биологических агентов (biologic agents). Действие препаратов основано на ингибировании синтеза цитокинов (ФНО-α и ИЛ-1β).
Диспепсические явления, кожный зуд, головокружение, лейкопения, поражение сетчатки глаз.
Не выявляют специфических отклонений
Учимся жить с диагнозом по МКБ 10 — ревматоидный полиартрит
Метки:
Тактика применения
Классификация артритов по МКБ 10
(по наличию РФ): серопозитивный, серонегативный •
Циклофосфамид (ампулы по 200 мг),эндоксан – таблетки по 50 мг
физиотерапевтические процедуры;
Симптомы реактивного артрита
Отечность
Вторая степень – боль усиливается, ограничение двигательной активности таково, что приводит к снижению трудоспособности и ограничению самообслуживания.
острым началом;
1 Код по международной классификации
Хроническое ревматическое заболевание сердца характеризуется поражением клапанов сердечной мышцы. Развивается поствоспалительный фиброз краевого типа на створках клапана, что приводит к пороку сердца из-за недостаточности его функционирования и стеноза.
Обычно такие проблемы появляются после того, как человек перенес острую форму лихорадки ревматического типа. В итоге ревматические сердечные пороки развиваются уже как результат ревмокардита.
Обычно преобладают пороки изолированного типа — недостаточность митрального или аортального клапана, стеноз митрального типа либо сочетание нескольких патологий.
МКБ-10 — это международный нормативный документ, в котором имеется список всех известных заболеваний. Они распределены по разделам и имеют определенные коды.
Это международная разработка. Создателем является Всемирная организация здравоохранения.
Документ каждые 10 лет пересматривается, так что в него постоянно вносятся различные новые заболевания и их разновидности. Классификация создана для того, чтобы облегчить процесс сбора и хранения информации по различным болезням.
Хронические ревматические сердечные заболевания имеют коды от I05 до I09. Если у человека ревматические недуги митрального клапана, то предполагается код I05.
Сюда включен митральный стеноз. Это сужение клапана, причем природа заболевания исключительно ревматическая.
Кроме того, входит еще сужение, которое осложнено недостаточностью функционирования поврежденного клапана. Также входят и другие уточненные или не уточненные заболевания ревматической природы, которые поражают именно митральный клапан.
Но при этом исключаются все случаи, которые являются неревматическими.
Ревматические заболевания аортального клапана имеют код I 06. При этом исключается все случаи, которые не уточнены как ревматические. Для ревматических заболеваний трехстворчатого клапана имеется номер I07. Сюда входят все уточненные и не уточненные заболевания, но при этом исключаются те, которые не имеют ревматической природы.
Если поражены несколько клапанов одновременно, то используется номер I08. Сюда включены все уточненные и не уточненные случаи такого заболевания, но при этом исключается эндокардит. Для других ревматических болезней сердечной мышцы использует номер I09.
2 Симптомы ХРБС
Клинические симптомы ревматизма характеризуются разнообразными проявлениями со стороны сердечно-сосудистой и нервной системы, суставов и кожи. Существуют так называемые большие диагностические критерии ревматизма – полиартрит, хорея, кардит, краевая эритема и подкожные узелки.
Классическим проявлением ревматизма является полиартрит с «летящими», мигрирующими артралгиями. Суставной синдром сопровождается болями в крупных суставах, реже процесс развивается в суставах стоп и кистей, грудинноключичного сочленения.
Определяется отечность и гиперемия кожи над суставом. Не смотря на широкую распространенность артрита при ревматизме, диагностическую ценность он имеет лишь в сочетании с малыми признаками ревматизма.
К малым диагностическим признакам ревматизма относят лихорадку, ускорение СОЭ, положительный СРБ в крови, увеличение интервала PR на электрокардиограмме. Ревмокардит проявляется прежде всего наличием тахикардии.
Аускультативно диагностируется так называемый ритм галопа или эмбриональный сердечный ритм. Увеличение интервала PR на ЭКГ говорит о наличии атриовентрикулярной блокаде различной степени.
На рентгенографии выявляется расширение границ сердца. Кроме сердечных шумов при аускультации можно выслушать шум трения перикарда.
Постепенно развивается сердечная недостаточность застойного характера. Кожные проявления ревматизма характеризующиеся прежде всего появлением специфических ревматических узелков, представляющие собой припухлость в области костных выступов, безболезненные при пальпации.
Кожные покровы не спаяны с узелками. Ревматическая хорея представляет собой поражение центральной нервной системы.
Синонимы заболевания – малая хорея, пляска Святого Витта, хорея Сиденгама. Она проявляется хаотичными неконтролируемыми движениями различных частей тела, с сопутствующей мышечной слабостью.
Ревматическая хорея представляет собой позднее проявление ревматизма, и поэтому наблюдается чаще тогда, когда признаков полиартрита уже нет. При развитии хореи пациент утрачивает способность писать либо резко меняется почерк.
Больной гримасничает, падает при ходьбе, поведение становится неадекватным. В дальнейшем непроизвольные движения распространяются на обширные участки тела, в результате нарастающей мышечной слабости больной не может ходить, стоять и сидеть, присоединяются параличи.
Из-за неконтролируемых движений больной может наносить самотравмы. Во время сна проявления могут немного утихать.
Проявляется эмоциональная неустойчивость. Краевая эритема проявляется быстроисчезающей сыпью, с четкими звездчатыми контурами.
Проявляется она главным образом на туловище, бедрах, плечах, и может иметь различные размеры. При надавливании розовые элементы сыпи бледнеют.
Краевая эритема не сопровождается зудом.
3 Необходимая диагностика
В первую очередь доктор должен выслушать все жалобы пациента.
Обязательно обращается внимание на одышку, симметричность отечности на нижних конечностях, учащенное сердцебиение и слабость.
Потом нужно собрать полный анамнез пациента и данные по всем его заболевания. Следует обратить внимание на предрасположенность к тонзиллиту, в том числе и ангине. Также нужно учитывать ранее перенесенную лихорадку ревматической природы, которая проявлялась очень остро. Еще учитываются и ревматические атаки, которые часто повторяются.
Дальше проводится осмотр пациента. Нужно обратить внимание на его внешний вид. Сразу заметны симптомы, которые указывают на общую интоксикацию. Учитывается перкуссия, то есть определяется методом выстукивания границы сердца. Выслушиваются шумы, различные проблемы в ритме работы сердца, глухота тонов. Эта методика называется аускультацией.
После этого назначается ЭКГ. Это исследование проводится для определения аритмии. Может применяться допплерэхокардиография. Этот метод поможет определить тип сердечного порока, выявить проблемы с гемодинамикой. Дополнительно назначаются консультации у кардиохирурга, кардиолога и ревматолога.
Хронические ревматические сердечные заболевания являются опасными из-за своих последствий — это аритмия, тромбоэмболия, тромбозы, эндокардит бактериальной природы, недостаточность функционирования сердечной мышцы.
Так что очень важно проводить профилактику. Для этого нужно правильно питаться, закаливаться и активно отдыхать на природе.
Обязательно требуется санация всех очагов воспалительных процессов, особенно если они перешли в хроническую форму.
Ревматические заболевания бывают разными, но одной из самых опасных для человека является хронический ревматический недуг сердца. Такое заболевание развивается обычно после того, как человек перенес тяжелое заболевание инфекционного характера, причем чаще всего возбудителем является стрептококковая инфекция.
Существует несколько отдельных кодов, так как хронические ревматические заболевания могут быть разными в зависимости от пораженных клапанов и их нарушений.
Для диагностики ревматизма широко используются лабораторные и инструментальные методы обследования. При активном ревматическом процессе выявляется лейкоцитоз, формула белой крови сдвинута влево, анемия, увеличивается СОЭ.
Протеинограмма выявляет диспротеинемию. Повышается уровень серомукоида, титр АСГ, АСЛ-О, иммуноглобулины А, М и G.
Большое значение имеет определение показателя С-реактивного белка, ЦИК и антикардиальных антител. / При оценки клинических симптомов при ревматизме диагностическое значение имеют большие и малые критерии.
Наличие 2-х больших или 1 большого и 2-х малых диагностических критериев свидетельствует в пользу ревматизма. Диагностика степени активности ревматического процесса включает в себя оценку как клинических, так и лабораторных признаков.
Диагностические мероприятия и лечение
На первичном приеме кардиолог составляет список жалоб и симптомов, проводит аускультацию, измеряет давление и пульс.
Затем пациента направляют на лабораторные анализы, кардиограмму и УЗИ. При необходимости больной проходит катетеризацию и МРТ.
Пациенту с утвержденным диагнозом назначают терапию лекарственными препаратами или хирургическое вмешательство. Дополнительно (и после консультации с врачом!) могут применяться народные методы лечения.
Медицинские препараты, используемые при ревматизме сердца, должны не только устранять симптомы, но и воздействовать на основное заболевание.
Лекарственные средства:
- Противоаритмические препараты (бисопролол).
- Диуретики (фурасемид или гидрохлортиазид).
- Гликозиды, оказывающие кардиотоническое воздействие.
- Антибиотики, для устранения хронических очагов инфекции.
Если медикаментозная терапия не эффективна, назначается хирургическое вмешательство:
- Операции на клапанных створках.
- Стентирование и шунтирование коронарных артерий.
- Рассечение тканей клапанов.
Как дополнение к основному протоколу лечения могут добавляться народные средства, это в первую очередь настойки и отвары.
Хорошо зарекомендовала себя настойка календулы.
Она укрепляет миокард и улучшает функционирование ЦНС.
Комплексная терапия ревматизма направлена на снижение симптомов воспалительного характера, подавление активности инфекции, профилактику развития или прекращение прогрессирования сердечных проявлений.
Этапность противоревматической терапии включает стационарное лечение, продление госпитализации в кардио-ревматическом диспансере и диспансерный учет у кардиоревматолога по месту жительства. Больному назначается постельный режим, рациональный режим питания.
В зависимости от тяжести сердечных проявлений постельный режим может длиться до месяца. Этиотропное лечение ревматизма включает назначение пенициллина, патогенетическая – стероидные и нестероидные противовоспалительные препараты.
Пенициллинотерапию проводят в течение 2-х недель. Хронические очаги инфекции требуют более длительного лечения или комбинации различных групп антибиотиков.
Возможна комбинация пенициллина с макролидами, цефалоспоринами. В качестве противовоспалительного препарата используют НПВС в течение 1-15, месяцев или глюкокортикоиды.
Терапию преднизолоном необходимо сопровождать коррекцией питания – увеличить потребление калийсодержащих продуктов (чернослив, хурма, курага, изюм и ). Также возможно применять хинолиновые препараты, однако длительность их назначения может достичь 2-х лет.
Поддержание сердечной мышцы целесообразно кардиотрофическими препаратами: раствор или таблетки рибоксина, кокарбоксилаза, АТФ, фосфаден, карнитин, милдронат и другие. Ревматическая хорея требует назначения диазепама (сибазона), галоперидола, витаминотерапии, успокаивающих физиопроцедур.
По возможности показано проведение санации хронических очагов инфекции, в частности тонзилэктомии. После стихания остроревматического процесса пациенты должны получать курсы оздоровительного санаторно-курортного лечения.
Показаны закаливающие и дозированные физические процедуры. Профилактика рецидивов ревматизма предусматривает введение депо-препаратов – пенициллины пролонгированного действия.
Первое введение бициллина-5 показано на этапе стационарного лечение, затем его вводят каждые 2-4 недели круглогодично. После перенесенного ревмокардита бициллинопрофилактику проводят до достижения пациентом 21 года, при ревмопроцессе без вовлечения сердца – в течение 5 лет после последнего обострения.
Профилактика
Первичная профилактика ревматизма включает в себя меры по предупреждению развития заболевания. С этой целью показаны закаливания, полноценное питание и другие меры, повышающие иммунитет.
Следует своевременно диагностировать и проводить лечение стрептококковых инфекций. Необходимо выявлять и формировать группу риска по развитию ревматизма.
Это дети из семей, где родители болеют ревматизмом, часто болеющие дети, с диагностированным хроническим тонзиллитом. Вторичная профилактика проводится среди пациентов, страдающими ревматизмом.
В активной фазе заболевания необходимо наблюдаться ревмокардиологом ежемесячно в течение первых 3-х месяцев от начала заболевания, а затем 1 раз в квартал. Через год от начала заболевания ревмокардиолога следует посещать ежегодно.
Так же необходимы консультации смежных специалистов – ЛОР-врача, невролога, стоматолога, окулиста, гинеколога. Контроль анализа крови проводится до 6 раз в год, анализ мочи берется до 4-х раз в год.
Функциональные методы обследования (ЭКГ, ФКГ, ЭхоКГ) – ежеквартально. До 4-х раз в год проводится анализ на ревмопробы.
При затухании процесса, в неактивную фазу, обследоваться у ревмокардиолога необходимо 2-4 раза в год, так же следует консультироваться у смежных специалистов, контролировать лабораторные показатели крови и мочи.
42a96bb5c8a2acfb07fc866444b97bf1
Источник


