Ревматоидный артрит и порок сердца
При обнаружении у больного РА митрального стеноза всегда необходимо исключать его ревматическую этиологию, так как сочетание РА с предшествующим ревматическим пороком признается многими авторами. Патогмоничным признаком ревматоидного артрита являются ревматоидные узелки в миокарде, перикарде и в эндокарде в основании митрального и аортального клапанов, в области фиброзного кольца
Ревматоидный артрит (РА) — хроническое системное воспалительное заболевание соединительной ткани с прогрессирующим поражением преимущественно периферических (синовиальных) суставов по типу симметричного эрозивно-деструктивного полиартрита с частыми внесуставными проявлениями, среди которых поражение сердца, по данным вскрытия, отмечается в 50-60% случаев [1, 4, 7]. Изменения в сердце при РА в недавнем прошлом выделяли в суставно-сердечную форму заболевания. При поражении суставов, когда заметно снижается физическая активность, сердечная патология часто маскируется, что требует от врача более внимательного и тщательного обследования больного. При этом клинические изменения со стороны сердца, как правило, минимальные и редко выходят на первый план в общей картине основной болезни. Системные проявления РА, в том числе и поражение сердца, определяют прогноз в целом, поэтому важно их раннее распознавание и целенаправленное лечение.
Морфологическая картина
 |
| Рисунок 1. Интерстициальный миокардит, умеренный васкулит. Окр. гематоксилином и эозином. Х 150 |
Частота поражения миокарда при РА в форме миокардита не выяснена. Это обусловлено, с одной стороны, трудностью диагностики миокардита у лиц с ограниченной двигательной активностью, с другой — отставанием клинических проявлений от морфологических изменений сердца [6, 7]. Патология миокарда носит полиморфный характер в связи с наличием различной давности сосудистых поражений [7]. В одних сосудах имеется васкулит, в других — гиалиноз, в третьих — склероз. Характер васкулита может быть пролиферативным и редко пролиферативно-деструктивным. В воспалительном инфильтрате преобладают лимфогистиоцитарные элементы как в периваскулярном пространстве (рис. 1), так и в стенке сосудов. Следует отметить, что при активации основного процесса наблюдается сочетание старых и свежих сосудистых изменений. Наряду с этим встречается очаговый, или диффузный, интерстициальный миокардит, заканчивающийся развитием мелкоочагового кардиосклероза. У больных ревматоидным артритом нередко развивается бурая атрофия миокарда с накоплением липофусцина в кардиомиоцитах (рис. 2). Эти изменения могут являться причиной стенокардии. Патогмоничным признаком ревматоидного артрита являются ревматоидные узелки в миокарде, перикарде и эндокарде в основании митрального и аортального клапанов, в области фиброзного кольца. В исходе узелка развивается склероз, вызывающий формирование недостаточности клапанов. Миокардит проявляется и диагностируется, как правило, на высоте активности основного ревматоидного процесса, то есть при очередном выраженном обострении суставного синдрома.
Клиника
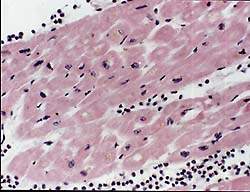 |
| Рисунок 2. Интерстициальный миокардит. Отложения липофусцина в перинуклеарных пространствах. Окр. гематоксилином и эозином. Х 400 |
Ведущей жалобой при миокардите в дебюте поражения сердца являются неприятные ощущения в области сердца (кардиалгии), невыраженные, длительные, разлитые и без четкой локализации, как правило, без иррадиации и не купирующиеся нитратами. К основным жалобам относятся сердцебиение, перебои и реже одышка при физической нагрузке. Быструю утомляемость, повышенную потливость и субфебрилитет врачи обычно связывают с очередным обострением РА, а не с кардиальной патологией [3].
При аускультации физикальные данные выявляют тахикардию и ослабление I тона с систолическим шумом, нередко удается выслушать III тон. Как правило, миокардит при РА не склонен к прогрессированию, признаки сердечной недостаточности отсутствуют [4].
Данные ЭКГ
При обычном ЭКГ-исследовании могут отмечаться снижение зубцов Т, опущение интервалов ST, небольшие нарушения внутрижелудочковой проводимости. Эти изменения неспецифичны и могут сопровождать различные заболевания. Более характерное для миокардитов замедление атриовентрикулярной проводимости бывает редко.
В литературе описано значительное число наблюдений, когда нарушение ритма сердца служит единственным патологическим симптомом поражения коронарных артерий. Нарушение ритма и проводимости при активном РА существенно чаще определяется при суточном мониторировании ЭКГ и чреспищеводном электрофизиологическом исследовании, чем при обычной ЭКГ. Так,
И. Б. Виноградова [2] при исследовании больных РА с использованием вышеуказанной методики выявила нарушение ритма и проводимости у 60% больных, в том числе предсердную (18%) и желудочковую (10%) экстрасистолию, пароксизмальную тахикардию (4%), мерцательную аритмию (6%), проходящую блокаду правой ножки пучка Гиса (20%) и атриовентрикулярную блокаду II степени (2%). Также было высказано предположение, что депрессия ST, выявляемая при чреспищеводном электрофизиологическом исследовании, является косвенным признаком изменения коронарной микроциркуляции вследствие ревматоидного васкулита. Поэтому у данных больных отмечены высокие уровни циркулирующих иммунных комплексов, ревматоидного фактора, антител к кардиолипину Ig M. Важно отметить, что в этой же группе больных имелись другие признаки васкулита: дигитальный артериит, сетчатое ливедо, синдром Рейно и ревматоидные узелки. Следовательно, если рутинные клинические методы исследования не выявляют достаточно убедительных признаков ревматоидного миокардита, то современные электрофизиологические исследования обнаруживают факты нарушений функции сердца, что указывает на связь этих изменений с активностью ревматоидного процесса. Подтверждением этому может служить положительная динамика изменений под влиянием адекватного лечения основного заболевания, обычно отмечаемая при регрессе суставного синдрома.
Дифференциальная диагностика
Дифференциальная диагностика миокардита и миокардиодистрофии, нередко проводящаяся у больных РА, длительно получающих массивную лекарственную терапию, затруднена, т. к. клинические проявления в том и другом случае близки [5, 6]. Наличие миокардита подтвердит положительная динамика его проявлений под влиянием правильно подобранного и назначаемого в адекватных дозах противоревматического лечения.
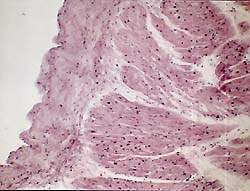 |
| Рисунок 3. Утолщение перикарда. Склероз. Окр. гематоксилином и эозином. Х 150 |
Перикардит является наиболее характерным поражением сердца при РА [1]. Патологоанатомически он выявляется в подавляющем большинстве случаев в виде фиброзного, реже геморрагического перикардита; нередко обнаружение характерных ревматических гранулем. Отличительной особенностью перикардита при ревматоидном артрите является участие в воспалении крупных базофильных гистиоцитов под зоной фибринозных наложений. Глубже формируется грануляционная ткань, содержащая лимфоциты и плазматические клетки, с утолщением перикарда и формированием грубого склероза (рис. 3).
Больной может предъявлять жалобы на боли в области сердца разной интенсивности и длительности. Частота клинической диагностики перикардита различна (20-40%) и зависит в основном от тщательности клинического изучения больного и уровня компетентности клинициста. В большинстве случаев анатомически определяются спайки в полости перикарда и утолщение последнего за счет склеротического процессса, нередко рецидивирующего. Выпот обычно небольшой, без признаков тампонады. Подтверждается, как правило, данными рентгенологического исследования, указывающими на нечеткость и неровность контуров сердца. Шумы трения перикарда непостоянны, выслушиваются далеко не у всех больных, хотя в некоторых случаях остаются длительно в виде перикардиальных щелчков в различные фазы сердечного цикла, что фиксируется качественным ФКГ-исследованием. ЭКГ-изменения у большинства больных неспецифичны для перикардита. Но в случае появления даже умеренного экссудата можно наблюдать снижение вольтажа QRS с положительной динамикой при уменьшении выпота. Перикардиты при РА склонны к рецидивированию. В части случаев перикардиты сопровождаются появлением конкордантных отрицательных зубцов Т на многих ЭКГ-отведениях, что может приводить к постановке ошибочного диагноза инфаркта миокарда. Большое значение в обнаружении РА-перикардитов имеет эхокардиография, позволяющая выявлять изменения перикарда (его уплотнение, утолщение, наличие жидкости) и динамику этих изменений при повторных исследованиях. Во многих случаях ЭХО-изменения перикардита являются неожиданной находкой как для больного, так и для лечащего врача [8].
Эндокардит при РА отмечается значительно реже, чем перикардит. Патологоанатомические данные свидетельствуют о нередком вовлечении в процесс эндокарда, в том числе клапанного, в виде неспецифических воспалительных изменений в створках и клапанном кольце, а также специфических гранулем. У большинства больных вальвулит протекает благоприятно, не приводит к значительной деформации створок и не имеет ярких клинических проявлений. Однако у некоторых больных течение вальвулита может осложняться деформацией створок и сопровождаться выраженной недостаточностью пораженного клапана, чаще митрального, что диктует необходимость хирургической коррекции порока. Обычно эндокардит сочетается с миокардитом и перикардитом. В литературе обсуждается возможность образования стенозов митрального и аортального клапанов, но единого мнения по этому вопросу нет [6]. При обнаружении у больного РА митрального стеноза всегда необходимо исключать ревматическую этиологию его, т. к. сочетание РА с предшествующим ревматическим пороком признается многими авторами [4].
С целью изучения характера клапанной патологии сердца при РА проанализированы результаты лечения 297 больных с достоверным РА по критериям АРА. Анализ показал, что чаще всего — в 61,6% случаев — имеет место митральная регургитация. При этом у 17,2% больных она была умеренной или выраженной. У 152 (51,2%) больных полипроекционное ЭХО-КГ-исследование структурных изменений створок клапанов не выявило. Более детальный анализ позволил выделить в отдельную группу 14 больных, которые имели в анамнезе ревматизм и ревматический порок сердца. РА эти больные заболели за 1–24 года до исследования (в среднем через 8,9 года). 7 человек из них имели характерные признаки ревматического митрального стеноза (у 3 — выраженного) в сочетании с митральной регургитацией разной выраженности и признаки аортального порока, который у 1 больной был диагностирован как сочетанный. У 2 больных митральный порок был в виде умеренной митральной недостаточности и комбинировался с недостаточностью аортального клапана. У 3 больных выявлены признаки ревматической недостаточности митрального клапана. У 2 больных отмечался выраженный сочетанный аортальный порок в комбинации с относительной недостаточностью митрального клапана.
Таким образом, наши данные подтверждают возможность заболевания РА лиц, ранее болевших ревматизмом и имеющих ревматические пороки сердца.
В отдельную группу были выделены 38 больных (средний возраст 58,7 года, давность РА 12,8 года) с наличием структурных изменений клапанного аппарата сердца в виде тотального краевого утолщения створок или отдельных очагов утолщения, нередко достигающих больших величин (13х6 мм), признаков кальциноза и ограничения подвижности створок. Створки митрального кольца оказались измененными у 19, аортального — у 33, трикуспидального — у 1 больной, причем у 16 пациентов были сочетанные изменения митрального и аортального клапанов, у 1 — митрального и трикуспидального. У 17 из 19 больных структурные изменения митральных створок сопровождались митральной регургитацией.
У 17 из 33 больных с изменениями аортальных створок диагностировалась аортальная регургитация, при этом у 12 она была умеренной или выраженной. У 16 больных, в том числе у 2 с признаками кальциноза, имел место склероз аортальных створок без нарушения функции клапана, что нашло свое подтверждение и неизмененным трансаортальным кровотоком. У 1 больной со значительным утолщением створок и умеренной аортальной регургитацией имелось ограничение открытия их (1-2 см) и повышение трансаортального градиента давления, т. е. признаки аортального стеноза. И еще у 1 больной 33-летнего возраста был диагностирован врожденный двухстворчатый аортальный клапан с признаками умеренной аортальной регургитации. Выраженная трикуспидальная регургитация была диагностирована у 3 больных с очаговым утолщением трикуспидальных створок, причем у 1 из них было диагностировано легочное сердце как осложнение ревматоидного поражения легких.
Возникает вопрос: все ли обнаруженные изменения у этой группы, состоящей из 33 больных, являются следствием РА? Анализ наших данных показал, что большинство больных этой группы были в возрасте 51–74 лет. У 19 из них диагностировалась артериальная гипертензия, имелись признаки ишемической болезни сердца, 4 больных перенесли инфаркт миокарда, 1 — острое нарушение мозгового кровообращения. Результаты исследования показали, что у лиц с высокими цифрами артериального давления изменения клапанного аппарата были более выраженными, и только у них диагностировался кальциноз митрального клапана и/или аортального клапана, признаки аортальной регургитации, гипертрофия стенки левого желудочка и межжелудочковой перегородки, а также утолщение стенок аорты с признаками дилятации и диастолическая дисфункция левого желудочка. Выявленные ЭХО-КГ-изменения в этой группе больных не отличаются от таковых при атеросклеротическом кардиосклерозе, атеросклерозе аорты и являются классическими. Поэтому в этой группе больных не представляется возможным исключить атеросклеротический генез пороков сердца. Вместе с тем вполне вероятно, что собственно ревматоидное поражение клапанов может служить тем благоприятным фоном, на котором в дальнейшем развиваются выраженные структурные изменения створок, патология которых доминирует как в клинической, так и в ЭХО-КГ-картине атеросклеротического поражения клапанов сердца. В каждом случае вопрос о генезе порока при РА требует учета всех имеющихся клинических данных.
Литература
1. Балабанова Р. М. Ревматоидный артрит. В кн.: Ревматические болезни (руководство по внутренним болезням)/ Под ред. В. А. Насоновой и Н. В. Бунчука. — М.: Медицина, 1997. С. 257-295.
2. Виноградова И. Б. Нарушение сердечного ритма и проводимости у больных ревматоидным артритом// Автореф. дис. … канд. мед. наук. М., 1998. С. 21.
3. Елисеев О. М. Амилоидоз сердца// Тер. арх. 1980. № 12. С. 116-121.
4. Котельникова Г. П. Поражение сердца при ревматоидном артрите// В сб.: Ревматоидный артрит. — М.: Медицина, 1983. С. 89-90.
5. Котельникова Г. П., Лукина Г. В., Муравьев Ю. В. Кардиальная патология при вторичном амилоидозе у больных ревматическими заболеваниями// Клин. ревматол. 1993. № 2. С. 5-8.
6. Немчинов Е. Н., Каневская М. З., Чичасова Н. В. и др. Пороки сердца у больных ревматоидным артритом (результаты многолетнего проспективного клинико-эхокардиографического исследования)// Тер. арх. 1994. № 5. С. 33-37.
7. Раденска-Лоповок С. Г. Морфологические методы исследования и диагностики в ревматологии В кн.: Ревматические болезни (руководство по внутренним болезням) под ред. В. А. Насоновой и Н. В. Бунчука. М.: Медицина, 1997. С. 80-94.
8. Цурко В.В. Асептический некроз головок бедренных костей при ревматоидном артрите и системной красной волчанке. Клинико-инструментальная диагностика и исходы: Автореф. дис. … д-ра мед. наук. М., 1997. С. 50
Источник
Ревматоидный артрит
Поражение сердца при ревматоидном артрите традиционно называют «ревматоидной болезнью сердца», при которой в патологический процесс могут вовлекаться все структуры органа. Перикардит — наиболее частое проявление поражения сердца при ревматоидном артрите, характеризуется небольшим скоплением серозного выпота с низким уровнем глюкозы в экссудате.
Вовлечение в патологический процесс эндокарда и формирование порока сердца (клапанной регургитации) у больных ревматоидным артритом развивается в результате неспецифического воспалительного процесса, васкулита или гранулёматоза в створках клапанов, чаще митрального и аортального. Ревматоидный миокардит, по данным аутопсий, выявляется с частотой до 30% случаев, но в клинической практике распознаётся значительно реже.
https://www.youtube.com/watch?v=2ohFfU6I5VA
Одной из причин поражения миокарда при ревматоидном артрите может быть амилоидоз, самое тяжёлое осложнение ревматоидного артрита. У ряда больных ревматоидным артритом диагностируют артериальную лёгочную гипертензию, причиной которой могут стать повышенная вязкость крови, интерстициальный фиброз лёгких, облитерирующий бронхиолит.
Распространенность ревматоидного артрита в популяции — 0,5-1%. Заболевание чаще наблюдают у женщин (соотношение с мужчинами 2:1-3:1). Первичная локализация аутоиммунного воспаления при ревматоидном артрите — синовиальная оболочка суставов, но в патологический процесс часто вовлекаются другие органы, в частности сердечно-сосудистая система. Клинически явное поражение сердца диагностируют у 2-15% больных, по результатам аутопсий — у 70-80%.
В подавляющем большинстве случаев ревматоидная болезнь сердца протекает бессимптомно.
Перикардит с клиническими проявлениями регистрируют не более чем в 2% случаев. По данным исследований с применением эхокардиографии, также выполненных на небольших выборках больных ревматоидным артритом, частота перикардита или перикардиальною выпота составляет от 1 до 26%. В единственном исследовании с применением чреспишеводной эхокардиографии у 30 больных ревматоидным артритом перикардит обнаружен в 13% случаев (и не обнаружен у контрольных лиц).
ываыаываы
Существует тесная связь между вероятностью возникновения перикардита и уровнем ревматоидного фактора, нодулярным поражением и показателем СОЭ (более 55 мм/ч). В случае острого возникновения перикардита пациенты жалуются на боль за грудиной с иррадиацией в левое плечо, спину, эпигастральную область. Боль выраженная, длительная, сопровождается одышкой, усиливается в положении лежа на спине или на левом боку.
Могут наблюдаться отеки нижних конечностей. При осмотре наблюдают тахикардию и шум трения перикарда, иногда фибрилляцию (трепетание) предсердий. Характерной особенностью перикардиального экссудата служит низкий уровень глюкозы в сочетании с высоким содержанием белка, ЛДГ и ревматоидным фактором. Изредка возможно формирование тампонады сердца и констриктивпого перикардита.
Ревматоидный миокардит распознают редко, хотя по данным аутопсий в зарубежных исследованиях диагностируют в 25-30% случаев, и он ассоциируется с активным РА с внесуставными проявлениями, высоким титром ревматоидного фактора, аитинуклеарных антител и признаками системного васкулита. Редко кардиомиопатия связана с амилоидной инфильтрацией.
Клинические признаки миокардита включают нарушения ритма и проводимости, появление при аускультации III или IV тона, систолического шума, неспецифические изменения сегмента ST и зубца P при сцинтиграфии миокарда обнаруживают очаговые или диффузные изменения. Диастолическая дисфункция левого желудочка, установленная с помощью эхокардиографии, может быть следствием ревматоидного мокардита,
Ревматоидные пороки сердца при РА диагностируют у 2-10% больных (по данным кафедры факультетской терапии им. акад. А.И. Нестерова РГМУ — у 7,1% больных).
Поражение клапанов сердца при ревматоидном артрите обусловлено как хроническим, рецидивирующим воспалительным процессом, так и гранулематозом и/или васкулитом. Пороки сердца чаще развиваются при длительном (многолетнем) течении эрозивного РА с высоким уровнем ревматоидного фактора и внесуставиыми проявлениями. В то же время ревматоидные пороки сердца обычно не сопровождаются тяжелыми гемодинамическими нарушениями и клиническими проявлениями.
Тяжелые пороки наблюдают редко. Митральную регургитацию чаще обнаруживают у больных с ревматоидными узелками, что позволяет думать об ассоциации клапанного поражения и тяжести системных проявлений РА. Одной из причин тяжелой митральной регургитации бывает разрыв структур митрального комплекса в случае локализации в нем ревматоидной гранулемы (узла). Есть также данные, что аортальная недостаточность при РА отличается прогрессирующим течением в сравнении с аортальными пороками при других заболеваниях.
Основной метод диагностики ревматоидного перикардита — трансторакальная эхокардиография, позволяющая обнаружить выпот в перикарде и снижение диастолического наполнения во время вдоха. Вспомогательные методы — мультиспиральная компьютерная томография и магнитно-резонансная томография (МРТ); необходимость в этих исследованиях может возникнуть при решении вопроса о хирургическом лечении.
Характерные для перикардита изменения на ЭКГ могут быть неспецифичными или отсутствовать у больных РА, однако возможно обнаружение таких классических признаков, как электрическая альтернация, диффузная элевация сегмента ST.
Основной метод диагностики ревматоидного миокардита — трансторакальная цветная допплерография, позволяющая диагностировать диффузные или узелковые утолщения створок митрального или аортального клапана, что отличает эти изменения от ЭхоКГ-признаков ревматического вальвулита. Суточное мониторирование ЭКГ по Холтеру позволяет выявить желудочковые и наджелудочковые экстрасистолы, а также оценить их клиническую значимость.
Этиологическая трактовка пороков сердца при РА всегда представляла большие трудности. Вуwaters предложил выделить в группе больных с пороками сердца и хроническим артритом 3 подгруппы:
- сочетание двух болезней — ревматической болезни сердца (РБС) и РА [«сочетанная форма ревматической лихорадки (РЛ) и РА»];
- истинно ревматоидные пороки сердца;
- постревматическая артропатия Жакку.
Отечественными авторами описан еще один вариант болезни, который имеет следующие особенности:
- начало эпизодов обратимых артритов в детском, подростковом возрасте с формированием в ряде случаев пороков сердца, что соответствовало картине РА;
- присоединение после длительного «светлого» промежутка стойкого, хронического артрита с типичной картиной РА, наличием внесуставных проявлений (чаще других — интерстициальный фиброз легких, синдром Рейно) и серопозитивного по ревматоидному фактору.
Однако редкость данного варианта болезни, необходимость многолетнего тщательного мониторинга симптомов не позволяют надеяться на быстрый прогресс в понимании обнаруженного феномена в ближайшие годы, что вызывает огорчение, ибо, как пишет академик Н.А. Мухин, «каждый пациент обогащает наши представления о болезни новыми деталями», и приводит высказывание Р. Вихрова: «Редкие болезни важны потому, что они действуют не только на наши чувства, но и па разум».
Лечение ревматоидной болезни сердца проводят в соответствии с общепринятыми стандартами с обязательным назначением болезнь модифицирующего лечения (метотрексат, дефлуномид и др.) для контроля активности РА. Экссудативный перикардит служит показанием для назначения короткого курса глюкокортикоидов. В отдельных случаях может понадобиться пери кардиоцентез.
По имеющимся немногочисленным данным, наличие ревматоидной болезни сердца существенно не влияет на прогноз у больных РА.
Страдаете от раздражающей боли в суставах? Возможно, это просто признак старения, а может быть, это симптом артрита! Изучите всю эту информацию, чтобы разобраться с данным вопросом.
Боль в суставах, отеки, скованность движений – все это классические симптомы артрита. Тем не менее есть и некоторые тихие признаки, которые могут маскироваться как нечто незначительное, на самом деле являясь началом болезни. Знаете ли вы, на что следует обращать внимание? Прежде всего следует понимать разницу между двумя основными типами артрита.
Ревматоидный артрит является проблемой для людей любого возраста. Это аутоиммунное заболевание, которое провоцирует воспалительные процессы, атакующие сосуды и приводящие к появлению отеков, чувствительности, боли, ограниченности движений. Ревматоидный артрит может воздействовать и на внутренние органы. Остеоартрит отличается похожими симптомами, но появляется из-за износа суставов.
Усталость
Усталость обычно является первым признаком ревматоидного артрита. Могут пройти недели или даже месяцы, до того как появятся другие симптомы, обычно они сопровождаются общим дискомфортом или легкой депрессией. Прежде всего люди замечают отсутствие достаточного количества энергии, как будто у вас вирус или простуда. Порой это просто реакция на повышенный уровень воспалительных процессов в организме, но иногда дело именно в ревматоидном артрите. К тому же иногда эта болезнь вызывает анемию, которая тоже приводит к ощущению подавленности. Определить причину такого состояния поможет анализ крови.
Легкая лихорадка
Если у вас постоянно слегка повышенная температура, а также другие признаки заболевания, вам следует обратить внимание на состояние своего здоровья. Речь не идет о сильном повышении температуры, просто человек чувствует, что у него легкий жар. Необъяснимая лихорадка, особенно та, которая подолгу не проходит, — это явный признак того, что вам нужна медицинская помощь.
Если у вас в организме неконтролируемый воспалительный процесс, вы можете заметить снижение аппетита. Потеря веса обычно не слишком резкая, тем не менее пациенты отмечают потерю интереса к пище. К тому же воспалительный процесс повышает темп метаболизма, и вы легче сжигаете калории. Это еще больше подстегивает похудение, даже если питаетесь вы как обычно.
Системная красная волчанка
Поражение перикарда — самый частый признак кардита при системной красной волчанке, описан в 40-80% случаев. Патогномоничный признак люпусного перикардита — обнаружение в экссудате антинуклеарных антител, LE-клеток, антител к ДНК, циркулирующих иммунных комплексов. Атипичный бородавчатый эндокардит, названный в честь Либмана и Сакса, впервые описавших его в 1924 году, выявляют преимущественно у молодых пациентов.
Наиболее типично поражение митрального и аортального клапанов, с развитием недостаточности, которая редко достигает высокой степени. Миокардит при системной красной волчанке, как правило, носит очаговый характер, сопровождается нарушениями ритма, проводимости, при тяжёлом течении — развитием сердечной недостаточности. Другой тип поражения миокарда при системной красной волчанке — его ишемия или инфаркт на фоне коронариита или раннего развития атеросклероза коронарных артерий.
На развитие ХСН при системной красной волчанке влияют клапанные регургитации, диффузный миокардит, множественные очаги миокардиофиброза при коронариите. Особое место в структуре кардиоваскулярных нарушений при системной красной волчанке занимают тромбозы и тромбоэмболии, ассоциированные с вторичным антифосфолипидным синдромом.
Системная склеродермия
Предположительные механизмы патологии сердца при системной склеродермии включают ишемическое повреждение, развитие миокардита, прогрессирующего фиброза, системной и лёгочной артериальной гипертензии (ЛАГ) с развитием хронического лёгочного сердца. Особенностями миокардита при системной склеродермии считают отсутствие значимой патологии крупных венечных артерий, частое поражение ПЖ и субэндокардиальных отделов миокарда и диастолическую дисфункцию ЛЖ (50-80%).
Поражение эндокарда при системной склеродермии характеризуется краевым склерозом и укорочением хорд митрального клапана с развитием митральной недостаточности и пролапса митрального клапана. Изменения перикарда (фибринозный, адгезивный, выпотной перикардит) наблюдают у 15-20% больных, они ассоциируются с локальной кожной формой системной склеродемии.
Системные васкулиты
При системных васкулитах, в отличие от других ревматических заболеваний, поражение сосудов — кардинальный и патогномоничный признак болезни. В основе кардиоваскулярных проявлений системных васкулитов лежит иммунное воспаление структур сердца и сосудов, развитие системного некротизирующего васкулита, в том числе гранулёматозного, гигантоклеточного с образованием аневризматических выпячиваний (узелковый полиартереит, гранулёматоз Вегенера, болезнь Хортона), либо деструктивных изменений в системе дуги аорты и её ветвей с их стенозированием и ишемией органов (болезнь Такаясу), либо с формированием гранулём и эозинофильных инфильтратов преимущественно в стенках легочных сосудов (синдром Чарджа-Стросс).
Серонегативные спондилоартропатии
Серонегативные спондилоартропатии составляют группу взаимосвязанных, клинически «пересекающихся» хронических воспалительных ревматических заболеваний, которая включает идиопатический анкилозирующий спондилоартрит, реактивный артрит (в том числе болезнь Рейтера), псориатический артрит, энтеропатические артриты и недифференцированные спондилоартропатии.
Кардиальные поражения, как правило, не являющиеся основным патологическим проявлением серонегативных спондилоартропатий, описаны при всех заболеваниях данной группы. Наиболее специфичны для серонегативных спондилоартропатий кардиальные поражения в виде изолированной аортальной регургитации и АВ-блокады. Описаны также митральная регургитация, миокардиальная (систолическая и диастолическая) дисфункция, другие нарушения ритма (синусовая брадикардия, ФП), перикардит.
Шостак Н.А., Аничков Д.А., Клименко А.А., Абельдяев Д.В., Бабадаева Н.М., Константинова Е.В., Мурадянц А.А., Махнырь Е.Ф., Поскребышева А.С.
Поражение сердечно-сосудистой системы при ревматических заболеваниях
Источник