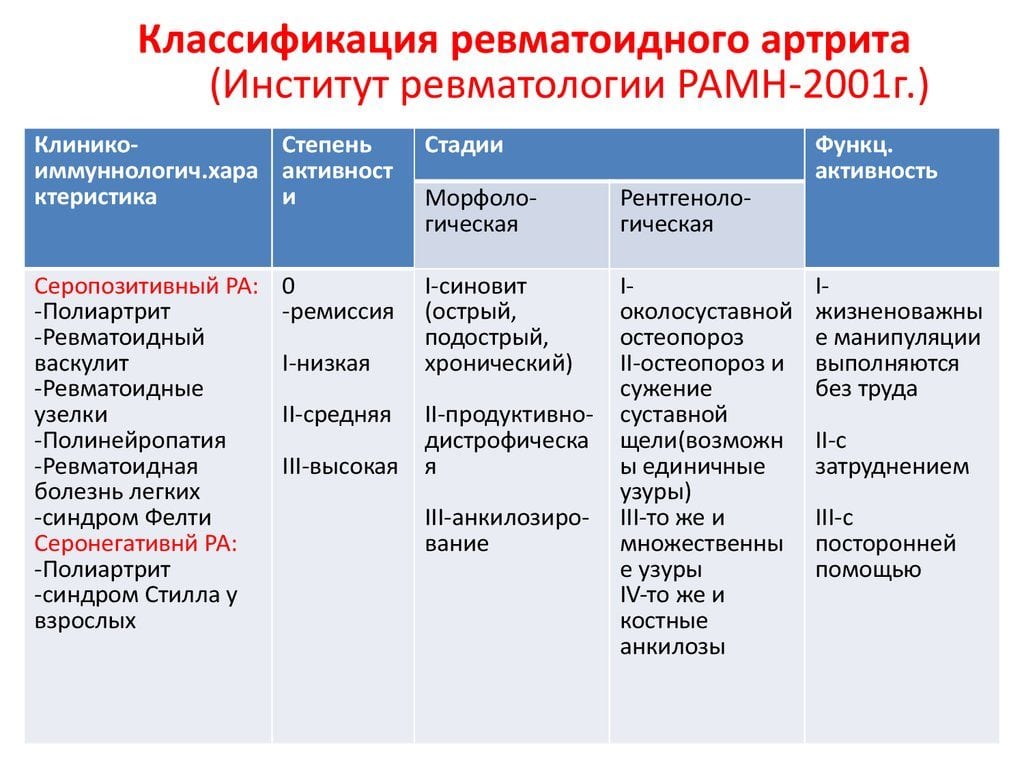
Ревматоидный артрит обострение клиника
Ревматоидный артрит (РА) — хроническое (или подострое) заболевание, характеризующееся прогрессирующим симметричным воспалительным поражением суставов (полиартритом) и рядом системных внесуставных проявлений (что оправдывает применение термина «ревматоидная болезнь»). Заболеваемость РА составляет 1—2 % у женщин и встречается в 3—4 раза чаще, чем у мужчин; это различие менее выражено в детском и пожилом возрасте. Может начаться в любом возрасте, пик заболеваемости у женщин — 35—55 лет, у мужчин — 40—60 лет.
Этиология и патогенез ревматоидного артрита
В происхождении РА обсуждается роль следующих факторов:
1) иммунных нарушений с развитием аутоиммунных реакций к коллагену или IgG;
2) генетических факторов;
3) инфекционных агентов — бактерий, микоплазм, вирусов.
При РА выявляют многочисленные аутоантитела, в том числе ревматоидные факторы — антитела, чаще класса IgM, направленные против собственного IgG (эпитопов его Fc-фрагмента), антинуклеарные антитела, антитела к цитоплазматическим антигенам цитоскелета — виментину и кератину. Имеется дефект клеточного иммунитета (снижение числа Т-супрессоров). Синовиальная оболочка инфильтрирована лимфоцитами (в основном Т-хелперами) и плазматическими клетками, синовиальная жидкость содержит местно синтезированные иммуноглобулины (в том числе ревматоидные факторы), иммунные комплексы, лимфокины. Роль Т-лимфоцитов в патогенезе РА подтверждается снижением активности ревматоидного процесса после дренажа грудного лимфатического протока.и лейкофереза с удалением Т-лимфоцитов.Перечисленные нарушения позволяют предположить механизм возникновения повреждения тканей. Неизвестный чужеродный антиген, локализовавшийся в синовиальной оболочке, процессируется антиген-представляющими клетками (клетками синовиальной оболочки, макрофагами и др.) и вызывает местное образование антител, которое происходит интенсивно в условиях дефицита Т-супрессоров и избытка Т-хелперов. Антитела соединяются с антигеном, образуя иммунные комплексы, привлекают в синовиальную жидкость нейтрофилы и активируют систему комплемента. Нейтрофилы и макрофаги фагоцитируют иммунные комплексы и высвобождают химические медиаторы воспаления — лимфокины, лизосомальные ферменты, простагландины, лейкотриены, свободные кислородные радикалы. Продолжающееся воспаление стимулирует пролиферацию синовиальной оболочки, протеолитические ферменты и свободные радикалы разрушают хрящ и кости. Патогенез большинства внесуставных поражений связан с развитием иммунокомплексного васкулита.
Большое знfчение имеют генетические факторы, что доказано при исследовании частоты РА в семьях и у однояйцевых близнецов. Некоторые антигены главного комплекса гистосовместимости (HLA DR4 и HLA DW4) обнаруживают у больных РА значительно чаще, чем в популяции, другие (HLA DRW2) — реже.
Роль инфекционных агентов — бактерий, вирусов и других микроорганизмов — вполне возможна, но не доказана и нуждается в дальнейшем изучении. В различных экспериментальных моделях развитие артрита тесно связано с инфекцией, ревматоидные факторы наблюдаются при некоторых заболеваниях с доказанным персистированием иммунного стимула.
При РА в первую очередь развиваются воспаление и пролиферация синовиальной оболочки. Сначала отмечается инфильтрация мононуклеарами, затем синовиальные клетки пролиферируют, ворсинки гипертрофируются, по краю суставного хряща образуется опухолеподобная агрессивная грануляционная ткань, называемая паннусом. Паннус постепенно проникает в хрящ, разрушает его и заполняет полость сустава, впоследствии развивается фиброзный и костный анкилоз сустава.
Выявляют изменения в кровеносных сосудах (васкулиты), а также характерные подкожные (ревматоидные) узелки с участком некроза, окруженным макрофагами и фибробластами. Подобные образования наблюдаются также в плевре, перикарде и легких. Часто наблюдается гиперплазия лимфатических узлов. Могут быть выявлены изменения внутренних органов—сердца (кардит), легких и плевры (хроническая интерстициальная пневмония, плеврит), почек (нефрит, амилоидоз) и др.
Клиника ревматоидного артрита
Начало болезни может быть различным, однако наиболее характерно постепенное появление боли и тугоподвижности в суставах кистей рук и стоп, с последующим развитием симметричного периферического полиартрита. Чаще поражаются проксимальные межфаланговые, пястно-фаланговые, плюснефаланговые, а также лучезапястные суставы. Реже наблюдается поражение одного сустава, например коленного, или рецидивирование артрита. У 15—20% больных заболевание начинается остро — иногда после психической травмы или простуды — с резких болей в суставах и лихорадки. Иногда первыми симптомами являются слабость, недомогание или утренняя скованность. Иногда суставному синдрому предшествует лихорадка с ознобами, сопровождающаяся лимфаденопатией, серозитами и др.
При РА поражаются все суставы, кроме грудного и поясничного отдела позвоночника. У 50 % больных поражаются тазобедренные суставы (редко в начале болезни, но обычно в первые годы).Боль в суставах сильнее утром при пробуждении, потом уменьшается и снова ус
иливается ночью, приводя к нарушению сна. Характерна утренняя скованность движений во всех суставах; при активном РА скованность может сохраняться в течение многих часов после пробуждения.Пораженные суставы отечны, часто теплые, цвет кожи обычно не меняется. Отек мягкий, обусловлен выпотом и пролиферацией синовиальной оболочки. Движения в воспалительных суставах болезненны и ограничены в объеме. Характерна атрофия мышц.
Чаще поражаются суставы рук — пястно-фаланговые, проксимальные межфаланговые и лучезапястные. Поражение дистальных межфаланговых суставов не характерно. Пальцы рано становятся веретенообразными, пястно-фаланговые суставы и запястье опухают. Тендосиновиты в запястьях могут вызвать синдром запястного канала из-за сдавления срединного нерва. Позже, по мере прогрессирования болезни, наблюдаются ослабление капсулы сустава, разрывы сухожилий, мышечная атрофия. Эти изменения могут вызывать характерные деформации, ульнарную девиацию (латеральное отклонение пальцев), «лебединую шею» (сгибательная контрактура дистального и переразгибание проксимального межфалангового суставов), симптом «бутоньерки» или «пуговичной петли» (сгибательная контрактура проксимального и переразгибание дистального межфалангового суставов). Эти деформации в сочетании с атрофией межкостных мышц на тыльной стороне кисти образуют характерную картину «ревматоидной кисти».
Суставы стоп и лодыжек деформируются так же, как суставы рук — отмечаются латеральная девиация пальцев и подвывих плюснефаланговых суставов, так что головки костей могут пальпироваться со стороны подошвы.
Появление ревматоидных узелков в сухожилиях мышц сгибателей пальцев кистей и стоп может вызвать резко болезненное защелкивание пальца.
В коленных суставах отмечаются выпот, частые подвывихи из-за ослабления капсулы сустава и атрофии четырехглавой мышцы бедра, вальгусные или варусные деформации. Синовиальное пространство может распространиться до образования кисты Бейкера в подколенной ямке; если сустав разрывается сзади, то синовиальная жидкость проникает в межмышечные пространства голени, вызывая отек и боль, которую следует дифференцировать с таковой при тромбозе глубоких вен. Дефигурация коленного сустава может быть связана и с утолщением околосуставных тканей. Рано развиваются затруднение разгибания, а затем и сгибательные контрактуры.
У ряда больных отмечаются изменения в шейном отделе позвоночника с болями, скованностью, иногда неврологической симптоматикой, возможны подвывихи в атлантоосевом сочленении из-за размягчения и истончения поперечной связки атланта; анкилоз не развивается.
К числу важных признаков системной формы РА относятся подкожные ревматоидные узелки — одно из наиболее достоверных проявлений активной ревматоидной болезни, часто свидетельствующее о поражении и внутренних органов. Ревматоидные узелки встречаются у 20—25 % больных и локализуются обычно на разгибательных поверхностях конечностей, например локтевом отростке и проксимальной части локтевой кости. Узелки располагаются под кожей, могут быть различной консистенции — от мягких, аморфных до плотных масс, обычно безболезненны. Они могут быть обнаружены в необычных местах, например на голосовых связках. Ревматоидные узелки, так же как ревматоидная деформация кисти, являются маркером серопозитивной ревматоидной болезни.Лимфаденопатия (увеличение локтевых и других лимфатических узлов) — также важный показатель иммунологической активности РА. Из ревматических заболеваний лимфогранулематозоподобные «пакеты» лимфатических узлов характерны прежде всего для ревматоидной болезни.
Ревматоидный васкулит — составная часть тяжелой ревматоидной болезни. Клинически васкулит проявляется артериитом кончиков пальцев (дигитальный артериит) с нарушением периферического кровообращения, геморрагиями, гангреной, кожными изъязвлениями, периферической невропатией, перикардитом, васкулитом внутренних органов, абдоминальным синдромом. Часто встречается отек лодыжек, обусловленный повышенной сосудистой проницаемостью. Ревматоидный васкулит обычно развивается у больных с тяжелыми деструктивными формами артрита, ревматоидными узелками.
Полиневропатия характеризуется поражением дистальных отделов нервных стволов, чаще всего малоберцового нерва, и сопровождается резкими болями, нарушениями чувствительности. Больные жалуются на зябкость, онемение, жжение в руках и ногах (дистальная сенсорная невропатия), парестезии, иногда развиваются и тяжелые двигательные расстройства, отвисание стопы.Ревматоидные серозиты часто протекают скрыто, однако иногда развивается выпотной плеврит; выпот может сохраняться месяцами и даже годами. Плеврит может быть одним из первых проявлений ревматоидной болезни. Прогностически серозиты, как и при СКВ, ревматизме, благоприятны, хотя может развиться констриктивный перикардит, требующий оперативного вмешательства.Выделяют два варианта ревматоидного поражения легких. Более тяжело протекает легочный васкулит, сопровождающийся кровохарканьем, деструкцией ткани и образованием сосудистых каверн. Иногда развивается фиброзирующий альвеолит (диффузный интерстициальный легочный фиброз), проявляющийся прогрессирующей одышкой, грубой крепитацией, распространенными тенями на рентгенограммах и приводящий к развитию легочного сердца. Своеобразный узелковый легочный фиброз наблюдается при сочетании РА и силикоза (синдром Каплана).Поражение сердца может проявляться перикардитом, миокардитом, редко — эндокардитом, коронарным артериитом с развитием инфаркта миокарда, гранулематозным аортитом. Описаны пороки сердца (обычно изолированная недостаточность митрального или аортального клапана).Поражение почек наблюдается у 20—30 % больных РА. Чаще встречается амилоидоз почек, сопровождающийся протеинурией, нефротическим синдромом и хронической почечной недостаточностью. Реже развивается гломерулонефрит — в рамках ревматоидной болезни или ятрогенный, связанный с лечением препаратами золота, D-пеницилламином (чаще мембранозный) или нестероидными противовоспалительными препаратами (хронический интерстициальный нефрит с некрозом почечных сосочков). Описаны случаи некротизирующего васкулита с гломерулонефритом, иногда с полулуниями, иногда связанные с лечением D-пеницилламином.
У 60—80 % больных имеются умеренные неспецифические изменения печени. Гепатоспленомегалия развивается у 10—12% больных, она характерна для некоторых вариантов РА — синдрома Фелти, болезни Стилла. Иногда причиной увеличения печени является амилоидоз (в редких случаях протекающий с желтухой).
При исследовании крови выявляют анемию, обычно нормохромную, иногда гипохромную, выраженность которой соответствует активности болезни. Число лейкоцитов обычно нормальное, иногда отмечается умеренная эозинофилия, нередко выявляют тромбоцитоз. Лейкопения в сочетании с выраженной анемией и тромбоцитопенией характерна для синдрома Фелти. СОЭ всегда увеличена.Течение РА длительное, волнообразное, со спонтанными ремиссиями и обострениями. У 25 % больных обострения наблюдаются редко, у 50 % — часто, у 10—15 % — течение прогрессирующее, приводящее к полной инвалидизации, у 10—15% — персистирующая активность с прогрессирующей деформацией.К осложнениям РА относят амилоидоз и септический артрит, а также ятрогенные осложнения. Отложения амилоидоза обнаруживают на аутопсии у 20—25 % больных, однако клинические признаки поражения почек, печени, других органов наблюдаются значительно реже. Имеются сообщения о потенцирующем действии иммунодепрессантов на развитие амилоидоза.
В пораженных суставах может развиться септический артрит, чаще у больных, получающих глюкокортикоиды. О возможности септического артрита следует думать при возникновении синовита одного из суставов, сопровождающегося лихорадкой, лейкоцитозом и т. д. В таких случаях показана немедленная аспирация экссудата с его исследованием.
К ятрогенным осложнениям относятся изменения системы крови, поражения кожи и почек, развивающиеся при лечении препаратами золота и D-пеницилламином, поражение желудочно-кищечного тракта и почек при лечении нестероидными противовоспалительными препаратами.
Диагноз и дифференциальный диагноз ревматоидного артрита
Диагноз основывается на характерной клинической картине, рентгенологических изменениях и лабораторных данных.
Наиболее важными клиническими признаками являются стойкий полиартрит с симметричным поражением пястно-фаланговых, проксимальных межфаланговых и плюснефаланговых суставов, постепенное вовлечение новых суставов, наличие подкожных ревматоидных узелков, утренняя скованность более 30 мин.
Рентгенологически выявляют краевые эрозии (узуры), напоминающие мышиные выкусы, на поверхности пораженной кости. Эрозии, как правило, имеют небольшие размеры, неправильную форму и не окружены зоной остеосклероза. Они наблюдаются не только при РА, но и при болезни Бехтерева, псориатической артропатии, подагрическом артрите. Помимо эрозий, отмечаются сужение суставной щели в результате истончения и деструкции хряща и остеопороз эпифизов костей. Иногда наблюдаются кисты, в далеко зашедших стадиях — деструкция концов костей, анкилоз, сгибательные контрактуры. Могут быть выявлены подвывихи суставов (в том числе суставов шейного отдела позвоночника). Наиболее ранние изменения развиваются в мелких суставах кистей и стоп, поэтому при подозрении на РА следует проводить рентгенографию этих суставов.
Среди лабораторных показателей наиболее важно для диагностики обнаружение ревматоидных факторов в сыворотке (в реакции Ваалера — Розе). Определенное значение имеет исследование синовиальной жидкости — слабое образование слизистого (муцинового) сгустка при добавлении синовиальной жидкости к разведенной уксусной кислоте, низкое содержание глюкозы. Иногда постановке диагноза может помочь биопсия синовиальной оболочки или подкожного ревматоидного узелка.
При постановке диагноза можно ориентироваться на последние критерии Американской ревматологической ассоциации (1987):
1) утренняя скованность, продолжающаяся по крайней мере 1 ч;
2) артрит (с отечностью многих тканей или выпотом) трех или более следующих суставов — проксимальных межфаланговых, пястно-фаланговых, лучезапястных, локтевых, коленных, голеностопных, плюснефаланговых;
3) артрит суставов рук, с припухлостью хотя бы одного из следующих суставов — лучезапястных, пястно-фаланговых или проксимальных межфаланговых;
4) симметричный артрит;
5) ревматоидные узелки — подкожные узелки на выступающих участках костей, разгибательных поверхностях или около суставов;
6) ревматоидный фактор в сыворотке крови;
7) типичные рентгенологические изменения, включая эрозии и околосуставной остеопороз.
Симптомы, отвечающие критериям 1—4, должны сохраняться не менее 6 нед. РА диагностируют при наличии не менее 4 критериев.
Диагностика развернутой ревматоидной болезни с типичным симметричным артритом, ревматоидными узелками и ревматоидным фактором в сыворотке не представляет трудностей. Однако на ранних стадиях или при стертой клинической картине следует проводить дифференциальную диагностику с рядом заболеваний.
Анкилозирующий спондилоартрит, псориаз, синдром Рейтера, болезнь Крона и неспецифический язвенный колит могут сопровождаться периферическим артритом. Дифференциально-диагностическое значение имеют асимметрия артрита, поражение преимущественно средних и крупных суставов нижних конечностей, дистальных межфаланговых суставов, сакроилеит или спондилит, наличие уретрита, язв на слизистой оболочке ротовой полости, ирита, колита, серонегативных артропатий у родственников больного, отсутствие ревматоидного фактора. Для диагностики болезни Бехтерева особое значение имеет наличие сакроилеита и обнаружение HLAB27. При синдроме Рейтера наблюдаются характерные урологические (уретрит, баланит) и глазные (конъюнктивит) проявления, иногда кратковременные, требующие целенаправленного поиска. При псориатическом артрите могут быть выявлены типичные изменения кожи и ногтей.
При СКВ периферический артрит встречается часто, но выражен слабее, чем при РА, он обычно не сопровождается эрозиями и стойкими деформациями. Развивающиеся редко деформации (ульнарная девиация, обратимая деформация пальцев в виде «лебединой шеи») могут быть связаны с поражением околосуставных тканей. Могут выявляться ревматоидные факторы в низких титрах. СКВ подтверждается наличием типичной эритемы лица, полисерозита (чаще плеврита), нефрита, поражения ЦНС, резкой лейкопении и тромбоцитопении, волчаночно-клеточного феномена и антинуклеарного фактора.
Деформирующий остеоартроз может протекать с преимущественным поражением суставов кистей, однако даже при наличии воспалительных изменений легко отличим от РА. При нем поражаются дистальные межфаланговые суставы и первый пястно-запястный сустав, редко — проксимальные межфаланговые суставы, практически никогда не поражаются пястно-фаланговые суставы.
Для подагры характерны рецидивирующие атаки резко болезненного моноартрита большого пальца стопы, колена и др. Суставы кистей на поражаются. Часто обнаруживают подкожные тофусы (которые иногда принимают за ревматоидные узелки), повышение уровня мочевой кислоты в сыворотке, кристаллы в тофусах и синовиальной жидкости. Несмотря на казалось бы четкие различия клинической картины РА и подагрического артрита, нередки случаи гипердиагностики РА именно за счет подагры.
Иногда РА приходится дифференцировать с острыми инфекционными артритами, саркоидозом, туберкулезом, синдромом Шегрена и др.
Источник