Ревматоидный артрит современное лечение на ранних стадиях
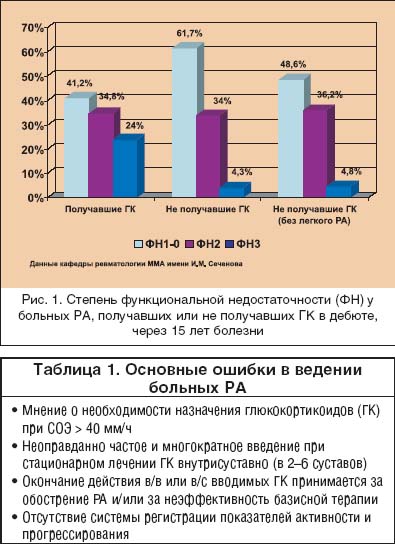
Ревматоидный артрит (РА) – одно из самых тяжелых заболеваний человека, основой которого является хронический пролиферативный синовит, поражение внутренних органов и систем (васкулит или гранулемы), с многолетним персистированием активности воспаления и постепенным разрушением структур суставов и периартикулярных тканей. В течение первых 5 лет болезни до сих пор более 40% больных РА становятся инвалидами [1]. Кроме того, многими авторами сообщается, что РА уменьшает продолжительность жизни больных в среднем на 10 лет [2,3], хотя при контролируемом многолетнем лечении она может быть сопоставима с популяцией [4,5]. РА – болезнь с неизвестной этиологией, чрезвычайно сложным многокомпонентным патогенезом, поэтому терапия его в течение многих лет осуществлялась по сути “ex juvantibus”. Еще недавно клиницисты назначали базисные противовоспалительные препараты (БПВП) только при наличии всех диагностических критериев РА, а подчас только после появления первых эрозий [6]. В настоящее время активно внедряется в практику раннее назначение (БПВП) для улучшения отдаленных исходов болезни. Кроме того, ранняя активная патогенетически обоснованная терапия РА позволяет уменьшить частоту назначения высоких доз симптоматических средств (нестероидных и стероидных противовоспалительных препаратов) и, соответственно, уменьшить частоту побочных реакций, неизбежно сопутствующих их использованию (повреждение слизистой желудочно–кишечного тракта, стероидный остеопороз, синдром Кушинга и др.). Основные ошибки в лечении больных РА представлены в таблице 1, и одной из основных ошибок в лечении больных РА является переоценка значимости симптоматической терапии глюкокортикоидами и слишком частое их использование в дозах, превышающих безопасные. Значение внедрения глюкокортикоидов в терапевтическую практику трудно переоценить. Однако назначение их без явных показаний сопряжено с развитием тяжелых осложнений и, по нашим данным, не приводит к улучшению отдаленного функционального прогноза (рис. 1).
При выборе терапевтической тактики врачи ориентируются на выраженность клинических проявлений суставного синдрома и уровень лабораторных параметров, отражающих активность воспаления (СОЭ и СРБ). К препаратам «первой линии» отнесены те БПВП, которые обладают доказанной эффективностью при РА и хорошей переносимостью [6]: метотрексат, сульфасалазин и аминохинолиновые препараты. При высокой активности РА, как правило, первым БПВП является метотрексат, при умеренной или слабой – сульфасалазин или аминохинолиновые препараты. В последние годы появились данные о высокой эффективности лефлуномида на ранней стадии РА [7]. Действительно, назначение БПВП в первые 3–5 месяцев от дебюта заболевания может улучшить отдаленный функциональный [8] и даже жизненный [5] прогноз. Большинство клиницистов уже адаптированы к раннему назначению БПВП. Наибольшие трудности для практического врача представляет дальнейшее ведение больных, то есть оценка достаточности эффекта проводимой терапии. В настоящее время широко применяются критерии, предложенные Американским колледжем ревматологов (АКР) и Европейской антиревматической лигой (EULAR) для оценки эффекта лечения больных РА [9,10], Однако не ясно, как коррелирует достижение эффекта по предложенным критериям с отдаленным исходом РА и его прогрессированием. Даже при 50–70%–м улучшением по критериям ACR у больного могут сохраняться 3–5 болезненных (БС) или припухших (ВС) сустава, отсутствовать нормализация концентрации СРБ. Является ли это не существенным для изменения терапии или врач должен менять терапевтическую тактику? Существуют данные, что начало лечения РА с комбинации БПВП имеет преимущества перед монотерапией [11].
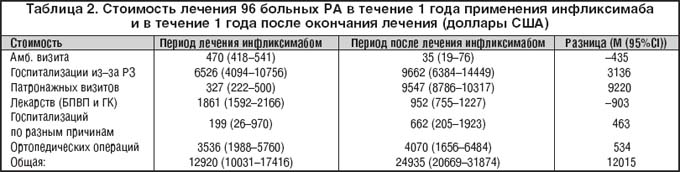
В последние годы в клиническую практику внедрен новый класс лекарственных средств для лечения РА: биологические агенты, воздействующие на основные провоспалительные медиаторы, образующиеся в синовиальной оболочке при РА. Эти препараты способны либо блокировать продуцируемые клетками синовии провоспалительные цитокины (ФНО–a, интерлейкин–1 и др.), либо блокировать клеточные рецепторы к этим цитокинам, воздействовать на ко–стимуляторные молекулы [12]. В России в настоящий момент зарегистрирован единственный препарат из группы биологических агентов – инфликсимаб. Высокая эффективность инфликсимаба при РА и других хронических артритах доказана многочисленными контролируемыми исследованиями [13,14,15]. Первый отечественный опыт применения инфликсимаба в лечении РА и других аутоиммунных заболеваний [16,17] продемонстрировал несомненные преимущества лечения этим препаратом: быстроту развития эффекта (после 1–й инфузии), выраженность клинико–лабораторного эффекта, вплоть до полного отсутствия суставного синдрома и внесуставных проявлений болезни, нормализации СОЭ, СРБ у больных с тяжелым (практически некурабельным) вариантом течения РА, сохранение эффекта при поддерживающей терапии, подавление рентгенологического прогрессирования деструкции суставов и после окончания курса лечения инфликсимабом. Однако в большинстве случаев назначение инфликсимаба планируется только при отсутствии эффекта от последовательно назначаемых БПВП, сохранении высокой активности воспалительного процесса, чем быстром прогрессировании деструкции (появлении более 4–5 новых эрозий за 12 месяцев), наличии ярких внесуставных проявлений [18]. То есть врачи рассматривают инфликсимаб как препарат «резерва». Возможно, высокая стоимость лечения биологическими агентами также повлияла на взгляд, что подобная терапия необходима в случаях отсутствия успеха лечения классическими препаратами. Хотя фармакоэкономическое исследование, проведенное в Финляндии [19] и оценившее стоимость госпитализаций больных РА, стоимость лечения базисными и симптоматическими средствами, посещений врача, проведения различных процедур и ортопедических оперативных вмешательств, показало, что лечение РА блокаторами ФНО–a обходится государству дешевле, чем классические способы лечения (табл. 2).
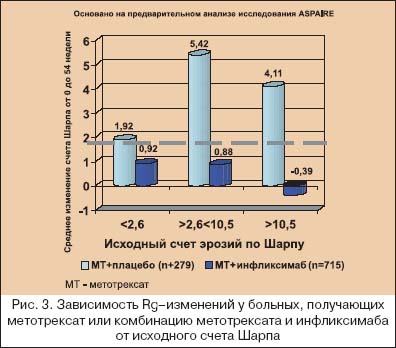
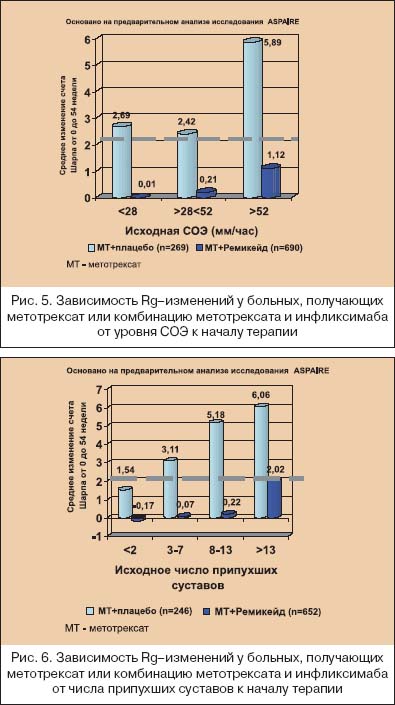
В последние годы многие исследователи склоняются к тому, что ранняя терапия РА означает не только назначение классических БПВП в первые месяцы от дебюта болезни, но и выбор максимально активно (агрессивно) воздействующих лекарственных средств на быстро пролиферирующий синовит. Как показано на рисунке 2, различные звенья патогенеза РА являются мишенями для лечебного воздействия различных групп БПВП. Видно, что максимального эффекта от «классических» БПВП следует ожидать на стадии активации иммуннокомпетентных клеток, которая практически облигатно проходит до появления клинических симптомов, а при развитии артритов в синовиальной оболочке обнаруживаются уже на ранней стадии выраженные пролиферативные процессы [20]. В этой связи становится обоснованным начало терапии РА с метотрексата и лефлуномида. Начало лечения РА с базисных средств основано не только на понимании, что ранняя болезнь не всегда легкая болезнь, но и связано с тем, что при РА отсутствуют четкие критерии прогноза течения и прогрессирования болезни. Известно, что ухудшение функционального исхода болезни четко коррелирует с исходными величинами HAQ (опросника состояния здоровья), количеством ВС, возрастом и женским полом, а более быстрое прогрессирование деструкции суставов – с увеличением количества БС и ВС, уровнем СРБ и т.д. Но до сих пор не было установлено, какая именно выраженность этих параметров должна быть критерием для коррекции терапии или предопределять изначальный выбор более активных методов лечения. Исследование ASPIRE [14] показало, как динамика деструктивного процесса в суставах зависит от исходной выраженности суставного синдрома, лабораторных воспалительных тестов и исходного количества эрозий под влиянием монотерапии метотрексатом и комбинации инфликсимаба с метотрексатом. Деструктивные изменения в мелких суставах кистей и стоп оценивали по модифицированному методу Шарпа [21], который включает в себя подсчет количества эрозий и подсчет степени сужения суставных щелей в мелких суставах кистей и стоп. Считается, что изменение общего счета Шарпа до 2,0 обозначает минимальное прогрессирование деструктивного артрита. Как видно из рисунков 3, 4, 5 и 6, комбинация инфликсимаба и метотрексата в гораздо большей степени подавляла прогрессирование при РА, чем монотерапия метотрексатом. Но особенный интерес вызывают полученные данные, что монотерапия метотрексатом подавляла прогрессирование только при исходно минимальном деструктивном артрите (счет Шарпа не более 2,6), при исходной концентрации СРБ менее чем 0,6 mg/dl, уровне СОЭ<28 мм/ч (по Westgren) и, что представляется особенно важным для клинициста – при исходном количестве припухших суставов не более 2–х, а при наличии 3–х и более припухших суставов подавление деструктивных процессов отмечено только у тех больных, которые получали комбинацию инфликсимаба и метотрексата.
Эти данные заставляют пересмотреть само понятие «агрессивная» терапия РА. Сложилось мнение, что только высокоактивные варианты РА нуждаются в быстром назначении комбинированной базисной терапии, в том числе и комбинаций с биологическими агентами, или использования высоких доз цитостатических препаратов (пульс–терапия метотрексатом или циклофосфамидом), то есть в использовании «агрессивной» терапии. Начиная с 70–х годов прошлого столетия, нами осуществлялся принцип раннего назначения БПВП, независимо от уровня исходной клинико–лабораторной активности РА, всем больным РА. Такой подход позволил добиться развития стойкой клинико–лабораторной ремиссии у 65% больных РА, которым БПВП были назначены в первые 5 месяцев от дебюта заболевания [5]. Внедрение в клиническую практику биологических агентов, специфически подавляющих медиаторы воспаления при РА, на ранних сроках болезни позволит индуцировать стойкие ремиссии болезни у большинства больных. Изучению таких возможностей инфликсимаба посвящено исследование DINORA, в котором инфликсимаб назначается в первые 2–6 недель болезни. Рассматривается даже вопрос о возможности полного излечения РА при максимально раннем начале базисной терапии с использованием инфликсимаба.
Таким образом, тактика лечения РА должна быть направлена на быстрое выявление больных с дебютом суставного синдрома, оперативное проведение диагностических мероприятий и быстрое направление этих больных к специалисту–ревматологу. Очевидно, что трагические исходы РА с полной утратой функции суставов осложнениями болезни в виде утраты функции внутренних органов из–за массивного отложения масс амилоида, асептическими некрозами головок крупных суставов, на современном этапе развития ревматологии не должны допускаться. Тем более, что клиницисты получили новый класс препаратов (биологические агенты), которые реально могут изменить течение РА.


Литература
1. Балабанова Р.М., 1997, гл.9 Руководства по внутренним болезням, стр. 257–294.
2. Goodson N., Symmons D. “Rheumatoid arthritis in women: still associated with increased mortality” Ann. Rheum. Dis., 2002, 61: 955–956
3. Riise T., Jacobsen B.K., Gran J.T. et.al. “Total mortality is increased in rheumatoid arthritis. A 17–year prospective study.” Clin. Rheum., 2002, 20: 123–127
4. Kroot E.J.A., van Leeuwen M.A., van Rijswijk M.H. et.al. “No increased mortality in patient with rheumatoid arthritis: up to 10 years of follow–up from disease onset.” Ann. Rheum. Dis., 2000, 59: 954–958
5. Kanevskaya M.Z., Chichasova N.V. “Treatment of early rheumatoid arthritis: influence on parameters of activity and progression in long–term prospective study”. Ann. Rheum. Dis., Vol. 672, Suppl. 1, 2003, P. 179 (Annual European Congress of Rheumatology, EULAR 2003, Abstracts, Lisbon, 18–21 June 2003)
6. Aletano D., Eberl G., Nell V.P.K. et.al. “Practical progress in realisation of early diagnosis and treatment of patients with suspected rheumatoid arthritis: results from two matched questionnaires within three years” Ann. Rheum. Dis., 2006, V. 61, pp.630–634
7. Scott D.L. “Comparing the benefits of DMARDs in early rheumatoid arthritis” Abstr. Book “Advancing arthritis therapy: addressing patients needs”, Feb. 2006, Seville, Spain, pp.8–9
8. Egmose C., Lund B., Pettersson H. et.al. “Patients with rheumatoid arthritis benefit from early 2nd line therapy: 5 years follow–up of a prospective double–blind placebo controlled study.” J. Rheum., 1995, V.22, pp.2208–2213
9. Felson DT., Anderson J., Boers M. et. al.”The American College of Rheumatology preliminary definition of improvement in rheumatoid arthritis” Arthr. Rheum., 1995, V.38: 727–735
10. Van Gestel AM, Prevoo MLL, van’t Hof MA et.al. “Development and validation of the European League Against Rheumatism response criteria for RA” Arthritis Rheum. 1996; 39:34–40
11. Dougados M., Combe B., Cantagrel A. et.al. “Combination therapy in early rheumatoid arthritis: a randomised, controlled, double blind 52 week clinical trial of sulphasalazine and methotrexate compared with the single components.” Ann. Rheum. Dis., 1999, V.58, pp. 220–225
12. Насонов Е.Л. «Лечение ревматоидного артрита: современное состояние проблемы» РМЖ, 2006, том 14, №8,573–577.
13. Maini R., St Clair E., Breedveld F. et.al. “Infliximab (chimeric antitumour necrosis factor alpha monoclonal antibody) versus placebo in rheumatoid arthritis patients receiving concomitant methotrexate: a randimised phase III trial. ATTRACT Study Group.” Lancet, 1999, 354(9194): 1932–1939
14. St Clair E., van der Heijde D., Smolen J. et.al. “Combination on infliximab and methotrexate therapy for early rheumatoid arthritis:a randomised, controlled trial.” Arthr. Rheum., 2004, 50 (11): 3432–3443
15. Насонов Е.Л. «Инфликсимаб при спондилоатропатиях и псориатическом артрите: новые показания» РМЖ, 2005, том 13, №8, 528–531
16. Чичасова – Ремикейд
17. Мазуров В.И., Лила А.М, Жигурова Е.С. «Опыт применения Ремике0йда при некоторых аутоиммунных заболеваниях», РМЖ, 2005, том 13, №10, 700–73
18. Лукина Г.В., Сигидин Я.А., Чичасова Н.В. и др. «Применение моноклональных антител к фактору некроза опухоли (Ремикейд) при ревматоидном артрите: предварительные результаты» Тер. Архив, 2003, №5, стр. 9–12
19. Laas K., Peltomaa R., Kautiainenet H. al. “Pharmacoeconomic study of patients with chronic inflammatory join disease before and during infliximab treatment” Ann. Rheum. Dis., 2006, 65: 924–928
20. Чичасова Н.В., Шехтер А.Б., Крель А.А. «Эволюция морфологических проявлений синовита с начальной стадией ревматоидного артрита при различных вариантах его дальнейшего течения» Ревматология, 1988, №2, стр. 3–16
21. Van der Hejde D.M. “How to read radiographs to the Sharp/van der Hejde method.” J. Rheum., 1999, 26:743–745
Источник
Что такое ревматоидный артрит (полиартрит)Ревматоидный артрит суставов — это системное аутоиммунные заболевание соединительной ткани, которое характеризуется поражением мелких суставов. Если речь идет о множественном поражении суставов, то такой ревматоидный артрит называют ревматоидным полиартритом. Лечение ревматоидного артрита (полиартрита) суставов должно быть направлено на антибактериальную, противовирусную терапию, устранение хронического воспаления, снятие болевого синдрома и аутоиммунных проявлений, восстановление обмена веществ в суставном хряще, предотвращение дальнейшего разрушения хряща. Симптомы ревматоидного артрита (полиартрита)
Итак, ревматоидный артрит, — основные характеристики:
Причины ревматоидного артрита (полиартрита)Причина возникновения ревматоидного артрита неизвестна. В роли вероятной причины могут выступать микробные или вирусные инфекции, травма, аллергия, наследственность, нервный стресс, чрезмерная эмоциональная нагрузка (у молодых женщин стрессом могут служить роды). Дальнейшее развитие заболевания связано с аутоиммунными процессами: поврежденные микробной или вирусной инфекцией ткани сустава становятся «чужими» для организма, и организм начинает «уничтожать» их, способствуя дальнейшему развитию заболевания. Лечение ревматоидного артрита (полиартрита)Лечение ревматоидного артрита (полиартрита) должно быть направлено на:
|
| Наши рекомендации при ревматоидном артрите (полиартрите)При ревматоидном артрите и на фоне базовой терапии, назначенной врачом, мы рекомендуем следующие препараты — парафармацевтики линейки Диэнай.
Схема приемаТак как ревматоидный артрит (полиартрит) имеет аутоимунную природу, рекомендуемые дозировки биодобавок линейки Диэнай — очень-очень малы. Если Диэнай принимается впервые, для профилактики обострения процесса полную дозу следует набирать постепенно, ориентируясь на самочувствие. Например, по такой схеме: 1-я неделя: 1 капсула в день: в понедельник и в четверг; 2-я неделя: 1 капсула в день: в понедельник, среду, пятницу; 3-я неделя: 1 капсула в день ежедневно; 4 неделя: 1 капсула 2 раза в день. Рекомендуется начать коррекцию с базового препарата Диэнай. После базового курса Диэнай необходимо сделать перерыв 7-10 дней, затем переходить, например, на Хондромарин (или Бифизим, Мидивирин). Из опыта коррекции можно добавить, что часто пациенты выбирают себе препарат, на фоне которого чувствуют себя хорошо, и принимают его 2-3-4 курса в год. В приеме парафармацевтиков обязательно рекомендуется делать перерывы от 1 недели до 1 месяца.
| |||||||||||||
Источник