Ревматоидный артрит воспаление кишечника
 Артриты и спондилиты на фоне заболеваний желудочно-кишечного тракта — это довольно распространенная проблема.
Артриты и спондилиты на фоне заболеваний желудочно-кишечного тракта — это довольно распространенная проблема.
Артриты нередко встречаются при таких заболеваниях желудочно-кишечного тракта, как болезнь Крона, неспецифический язвенный колит (НЯК), болезнь Уипла, непереносимость глютена, паразитарные инвазии, реже — некоторые другие колиты и энтеропатии. Энтеропатические артриты могут еще встречаться под названием ВЗК-ассоциированные артриты (ВЗК — воспалительные заболевания кишечника). Поражение суставов и позвоночника на фоне указанных выше заболеваний относятся к серонегативным спондилоартритам.
Наиболее часто поражение опорно-двигательного аппарата наблюдается при болезни Крона и неспецифическом язвенном колите (НЯК), поэтому я акцентирую внимание именно на них. При остальных болезнях кишечника суставная патология встречается значительно реже.
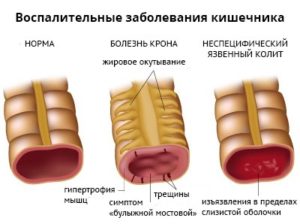
 Болезнь Крона – это гранулематозное воспаление желудочно-кишечного тракта с преимущественным поражением подвздошной кишки. Наличие болезни Крона у родственников увеличивает риск развития болезни и у потомков.
Болезнь Крона – это гранулематозное воспаление желудочно-кишечного тракта с преимущественным поражением подвздошной кишки. Наличие болезни Крона у родственников увеличивает риск развития болезни и у потомков.
Неспецифический язвенный колит (НЯК) – хроническое воспалительное заболевание с поражением прямой и ободочной кишки. Неспецифический язвенный колит часто приводит к развитию опасных осложнений: массивное кровотечение из кишечника, сепсис, сужение просвета кишечника, перфорация (прободение) стенки кишечника. Оба эти заболевания одинаково часто встречаются у мужчин и у женщин, пик заболеваемости приходится на возраст 25-45 лет.
Клиническая картина энтеропатических артритов
Клинические проявления самих воспалительных заболеваний кишечника довольно обширны, чаще всего встречаются следующие:
- боли в животе различной интенсивности,
- диарея (частый жидкий стул),
- снижение веса,
- повышение температуры тела,
- анальные трещины,
- примесь крови в каловых массах,
- болезненные позывы к испражнению кишечника (тенезмы),
- повышенная слабость, утомляемость,
- обезвоживание,
- анемия и некоторые другие.
Как ревматолог, я имею дело с поражением опорно-двигательного аппарата при заболеваниях кишечника. Обычно таких больных мы ведем совместно с гастроэнтерологом. Поражение суставов рассматривается как системное проявление воспалительных заболеваний кишечника. Обычно артриты возникают при тяжелом и агрессивном течении этих заболеваний. В среднем артриты при воспалительных заболеваниях кишечника наблюдаются примерно у каждого пятого пациента, особенно часто при болезни Крона. Особенности артритов при воспалительных заболеваниях кишечника следующие:
- асимметричность поражение суставов,
- мигрирующий характер поражения,
- одновременное поражение до 5 суставов,
- поражение преимущественно суставов ног (чаще всего поражение коленных и голеностопных суставов).
В течении подобных артритов можно выделить довольно четкое чередование периодов ремиссии и обострения. Обычно длительность обострений не превышает 3 месяцев. В большинстве случаев наблюдается одновременное усугубление симптомов поражения кишечника и артрита.
Условно можно выделить 2 варианта течения артрита при воспалительных заболеваниях кишечника. При первом варианте наблюдается поражение ограниченного (не более 5) числа крупных суставов. При втором варианте возникает симметричный полиартрит, который маскирует другие ревматологические заболевания и требует проведения дифференциальной диагностики.

Поражение позвоночника при воспалительных заболеваниях кишечника чаще встречается у мужчин. Это может проявляться воспалением крестцово-подвздошных сочленений (сакроилеит).
При наличии болезни Крона и неспецифического язвенного колита риск развития анкилозирующего спондилоартрита возрастает более чем в 30 раз!
Далеко не всегда сакроилеит проявляет себя клинически, не более чем у 10-20% пациентов, тогда как КТ и МРТ выявляют изменения в позвоночнике и крестцово-подвздошных сочленениях более чем у половины пациентов с заболеваниями кишечника. Симптомы сакроилеита и спондилоартрита при заболеваниях кишечника сходны с клинической картинкой анкилозирующего спондилоартрита (болезни Бехтерева).
При спондилитах на фоне воспалительных заболеваний кишечника могут наблюдаться следующие симптомы:
- характерная боль в спине,
- ограничение подвижности позвоночника в поясничном отделе,
- ограничение подвижности грудной клетки (чувство нехватки воздуха, необходимость вдохнуть “полной грудью”),
- утренняя скованность в спине.
Кратко перечислю другие симптомы при воспалительных заболеваниях кишечника:
- поражение кожи (узловатая эритема, пиодермия),
- поражение слизистых оболочек (язвы слизистой рта, языка),
- глаз (увеиты, конъюнктивит),
- синдром Рейно,
- синдром Шегрена («сухой синдром»),
- тромбофлебит.
Диагностика
Специфических лабораторных анализов как при воспалительных заболеваниях кишечника, так и при спондилоартритах, ассоциированных с ними, нет!
При воспалительных заболеваниях кишечника могут наблюдаться:
- повышение СОЭ и С-реактивного белка (СРБ),
- тромбоцитоз (увеличение числа тромбоцитов),
- анемия,
- лейкоцитоз (увеличение числа лейкоцитов).
Примерно у 50% пациентов обнаруживается положительный HLA-B27. Анализ суставной жидкости выявляет признаки неспецифического неинфекционного воспаления в виде повышения количества лейкоцитов.
Дифференциальная диагностика
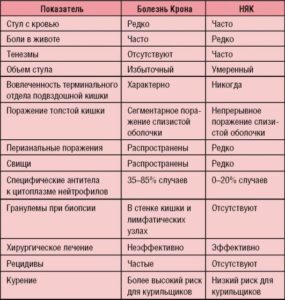 Дифференциальную диагностику болезни Крона и неспецифического язвенного колита следует проводить, прежде всего, друг с другом, так как клинические проявления этих болезней похожи. Различия представлены в таблице. В связи с этим при подозрении и исключении этих заболеваний стоит проводить исследование кишечника (ирригоскопия, колоноскопия), биопсию стенки кишечника. Также дифференциальную диагностику стоит проводить с инфекционными поражениями кишечника (туберкулез, иерсиниоз), синдромом раздраженного кишечника (СРК), медикаментозной энтеропатией и др. При наличии моно- и олигоартритов стоит исключать
Дифференциальную диагностику болезни Крона и неспецифического язвенного колита следует проводить, прежде всего, друг с другом, так как клинические проявления этих болезней похожи. Различия представлены в таблице. В связи с этим при подозрении и исключении этих заболеваний стоит проводить исследование кишечника (ирригоскопия, колоноскопия), биопсию стенки кишечника. Также дифференциальную диагностику стоит проводить с инфекционными поражениями кишечника (туберкулез, иерсиниоз), синдромом раздраженного кишечника (СРК), медикаментозной энтеропатией и др. При наличии моно- и олигоартритов стоит исключать
септический артрит, который может развиваться спонтанно или быть следствием тяжелого иммунодефицита на фоне активной терапии самих воспалительных заболеваний кишечника.
Принципы лечения
Медикаментозная терапия при болезни Крона и неспецифическом язвенном колите сходна. Препаратами первой линии являются нестероидные противовоспалительные препараты (НПВП). Они способны подавлять воспаление в суставах и позвоночнике.
Следует помнить, что одновременно с очевидной пользой, НПВП могут усугублять течение кишечных проявлений воспалительных заболеваний кишечника.
Лечение проводится под контролем гастроэнтеролога и ревматолога. При тяжелом течении этих заболеваний показан прием гормональных препаратов (возможно и внутрисуставное введение глюкокортикоидов при ограниченном числе пораженных суставов).
 Основным базисным противовоспалительным препаратом (БПВП) является сульфасалазин. Этот препарат одновременно эффективно воздействует на течение самих воспалительных заболеваний кишечника и связанных с ними артритов, однако практически не оказывает положительного влияния при поражении позвоночника, что ограничивает применении этого препарата при спондилитах. При отсутствии эффекта от сульфасалазина и глюкокортикостероидных гормонов решается вопрос о назначении метотрексата или азатиоприна.
Основным базисным противовоспалительным препаратом (БПВП) является сульфасалазин. Этот препарат одновременно эффективно воздействует на течение самих воспалительных заболеваний кишечника и связанных с ними артритов, однако практически не оказывает положительного влияния при поражении позвоночника, что ограничивает применении этого препарата при спондилитах. При отсутствии эффекта от сульфасалазина и глюкокортикостероидных гормонов решается вопрос о назначении метотрексата или азатиоприна.
Перспективным направлением является применение генно-инженерных биологических препаратов (ГИБП), в частности, Инфликсимаба (Ремикейд). Однако стоимость лечения подобными препаратами значительно ограничивают их широкое применение.
Иногда приходится прибегать к хирургическому лечению заболеваний кишечника, особенно при развитии серьезных осложнений (массивное кишечное кровотечение, перитонит, перфорация кишечника и др.).
Хирургическое лечение НЕ влияет на течение спондилоартритов при воспалительных заболеваниях кишечника, а соответственно, медикаментозная терапия таким больным должна обязательно проводиться.
Источник
Об авторе

Врач-ревматолог, кандидат медицинских наук.
Сфера научных интересов: кардиоваскулярная патология при системных заболеваниях соединительной ткани, современные методы в диагностике и лечение ревматоидного, псориатического, подагрического и других артритов, реактивные артриты.
Автор методики и компьютерной программы ранней диагностики сердечной недостаточности у больных системной красной волчанкой, организатор и ведущий школ для пациентов.
Различные патологические изменения суставов и позвоночника нередко являются одними из системных проявлений заболеваний желудочно-кишечного тракта (ЖКТ). Та или иная патология суставов может встречаться при таких заболеваниях ЖКТ как болезнь Крона, неспецифический язвенный колит (НЯК), болезнь Уипла, непереносимость глютена, паразитарные инвазии, прочие колиты и энтеропатии. Синонимы подобных артритов – это ВЗК (воспалительные заболевания кишечника) — ассоциированные артриты, энтеропатические артриты. Весь спектр суставных проявлений при заболеваниях кишечника относится к обширной группе серонегативных спондилоартритов, и отражает связь поражения кишечника и суставов.
Основные факторы развития заболевания
Наиболее часто поражение опорно-двигательного аппарата наблюдается при болезни Крона и неспецифическом язвенном колите, о них и пойдет речь ниже. При остальных же болезнях кишечника суставная патология встречается значительно реже.
Прежде всего, следует дать определение болезни Крона и неспецифическому язвенному колиту (НЯК). Итак, болезнь Крона – это гранулематозное воспаление желудочно-кишечного тракта с преимущественным поражением подвздошной кишки. НЯК – хроническое воспалительное заболевание с поражением прямой и ободочной кишки. НЯК довольно часто приводит к развитию опасных осложнений, таких как массивное кишечное кровотечение, сепсис, сужение кишечника, перфорация (прободение) стенки кишечника. Эти заболевания примерно с одинаковой частотой встречаются у мужчин и у женщин, пик начала заболеваний приходится на возраст 25-45 лет. Наличие болезни Крона у родственников увеличивает риск развития болезни и у потомков.

Симптомы и проявления энтеропатических артритов
Клинические проявления самих ВЗК довольно обширны, чаще всего встречаются следующие:
- боли в животе,
- диарея (частый, жидкий стул),
- снижение веса,
- повышение температуры тела,
- анальные трещины,
- примесь крови в каловых массах,
- болезненные позывы к испражнению кишечника (тенезмы),
- повышенная слабость, утомляемость,
- обезвоживание,
- анемия и некоторые другие.
Поражение опорно-двигательного аппарата при заболеваниях кишечника
Суставы
Поражение суставов – это довольно частое и типичное проявление так называемых внекишечных (системных) признаков ВЗК. Обычно артриты при болезнях кишечника наблюдаются у пациентов с выраженными клиническими проявлениями поражения ЖКТ, с высокой степенью активности заболеваний и наличием иных системных проявлений. По статистике артриты при ВЗК наблюдаются у 20% пациентов, то есть практически у каждого пятого, несколько чаще суставы страдают при болезни Крона. Особенности ВЗК-ассоциированных артритов таковы:
- асимметричность поражения суставов (правой и левой половины тела),
- мигрирующий характер артрита (в одном суставе “угасают” суставные симптомы, а в другом появляются),
- небольшое количество суставов, вовлеченных в процесс, как правило, не больше 4-5,
- поражение преимущественно суставов нижних конечностей, чаще всего страдают коленные и голеностопные сустав,
- чередование обострений и ремиссий, обострения обычно длятся не более 2-3 месяцев.
Особенностью артритов при ВЗК является отсутствие выраженных деструктивных изменений, что отличает эти артриты от, например, ревматоидного. Чаще всего обострение артрита совпадает с усугублением симптомов поражения кишечника: нарастает боль в суставах, особенно при болезни Крона. Иногда ВЗК могут и дебютировать с артрита, что значительно усложняет раннюю диагностику и сбивает специалистов с толку, особенно это касается болезни Крона, первая атака которого может приходиться на суставы. Помимо типичного ассиметричного олигоартрита (поражение нескольких суставов) иногда наблюдается симметричный (двухсторонний) полиартрит.

Позвоночник
Поражение позвоночника при воспалительных заболеваниях кишечника проявляется спондилитом (воспаление позвоночника) и/или сакроилеитом (воспаление крестцово-подвздошных сочленений). Несколько чаще поражение позвоночника встречается у пациентов мужского пола. Кроме того, считается, что наличие в анамнезе болезни Крона и НЯК увеличивает вероятность развития анкилозирующего спондилоартрита (болезни Бехтерева) в 30 раз!

Истинная же распространенность спондилита и сакроилеита при этих болезнях неизвестна, так как множество случаев протекает бессимптомно и, соответственно, не отражено в медицинской документации. Так, по данным КТ и МРТ, те или иные изменения позвоночного столба и крестцово-подвздошных сочленений наблюдаются практически у каждого третьего пациента с ВЗК, тогда так другие исследования выявили подобные изменения у каждого второго, что обуславливает невероятно высокую значимость этой проблемы. Спондилит может протекать изолированно или ассоциироваться с другими суставными проявлениями (например, артритом). Клинические проявления поражения позвоночника, как правило, не отличается от типичного течения болезни Бехтерева, однако отметим следующие особенности: так, соотношение заболевших мужчин и женщин составляет 1:1, тогда как истинный анкилозирующий спондилоартрит (болезнь Бехтерева) встречается преимущественно у мужчин. Кроме того, у женщин присоединение спондилита происходит быстрее и протекает тяжелее, чем у мужчин. При спондилитах на фоне ВЗК наблюдается:
- характерная боль в спине,
- ограничение подвижности позвоночника в поясничном отделе,
- ограничение подвижности грудной клетки (чувство нехватки воздуха, необходимость вдохнуть “полной грудью”),
- утренняя тугоподвижность в спине (необходимость размяться после сна).
Диагностика энтеропатических артритов
Специфических лабораторных анализов как при воспалительных заболеваниях кишечника, так и при спондилоартритах, ассоциированных с ними, нет! При ВЗК могут наблюдаться:
- повышение СОЭ и С-реактивного белка (СРБ),
- появление в анализах тромбоцитоза (увеличение числа тромбоцитов),
- анемии,
- иногда лейкоцитоз (увеличение числа лейкоцитов).
Однако эти изменения могут быть не всегда и не отражают тяжесть и течение процесса (то есть являются НЕспецифическими). Примерно у 50% пациентов обнаруживается положительный HLA-B27. Анализ суставной жидкости выявляет признаки неспецифического неинфекционного воспаления в виде повышения количества лейкоцитов.
С чем дифференцировать ВЗК?
Дифференциальную диагностику болезни Крона и НЯК следует проводить, прежде всего, друг с другом, так как клинические проявления (как кишечные, так и системные) этих болезней похожи. В связи с этим при подозрении и исключении этих заболеваний стоит проводить исследование кишечника (ирригоскопия, колооноскопия), биопсию стенки кишечника. Также дифференциальную диагностику стоит проводить с инфекционными поражениями кишечника (туберкулез, иерсиниоз), синдромом раздраженного кишечника, медикаментозной энтеропатией и др. При наличии моно- и олигоартритов стоит исключать септический артрит, который может развиваться спонтанно или быть следствием тяжелого иммунодефицита на фоне активной терапии самих ВЗК.
Подходы к лечению
Медикаментозная терапия при болезни Крона и НЯК сходна. Так, препаратами первой линии считаются нестероидные противовоспалительные препараты (НПВП). Они подавляют воспаление в суставах и позвоночнике. Однако следует помнить, что одновременно они могут усугублять течение кишечных проявлений ВЗК. Лечение проводится строго под контролем гастроэнтеролога и ревматолога. При тяжелом течении патологии показан прием гормональных препаратов. Кроме того, возможно и внутрисуставное введение стероидов при органическом числе пораженных суставов. Основным же базисным противовоспалительным препаратом (БПВП) является сульфасалазин. Этот препарат одновременно эффективно воздействует на течение самих ВЗК и связанных с ним артритов, однако практически не оказывает положительного влияния при поражении позвоночника, что ограничивает применении этого препарата при спондилитах. При отсутствии эффекта от сульфасалазина и кортикостероидов решается вопрос о назначении метотрексата или азатиоприна. Перспективным направлением является применение генно-инженерных билогических препаратов (ГИБП), в частности, Инфликсимаба (Ремикейд). Однако стоимость лечения подобными препаратами значительно ограничивают их широкое применение.
Иногда приходится прибегать к хирургическому лечению ВЗК, особенно при развитии таких серьезных осложнений как массивное кишечное кровотечение, перитонит, перфорация кишечника. Однако хирургическое лечение не влияет на течение спондилоартритов при ВЗК, а соответственно, медикаментозная терапия таким больным должна обязательно проводиться.
Источник

Возможно, вы слышали, что Гленн Фрей, основатель популярной музыкальной группы Eagles, недавно умер от осложнений ревматоидного артрита (РА), развитого острого язвенного колита и пневмонии. Ему было 67 лет. По словам музыкантам этой группы: “...именно ревматоидный артрит сыграл свою роль в его безвременной смерти. А колит и пневмония были побочными эффектами от приема лекарств“. Музыканты считают, что их руководитель умер от осложнений после того, как он лечил лекарствами свой ревматоидный артрит в течение 15 лет.
Действительно, лекарства часто назначают для лечения ревматоидного артрита, но такие лекарственные препараты являются одними из самых опасных на рынке. Эти препараты включают: преднизалон, ингибиторы Фактора некроза опухоли альфа, а иногда даже прописывают противораковые препараты, как Метотрескат.
Кроме того, длительное употребление нестероидных противовоспалительных препаратов (НПВП) и анальгетиков, также может привести к угрожающим для работы печени и почек состояниям. Более того, часто назначаемый при РА парацетамол, фактически является номером один среди причин острой печеночной недостаточности.
Рацион питания и образ жизни могут улучшить или ухудшить самочувствие при ревматоидном артрите
Очень плохо, но современная медицина не способствует изменению образа жизни больных РА. Учитывая тяжелые побочные эффекты от назначаемых лекарств, было бы правильным, в первую очередь, изменять образ жизни, что не ведет за собой увеличения рисков для здоровья и жизни.
Есть много примеров, когда изменение питания и ежедневного поведения, способствовали переходу заболевания в стадию длительной ремиссии. Можно сказать, что примерно 80% пациентов способно достичь ремиссии или значительных улучшений самочувствия при переходе на здоровый образ жизни.
 ЦИТОКИНЫ В ПАТОГЕНЕЗЕ РЕВМАТОИДНОГО АРТРИТА (https://www.nature.com/nri/journal/v7/n6/fig_tab/nri2094_F3.html)
ЦИТОКИНЫ В ПАТОГЕНЕЗЕ РЕВМАТОИДНОГО АРТРИТА (https://www.nature.com/nri/journal/v7/n6/fig_tab/nri2094_F3.html)
Симптомы ревматоидного артрита
Ревматоидный артрит – является аутоиммунным заболеванием, которое затрагивает примерно 1% населения всех стран мира. Это заболевание характеризуется хроническим воспалением хрящевой и соединительной тканей суставов тела. Это воспаление является результатом, когда наша иммунная система совершает ошибку и вместо враждебных микроорганизмов нападает на хрящи, кости и суставы, стараясь уничтожить эти ткани, как врагов.
В результате возникают серьезные поражения тканей организма в виде ограничения подвижности и уменьшения возможности функционировать. Известно, что определенный уровень инвалидности возникает у 50-70% людей с диагнозом ревматоидный артрит в течение 5 лет после начала заболевания, а половина из таких людей перестанет работать в течение 10 лет.
Но РА также может атаковать ткани тела и за пределами суставов. Подсчитано, что около 15-25% больных РА живут с диагнозом “внесуставной” формы ревматоидного артрита. Это форма РА может проявляться как перикардит, плеврит, воспаление кровеносных сосудов, глаз, почек и развитие инфекций. В конечном итоге, такое течение заболевания может привести к смерти.
В отличие от более распространенного дегенеративного заболевания суставов – остеоартроза, сильное поражение суставов при ревматодном артрите может привести к значительной и болезненной деформации суставов и, как уже упоминалось, может быть смертельным. Женщины страдают от этого заболевания в большей степени, чем мужчины.
Одним из отличительных симптомов ревматоидного артрита является боль в руках и/или ногах. Такие боли, как правило, затрагивают в большей степени проксимальные суставы, чем дистальные, например, тот сустав, который находится ближайшим к ладони, в отличие от суставов пальцев.
В сути этого заболевания лежит хроническое воспаление, и пока известно только об 1% людей с диагнозом РА, которые показали спонтанные ремиссии, но это не означает, что болезнь не возможно успешно лечить.
 При ревматоидном артрите необходимо сократить сахар в питании
При ревматоидном артрите необходимо сократить сахар в питании
Если вам поставили диагноз РА (или любой другой хронической болезни, суть которой кроется в воспалении, например, такой, как диабет, болезнь сердца или рак), первым шагом в вашей диете должно стать серьезное сокращение сахара в питании. Переход на более натуральные (лучше – органические) продукты питания с низким содержанием сахара (легкоусвояемых углеводов) станет важным действием с целью подавления воспаления. А продукты питания, которые насыщены сахаром (фаст-фуд, полуфабрикаты, сладости, газированные напитки), следует избегать.
Далее необходимо рассмотреть возможность сокращения в питании, либо полного исключения продуктов, содержащих глютен. Подобное действие может быть полезно, если у вас есть определенная генетическая предрасположенность к неприятию глютена (стоит сдать анализ). Известно, что люди с семейной историей аутоиммунных заболеваний, таких, как рассеянный склероз и боковой амиотрофический склероз, могут быть подвержены увеличенному риску аллергической реакции (нетерпимости) к пшенице и клейковине.
Более того, большинство круп с высоким гликемическим индексом и продукты с фруктозой (включая фрукты) могут продолжать стимулировать воспаление, независимо от вашей генетической предрасположенности. И вам стоит относиться к подобным продуктами питания с большой осторожностью, чтобы не подливать бензин в огонь.
В 2014 году вышло исследование, которое было опубликовано в Американском журнале клинического питания, где рассматривалась зависимость употребления сладких газированных напитков и рисков развития ревматоидного артрита. В исследовании приняли участие более 200.000 женщин (истории болезни которых, были рассмотрены ученными за период около 40 лет). Уровень употребления газированных напитков был выявлен с помощью анкеты по питанию, который заполнялся испытуемыми 4 раза в год.
После поправки на искажающие факторы, исследователи обнаружили, что женщины, которые пили одну или более порций газировки в день показывали на 63% больший риск развития РА, по сравнению с теми, кто пил менее одной порции газировки в месяц или вообще не употребляли этот напиток. И такая зависимость не реагировала на другие предпочтения в питании или в образе жизни.
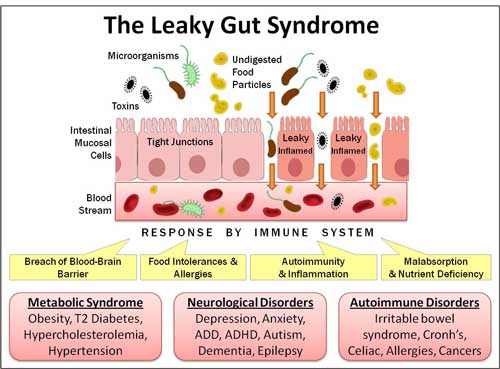 СВЯЗЬ СИНДРОМА “ДЫРЯВОГО КИШЕЧНИКА” С РАЗВИТИЕМ РАЗЛИЧНЫХ ЗАБОЛЕВАНИЙ, В ТОМ ЧИСЛЕ И АУТОИММУННОЙ ПРИРОДЫ
СВЯЗЬ СИНДРОМА “ДЫРЯВОГО КИШЕЧНИКА” С РАЗВИТИЕМ РАЗЛИЧНЫХ ЗАБОЛЕВАНИЙ, В ТОМ ЧИСЛЕ И АУТОИММУННОЙ ПРИРОДЫ
Микрофлора кишечника очень важна для лечения ревматоидного артрита
Здоровье микрофлоры кишечника играет важную роль в развитии ревматоидного артрита. Сахар способствует росту патогенной микрофлоры в кишечнике, и как только ваша кишечная микрофлора становится разбалансированной, вы получаете волновой эффект негативного воздействия на здоровье – одним из которых является дисфункция иммунной системы и выход из-под её контроля воспаления.
Пациенты с ревматоидным артритом имеют характерные изменения в микрофлоре кишечники и ротовой полости. В одном китайском исследовании ученые изучали фекалии, образцы с зубов, слюну здоровых людей и больных ревматоидным артритом. Исследователи обнаружили существенные различия в микрофлоре больных РА по сравнению со здоровыми испытуемыми. Например, у пациентов с РА были обнаружены пониженные уровни бактерии haemophilus ѕрр, а количество бактерий Лактобацилла salivarius – было существенно увеличенным. Кроме этого, ученые обнаружили, что пациенты с РА имели измененную способность организма усваивать железо, серу, цинк и аргинин.
Интересно то, что существуют определенные типы бактерий, которые коррелируют с развитием ревматоидного артрита. Например, по итогам одного из американских исследований бактерия Prevotella spp., по-видимому, играет роль в развитии РА. Ученые проанализировали кал здоровых людей и больных РА и обнаружили, что бактерии Prevotella spp. присутствовали у 75% людей с РА, и только у 21% здоровых людей были обнаружены эти микроорганизмы.
Но это не первая бактерия, которая связана с ревматоидным артритом. Другое исследование показало, что ДНК бактерии полости рта под названием Porphyromonas gingivalis присутствует в синовиальной жидкости пораженных суставов РА. Ученые из Университета Мартина-Лютера, кто проводил это исследование, обнаружили, что у пациентов с ревматоидным артритом количество этой бактерии в суставах превышает в 4,5 раза то количество, которое наблюдается у здоровых людей. Кроме этого ученые сделали вывод, что уменьшение количество зубов в полости рта связано с активизацией этой бактерии и с увеличением рисков развития РА.
На основе таких исследований некоторые врачи-ревматологи разрабатывали протоколы лечения РА с помощью небольших доз антибиотиков, в частности тетрациклина. Но подобное лечение, даже с небольшим количеством антибиотиков, является токсичным для организма и микрофлоры кишечника, в частности.
Поэтому, более полезным может быть путь по применению протокола лечения, когда уделяется наибольшее внимание изменению диеты и применению других природных (естественных для организма) способов воздействия. Например, одно клиническое рандомизированное, двойное-слепое, плацебо-контролируемое исследование показало, что пробиотики могут помочь пациентам с РА. В течение шести недель ученые давали 45 больным РА молочнокислые бактерии в пробиотике или плацебо, в дополнение к обычным лекарствам. В составе пробиотика использовали бактерии Bacillus coagulans и gbi-30, 6086, штамм, который может выдержать низкий уровень рН желудочной кислоты.
Пациенты с ревматоидным артритом, получавшие пробиотик, по своему самочувствию и сохранности работоспособности суставов могли ежедневно проходить две мили и заниматься повседневной деятельностью. По сравнению с плацебо, у таких пациентов с РА уменьшились боли, стало меньше потерь трудоспособности, и произошло снижение уровня С-реактивного белка. Известно, что C-реактивный белок (СРБ) вырабатывается печенью и его уровень в крови повышается в ответ на воспаление и снижается, когда воспаление уменьшается.
Важность витамина D при лечении ревматоидного артрита
Витамин D является очень важным компонентом лечения РА. Этот витамин (на самом деле – гормон) стимулирует выработку более 300 анти-микробных пептидов, которые являются даже более мощными по воздействию, чем антибиотики. Витамин D помогает улучшить и регулировать вашу иммунную систему и оказывать помощь в борьбе с инфекциями. Многие люди с ревматоидным артритом замечают, что симптомы их заболевания особенно усиливаются зимой, и часто снижаются весной и летом. Это очень важное замечание, показывающее на положительное воздействие витамина D.
Было бы полезным, если бы вы поддерживали здоровый уровень витамина D с помощью солнца и добавок практически круглый год. Ведь в январе, феврале и марте уровень этого витамина в вашем организме уменьшится до очень низкого (а значит вредного) значения. Было бы неплохо, если бы вы могли ежемесячно отслеживать свой уровень витамина D, чтобы настраивать дозировку его дополнительного приема или время нахождения на солнце. Ваша цель – достичь здорового уровня витамина D в пределах 40-60 нг/мл.
Как отмечают ученые – дефицит витамина D связан с ревматоидным артритом. В одном польском исследовании принимали участие 97 пациентов с РА, при этом, 76% из них оказались с дефицитом витамина D. Кроме этого было отмечена закономерность, чем меньше витамина D было в организме пациентов, тем более агрессивно вело себя это заболевание.
Влияние добавок с витамином D на улучшение самочувствия пациентов с ревматоидным артритом рассматривалось в индийском исследовании, когда 73 людей с РА, показавших очень низкое содержание витамина D (менее 20 нг/мл). получали 60.000 МЕ витамина D в неделю в течение 6-ти недель, а затем доза была изменена на 60.000 МЕ в месяц на протяжении 3-х месяцев. По итогам эксперимента среднем уровень витамина D увеличился примерно от 10 нг/мл до примерно 57 нг/мл. Исследователи обнаружили, что добавки с витамином D способствуют значительному улучшению активности болезни в течение короткого периода времени.
Более того, более здоровый уровень витамина D может снизить частоту рецидивов ревматоидного артрита. Например, в одном из исследований было 377 больных с РА, которых разделили на две группы. Одни люди получали витамин D, а другие – получали плацебо. После 24 месяцев испытания, те пациенты с РА, кто получал добавки с витамином D, показали частоту рецидивов на уровне 19% по сравнению с 30% в группе людей, кто не принимал витамин D.
УРОВНИ ВИТАМИНА D, СПОСОБНЫЕ УХУДШИТЬ ИЛИ УЛУЧШИТЬ ВАШЕ ЗДОРОВЬЕ
Безопасные обезболивающие при ревматоидном артрите
Большинство ревматологов имеют в своем запасе перечень некоторых лекарственных средств для снижения болей, кроме более токсичных препаратов. В то время, как эти препараты могут помочь облегчить симптомы, они абсолютно ничего не решают по основной причине заболевания. Что еще хуже, многие из этих лекарств могут вызвать больше проблем, чем они помогают решать, а некоторые из наиболее токсичных препаратов могут серьезно ухудшить здоровье при их длительном приеме.
Известно, что купирование болевого синдрома – является важным аспектом лечения РА. Если боль не прекращается, то вам могут прописать принимать препараты для подавления (понижению) иммунной системы, что, естественно нарушает нормальную работу иммунитета и способствует новому рецидиву ревматоидного артрита. Если вы выбираете лекарственный препарат, то обязательно используйте наиболее безопасный, и только при необходимости. Но более длительное облегчение возможно достичь, только если вы начнете влиять на воспаление, что является основной причиной боли при РА
К наиболее безопасным обезболивающим препаратам можно отнести:
- Неацилированные салицилаты – салицилат натрия, магния салицилат и salsalate
- Куркума
- Каннабис медицинский (марихуана)
В следующей статье по теме ревматоидного артрита мы рассмотрим весь протокол природного лечения этого заболевания.
Продолжение статьи.


