Ревматологический артрит у ребенка
Дети более восприимчивы к этой патологии. Во взрослом возрасте чаще встречаются рецидивы заболевания, чем первичные случаи острой ревматической лихорадки.
Ревматический артрит у ребенка является одним из симптомов ревматизма (острой ревматической лихорадки). Это системное воспалительное заболевание соединительной ткани, возникающее после острого инфекционного процесса, вызванного β-гемолитическим стрептококком группы А.
 Как правило, наиболее подвержены болезни дети в возрасте от 7 до 15 лет.
Как правило, наиболее подвержены болезни дети в возрасте от 7 до 15 лет.
Причины заболевания
Способствуют развитию заболевания у ребенка индивидуальные особенности иммунитета, склонность к частому возникновению инфекционных болезней (особенно у детей, посещающих детский сад или начальную школу). Большое внимание отводится наследственной предрасположенности.
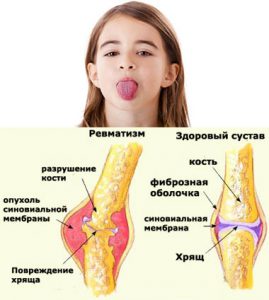
Острая ревматическая лихорадка возникает спустя две-три недели после перенесенной стрептококковой инфекции. У маленьких детей это может быть скарлатина, у ребенка постарше – ангина, фарингит, пиелонефрит и другие заболевания. Механизм развития ревматизма связан с действием токсинов возбудителя на организм и возникновению антител против собственных тканей. В результате в суставе возникает серозно-фибринозный синовит без поражения хряща и других структур. Поэтому ревматический артрит не оставляет после себя изменений в суставе.
Существуют следующие фазы ревматической лихорадки:

- активная;
- неактивная.
Различают 3 степени активности заболевания: I, II и III.
Течение ревматической лихорадки
- острое (яркие симптомы заболевания, течение процесса – до 3 месяцев);
- подострое (медленное возникновение заболевания, менее выраженные клинико-лабораторные проявления и длительность до 6 месяцев);
- затяжное (умеренные признаки, устойчивость к проводимой терапии и продолжительность более 6 месяцев);
- непрерывно-рецидивирующее (волнообразное течение);
- латентное (отсутствие симптомов).
Симптомы ревматизма у детей
 У детей заболевание проявляется высокой лихорадкой (38-39° С и выше) и интоксикацией (слабость, головная боль, «ломота» в мышцах и суставах), на фоне которых возникают следующие характерные симптомы ревматизма:
У детей заболевание проявляется высокой лихорадкой (38-39° С и выше) и интоксикацией (слабость, головная боль, «ломота» в мышцах и суставах), на фоне которых возникают следующие характерные симптомы ревматизма:
- артрит с преимущественным поражением крупных суставов (коленные, локтевые, голеностопные, лучезапястные);
- симметричность поражения суставов (например, возникает артрит обеих коленных суставов);
- «летучесть» патологического процесса (например, сегодня беспокоит один сустав, завтра – другой);
- увеличение суставов в размере и их деформация;
- кожа над воспаленным суставом становится покрасневшей и горячей наощупь;
- движения ограничены, резко болезненны.
Артрит при ревматизме длится недолго – от нескольких дней до недели, после чего подвижность в суставе полностью восстанавливается, не оставляя за собой никаких патологических изменений. Стойкие деформации и контрактуры не характерны.
В некоторых случаях заболевание может проявляться только в виде артрита одного сустава (моноартрит) или даже артралгий (болей в суставе).
Другие проявления острой ревматической лихорадки включают:
- Кардит (воспаление оболочек сердца) возникает у большинства детей (85% случаев) при первой атаке ревматизма. Поражаться могут все три сердечные оболочки (перикард, миокард и эндокард с возникновением перикардита, миокардита и эндокардита, соответственно) – вместе или по отдельности. Заболевание может протекать тяжело и сопровождаться такими симптомами, как одышка, сердцебиение, отеки и другие признаки недостаточности кровообращения. Если в воспалительный процесс вовлечен эндокард, то кардит может заканчиваться формированием порока сердца.
- Малая хорея. Возникает наиболее часто как проявление заболевания у девочек подросткового возраста. Ее симптомами являются: перепады настроения, снижение тонуса мышц, расстройство координации движений, гиперкинезы (беспорядочные подергивания мышц). Хорея обычно длится 1,5-2 месяца, полностью исчезая спустя 3 месяца.
- Поражение кожи. Характерным проявлениям заболевания является появление на коже туловища, реже – на лице, шее и конечностях анулярной эритемы (тонкие бледно-розовые кольцевидные высыпания, исчезающие при надавливании). Также могут обнаруживаться подкожные ревматические узелки, появляющиеся в активной фазе болезни и сохраняющиеся до 1-2 месяцев. Они являются округлыми, безболезненными, малоподвижными, до 1-2 мм в размере, обычно расположены над суставами.
При ревматической лихорадке возможно поражение внутренних органов: легких, печени, глаз, почек, щитовидной железы, но в настоящее время такое течение заболевания встречается крайне редко.
Особенностями современной ревматической лихорадки являются следующие: симптомы заболевания менее выражены, тяжесть кардита умеренная или минимальная, а пороки сердца формируются редко. Таким образом, прогноз заболевания несколько улучшился.
Диагностика ревматизма у ребенка
Диагностикой любого вида артрита у ребенка, в том числе ревматизма, должен заниматься квалифицированный специалист.
Для выявления заболевания необходимы:
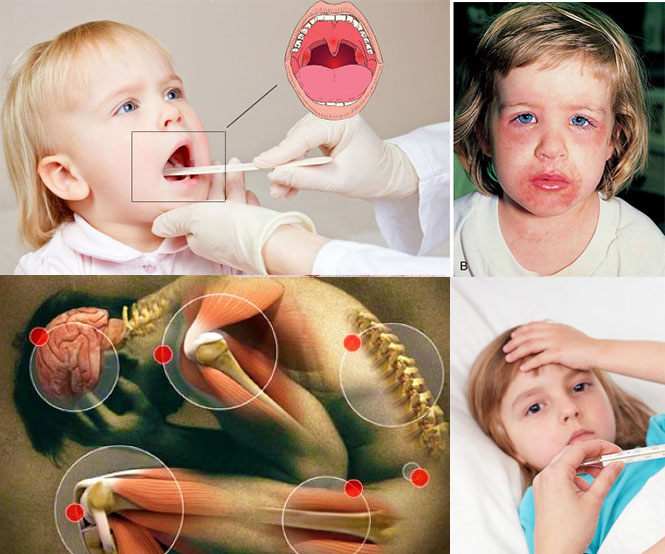
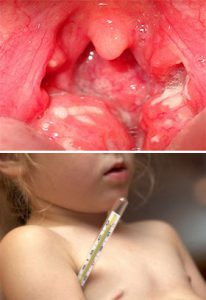
- Осмотр врача. Специалист определяет наличие и характер артрита, а также другие специфические симптомы ревматической лихорадки.
 Выявление у ребенка любых двух признаков из следующих: полиартрит, кардит, хорея, анулярная эритема, ревматические узелки, является достаточным для постановки диагноза ревматической лихорадки. Эти симптомы называются «большими» диагностическими критериями Киселя-Джонса-Нестерова. В дополнение к ним существуют «малые» критерии: лихорадка, данные лабораторных и инструментальных исследований, перенесенная стрептококковая инфекция.
Выявление у ребенка любых двух признаков из следующих: полиартрит, кардит, хорея, анулярная эритема, ревматические узелки, является достаточным для постановки диагноза ревматической лихорадки. Эти симптомы называются «большими» диагностическими критериями Киселя-Джонса-Нестерова. В дополнение к ним существуют «малые» критерии: лихорадка, данные лабораторных и инструментальных исследований, перенесенная стрептококковая инфекция.
- Лабораторные методы исследования:
- общий анализ крови: повышение количества лейкоцитов, сдвиг формулы «влево» (увеличение количества палочкоядерных форм), ускорение СОЭ, возможна анемия;
- биохимический анализ крови: «сдвиги» в белковых фракциях (диспротеинемия), увеличение С-реактивного белка и серомукоида;
- специальные исследования: для ревматической лихорадки характерно повышение АСЛО (антистрептолизина О), АСГ (антистрептогиалуронидазы) и АСК (антистрептокиназы), повышение количества иммуноглобулинов классов А, М, G, ЦИК (циркулирующих иммунных комплексов), антикардиальных антител.
- Инструментальные методы исследования:
- Рентгенография пораженных суставов. Так как ревматический артрит имеет доброкачественное течение, а в воспаленном суставе не возникает патологических изменений, то это исследование неинформативно. Но рентген все же необходим для дифференциальной диагностики с другими видами артритов. То же относится к таким методам, как компьютерная и магнитно-резонансная томография (КТ и МРТ, соответственно).
- При подтверждении ревматической лихорадки обязательно проведение ЭКГ и УЗИ сердца (эхокардиографии) для исключения кардита (воспаления оболочек сердца). По показаниям могут проводиться и другие исследования.
Лечение ревматического артрита (ревматической лихорадки):
Лечение ревматизма – длительное, комплексное, этапное и непрерывное.
 Терапия у детей проводится только под контролем специалиста. Многие лекарственные средства у ребенка запрещены к использованию или могут применяться только в ограниченном количестве, поэтому экспериментировать не стоит.
Терапия у детей проводится только под контролем специалиста. Многие лекарственные средства у ребенка запрещены к использованию или могут применяться только в ограниченном количестве, поэтому экспериментировать не стоит.
Лечение включает:
- Общие мероприятия:
- постельный режим в течение всего периода лихорадки, а затем еще минимум месяц после нормализации температуры;
- соблюдение диеты;
- лечебная физкультура.
- Медикаментозная терапия:
- антибактериальные препараты для борьбы с β-гемолитическим стрептококком (пенициллин, амоксициллин, макролиды, цефалоспорины и другие);
- нестероидные противовоспалительные препараты – для снятия боли и купирования воспаления в суставах (диклофенак, индометацин и другие);
- гормональные препараты – обычно применяются при неэффективности нестероидных средств (преднизолон, гидрокортизон);
- средства хинолинового ряда (делагил, плаквенил) – при затяжном течении.
Этапы проведения терапии
- в специализированном отделении стационара;
- в кардиоревматологическом санатории;
- диспансерное наблюдение в поликлинике.
Прогноз ревматической лихорадки
 Ревматический артрит всегда имеет благоприятный прогноз.
Ревматический артрит всегда имеет благоприятный прогноз.
Как правило, даже при отсутствии адекватного и своевременного лечения, болезнь все равно проходит бесследно, никогда не приводя к стойким изменениям суставов и инвалидности.
При ревматизме прогноз в большей степени определяется наличием или отсутствием поражения сердца.
Кардит может приводить к возникновению стойких пороков сердца и недостаточности кровообращения, что требует лекарственной терапии или даже хирургической операции.
Источник
Развитие ревматоидного артрита у детей связано с развитием аутоиммунной реакции с поражением суставов (эрозивный артрит) и развитие мультисистемной воспалительной реакции. Данная форма артрита связана с атакой антителами собственных тканей организма. Частота возникновения – 1:1000.
Ревматоидный артрит у детей — заболевание, которое встречается не очень часто
Причины артрита у детей
Артрит — это полиэтиологическое заболевание, то есть, точной причины развития патологии нет. Предрасполагающие факторы:
- Инфекционные процессы (грипп, кишечная или носоглоточная инфекция). Развитие заболевания связано с перекрёстной реакцией иммунной системы на возбудителя и на собственные ткани организма. Схожая генетическая структура приводит к «ошибкам» и антитела атакуют здоровые ткани (суставная ткань).
- Наследственная предрасположенность (дефект в генетической структуре клеток).
- Сильный стресс (смерть, развод, потеря работы).
- Внешние факторы (переохлаждение, интоксикация).
Заболевание может развиваться в силу нескольких факторов
Парамиксовирусы, герпесвирусы и ретровирусы являются наиболее типичными триггерами аутоиммунных реакций.
Особенности заболевания:
- часто поражение симметричное;
- заболевание не проходит полностью (периоды ремиссии сменяются периодами обострения);
- поражаются чаще мелкие суставы.
В крайне редких случаях может наблюдаться самопроизвольная ремиссия.
Классификация артрита у детей
При детском ревматоидном артрите не существует единой общепринятой классификации ревматоидного артрита.
По иммунологическим реакциям:
- Серопозитивный.
- Серонегативный.
- Специфические формы:
- синдром Фелти;
- синдром Стилла.
Детский ревматоидный артрит классифицируют по нескольким признакам
По клиническим стадиям:
- очень ранняя (менее 6 месяцев);
- ранняя (6 месяцев- 1 год);
- развёрнутая (более года с типичными проявлениями);
- поздняя (более 2 лет).
По активности болезни (по специфическому индексу DAS28):
- ремиссия (индекс < 2,6);
- 1-низкая (индекс 2,6-3,2);
- 2-средняя (индекс 3,2–5,1);
- 3-высокая (индекс больше 5,1).
Ремиссия артрита у ребенка
По инструментальной диагностике:
- По наличию эрозий (дополнительно к визуальному осмотру используют рентген):
- эрозивный;
- не эрозивный.
- По рентгенологическим снимкам:
- околосуставной остеопороз;
- остеопороз и сужение суставной щели;
- плюс эрозии и подвывихи к предыдущим симптомам;
- плюс анкилоз.
По функциональным классам:
- Полное сохранение двигательной активности.
- Ограничение объёма активных и пассивных движений в быту (сохранение самообслуживания и профессиональных навыков).
- Ограничение активных и пассивных движений, как в быту, так и в профессии (сохранение самообслуживания).
- Ограничение или потеря возможности к самообслуживанию.
Необходимо помнить, что отсутствие лечения чревато развитием остеонекрозов, остеопорозов, подвывихов.
Симптомы артрита у детей
Симптомы ревматоидного артрита у детей делятся на суставные и внесуставные.
Высокая температура — один из симптомов патологии
Внесуставные проявления:
- Скачки температуры до 39 несколько раз в день с восстановлением нормального значения самопроизвольно.
- Сыпь (чаще пятнисто-папулезная). Не сопровождается зудов, возникает в области суставов или на туловище. Самопроизвольно исчезает и появляется.
- Локальное разрушение капилляров (васкулит) с образованием сосудистых звёздочек.
- Увеличение лимфоузлов. Они безболезненные при пальпации, подвижные и не спаянные между собой.
- Поражение сердца (перикардит, миокардит, эндокардит): тахикардия, боль, одышка, изменения на ЭКГ. Это одно из наиболее серьёзных и опасных проявлений артрита. Артрит лижет суставы и кусает сердце. Как осложнение может развиться сердечная недостаточность.
Суставные проявления:
- Развитие периартрита (резкая боль в суставе). Изначально поражаются мелкие суставы (лучезапястные, пястные). По мере прогрессирования в процесс вовлекаются более крупные суставы (коленные плечевые).
- Местные изменения – отёк, гиперемия, а в последующем и деформация суставных поверхностей. В некоторых случаях болезнь протекает без видимых изменений.
- Вовлечение мышечной ткани (миалгии). Скованность и спазм мускулатуры приводит к нарушению двигательной активности.
Отек суставов при артрите у ребенка
Степень и выраженность каждого симптома зависит от стадии и формы заболевания.
Ювенильный ревматоидный артрит
Другое название ювенильного ревматоидного артрита – это болезнь Стилла. Особенности этого варианта ревматический артрит следующие:
- Возникает в раннем возрасте (до 10 лет).
- Редко связан с перенесённой инфекцией.
- Относительно быстрое прогрессирование.
- Выраженное изменение костной ткани на рентгенологических снимках.
- Редко поражается сердце.
- Низкий эффект от лечения. И по этой причине частое обострение.
Как развивается патология
Прогноз относительно благоприятный.
Ювенильный анкилозирующий спондилоартрит
Данный вариант артрита имеет ряд своих особенностей:
- Чаще возникает в возрасте старше 10 лет.
- Медленное прогрессирование (в течение года). Хотя есть и быстрые формы, но они возникают реже.
- Чаще поражается крестцово-подвздошные сочленения позвоночника. Мелкие суставы вовлекаются редко.
- Клиника будет в первую очередь связана с поражением позвоночника (боли в пояснице, ограничение движений).
- Частые осложнения в виде сколиоза.
Ювенильный спондилоартрит прогрессирует медленно
Прогноз благоприятный.
Реактивные артриты
Данный вариант артрита имеет следующие особенности:
- Прямая взаимосвязь с перенесёнными инфекциями кишечной или мочеполовой системы.
- Рецидивы частые, но без ухудшения и прогрессирования.
- Суставные проявления не отличаются стойкостью (легко купировать медикаментозно).
- Не приводит к выраженному разрушению костной ткани.
- Сердце не вовлекается в процесс.
При реактивных артритах случаются частые рецидивы
Прогноз крайне благоприятный.
Инфекционные артриты
Группа артритов, в основе которых лежит перенесённая инфекция. Группа выделена условно, поскольку один из факторов риска при любом артрите является инфекция и фактически каждую из форм можно внести в группу инфекционных.
Классические варианты артрита:
- туберкулёзный;
- гонококковый.
Инфекционный артрит проявляется после перенесенной организмом инфекции
В клинической картине будут основные симптомы заболевания, а артрит как осложнение.
Ювенильный псориатический артрит
Особенности данной формы артрита:
- Чаще болеют люди старшего возраста (старше 20). Дети болеют редко.
- Прогрессирование медленное.
- Поражение кожи (псориатические бляшки).
- Дополнительно поражаются слизистые (стоматит).
- Поражение внутренних органов редко (сердце, почки, глаза).
Ювенильный псориатический артрит у детей встречается крайне редко
Прогноз относительно благоприятный.
Диагностика
Для каждой степени и вида ревматоидного артрита лабораторные показатели будут немного изменяться.
Лабораторная (Анализы)
Схема диагностики ревматоидного артрита включает:
- ОАК — повышенный уровень СОЭ и лейкоцитов (лейкоцитоз до 30).
- Биохимический анализ крови – повышение С-реактивного белка, АСЛО, ревматоидного фактора.
- Иммунологический анализы крови: IgM, IgG. Указывают на недавно (IgM) или давно (IgG) перенесённой инфекции.
- ОАМ — или в пределах нормы или с незначительным количеством лейкоцитов.
Пациенту необходимо пройти полную диагностику
При подозрении на развитие осложнений по усмотрению врача в обследование могут быть включены другие исследования.
Инструментальная
После проведения лабораторных методов переходят к инструментальным:
- Рентгенография — первое и главное назначение. Позволяет выявить сужение суставной щели, остеопороз, анкилозы. Наиболее доступный и информативный метод.
- ЭКГ — поскольку в процесс нередко вовлечено сердце.
- УЗИ брюшной полости — иногда наблюдается увеличение брыжеечных лимфоузлов и печени.
Как выглядит ревматоидный артрит на рентгеновском снимке
При невозможности установить точный диагноз (сомнительная клиника) показано выполнение КТ/МРТ.
Методы лечения ревматоидного артрита у детей
Лечебная терапия при ревматоидном артрите имеет ряд особенностей:
- пожизненное применение;
- коррекция дозы раз в год при учёте лабораторных и инструментальных данных;
- в периоды ремиссии допустимо использование только физиотерапевтических методов лечения.
Базисную терапию (препараты, ЛФК, физиотерапия) нередко дополняют народными средствами. Хирургический метод используют при деформирующих формах артрита.
Медикаментозное лечение
В основе базисной терапии РА лежит курс приёма лекарственных препаратов. Медикаментозная терапия может проходить на протяжении нескольких лет с периодической коррекцией лечения.
Нестероидные противовоспалительные средства
Обладают противовоспалительным, жаропонижающим и анальгезирующим эффектом. Значительно уменьшают отёк в области суставов (частичное восстановление двигательной активности). Классическими препаратом является «Ибупрофен» и «Диклофенак». «Аспирин» назначать детям до 12 лет не рекомендуется. Имеет много выраженных побочных эффектов (в частности, кровотечения).
Глюкокортикоидные препараты
Используют в том случае, когда длительный приём НПВС, хондропротекторов не приносит видимых клинических улучшений. Приём и отмена данной группы препаратов имеет ряд особенностей:
- основной приём утром (три таблетки утром, две в обед и одну вечером);
- постоянный лабораторный контроль (один раз в месяц) уровня гормонов;
- отмена постепенная в течение нескольких месяцев (отменяют по 0,5 таблетки).
Иногда для усиления эффекта от лечения гормоны вводят непосредственно в полость сустава. Такой вариант лечения возможен при тяжелых формах артрита. Манипуляция имеет ряд осложнений (внутрисуставные кровотечения, повреждение нервных волокон).
Пример препаратов: «Преднизолон», «Дипроспан».
Иммуноподавляющая терапия
Поскольку в основе заболевания лежит аутоиммунный процесс (организм атакует сам себя) оптимальным вариантом будет добавление в схему лечения иммуноподавялющих средств.
Основной механизм действия – подавление работы иммунной системы. Пример препаратов – «Азатиоприн», «Рапамицин». Общие побочные эффекты данной группы:
- снижение иммунного ответа на инфекционных агентов (в том числе и условно-патогенную флору)— оппортунистические заболевания;
- угнетение костного мозга (риск развития лейкозов);
- угнетение работы почек и печени.
Убедительных доказательств эффективности использования иммуносупрессоров при аутоиммунных заболеваниях нет. Назначение требует показаний и не всегда обладает нужной эффективностью.
Хирургическое лечение
Крайний вариант лечения и чаще его используют у лиц пожилого возраста при сильных деформациях суставов. Показания для назначения:
- выраженный болевой синдром (невозможно купировать консервативно);
- деформирующая форма артрита;
- сильное разрушение костных структур на рентгенографических снимках.
Хирургическое вмешательство проводят в самых крайних случаях
Варианты хирургического вмешательства:
- Синовэктомия – частичное иссечение синовиальной оболочки с целью замедления прогрессирования артрита. Эффективность подтверждена лишь на 60%.
- Артродез – искусственное сращение суставных поверхностей сформированием костной мозоли. Это обеспечивает полную неподвижность сустава и предотвращает дальнейшее разрушение.
- Эндопротезирование – проведение, возможно, только на крупных суставах (локтевой, плечевой, коленный и тазобедренный). Два варианта исполнения:
- артроскопически — малоинвазивный вариант оперативного вмешательства (специальное оборудование, включающее камеру и зажимы);
- открыто— осуществляется классический широкий доступ с рассечением мягких тканей, суставной капсулы и обнажением полости сустава.
Артродез коленного сустава — один из вариантов хирургического лечения
В крайне редких случаях, возможно, укрепление суставов пластинами и штифтами.
Лечебная гимнастика (ЛФК)
Первый курс лечебной гимнастики следует проводить под чётким контролем врача. Деформированные костные структуры при интенсивных нагрузках могут привести к патологическим переломам. Условия выполнения:
- регулярность;
- отсутствие интенсивного напряжения (выполнение любого упражнения не более 3–5 раз);
- множественные курсы ЛФК (для закрепления положительного эффекта);
- в стадии ремиссии.
Лечебную гимнастику можно проводить в период ремиссии
Пример упражнений (приведены упражнения только на кисти рук, поскольку это наиболее частое место повреждения):
- Положить руки на стол и незначительно согнуть в локтевых суставах. Попеременно максимально вытягивать пальцы вперёд и затем сгибать в кулак. Количество упражнений 3–5.
- Кисти рук лежат на столе. Попеременно поднимать и опускать до максимально возможного угла.
- Руки перед собой, большим пальцем поочерёдно коснуться других.
Единой техники упражнений для ревматоидного артрита нет. Гимнастику можно дополнить любыми движениями в индивидуальном порядке.
Терапия и процедуры
Физиотерапевтические методы обладают сразу несколькими положительными моментами:
- усиливают местное кровообращение;
- улучшают регенерацию;
- стимулируют лимфоотток;
- снимают воспаление и отёк;
- выраженный анальгезирующий эффект.
Физиотерапевтические методы положительно влияют на организм
В схеме лечения допустимо использовать одновременно 2 метода. Варианты терапии:
- Криотерапия – воздействие сверхнизких температур (местное раздражение тканей).
- Электрофорез – усиливает местное действие лекарственных средств и облегчает их поступление в ткани.
- Магнитотерапия — действие сильного магнитного поля.
- Светолечение – различные варианты воздействия светом. Используют разные длины волн (например, ультрафиолет).
- Иглорефлексотерапия – одновременное воздействие механического раздражителя (специальные иглы) и слабого электрического тока.
Для каждого метода существует целый ряд противопоказаний (гнойничковые воспаления кожи, травмы).
Питание
Диета при ревматоидном артрите имеет ряд особенностей:
- снижение количества белковой пищи;
- снижение количества соли;
- преобладание продуктов богатых коллагеном (холодец, желатин, студень);
- уменьшение количества кисломолочных продуктов в рационе.
Ребенку в день необходимо выпивать достаточное количество воды
В остальном, диета включает в себя основные правила здорового питания:
- достаточный водный режим;
- достаточная калорийность;
- преобладание растительной пищи;
- правильное соотношение микро- и макроэлементов (богатый и разнообразный рацион).
В рационе ребенка должны присутствовать фрукты и овощи
Для профилактики можно включать в лечение различные витаминные комплексы.
Народное лечение
Любые варианты народного лечения следует применять только в комплексе с основной терапией. Варианты лечения:
- системное применение (перорально);
- местное применение.
Отвар ромашки поможет снять воспаление
В соотношении эффективность: побочные эффекты оптимальнее использовать второй метод. Варианты лекарственных средств:
- Цветы лечебной ромашки 1 ч. л смешать с 1 ч. л календулы и варить до кипения. Настаивать полученный отвар в течение суток, процедить и делать компрессы 2 раза в день по 10–15 мин.
- Спиртовая настойка из красного перца. Красный перец (2 шт.) залить 150 мл этилового спирта и настаивать в течение недели. Натирать поражённую область 1 раз в день до лёгкой красноты.
- Смешать пищевую соду и морскую соль в пропорции 1:1. Добавить полученную смесь в ванную (Т 38). Время процедуры 20 мин.
- Залить 2–3 сосновые ветки водой и варить до кипения. Процедить полученный раствор и добавить в ванную при температуре воды не выше 38С. Курс 14 дней. Время приёма 20 мин.
До начала приёма следует проконсультироваться с врачом.
Профилактика
Первичной профилактики не существует, поскольку не установлена точная причина артрита (относится к полиэтиологическим заболеваниям).
Вторичная профилактика имеет общеукрепляющую функцию и содержит следующие правила:
- Постоянный приём препаратов (периодическая коррекция).
- Соблюдение диеты.
- Контроль анализов (в частности, гормонов).
- Умеренная физическая активность и здоровое питание.
Своевременное обращение за помощью поможет выявить заболевания на ранних стадиях и снизить риск возникновения осложнений.
Источник


