Результаты анализов при реактивный артрит
Общие сведения о реактивном артрите

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Читать далее »
Реактивный артрит (синдром Рейтера) — воспалительное заболевание суставов, которое развивается после инфекции (не в суставе, а в другом участке тела). Инфекция, вызывающая развитие реактивного артрита, обычно поражает мочевыводящие пути или желудочно-кишечный тракт.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
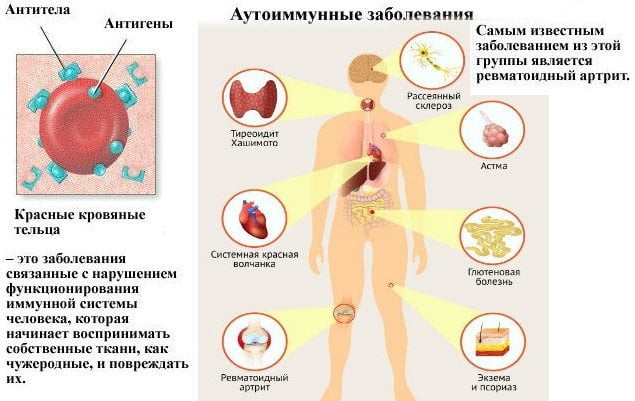
Реактивный артрит не связан с распространением инфекции по организму и её попаданием в сустав. Предполагают, что воспаление сустава развивается из-за того, что микроорганизмы содержат вещества (антигены), которые похожи на антигены тканей организма.
Иммунная система «путает» антигены сустава и микроорганизмов, в результате она атакует и микроба, и сустав. В суставе развивается воспаление, которое и причиняет проблемы.
Какие анализы сдают при артрите, кто и когда их назначает?
Исследования при подозрении на артрит назначает только врач. Это может быть терапевт, эндокринолог или ревматолог. Иногда назначение выдают врачи смежных специализаций при подозрении на специфические виды артрита.
Анализы на ревматоидный или реактивный артрит чаще всего назначаются ревматологом.
Дерматолог может выдать направление на анализы при подозрении на псориатический артрит. Семейный врач или педиатр – при подозрении на ювенильный артрит у ребенка. При септическом поражении выдать направление может инфекционист.
В целом количество и виды анализов одинаковы как у детей, так и у взрослых пациентов. Расшифровкой полученных результатов занимаются те специалисты, что назначали анализ.
Минимальный набор необходимых анализов:
- Исследование крови (биохимия, общий анализ крови).
- Исследование мочи.
- Исследование синовиальной жидкости из пораженного сустава.
Особое внимание уделяется следующим показателям:
- скорость оседания эритроцитов (СОЭ);
- ревматоидный фактор;
- АСЛО и АЦЦП;
- С-реактивный белок.
Подобные исследования должны проводиться при артритах любой локализации и любого типа. Необязательно все, но часть из них точно должна проводиться. Если подозревается аутоиммунный фактор – обязателен анализ на С-реактивный белок и ревматоидный фактор, если возможна инфекция – исследование мочи, СОЭ.
к меню ↑
Где делают анализы при подозрении на артрит?
Нужные анализы не являются сложной процедурой, поэтому их могут провести в почти любой лаборатории. Обращаться можно как в государственные, так и в частные диагностические центры.
В государственных клиниках по направлению анализы делаются бесплатно. В частных клиниках даже исследование крови обойдется минимум в 200-400 рублей. Более специфические анализы (ревматоидный фактор, С-реактивный белок, исследования на маркеры гепатитов) могут обойтись в 600-800 рублей за каждый метод.
к меню ↑
Как быстро объявляют результат, и точно ли анализ выявляет артрит?
Забор биоматериала для исследования проводится примерно за 5-10 минут. Кровь проверяется в течение 1-2 дней (а в срочном порядке за 1-3 часа), С-реактивный белок могут исследовать 2-5 дней.
Чтобы получить результаты как можно скорее, стоит обращаться в частные клиники, либо проводить обследования в государственных больницах, но платно.
Анализы дают достаточно точный результат с небольшой вероятностью ошибки.
к меню ↑
Когда назначаются ревмопробы?
- боль в суставе или суставах – первый и наиболее заметный симптом ревматического заболевания
- боль в спине, особенно в нижней ее части
- отечность, тугоподвижность, ломота в суставах
- симптомы со стороны костно-мышечной системы, связочного аппарата;
- повышение температуры тела, когда причину установить не удается – зачастую более 2 недель
- головная боль, которая не купируется обезболивающими (здесь подозревается васкулит)
- наличие болезней соединительной ткани для оценки активности процесса и прогноза – системная красная волчанка, подагра, ревматоидный артрит.
Диагностика ревматоидного артрита: нормы показателей анализов
Посещение врача, особенно государственной поликлиники, — процедура не из простых и требует большого терпения.
p, blockquote 1,0,0,0,0 —>
При появлении подозрений на ревматоидный артрит, необходимо срочно обратиться к врачу
Анализы крови при ревматоидном артрите
Ниже описаны анализы крови, которые врачи часто назначают при диагностике ревматоидного артрита.
Обычно врач или медсестра берут из одной вены пациента несколько образцов крови, чтобы провести все необходимые анализы.
Путём забора нескольких образцов крови в рамках одной процедуры можно избежать использования нескольких игл и оставить на теле пациента только одно повреждение.
Также следует отметить, что врачи могут не использовать каждый из приведённых ниже анализов.
Выбор необходимых анализов будет зависеть от наблюдаемых у пациента симптомов и результатов физикального обследования.
Анализ на антитела к циклическому цитруллинированному пептиду (АЦЦП)
- Что проверяется? Этот анализ ищет специфические аутоантитела, которые имеют название антитела к циклическому цитруллинированному пептиду (АЦЦП). Такой маркер имеют от 60 до 80% людей с ревматоидным артритом.
- Интерпретация результатов. Если уровень АЦЦП в крови человека превышает 20 международных единиц на миллилитр (МЕ/мл), это повышает вероятность ревматоидного артрита.
Анализ на АЦЦП аналогичен анализу на ревматоидный фактор, который рассмотрен ниже. Однако врачи часто отдают предпочтение анализу на АЦЦП, поскольку он имеет более высокую точность.
Анализ на антинуклеарные антитела
- Что проверяется? Данный анализ предназначен для выявления высокого уровня антинуклеарных антител. Это соединения, которые могут атаковать ядра клеток и тем самым разрушать клетки.
- Интерпретация результатов. Врачи используют анализ на антинуклеарные антитела для проверки пациентов на ряд медицинских состояний, в том числе на ревматоидный артрит, склеродермию, синдром Шегрена и смешанное заболевание соединительной ткани (СЗСТ).
Анализ на C-реактивный белок (CРБ)
- Что проверяется? При помощи этого анализа проверяется концентрация C-реактивного белка в крови. Такой белок вырабатывается в печени в ответ на развитие в организме воспалительных процессов.
- Интерпретация результатов. Наличие СРБ может указывать на воспаление в любой части тела, но определённые медицинские состояния, например ожирение или инфекции, способны также повышать уровень C-реактивного белка.
Более подробную информацию об анализе крови на C-реактивный белок при ревматоидном артрите можно прочитать здесь.
Реакция оседания эритроцитов (РОЭ)
- Что проверяется? Этот анализ занимает около часа и измеряет скорость, с которой красные кровяные тельца в образце крови оседают на дно тестовой трубки.
- Интерпретация результатов. Повышенный показатель РОЭ может указывать на наличие в организме воспалительного процесса. Однако некоторые другие заболевания, например анемия или инфекции, также могут способствовать повышению скорости оседания эритроцитов. Кроме того, данный показатель может повышаться по мере старения организма, то есть результаты анализа у одного человека могут меняться с возрастом.
Более подробную информацию о выполнении анализа крови на РОЭ можно прочитать здесь.
Анализ на лейкоцитарные антигены человека
- Что проверяется? При помощи этого анализа можно обнаружить наличие в крови генетического маркера HLA-B27.
- Интерпретация результатов. Маркеры HLA помогают врачам диагностировать заболевания, которые связаны с ревматоидным артритом, например анкилозирующий спондилоартрит и реактивный артрит.
При таких заболеваниях люди почти всегда имеют в крови антиген HLA-B27.
Серологический анализ на иммунные факторы к болезни Лайма
- Что проверяется? Как и в случае с описанным ниже анализом на мочевую кислоту, этот анализ выполняется для исключения других медицинских состояний, которые по своей симптоматике схожи с ревматоидным артритом. В данном случае анализ выявляет антитела, которые указывают на болезнь Лайма.
- Интерпретация результатов. Наличие серологических иммунных факторов к болезни Лайма указывает на то, что пациент, вероятно, имеет не ревматоидный артрит, а болезнь Лайма.
Анализ на ревматоидный фактор
- Что проверяется? Этот анализ измеряет уровень ревматоидного фактора, который действует как антитело против гамма-глобулинов в крови.
- Интерпретация результатов. Если результат анализа на ревматоидный фактор оказывается положительным, это говорит о том, что у пациента может быть ревматоидный артрит. Однако врачи не могут поставить точный диагноз только на основании такого анализа, поскольку несколько других состояний могут также повышать концентрацию ревматоидного фактора в крови. Одним из таких состояний является подагра. Аналогичным образом отрицательный результат анализа не может достоверно подтвердить, что у пациента нет ревматоидного артрита. А вот наличие ревматоидного фактора наряду с АЦЦП и проявлением симптомов ревматоидного артрита, значительно повышает вероятность того, что данное состояние действительно представлено.
Анализ на мочевую кислоту
- Что проверяется? Мочевая кислота — это продукт обмена, который часто содержится в организме в значительных объёмах, когда пациент имеет подагру. Подагра — это ещё один тип артрита. О его отличиях от ревматоидного артрита и общих чертах можно подробно прочитать здесь.
- Интерпретация результатов. Наличие высокого уровня мочевой кислоты в крови свидетельствует о том, что пациент с большей вероятностью может иметь подагру, чем ревматоидный артрит.
Причины, вызывающие реактивный артрит у детей
Согласно научным данным специалистов, исследующих реактивный артрит у детей, причины заболевания сводятся преимущественно к занесению инфекционного возбудителя в организм. Болезнь опасна из-за сложности диагностирования, обнаружить инфекцию в синовиальной жидкости даже во время обострения не удаётся. Диагностика осложняется специфической реакцией организма на собственные ткани. Иммунный сбой приводит к формированию новых комплексов клеток иммунитета, которые атакуют суставы. Хрящевые ткани и синовиальная оболочка распознаются иммунитетом как патогенные бактерии, так развивается воспаление.
Способ проникновения инфекции в тело не имеет принципиальной разницы, преимущественно бактерии используют воздушно-капельный и пылевой пути. Нередко инфекция передаётся от домашних любимцев или других животных, с которыми контактирует ребёнок.
Количество случаев реактивных артритов у детей резко возросло за последнее время
Реактивная артропатия у детей имеет больше шансов развиться при проживании человека в пыльном, грязном и сыром помещении. Родителям рекомендуется с раннего детства приучать чадо к чистоте, следованию основам личной гигиены и поддержанию порядка в квартире.
После установления диагноза болезни присуждается код по МКБ 10 от М02.0 до М02.9 (реактивные артропатии).
Источник
Для диагностики реактивного артрита важное значение имеет правильно собранный анамнез и использование адекватных лабораторных и инструментальных методов обследования больных. Вместе с тем клиническая картина реактивного артрита практически никогда не ассоциируется с предшествующей перенесенной инфекцией, в связи с чем диагноз заболевания в большинстве случаев основан на клинических проявлениях внесуставного инфекционного процесса, данных анамнеза и результатах лабораторных тестов.
Программа лабораторной диагностики при подозрении на реактивный артрит включает исследование периферической крови и мочи, синовиальной жидкости, мазков из уретры, цервикального канала, конъюнктив, копрокультур с целью идентификации этиологического фактора. Используются также иммунологические, культуральные и молекулярно-биологические методы исследования.
Лабораторные и инструментальные методы диагностики реактивного артрита
| Методы исследования | Урогенитальные реактивные артриты | Постэнтероколитические реактивные артриты |
| Общеклиническое исследование крови | Ускорение СОЭ | Нейтрофильный лейкоцитоз, ускорение СОЭ |
| Анализ мочи | Лейкоцитурия | Норма |
| «Острофазовые» реакции (СРБ, сиаловые кислоты, фибриноген) | Содержание повышено соответственно активности заболевания | Содержание повышено соответственно активности заболевания |
| Ревматоидный фактор | Отсутствует | Отсутствует |
| Антинуклеарные антитела | Отсутствует | Отсутствует |
| Антиген HLA-B 27 | Выявляется в 80-90 % случаев | Выявляется в 70 % случаев |
| Микроскопия мазков из уретры, цервикального канала, конъюнктив | Выявление хламидий | Результат отрицательный |
| Посев кала на дизгруппу | Результат отрицательный | Высев патогенной микрофлоры |
| Серологическое исследование (РИГА с иерсиниями, сальмонеллами, шигеллами, кампилобактером) | Результат отрицательный | Выявление антител в диагностическом титре (1 : 200 и выше) |
| Реакция иммунофлюоресценции (прямая и непрямая) | Обнаружение антигенов хламидий в сыворотке крови и СЖ | Результат отрицательный |
| Иммуноферментный анализ | Обнаружение хламидийных антител (lg различных классов) в сыворотке крови и СЖ | Результат отрицательный |
| Серологические методы (РСК с хламидийным антигеном) | Выявление антител к хламидиям в диагностическом титре (1 : 64 и выше) | Результат отрицательный |
| Культуральные методы | Выделение С. trachomatis в культуре клеток in vitro | Результат отрицательный |
| Молекулярно-биологические методы | Выявление хламидийной ДНК (РНК) | Выявление ДНК причинных микроорганизмов |
| Исследование СЖ | Нейтрофильный лейкоцитоз при остром течении, преобладание лимфоцитов и моноцитов при хронических формах; снижение вязкости СЖ; повышение уровня белка и комплемента | |
| Ректороманоскопия, фиброколоноскопия | Воспалительные изменения толстой кишки (у 25 % больных) | Гистологическая картина острого или хронического воспаления толстой кишки |
| Рентгенографическое исследование | Отек околосуставных тканей; кистовидная перестройка эпифизов; околосуставной остеопороз; единичные эрозии при хронических формах РеА; периостит; энтезит; спондилит; сакроилеит (чаще односторонний) | |
У некоторых больных постэнтероколитическими реактивными артритами при посеве кала на дизгруппу может выявляться патогенная микрофлора. При серологическом исследовании на антитела в РИГА к иерсиниям (сальмонеллам, шигеллам, кампилобактеру) определяются соответствующие антитела в диагностических титрах (1 : 200 и выше).
Бактериоскопия клинического материала от больного урогенитальным реактивным артритом (выделений из уретры, цервикального канала, конъюнктив) в некоторых случаях позволяет выявить цитоплазматические включения хламидий (тельца Хальберштедтера — Провацека) — крупные ретикулярные тельца (окрашиваются в синий цвет по Романовскому — Гимзе) и (или) мелкие элементарные тельца (окрашиваются в фиолетово-красный цвет).
Наиболее распространенными иммунологическими методами диагностики хламидийной инфекции являются реакция иммунофлюоресценции (прямая и непрямая), основанная на взаимодействии хламидийных антител с родоспецифическими хламидийными антигенами, и иммуноферментный анализ. Первый метод в настоящее время широко используется для лабораторной диагностики урогенитальных хламидиозов, однако отличается невысокой специфичностью и чувствительностью (65-97 %). Иммуноферментный метод позволяет определить наличие хламидийных антител в сыворотке крови больного (иммуноглобулинов различных классов), он удобен для скрининговых исследований, но его результаты во многом зависят от качества тест-систем. При этом в ранней фазе иммунного ответа (острая стадия) у больных обнаруживаются, как правило, антитела класса IgM. Пик концентрации приходится на вторую неделю после инфецирования, затем титр постепенно снижается, и через 2,5-3 мес. специфические IgM в крови не выявляются. Антитела класса IgG начинают обнаруживаться примерно через 1 мес. после начала заболевания и могут выявляться на низком уровне в течение многих лет. IgA-антитела появляются в крови в конце 1-го месяца после инфецирования и выявляются до тех пор, пока хламидийный антиген остается доступным для иммунокомпетентных клеток.
Серологическая диагностика хламидийной инфекции затруднена из-за наличия у больных недостаточно напряженного иммунного ответа вследствие низкой иммуногенности хламидий. Вместе с тем использование реакции связывания комплемента (РСК) у пациентов с хроническими вариантами течения заболевания может подтвердить диагноз, который считается положительным только при значении титра антител больше 1 : 64.
Культуральный метод дает возможность выделять возбудитель в культуре клеток in vitro и в настоящее время считается «золотым стандартом» лабораторного обнаружения хламидий. Вместе с тем эта методика трудоемкая, относительно дорогая, а получение результатов отсрочено до 72 ч. Кроме того, диагностическая ценность этого метода снижается у больных с хроническими вариантами заболевания, многократно получающих курсы антибактериальной терапии.
Среди молекулярно-биологических методов исследования наиболее часто используется метод полимеразной цепной реакции (ПЦР-анализ), в основе которого лежит многократное увеличение числа копий специфического участка хламидийной ДНК (РНК). Метод дает возможность определять антигены возбудителя в различном клиническом материале (кровь, сыворотка, синовиальная жидкость, слюна, выделения из уретры, цервикального канала, эякулят и др.). Данный метод является относительно недорогим, а с учетом его высокой чувствительности и специфичности (80-100 %) он по праву занимает лидирующее место в лабораторной диагностике.
Вместе с тем к интерпретации результатов ПЦР-анализа необходимо подходить критично. Это связано с несколькими причинами. Во-первых, в нашей стране отсутствуют стандартизированные реактивы (праймеры) для постановки этой реакции. Во-вторых, с помощью этого метода можно определить только небольшую часть генома хламидии, что зачастую не является абсолютным критерием жизнеспособности микроорганизма. В частности, в литературе имеются сведения о том, что применение панбактериальных 16S РНК-праймеров позволило идентифицировать в СЖ больных реактивным артритом, остеоартрозом, а также здоровых лиц фрагменты нуклеиновых кислот одного или нескольких микроорганизмов, в том числе и тех, которые в обычных условиях не вызывают воспаления суставов. Этот факт подтверждает существующую точку зрения об отсутствии абсолютной стерильности суставов в норме, а также свидетельствует о возможном случайном заносе в суставную полость фрагментов микробов — «свидетелей» перенесенной инфекции. Следует учитывать тот факт, что хламидийная ДНК может выявляться у пациентов еще длительное время после окончания курса антибактериальной терапии, в связи с чем положительные результаты ПЦР-анализа могут быть причиной гипердиагностики хламидиоза.
Таким образом, для идентификации возбудителя реактивного артрита предпочтительно последовательно использовать несколько диагностических методов: для определения антигенов хламидий — иммунофлюоресцентный метод или ПЦР-анализ, для определения титров антител к хламидиям — иммуноферментный анализ, при контроле эффективности лечения лучше использовать культуральный метод.
Рентгенологически на ранних этапах болезни обычно не выявляется каких-либо изменений со стороны суставов, за исключением признаков отека околосуставных мягких тканей и синовита. В более поздние сроки обнаруживаются периостит, кистевидная перестройка в эпифизах костей, костные разрастания в местах прикрепления ахиллова сухожилия и подошвенной фасции. Околосуставной остеопороз развивается при длительном воспалительном процессе в суставах. Эрозивные поражения суставных поверхностей встречаются, как правило, при хронических вариантах течения реактивного артрита у HLA-B27+ больных, чаще при синдроме Рейтера.
При хроническом течении реактивного артрита у 25 % HLA-B27+ больных наблюдается асимметричное поражение подвздошно-крестцовых сочленений. При рентгенографии позвоночника у 20 % больных выявляются признаки спондилита, энтезита, иногда анкилоза.

Рентгенограмма. Реактивный артрит. Двусторонний сакроилеит
Из новых диагностических методов все чаще стали применять КТ и ЯМРТ. Использование этих методов позволяет выявлять изменения костей и околосуставных тканей, визуализация которых при выполнении обычной рентгенографии не представляется возможной.
Для диагностики синовита и выявления патологических изменений в костях скелета применяется сцинтиграфия — метод лучевой диагностики, основанный на оценке распределения радиофармацевтического препарата технеция 99тТс в изучаемом органе или ткани. При активном воспалении синовиальной оболочки сустава при реактивном артрите отмечается повышенное диффузное накопление 99тТс в этой зоне, при сакроилеите — гиперфиксация его в области подвздошно-крестцовых сочленений. Метод сцинтиграфии суставов характеризуется более высокой чувствительностью по сравнению с рентгенологическим методом и во многих случаях позволяет выявить изменения значительно раньше.
В последние годы для исследования суставов более широко стали применять метод ультразвукового сканирования суставов. С его помощью можно визуализировать те анатомические структуры, которые плохо доступны исследованию другими методами. Ультразвуковое сканирование позволяет диагностировать минимальный суставной выпот, определять в динамике состояние синовиальной оболочки, хряща и суставной капсулы, дает возможность выявить изменения пяточной кости, уплотнения сухожилий, прилегающих мышц и др.
Для диагностики характера поражения суставов используются и инвазивные методы, в частности артроскопия. Наиболее часто артроскопия проводится при поражении коленного сустава, который удобен для данной процедуры благодаря своим анатомическим особенностям. Для осмотра доступны синовиальная оболочка, суставной хрящ, верхняя поверхность менисков, передняя и задняя крестовидные связки. При хроническом синовите наблюдаются утолщение и гиперемия синовиальной оболочки, ворсины утрачивают свою прозрачность и увеличиваются в размерах. Нередко в полости сустава визуализируются свободно лежащие или фиксированные на синовиальной оболочке сгустки фибрина или хрящевой детрит.
Помимо осмотра сустава, при проведении артроскопии имеется возможность выполнить биопсию тканей сустава с последующим морфологическим исследованием. При микроскопическом исследовании полученного материала в ряде случаев удается идентифицировать этиологический фактор (хламидии), а при использовании иммунофлюоресцентных методов — антигенный материал, входящий в состав иммунных комплексов.
Следует подчеркнуть, что артроскопия может использоваться не только с диагностической, но и с лечебной целью. Так, интенсивное орошение сустава изотоническим раствором хлорида натрия с последующим введением глюкокортикоидов (дипроспана) позволяет добиться быстрого купирования активности воспалительного процесса.
В ряде случаев для диагностики внесуставных проявлений у больных реактивным артритом используют ректоромано- или фиброколоноскопию, при этом у большинства больных постэнтероколитическим реактивным артритом нередко обнаруживаются изменения слизистой оболочки, характерные для острого или хронического колита.
Болезни суставов
В.И. Мазуров
Источник