Серонегативный ревматоидный артрит критерии
- Cеронегативный ревматоидный артрит
- Классификационные критерии ревматоидного артрита
- Отечественная Классификация ревматоидного артрита
- Факторы риска
- Конститутивные и патофизиологические факторы развития артрита
- Микроорганизмы, детектируемые в популяции пациентов с РА
- Патогенез
- Клинические проявления
- Основные экстрасуставные проявления РА
- Диагностика
- Лабораторные (биохимические) исследования
- Инструментальные методы диагностики
- Терапевтические стратегии и лечение
- Фармакологические методы терапии
- Синтетические DMARD
- Глюкокортикостероиды (ГКС)
- Антидепрессанты
- Основные методы немедикаментозной терапии
- Хирургические методы лечения
Борьба с РА требует целого ряда научно-организационных мероприятий, в том числе формирование современной классификации, позволяющей, в конечном итоге, осуществлять правильный и обоснованный выбор метода терапии (Каратеев Д.Е., Олюнин Ю.А., 2008).
Cеронегативный ревматоидный артрит
Согласно общепринятой Международной классификации болезней 10-го пересмотра (МКБ-10)3 РА занимает рубрики М05 — «серопозитивный ревматоидный артрит», М06 – «серонегативный ревматоидный артрит» и М08 – «юношеский ревматоидный артрит».
Рубрика М05 «серопозитивный ревматоидный артрит»4представлена следующими заболеваниями:
- синдром Фелти (M05.0),
- РА с ревматоидной болезнью легкого (M05.)
- ревматоидный васкулит (M05.2)
- РА с поражением других органов или систем (M05.3)
- другие ревматоидные артриты серопозитивные (M05.8)
- неуточненный серопозитивный РА (M05.9)
По МКБ 10 «серонегативный ревматоидный артрит» (RF-фактор в крови пациентов не детектируется) (рубрика М07«серонегативный ревматоидный артрит») включает:
- болезнь Стилла у взрослых (M06.1)
- ревматоидный бурсит (M06.2)
- ревматоидный узелок (M06.3)
- полиартропатия (M06.4)
- прочие уточненные ревматоидные артриты (M06.8)
- неуточненный ревматоидный артрит (M06.9)
В рубрику М08 «юношеский ревматоидный артрит» входят:
- юношеский анкилозирующий спондилит (M08.1),
- юношеский артрит с системным началом (M08.2),
- серонегативный юношеский полиартрит (M08.3) и некоторые другие варианты.
В целом серопозитивный, серонегативный и юношеский РА характеризуются аутоиммунным поражением суставов, когда хрящ суставных поверхностей становится шероховатыми и истончается, а сам сустав без своевременного базисного лечения необратимо деформируется и обездвиживается. Также важным симптомом является утренняя скованность, суставам как бы необходимо «разогреться» после длительного ночного отдыха. Во время обострения РА появляются боли, припухлость суставов. Зачастую при РА страдают и другие органы, например, сердце, легкие, мышцы, нервная система.
Классификация РА в структуре МКБ-10, рекомендованная ВОЗ обязательна для применения в России играет большую роль в статистическом учете больных ревматическими заболеваниями. Однако по мнению некоторых авторов МКБ-10 не дает возможности оценить состояние пациента и прогнозировать исход РА. На популяционном уровне клиническая и/или функциональная классификация в комбинации с МКБ-10 позволяет более точно оценить здоровье нации (Каратеев Д.Е., Олюнин Ю.А., 2008) (Scott D., 2005). Вероятно, в практической ревматологии как в России, так и за рубежом к упомянутой классификационной системе сложилось отношение как к сугубо статистической классификации, не имеющей прямого отношения к клинической практике (Каратеев Д.Е., Олюнин Ю.А., 2008).
Необходимо констатировать, что, к сожалению, до настоящего времени нет серьезных патогенетических оснований для классифицирования РА, поскольку фундаментальные механизмы формирования гетерогенности болезни недостаточно изучены. Вероятно, что развитие генетических исследований сможет дать инструмент для построения классификации нового уровня. В то же время сейчас дифференцировать пациентов на группы в зависимости от наличия или отсутствияиммуногенетических маркеров не представляется рациональным из практических соображений.
Исходя из требований реальной ревматологической практики, в современной классификации РА должны быть отражены следующие основные позиции:
- Основной диагноз — это необходимо, поскольку в концепцию МКБ-10 заложена разнородность диагнозовРА (2 разные большие рубрики — М05 и М06; кроме того, имеется рубрика М13, к которой отнесены воспалительные артропатии), с учетом наличия особых форм болезни (таких, как синдром Фелти).
- Клиническая стадия — отражение современного состояния учения о РА, где большое значение придается ранним этапам болезни.
- Активность болезни — является основой для выбора методов лечения и контроля его эффективности.
- Наличие или отсутствие системных (внесуставных) проявлений с их характеристикой — поскольку в ряде случаев именно системные проявления определяют тяжесть и прогноз болезни.
- Наличие или отсутствие эрозий — это имеет существенное значение (в определенной степени большее, чем рентгенологическая стадия) для верификации диагноза и особенно оценки прогноза.
- Наличие или отсутствие антицитруллинированных антител, поскольку данный иммунологический тест имеет существенное значение для верификации диагноза и оценки тяжести РА.
- Выраженность функциональных нарушений — для оценки прогноза и определения трудоспособности.
- Наличие осложнений РА, которые нередко определяют тяжесть состояния пациента (Каратеев Д.Е., Олюнин Ю.А., 2008).
В 1956 г. Американской коллегией ревматологов (AmericanCollegeofRheumatology, ACR) предложены классификационные критерии (Ropes M.W. B. G., 1956), которые в пересмотре 1958 г. (Ropes M.W. B. G., 1958) длительно использовались во всем мире. Эти критерии разрабатывались как диагностические и создавались путем экспертной оценки, анализа популяционных исследований и клинических случаев.
Они подразумевали 4 категории достоверности диагноза (Таблица 6):
- Классический (classical) РА требовал 7 критериев из 11:
- Определенный (definite) — 5 критериев
- Вероятный (probable) — 3 критерия.
- Возможный (possible) РА
Диагноз возможного (possible) РА устанавливался на основании отдельного набора из 5 критериев, шестым критерием был ирит, в настоящее время считающийся нехарактерным для РА. Интересно, что сюда были включены повышенные значения СОЭ и С-реактивного белка, которые затем были использованы в последнем варианте критериев 2010 г. (см. ниже). Для диагноза требовалось не менее 2 критериев; в целом «возможный» РА допустимо отождествить с современным понятием НДА. Кроме того, перечислялись 20 критериев исключения, наличие любого из которых ставило под сомнение диагноз РА (Каратеев Д.Е., 2011).
Таблица 6 . Диагностические критерии ревматоидного артрита, разработанные ACR(1958 г.) (адаптировано из (Каратеев Д.Е., 2011))
| Критерии ревматоидного артрита* | Критерии исключения |
|
|
Критерии возможного ревматоидного артрита** | |
|
Примечание — * — критерии 1-5 должны сохраняться в течение более 6-ти недель; ** — длительность суставных симптомов более чем 3-х недель.
‹‹ Предыдущая Следующая ››
Автор материала: Булгакова Яна Сергеевна, кандидат биологических наук, ООО Сайнсфайлз
Также стоит почитать:
Медицинские центры, врачи
Опросы, голосования
Источник
Серонегативный ревматоидный артрит – заболевание, сопровождающееся поражением соединительной ткани и затрагивающее суставы верхних и нижних конечностей. Главное отличие от классической формы ревматоидного артрита заключается в отсутствии ревматоидного фактора или аутоантител – особых белков, синтезируемых организмом.
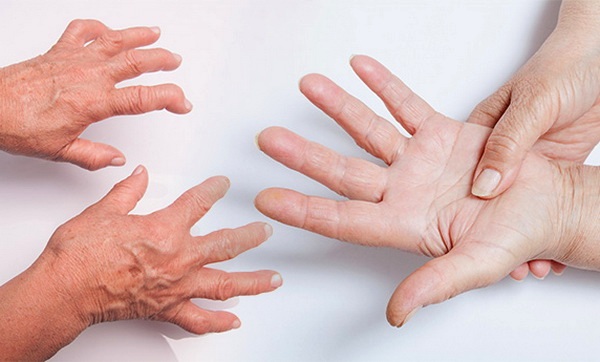
Антитела задействованы в формировании характерных для ревматизма подкожных узлов и появлении других симптомов болезни. Серонегативная форма артрита достаточно сложно диагностируется ввиду отсутствия ревматоидного фактора и медленного прогрессирования симптомов.
Причины
На сегодняшний день однозначного ответа на вопрос, что же является причиной заболевания, не существует. Можно выделить лишь несколько факторов, которые, по мнению ученых, провоцируют появление серонегативной формы артрита:
- Вирус Эпштейна-Барр (инфекционный мононуклеоз).
- Патогенные бактерии.
- Различные вирусы (особенно пара- и ретро- группы).
- Возраст старше 40 лет.
- Наследственная предрасположенность.
- Травмы.
- Хроническое поступление в организм токсинов.
- Частые стрессы.
Симптомы и стадии
Серонегативный ревматоидный артрит обычно имеет более острое начало, в сравнении с классической формой. Первыми симптомами считаются явления общей интоксикации организма – лихорадка, озноб, слабость, боли в мышцах, увеличение отдельных групп лимфоузлов.
Спустя некоторое время, появляются другие признаки болезни – отек и боль в области суставов, ограничение их подвижности. Как правило, сначала поражается один или два сустава, и в течение полугода патологический процесс распространяется и на другие сочленения.
Серонегативная форма артрита гораздо реже сопровождается такими признаками, как утренняя скованность, для этой патологии более характерны внесуставные симптомы – плевриты, васкулиты, ревматические узелки.
В течении серонегативного ревматоидного артрита выделяют 4 стадии:
- Первая (ранняя) стадия – длится до 6 месяцев, в околосуставных тканях отмечают первичные признаки поражения околосуставных тканей.
- Вторая (ранняя) стадия – первый год болезни, характеризуется прогрессированием дегенеративных явлений в суставе.
- Третья (развернутая) стадия – заболевание длится дольше года, на этом этапе формируются эрозии костной ткани, сустав деформируется.
- Четвертая (поздняя) стадия – болезни более 2 лет, деформации и разрушения максимальны, развивается анкилоз (полная неподвижность) сустава.
Какой врач лечит серонегативную форму артрита?
Диагностикой и лечением серонегативного артрита занимается врач-ревматолог. Терапия подбирается индивидуально на основе данных дополнительного обследования.
Диагностика
Серонегативный ревматоидный артрит выявить гораздо сложнее, чем серопозитивную форму. Диагностика патологии на начальной стадии почти не осуществляется из-за отсутствия выраженных диагностических критериев, таких как скованность по утрам и присутствие ревматоидного фактора. Поставить диагноз можно при подтверждении длительного патологического процесса в суставах нескольких групп (более 3).
При подозрении на серонегативный артрит проводится комплекс дополнительных обследований:
- Рентгенологическое исследование – позволяет увидеть невыраженный остеопороз, анкилоз, эрозии и сужение суставной щели.
- Анализы крови – признаки воспаления менее выражены, чем при серопозитивной форме. Уровень IgА в крови высокий.
В чем сложность лечения?
Серонегативный ревматоидный полиартрит лечится гораздо сложнее, чем серопозитивная форма, даже несмотря на то, что в терапии применяют самые современные иммуносупрессивные и противовоспалительные средства. Это связано с тем, что патология обладает устойчивостью к действию медикаментозных препаратов.
Прогноз во многом зависит от своевременности диагностики – чем раньше начато лечение, тем вероятнее приостановить дегенеративный процесс.
Важнейшим условием является постоянный контроль у лечащего врача над ходом лечения, чтобы вовремя внести корректировки. Например, в случае устойчивости заболевания к БПВП специалист комбинирует эти лекарственные препараты со стероидами и нестероидными средствами.
Лечение
Лечение серонегативного ревматоидного артрита заключается в комбинации медикаментозных и немедикаментозных методов.
Медикаментозная терапия включает в себя прием препаратов из четырех различных групп:
- Базисные противовоспалительные препараты (БПВП) – считаются основными в лечении серонегативной формы артрита (Азатиоприн, Метотрексат, Циклоспорин и другие).
- Биологические лекарственные средства – Ритуксимаб, Инфликсимаб.
- Нестероидные противовоспалительные препараты – позволяют снять болевые ощущения, при этом не приостанавливают прогрессирование заболевания и никак не влияют на выздоровление (Мелоксикам, Диклофенак и пр.).
- Стероидные препараты – ускоряют наступление положительного эффекта от лечения и продлевают период ремиссии. Их врач подбирает в индивидуальном порядке.
В качестве немедикаментозного лечения большое значение играет режим и лечебная физкультура. Больной должен обучиться новым навыкам движений, которые позволят избежать нагрузки на поврежденный сустав. Исключаются чрезмерные физические нагрузки, стрессовые факторы, вредные привычки. Лечебная гимнастика должна выполняться не реже 2 раз в неделю, при этом упражнения всегда подбираются индивидуально инструктором ЛФК.
Диета
Поддерживающей мерой для организма в период лечения является соблюдение диеты. В рацион обязательно включают продукты питания, содержащие жирные кислоты – жирная морская рыба, масла. Необходимо употреблять достаточное количество свежих овощей и фруктов. Ограничивают жирные, жареные, острые и соленые блюда, оказывающие раздражающее действие на пищеварительную систему.
В каких случаях нужна операция?
Хирургическое вмешательство показано в том случае, когда консервативное лечение не принесло ожидаемого эффекта. На поздних стадиях пациент ощущает выраженную боль и дискомфорт, так как из-за деформации теряется способность привычно двигаться. В процессе операции удаляют все измененные ткани сочленения, меняя их на искусственные. После такого вмешательства требуется серьезная реабилитация.
Профилактика
Специфической профилактики против серонегативного артрита не разработано. Снизить вероятность развития заболевания можно, исключив все провоцирующие факторы, такие как частые травмы, переохлаждения и инфекционные болезни. Прогноз полностью зависит от своевременности диагностики – чем раньше выявлено заболевание и подобрано лечение, тем проще предотвратить серьезные деформации сустава.
Даже в том случае, когда болезнь протекает благополучно со стойкой ремиссией, необходимо регулярно посещать лечащего врача для осмотра и планового обследования. Это нужно, чтобы при необходимости своевременно внести коррективы в терапию.
Автор: Юлия Хайманова, врач,
специально для Ortopediya.pro
Полезное видео про серонегативный ревматоидный артрит
Источник
Содержание:
«В движении жизнь» – это выражение, вероятно, слышали все. Действительно, для осуществления нормальной жизнедеятельности человеку приходится постоянно перемещать свое тело в пространстве. В ходе эволюции организм обзавелся прекрасными элементами, которые обеспечивают данную функцию на высшем уровне. Эти удивительные части тела – суставы. Все кости человека удивительно прочны и упруги по отдельности, что позволяет им выдерживать колоссальные нагрузки. Соединяясь же воедино, они формируют удивительно подвижный скелет, который позволяет выполнять невероятные движения. Все это достигается благодаря слаженной работе массы суставов.
К сожалению, есть заболевания, в результате прогрессирования которых суставы организма поражаются и теряют свою подвижность. В результате у пациента значительно снижается качество жизни. Ревматоидный артрит – очень актуальная проблема современной ревматологии. Это системное заболевание, поражающее соединительную ткань. В результате его развития у пациента поражаются мелкие суставы по эрозивно-деструктивному типу. Во всем мире от данного заболевания страдает около 60 миллионов пациентов, что составляет до 1% от всей популяции.
Еще более усугубляет всю ситуацию то, что врачи не смогли до настоящего времени определить точную причину развития заболевания. Есть отдельные теории и предположения, но ни одна из них не нашла действительно весомого подтверждения. С течением времени же все симптомы болезни неуклонно усугубляются, постепенно приводя к стойкой утрате нетрудоспособности человеком. Примерно в три раза чаще заболевают женщины. Средний возраст пациента при выявлении заболевания – 30-35 лет.
Причины ревматоидного артрита
В настоящее время есть несколько наиболее вероятных этиологических факторов болезни. Каждая версия имеет свои преимущества и недостатки. В целом же все больше медиков склоняются к тому, что ревматоидный артрит – полифакторное заболевание, которое развивается при комбинировании сразу нескольких причин.
— Генетическая предрасположенность – у пациентов с данным диагнозом установлена предрасположенность к нарушениям активности иммунной системы на генетическом уровне. Уже обнаружены некоторые антигены, наличие которых может приводить к изменению гуморального и клеточного иммунитета вследствие воздействия некоторых инфекций. Также можно проследить повышенную вероятность развития ревматоидного артрита у людей, ближайшие родственники которых также болели ним.
— Инфекционные агенты, способные в результате своих специфических свойств вызывать изменения в иммунитете человека, в результате чего собственные защитные факторы атакуют свою соединительную ткань. На роль этих возбудителей выдвигаются: вирус Эбштейн-Бара, ретровирусы, возбудители краснухи, герпеса, цитомегаловирус, микоплазмы. У врачей есть некоторые доказательства в пользу этой гипотезы:
- У 80% пациентов выявляются повышенные титры антител к вирусу Эбштейн-Бара.
- В лимфоцитах больных ревматоидным артритом Эбштейн-Бара выявляется намного чаще, чем у здоровых людей.
Выше были указаны факторы, которые создают предпосылки для развития заболевания. Выделяют также пусковые факторы, которые провоцируют его проявление у конкретного пациента в определенное время.
- Переохлаждение.
- Повышенное воздействие солнечного света (гиперинсоляция).
- Интоксикация, в том числе и токсинами микроорганизмов.
- Бактериальная инфекция.
- Прием некоторых лекарственных препаратов.
- Нарушение функции эндокринных желез.
- Эмоциональное перенапряжение и стрессы.
Что интересно, кормление грудью на протяжении двух лет и более снижает вероятность развития ревматоидного артрита в два раза.
Механизм развития ревматоидного артрита
Установлено, что при воздействии одного или комбинации провоцирующих факторов в организме пациента запускает неверная иммунная реакция. Собственные клетки вырабатывают вещества, которые вызывают повреждение синовиальной оболочки суставов. Сначала развивается синовиит, который впоследствии переходит в пролиферативную стадию и вызывает повреждение самого хряща и костей.
Также иммунитет вырабатывает патологические цитокины, которые обладают рядом отрицательных свойств:
- провоцируют выработку в повышенном количестве провоспалительных факторов, способствующих дальнейшему прогрессированию заболевания;
- активирую некоторые ферменты, которые способны разрушать хрящ, покрывающий сустав и обеспечивающий эластичное скольжение поверхностей;
- поставляют на мембраны тучных слеток специальные молекулы, которые заставляют эти лейкоциты проявлять аутоиммунное действие;
- привлекают в став дополнительные иммунокомпетентные клетки, которые также отрицательно сказываются на течении заболевания в данном случае;
- усиление ангиогенеза, что позволяет сосудам прорастать в хрящ и облегчает для агрессивных факторов попадание вглубь хрящевой ткани.
Классификация ревматоидного артрита
Есть несколько критериев, по которым классифицируется данное заболевание.
Клинико-анатомические формы
- Ревматоидный артрит (олигоартрит, моноартрит, полиартрит) – форма заболевания, при котором происходит поражение исключительно суставов, а другие органы нормально функционируют без нарушения функции.
- Ревматоидный артрит с системными проявлениями – дополнительно аутоиммунные процессы затрагивают серозные оболочки организма (перикард сердца, плевру), легкие, кровеносные сосуды, почки, нервную систему, вызывает отложение во внутренних органах патологического белка – амилоида.
- Ревматоидный артрит, сочетающийся с деформирующим остеоартрозом, ревматизмом.
- Ювенильный ревматоидный артрит.
Характеристика с точки зрения иммунологии
В зависимости от того, выявляется ли ревматоидный фактор в крови пациента, все случаи заболевания делят на серопозитивные и серонегативные. Это имеет большое значение для врачей во время диагностики и планирования предстоящего лечения.
Течение заболевани
- Медленно прогрессирующее – заболевание на протяжении многих лет медленно переходит на другие суставы, больные сочленения не сильно повреждаются.
- Быстро прогрессирующее – болезнь очень часто обостряется, постепенно вовлекая все больше суставов. Суставные поверхности претерпевают значительные изменения в худшую сторону. Лечение не дает большого эффекта.
- Без заметного прогрессирования – наиболее благоприятная форма. С которой пациент может прожить всю жизнь, сохранив достаточно высокое качество жизни.
Рентгенологическая стадия заболевания
- Околосуставной остеопороз – уменьшение плотности костной ткани за счет снижения содержания в ней кальциевых солей.
- Остеопороз, дополняющийся незначительным снижением суставной щели.
- Сужение суставной щели и остеопороз дополняются множественными узурами.
- Ко всему указанному выше присоединяются костные анкилозы – главная и самая стойкая причина снижения подвижности вплоть до полного ее отсутствия.
Узуры – это глубокие эрозии на суставной поверхности хрящей.
Степень функциональной недостаточности опорно-двигательного аппарата
- 0 – пациент может совершать все движения в полном объеме.
- 1 – человек не может в полной мере выполнять все движения, которые обеспечивают ему возможность выполнять свои профессиональные обязанности.
- 2 – пациент не может трудиться за счет утраты профессиональной трудоспособности.
- 3 – человек не может самостоятельно себя обслуживать в полной мере.
Симптомы ревматоидного артрита
На начальных этапах заболевание протекает без яркой клинической картины. Пациент может годами и не подозревать о том, что у него ревматоидный артрит. Ведущим клиническим проявлением болезни является суставной синдром.
- Утренняя скованность – специфическое проявление заболевания, на котором пациент не заостряет внимания. Во время сна синовиальные оболочки суставов несколько воспаляются за счет снижения секреции глюкокортикоидов в ночное время. Иногда пациенты просто не могут, нормально снять с себя одеяло. Спустя примерно час все симптомы проходят, и человек может активно двигаться.
- Периодические боли в суставах, снижение аппетита, усталость, похудание – все это можно отметить в продромальном периоде.
- Острые боли в суставах, лихорадка – вот так у пациента начинается болезнь. Чаще всего поражаются суставы кистей и стоп, запястья, коленные и локтевые. Другие сочленения поражаются реже. Около сустава отмечается отек, а поверхность кожных покровов имеет более высокую температуру, чем на остальном теле. Также область сустава гиперемирована за счет протекания воспалительных процессов.
- При пальпации суставы болезненны, движение в них ограничено. По мере прогрессирования болезни пролиферативные процессы начинают преобладать, и может происходить значительное ограничение подвижности, деформация и подвывих суставов.
- Ревматоидные узелки – специфическое проявление заболевания, при котором на разгибательной поверхности сустава можно пальпировать плотные подкожные образования. Этот признак является одним из важных диагностических критериев ревматоидного артрита.
Также у пациента могут поражаться практически все органы в теле, в зависимости от степени активности процесса, но это отмечается относительно редко.
Диагностика ревматоидного артрита
Лабораторные исследования
- Общий анализ крови – выявляют анемию, увеличение скорости оседания эритроцитов, увеличение количества лейкоцитов.
- Биохимическое исследование крови – позволяет определить степень активности воспалительного процесса.
- Иммунологическое исследование крови – может определяться ревматоидный фактор, иногда обнаруживаются иммунные комплексы.
Инструментальная диагностика
- Рентгенологическое исследование суставов – в классификации описаны все критерии, которыми руководствуются врачи при выставлении рентгенологической стадии заболевания.
- Радиоизотопное исследование – вводимый элемент активно накапливается в пораженных суставах, а нормальная синовиальная ткань привлекает не так много атомов.
- Пункция сустава и исследование синовиальной жидкости.
- В самых тяжелых случаях – биопсия участка синовиальной оболочки.
Ревматоидный артрит: лечение
Системное лечение данного заболевания предусматривает использование следующих основных групп препаратов:
- нестероидные противовоспалительные вещества;
- базисные препараты;
- гормональные вещества (глюкокортикоиды);
- биологические агенты.
Нестероидные противовоспалительные вещества
Эти лекарства уже относительно давно хорошо себя зарекомендовали в лечении ревматоидного артрита и до сих пор являются лечебными средствами первой линии. Они позволяют относительно быстро купировать острые проявления заболевания и иногда добиться наступления стойкой ремиссии – состояния, при котором симптомы болезни отсутствуют, и пациент может жить полноценной жизнью.
Если пациент попадает к ревматологу в острый период заболевания, то одними только нестероидными противовоспалительными препаратами не обходятся – дополняют их высокими дозами глюкокортикоидов. Этот способ лечения называется пульс-терапией.
Эффект достигается за счет блокирования циклооксигеназы – фермента, благодаря которому в норме арахидоновая кислота распадается с образованием простагландинов и прочих биологически активных веществ, играющих важное значение в развитии воспалительной реакции.
Более старые препараты инактивируют циклооксигеназу-1, за счет чего при передозировке может происходить нарушение функции почек, печени, развиваться энцефалопатия. Современные препараты, используемые для лечения ревматоидного артрита, имеют большую селективность и не так опасны, поэтому пациентам нечего опасаться.
Врачи избегают комбинирования нестероидных противовоспалительных препаратов друг с другом, поскольку в таком случае значительно повышается вероятность развития у пациента побочных реакций, а вот лечебный эффект остается практически неизменным.
Базисные препараты для лечения ревматоидного артрита
Наиболее популярными и эффективными лекарствами для лечения ревматоидного артрита в настоящее время являются: препараты золота, метотрексат, лефлуномид, пеницилламин, сульфасалазин.
Есть также средства резерва: циклофосфан, азатиоприн, циклоспорин – они используются тогда, когда основные препараты не дали желаемого эффекта.
Еще относительно недавно врачи предпочитали постепенно наращивать дозу препарата, получаемую пациентом (принцип пирамиды). В настоящее время доказано, что при начале лечения с использованием высоких доз можно добиться более впечатляющих результатов за счет изменения характера течения заболевания. Только что обнаруженный ревматоидный артрит характеризуется практически полным отсутствием изменений в суставах пациента и высокой вероятностью наступления длительной ремиссии.
Если на протяжении первых месяцев заболевания лечение базисными препаратами не приносит желаемого эффекта, то врачи комбинируют их с глюкокортикоидами. Гормональные препараты снижают активность воспалительного процесса и позволяют подобрать эффективную базисную терапию. Считается, что врачи должны подобрать эффективное лечение ревматоидного артрита препаратами данной группы за полгода.
В процессе лечения пациент должен периодически проходить медицинский осмотр на предмет наличия побочных эффектов от приема препаратов и оценки степени активность самого заболевания.
Глюкокортикоиды
Данная группа препаратов может использоваться по-разному.
- В виде пульс-терапии – прием пациентом высоких доз препарата в сочетании с веществами базисной терапии заболевания. Это позволяет очень быстро снизить активность процесса и убрать воспалительные явления. При этом курс приема препарата не может быть длительным ввиду высокой вероятности развития побочных эффектов.
- В виде курсового лечения с целью угнетения воспалительной реакции при неэффективности других веществ. В данном случае доза значительно отличается в меньшую сторону, а медики стараются подобрать ее таким образом, чтобы пациент принимал минимум гормона, который при этом окажет необходимое действие.
- Локальная терапия – в составе мазей, которыми смазывают пораженные суставы. Показанием в большинстве случаев является олигоартрит или моноартрит крупных суставов. Также использоваться они могут при наличии противопоказаний к системному лечению гормонами и значительным преобладанием местных симптомов над общими.
- Внутрисуставное введение геля, содержащего в своем составе гормональные препараты. Это позволяет на относительно длительное (до месяца) время обеспечить непрерывное воздействие препарата на поврежденную суставную поверхность.
Биологические средства
Моноклональные антитела к некоторым цитокинам обеспечивают нейтрализацию фактора некроза опухолей, который в случае ревматоидного артрита провоцирует поражение собственных тканей.
Также есть исследования, предлагающие использовать в качестве лечения ревматоидного артрита регуляторы дифференцировки лимфоцитов. Это позволит избежать повреждения синовиальных оболочек Т-лимфоцитами, которые неверно «направляются» в суставы иммунитетом.
Другие лечебные мероприятия
- Физиотерапевтические процедуры.
- Профилактика остеопороза.
- Лечебная гимнастика в период ремиссии.
- Хирургическая коррекция патологии суставов.
Источник


