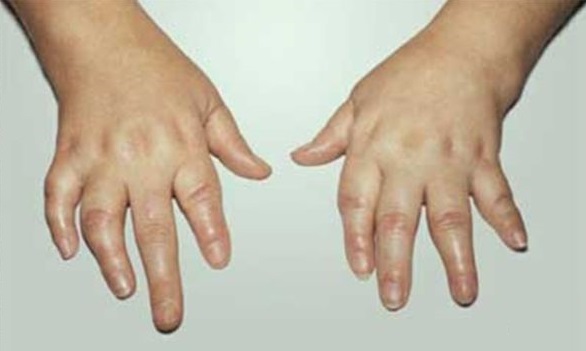
Синовит при псориатическом артрите

Воспаление суставов, протекающее на фоне хронического дерматоза (псориаза) называется псориатический артрит. Патология проявляется ночными болями, кожными бляшками, скованностью и деформацией сустава. Причины заболевания до конца не изучены, наиболее вероятной считается версия аутоиммунных нарушений. Диагноз ставится на основании характерной симптоматики и результатов рентгенографии. Лечение комплексное с включением медикаментозных средств и физиотерапии.
Псориатическая артралгия (артрит) поражает мелкие и крупные суставы, постепенно распространяясь на позвоночник. Коленный сустав относится к одному из самых крупных сочленений человека. Воспалительное поражение колена в совокупности с псориазом имеет тяжелое течение, которое приводит к деструктивному поражению суставных тканей с последующей инвалидизацией больного.
Разновидности
Псориатический (неинфекционный) артрит с локализацией в области коленного сустава чаще всего относится к виду, который характеризуется вовлечением в воспалительный процесс нескольких сочленений (олигоартрит). Реакция возникает в ассиметричных суставах, что исключает одновременное поражение двух коленей.
В зависимости от локализации и числа пораженных суставов различают шесть форм заболевания:
- Ассиметричная – воспалению подвергаются до четырех сочленений одновременно.
- артрит дистальных межфаланговых суставов кистей или стоп.
- симметричный – поражает мелкие сочленения пальцев рук, по течению схож с ревматизмом.
- мутилирующая – сопровождается дегенерацией суставных тканей, следствием которой является разрушение коленного сустава или позвоночного сегмента.
- спондилит – воспалительная реакция, охватывающая позвоночник, локализуется в разных отделах и приводит к выраженным деформациям позвоночного столба.
- злокачественная – тяжелое системное поражение, в симптомокомплекс которого входит не только воспаление нескольких сочленений, но и поражение кожи, глаз, лимфатической системы и внутренних органов.
Причины
Процесс формирования и этиология артропатического псориаза полностью не изучены. В ходе многолетних наблюдений прослеживается генетическая и аутоиммунная зависимость, кроме того толчком для патологического процесса может стать инфекционное заболевание или банальное переохлаждение.
Вероятные причины псориатического артрита коленного сочленения:
Наследственный фактор, когда хроническим дерматозом (псориазом) страдает близкий родственник. В ходе изучения патогенеза заболевания у заболевших выявлен ген «псориаза» — HLA B17, присутствие которого значительно увеличивает риск развития артрита.
Аутоиммунные процессы, которые заключаются в проявлении агрессии клеток иммунитета к собственным здоровым клеткам. Подтверждением данной теории является результаты анализа синовиальной жидкости больного сустава и частичек кожи с поверхности псориатических бляшек, в которых содержатся иммунноглобулины IgA, IgG.

Неврогенная природа заболевания прослеживается по причине выявления у больных раздражительности, частых переживаний, депрессионного состояния. Врачи отмечают, что у таких людей даже незначительные переживания приводят к обострению воспаления.
Провоцирующие факторы
Псориатический артрит коленного сустава может быть связан с течением сопутствующих заболеваний, которые при определенных обстоятельствах служат «пусковым механизмом» для болезни:
- Нарушение обменных процессов;
- сахарный диабет;
- повышенное значение холестерина;
- заболевания билиарной системы (печени, желчного пузыря);
- инфекционные патологии, вызванные стрептококком, стафилококком.

Кроме того, развитию воспалительного процесса могут способствовать стрессовые перегрузки, а также длительный курс стероидных гормонов, бета-адреноблокаторов.
Клиническая картина

Начальные проявления артропатического псориаза часто регистрируются в коленном суставе. Одновременно данная локализация встречается с воспалением в плечевом сочленении, а также на пальцах рук и стоп. Поражение суставов протекает на фоне кожной формы дерматоза. В большинстве случаев кожный псориаз предшествует поражению суставов, в 20% заболевание начинается с суставных проявлений. Одновременное начало регистрируется только у 10% заболевших.

Постепенное начало псориатического артрита характеризуется общей слабостью, болями в коленном суставе. При остром развитии воспалительного процесса вокруг сочленения появляется отечность, болевой синдром имеет пронзительный характер. Больные жалуются на боль в колене по ночам или после продолжительного отдыха в горизонтальном положении.

После пробуждения отмечается скованность сочленения и сохранение «стартовой» боли, которая постепенно уменьшается в течение дня. При остром течении псориатический (неинфекционный) артрит наблюдаются выраженные кожные симптомы. На теле появляются розовые узелки, которые покрываются чешуйками. Бляшки образуются разного размера, локализацией которых может стать как гладкая кожа, так и волосистая часть головы.
В некоторых случаях пораженное колено краснеет, гиперемия распространяется по всей поверхности отека. В суставной полости может скапливаться экссудат, что сигнализирует о вовлечении в воспалительный процесс синовиальной оболочки. При этом наблюдается местная гипертермия, сустав становится горящим на ощупь.
При динамическом развитии заболевании коленное сочленение деформируется, что приводит к двигательной дисфункции. У человека меняется походка, он начинает хромать. К суставным болям присоединяется мышечная слабость и болезненность, которая отмечается в нижних конечностях спине. При вовлечении позвоночника кроме болевой реакции появляется искривление позвоночного столба (патологический кифоз, лордоз, сколиоз).

При тяжелых формах псориатического артрита помимо выраженных кожных проявлений наблюдается поражение глаз (конъюнктивит, иридоциклит), воспаление связок и сухожилий. Злокачественная форма может приводить к общей интоксикации. У больного повышается температура тела, которая сохраняется длительный промежуток времени.

При этом в течение дня наблюдается смена значений на один градус. Гипертермия носит изнуряющий характер, и вызывают сильное недомогание. Лимфатические узлы воспаляются и увеличиваются в размерах. Человек быстро теряет вес, постепенно патология поражает и внутренние органы.
Диагностика

Симптомы и лечение псориатического артрита зависят от формы и тяжести заболевания. Правильная и своевременная диагностика необходима для достижения положительного эффекта от терапевтических действий. При подозрении на суставную форму псориаза, осмотр проводит ортопед совместно с дерматологом. В некоторых случаях может понадобиться дополнительная консультация ревматолога, окулиста, инфекциониста.

Диагноз ставится на основании специфических внешних проявлений и результатов лабораторных и аппаратных исследований. Псориатические кожные бляшки, отечность и изменение формы колена предположительно указывают на наличие псориатической артралгии. Биохимический анализ крови обнаруживают повышенное количество лейкоцитов и нарастающее увеличение СОЭ. Кроме того, с помощью исследования крови проводится дифференциация с ревматизмом (отсутствие ревматоидного фактора).

Для выявления этиологии заболевания назначается диагностическая пункция, во время которой проводится забор жидкости из суставной капсулы колена для бактериологического и иммунологического анализа. При обнаружении иммуноглобулинов подтверждается аутоиммунная природа патологии.

Обследование с помощью рентгеновских лучей выявляет степень деструктивных изменений в суставах, наличие остеопороза, остеопении. По совокупности результатов устанавливается предположительная причина заболевания и составляется схема лечения.
Лечение

Специфическая терапия для избавления от артропатии на фоне псориаза не предусмотрена. Псориатический (неинфекционный) артрит коленного сустава вылечить невозможно, поэтому врачебную тактику определяют симптомы, на устранение которых и направлено лечение. Комплекс мероприятий включает прием лекарственных средств, физиотерапевтические процедуры и коррекцию питания.
Медикаментозная терапия

Для облегчения состояния больного доктор назначает лекарственные средства для местного и системного лечения. Для воздействия на весь организм применяются таблетки и инъекционные растворы, местное лечение осуществляется кремами и мазями.
Препараты общего действия:

- НПВС («Индометацин», «Диклофенак») – для снятия боли и воспаления.
- Глюкокортикостероиды («Преднизолон», «Гидрокортизон») – при сильном воспалении, если негормональные противовоспалительные средства не оказывают желаемого лечебного действия.
- Иммуннодепресанты («Метотрекат», «Циклоспорин») – для снятия чрезмерной активности иммунных клеток.
- Миорелаксанты («Сирдалуд», «Мидокалм») – чтобы снять напряжение мышечной ткани.
- Для местного терапевтического воздействия рекомендуются гормональные мази («Синафлан», «Адвантан»), противогрибковые средства («Кетоконазол», «Клотримазол»), противовоспалительные мази и гели («Найз», « Индометациновая мазь»).
Физиотерапия

Восстановительное лечение в форме физиотерапевтических процедур показано только после снятия проявлений острого воспаления. В период стойкой ремиссии назначаются процедуры с учетом общего состояния и сопутствующих заболеваний. Хорошую эффективность показывают следующие методы:
- Лекарственный электрофорез;
- УФЧ;
- магнитотерапия;
- ионофорез;
- лечение лазерными лучами.
После прохождения полного курса наблюдается восстановление кровообращения и питания тканей, улучшение работы мышечной системы. Для максимального сохранения объема движений дополнительно назначается лечебная гимнастика. Комплекс упражнений составляется лечащим врачом и выполняется под наблюдением инструктора ЛФК.
Диетотерапия
Для предупреждения обострения артропатии и кожных проявлений рекомендуется составлять ежедневное меню с учетом разрешенных продуктов питания. Диетический стол при псориазе включает:
Кисломолочные продукты;

мясо и рыба нежирных сортов;

каши из риса, гречки и кукурузы;

свежие фрукты и овощи.

Из рациона полностью исключают цельное молоко, морепродукты, крепкий чай и кофе, кондитерские изделия, шоколад, цитрусовые, гранат, полуфабрикаты, жареные блюда и копченые изделия. Подробный рацион питания здесь.
Профилактика

Чтобы не заболеть псориатическим артритом необходимо вести здоровый образ жизни с полным отказом от вредных привычек. Если в семье есть случаи псориаза, регулярно обращаться к доктору для диагностического обследования. Стараться не волноваться и своевременно проводить лечение хронических и инфекционных заболеваний. При появлении первых признаков болезни не заниматься самолечением, а обратиться к врачу для ранней диагностики и назначения правильного лечения.
Источник
Общие сведения
Псориатическим артритом (сокр. ПсА) называется хроническое воспалительное заболевание, сочетающиеся с псориазом и поражающее суставы, причем преимущественно мелкие — межфаланговые, позвоночные, крестцово-подвздошные и т.д. Код псориатического артрита по мкб-10: М07.0-М07.3 или L40.5.
От псориаза обычно страдает не более 2-3% населения, при этом артрит обнаруживается в 13-47% случаев вне зависимости от пола, у людей среднего возраста – 20-50 лет, у детей наблюдается крайне редко. Инвалидизация и наиболее тяжелое течение псориатической болезни характерно для мужчин молодого возраста. Патология может осложняться дополнительными висцеральными поражениями поджелудочной железы, лимфатической системы, почек, а также вызывать различные неврологические и психиатрические симптомы.
Псориатический артрит является серонегативным, так как у больных не обнаруживается ревматоидный фактор, то есть в сыворотке крови не невозможно найти антитела к Fс-фрагменту иммуноглобулина G, поэтому болезнь считается особой нозологической формой артрита, ассоциированной с псориазом.
Патогенез
В основе патологии лежит патологический процесс – синовит, проявляющийся в виде увеличения объема и скопления выпота (биологической жидкости) в полостях суставов. Суставной синдром представляет собой утолщение синовиальной оболочки суставов, увеличение периартикулярных межмышечных соединений и разрастание внутрисуставных жировых тканей.
Деструктивные изменения суставов обычно происходят под воздействием фактора некроза опухолей, внеклеточного белка ФНО-α, активирующего клетки эндотелия и стимулирующего пролиферацию фибробластов. При этом возникает экспрессия матриксной металлопротеиназы, стимуляция синтеза коллагеназы и простагландина PGЕ2, активация остеокластов и регуляция продукции некоторых хемокинов. Важную роль также играет формирование взаимодействия иммунокомпетентных клеток с кератиноцитами, клетками синовиальной оболочки, цитокинами, нарушения процессов иммунорегуляции, активизации индукторов воспаления и тканевой деструкции.
Артропатия и псориатическая болезнь в целом вызывают альтеративные изменения основного вещества стенок сосудов, деполимеризацию фибриллярных составляющих соединительной ткани, при этом происходит накопление периваскулярных клеточных инфильтратов, а также обратимые и необратимые изменения в нейронах.
Классификация
Псориазный артрит бывает тяжелым, обычным и злокачественным. В зависимости от места локализации пораженных суставов различают такие формы псориатической артропатии:
- Изолированная «центральная» форма – достаточно редкий вариант патогенеза (не более 2-4%), может сочетаться с признаками периферического артрита, при этом воспалительные процессы происходят в позвоночнике, крестцово-подвздошных сочленениях, что напоминает анкилозирующий спондилит.
- Дистальная форма – патология развивается преимущественно в дистальных межфаланговых суставах конечностей — в стопах и кистях.
- Ассиметричная форма моно- или олигоартрита наиболее часто встречаемый вариант патологии, который отличается локализацией деструктивных процессов в коленных, лучезапястных, голеностопных, локтевых суставах и проксимальных межфаланговых суставах верхних и нижних конечностей. Поражение мелких сочленений кистей и стоп приводит к «сосискообразной» деформации пальцев, вызванной осевым теносиновитом межфаланговых суставов.
- Ревматоидоподобная обычно симметричная форма – это патология, при которой происходит поражение парных суставов тех областей, которые характерны для ревматоидного артрита. Встречаемость составляет примерно 15-20% случаев, отличается от ревматоидного артрита отсутствием характерных ревматоидных узелков.
- Мутилирующая форма наблюдается примерно у 7% пациентов и характеризуется прогрессированием контрактур и анкилозов, остеолиза с уменьшением размеров пальцев на кистях рук и/или стопах, вызывает формирование «телескопических» деформаций пальцев и самой кости, а также возникновение необратимых костных изменений — подвывихов и вывихов разной направленности. В патогенез также могут быть вовлечены крестцово-подвздошные сочленения и позвоночник. Клиническая картина обычно дополнена слабостью, расстройствами пищеварения и стойким понижением температуры тела.
Важно понимать, что классификации достаточно условны, ведь разные формы артритов нестабильны и имеют свойство переходить одна в другую.
Причины
Псориатиечский артрит на сегодняшний день рассматривается как клиническое проявление системного псориатического заболевания. Несмотря на то, что причина развития псориатического артрита до сих пор не выяснена, отмечается этиопатогенетическая гетерогенность. Исследователи считают этиологию многофакториальной и выделяют ряд факторов, способствующих возникновению и манифестации болезни:
- генетические;
- иммунологические;
- экологические (средовые).
Симптомы псориатического артрита
Симптомы периферического артрита включают боль, припухлость, ограниченность подвижности суставов. Чаще всего наблюдается асимметричное поражение суставов стоп, в дальнейшем трансформирующиеся в псориазный осевой полиартрит с признаками дактилита и сосискообразными деформациями пальцев на ногах и руках, которые приобретают багровый или багрово-синюшный цвет. Патологическая подвижность фаланг и других суставов, спондилит приводят к существенному нарушению функциональности конечностей, значительно снижают работоспособность, качество жизни и могут даже привести к функциональной недостаточности опорно-двигательного аппарата и как следствие — инвалидности.
Клиническая картина помимо проявлений периферического артрита включает триаду симптомов — дактилит, энтезит и спондилит, которая характеризуется:
- острым или хроническим воспалением тканей пальцев, сочетающихся с болевым синдромом, плотным отеком, цианозом кожных покровов пальцев, ограниченностью при сгибании, дактилит при псориатическом артрите приводит к деформации пальцев и одновременному поражению сгибателей и разгибателей перст, межфаланговых сочленений;
- болевым синдромом и припухлостью в области хода сухожилий (энтезит), а также ограниченностью функции сгибания пальцев свойственных теносиновиту;
- воспалительной болью возникающей при спондилите — в области спины и ограничивающей гибкость разных отделов позвоночника, его деформацию и как следствие — нарушение осанки.
Причем артропатия в 75% возникает через несколько лет после появления первых признаков псориаза, который представляет собой различные высыпания (вульгарные, пустулезные, папулезные) и возникновение обильно шелушащихся бляшек на различных участках кожи, чаще всего над суставами.
Течение заболевания упорное с хроническим характером, бывают небольшие и неполные клинические ремиссии, частые обострения, причем наблюдается параллелизм – распространение сыпи и образование бляшек происходит на фоне обострения суставного синдрома.
Злокачественная форма псориатического артрита достаточно часто сопровождается лихорадкой, нарушениями метаболизма, лимфаденопатией, амиотрофией, анемией, интоксикацией, органическим поражением внутренних органов (кардитом, гепатитом, циррозом печени, диффузным гломерулонефритом, неспецифическим уретритом, полиневритом, конъюнктивитом, иритом, энцефалопатией) и может даже стать причиной генерализованного амилоидоза и летального исхода.
Анализы и диагностика
Для постановки диагноза псориазный артрит необходимо соответствие критериям CASPAR, которые определяют наличие признаков воспалительных процессов в суставах — артрита, спондилита и энтезита. Для подтверждения опасений и исключения ревматоидного артрита, реактивного артрита, анкилозирующего спондилита, остеоартрита, микрокристалического артрита (подагры) достаточно выполнения 3 и более пунктов:
- наличие рентгенологических признаков краевого разрастания и пролиферации внесуставных костных структур кистей и/или стоп;
- жалобы в анамнезе или обнаружение в момент осмотра признаков осевого дактилита – припухания и боли в пальцах;
- отрицательный результат анализа на ревматоидный фактор, (исключение: латекс-тест);
- выявление точечных вдавливаний, онихолизиса, гиперкератоза и других признаков псориатической дистрофии ногтевых пластинок;
- обнаружение псориаза во время осмотра или сведений о данных в личном либо семейном анамнезе.
Лечение псориатического артрита
Лечение назначают обычно консервативное медикаментозное с применением таких препаратов как:
- НПВС – чаще всего используемыми нестероидными противовоспалительными препаратами является Диклофенак, Ацетилсалициловая кислота и Индометацин;
- глюкокортикоидные препараты короткими курсами, к примеру, Метилпреднизолон, β-метазон;
- противопсориатиечские средства – Неотигазон;
- базовые противовоспалительные препараты – чаще всего это Сульфасалазин или Метотрексат, среди таргетных синтетических – наиболее популярны Апремиласт и Тофацитиниб.
В связи с новыми данными об участии фактора некроза опухолей в патогенезе первой линией терапии могут быть препараты, ингибирующие его действие, конечно, если у пациентов нет противопоказаний к их применению, например, хронической сердечной недостаточности, тяжелых инфекционных заболеваний в анамнезе или повторяющихся инфекций, а также демиелинизирующих заболеваний.
Псориатический артрит требует комплексного длительного лечения с применением различных процедур и вспомогательных средств, например препаратов дегтя, производных мочевины, кератолитиков (салициловой кислоты, цинк пиритиона), молочной кислоты и т.д.
В борьбе с таким тяжелым хроническим заболеванием людям может понадобиться психологическая поддержка. Кроме того, достаточно действенными и популярными становятся сеансы групповой психотерапии, гипнотерапии и применение различных методов релаксации.
Доктора
Лекарства
- Диклофенак – производное уксусной кислоты с обезболивающим и противовоспалительным действием. Препарат выпускается в таблетках, для достижения терапевтического эффекта достаточно суточной дозы 100-150 мг, разделенной на 2-3 приема.
- Индометацин — НПВС препарат в таблетках с противоотечным, жаропонижающим, обезболивающим и противовоспалительным действием. Для взрослых рекомендуемая суточная доза не должна превышать 100 мг за 2-3 приема.
- Метилпреднизолон – глюкокортикоид обладает противовоспалительным, противоаллергическим, иммунодепрессивным и противошоковым действием. При псориатическом артрите вводится парентерально, внутрисуставно, непосредственно в патологический очаг или принимается перорально внутрь. Позволяет добиться выраженного действия на нормализацию процессов метаболизма и изменений иммунного ответа организма.
- Неотигазон – дерматропное средство с противопсориатическим эффектом. Выпускается препарат в капсулах, принимать его следует до полного заживления псориатическх бляшек. Эффективная суточная доза — не менее 50 мг.
- Сульфасалазин – сульфаниламид с противовоспалительным, антибактериальным и бактериостатическим эффектом, активен по отношению к диплококкам, стрептококкам, гонококкам и кишечной палочке. Имеет ряд противопоказаний и не рекомендован к применению во время беременности или в период грудного вскармливания.
- Метотрексат – антиметаболит с цитостатическим, антиангинальным, сосудорасширяющим и коронародилатирующим действием, выпускающийся в форме таблеток, а также инъекций для внутримышечного и внутривенного введения. Схема лечения подбирается индивидуально.
- Апремиласт – иммунодепрессант, который может применяться в качестве монотерапии либо в комбинации с противоревматическими препаратами. Схема лечения предполагает прием таблеток перорально по 30 мг внутрь каждые 12 часов.
Метотрексат: плюсы и минусы терапии
Прежде чем решить принимать ли длительно такой препарат как Метотрексат лучше всего сначала изучить отзывы, которые оставляют на различных форумах и медицинских порталах люди с таким же диагнозом.
Метотрексат считается «золотым стандартом» в решении проблемы ПсА, ведь он имеет положительное влияние, как на суставной, так и на кожный синдром.
В отличие от других цитотоксических препаратов у Метотрексата лучшее соотношение эффективности и переносимости.
Наиболее рекомендовано применение препарата при сочетании поражений суставов и кожи в дозе 7,5-25 мг в неделю, так как низкие дозы могут оказаться не эффективными для замедления темпов прогрессирования болезни.
Процедуры и операции
Для купирования суставного синдрома и артралгии больным могут быть назначены следующие процедуры:
- аппликации с диметилсульфоксидом;
- фонофорез с гидрокортизоном;
- гепарин-фибринолизиновый электрофорез;
- плазмаферез;
- криомассаж.
Профилактика
Этиология псориаза артропатического до сих пор не выяснена, что не дает возможности предупредить развитие заболевания. Поэтому чаще всего используются методы вторичной профилактики, позволяющие снизить ущерб для здоровья больных после манифестации заболевания, сохранить работоспособность суставов и замедлить темпы прогрессирования патологии. Важно прислушаться к таким рекомендациям:
- отказаться от курения;
- вести подвижный образ жизни;
- нормализовать массу тела;
- регулярно заниматься лечебной физкультурой;
- соблюдать специальную диету.
У детей
В детском возрасте патология обычно встречается в виде псориатической эритродермии, чаще наблюдается у девочек. Медики выделяют отдельную ювенильную форму заболевания, её пик приходится на пубертатный период — возраст 10-12 лет. Проявлениям артрита предшествует псориаз, при этом не возникает лихорадка, гепатолиенальный синдром или лимфаденопатия. Прогноз обычно благоприятный: у детей в 20-50% случаев возникает стойкая ремиссия, в 25-30% — отмечается вялое прогрессирование хронического полиартрита, и только у 10-15% детей патология приводит к инвалидности.
Диета при псориатиечском артрите

Диета при артрите
- Эффективность: Лечебный эффект через 2-6 месяцев
- Сроки: 2-6 месяцев
- Стоимость продуктов: 1780-1880 рублей в неделю
Как и при других формах артритов для предупреждения прогрессирования псориатического важно соблюдение специальной диеты, которая содержит рекомендации по составлению рациона и ограничению в некоторых продуктах (форум диетологии при различных формах артрита):
- мясо и бульоны должны быть диетическими и легкими, лучше отдавать предпочтение кролику, индейке, курице, нежирной рыбе;
- нужно отказаться от красного мяса, субпродуктов и колбасной продукции;
- жиры должны быть представлены в большей степени растительными нерафинированными маслами, к примеру, льняным, оливковым, которые нужно добавлять в блюда, состоящие из отварных овощей (винегрет, рагу);
- в меню должны быть регулярно маложирные кисломолочные продукты и напитки;
основой рациона должны составлять злаковые – каши и цельнозерновой, ржаной хлеб; - сладости можно только полезные и натуральные, в ограниченном количестве – не более 50 г пастилы, мармелада;
- пить лучше всего различные морсы и компоты, квас, цикориевый или шиповниковый напиток, слабоминерализованную щелочную воду;
- под запрет подпадает: алкоголь, крохмалосодержащие продукты, бобовые, помидоры и другие красные овощи/фрукты, морепродукты и икра, крепкий кофе и черный чай, конфеты и шоколадки, хлебопекарские изделия из белой муки или содержащие сахар.
Список источников
- Насонов Е.Л. Ревматические заболевания. Заболевания мягких тканей. Гэотар-Медиа, 2011. 20 с.
- Беляев Г. М. Псориаз. Псориатическая артропатия. М.: МЕД-пресс-информ. 2005. 272 с.
Источник