Увеит при ревматоидном артрите лечение
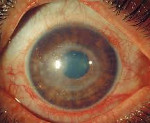
Ревматический увеит – это аутоиммунное поражение структур увеального тракта глазного яблока. Общими симптомами для всех форм являются гиперемия, конъюнктивальная инъекция, боли, фотофобия и слезотечение. Диагностика ревматического увеита включает в себя наружный осмотр, визометрию, тонометрию, биомикроскопию, офтальмоскопию, гониоскопию. При переднем увеите показано местное применение мидриатиков, НПВС, глюкокортикостероидов (ГК). Препаратами второй линии являются производные аминосалициловой кислоты. При поражении задних отделов используются системные ГК и иммуносупрессоры. Анти-ФНО терапия рекомендована при отсутствии эффекта от базовой терапии.
Общие сведения
Ревматический увеит – это острое или хроническое заболевание в офтальмологии, характеризующееся воспалением увеального тракта у пациентов с активными аутоиммунным процессом в анамнезе. В 20% случаев увеит развивается в возрасте 25-35 лет на фоне ревматизма. У детей патологию зачастую диагностируют после достижения 3 лет, при этом серозно-пластический увеит чаще развивается в раннем и дошкольном возрасте. Болеют преимущественно лица женского пола. Для заболевания характерно рецидивирующее течение. Рецидивы возникают в весенне-осенний период. Ревматический увеит представляет собой важную медико-социальную проблему, т. к. поражает молодое трудоспособное население и в 30% случаев приводит к снижению остроты зрения с последующей инвалидизацией.
Ревматический увеит
Причины ревматического увеита
Причиной ревматического увеита является иммуновоспалительное поражение сосудов глазного яблока стрептококкового генеза. Заболевание возникает чаще на фоне хронического, реже острого течения болезни Соколовского-Буйо. При этом поражаются передние отделы увеального тракта, цилиарное тело или сосудистая оболочка. Возможно одновременное вовлечение в патологический процесс всех вышеуказанных структур. Повышают риск развития данной патологии снижение реактивности и резистентности организма, переохлаждение. Провоцирующими факторами рецидивов заболевания могут быть частые ангины. Узелковая форма ревматического увеита, как правило, встречается у пациентов с артритом аутоиммунного происхождения. Также данная патология может быть одним из проявлений таких системных заболеваний, как серонегативный спондилоартрит, ювенильный хронический артрит, болезнь Бехчета.
Симптомы ревматического увеита
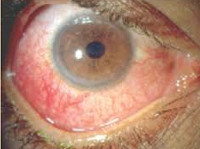
В зависимости от поражения того или иного отдела глазного яблока различают передний, задний, периферический увеит и панувеит. Ревматический увеит протекает остро или хронически. Как правило, воспалительный процесс характеризуется преобладанием экссудативного или транссудативного типа секреции. Ревматический пластический увеит развивается остро, часто ему предшествует конъюнктивит. Пациент предъявляет жалобы на ощущение инородного тела в глазу, жжение, повышенное отделение серозного содержимого, мидриаз. Через 3-4 дня присоединяется цилиарная инъекция. При этом расширение зрачков сменяется их сужением. Спустя 2-3 дня после развития первых симптомов нарастает болевой синдром в области глазницы, слезотечение и фотофобия. Больные отмечают изменения в окраске радужки, что вызвано отеком, гиперемией и секрецией экссудата. В результате образования синехий существует высокий риск развития вторичной катаракты или глаукомы.
Клинические проявления серозно-пластического переднего ревматического увеита сохраняются длительное время, но для этой формы характерно более легкое течение. Пациенты отмечают у себя незначительную болезненность и светобоязнь, реже инъекцию сосудов у края радужки. Наиболее частое осложнение – отслойка стекловидного тела. При серозном варианте заболевание имеет латентное течение без внешних проявлений воспалительного процесса. Как правило, хронический серозный увеит трансформируется в серозно-пластический и осложняется вторичной глаукомой или катарактой. Особенностью геморрагической формы ревматического увеита является преобладание экссудативного типа секреции над транссудатом. При этом в экссудате наблюдается примесь крови. В свою очередь при панувеите в патологический процесс вовлекается еще и сосудистая оболочка. Клинические симптомы периферического ревматического увеита представлены появлением «тумана» или «мушек» перед глазами.
Диагностика ревматического увеита
Диагностика ревматического увеита основывается на анамнестических данных, результатах наружного осмотра, визометрии, тонометрии, биомикроскопии, офтальмоскопии, гониоскопии. При наружном осмотре пациента с ревматическим пластическим увеитом определяется покраснение и инъекция сосудов конъюнктивы, незначительное расширение зрачка, отечность век. Методом биомикроскопии визуализируются пигментные и конусовидные синехии по краю зрачка, отек роговицы и исчерченность ее заднего отдела. Специфическим является симптом «решетки», образованной складками десцеметовой оболочки. В передних отделах радужки выявляются расширенные сосуды. С помощью щелевой лампы можно обнаружить сужение пространства позади хрусталика, ярко выраженный феномен Тиндаля. При серозно-пластической форме ревматического увеита визуализируются небольшие округлые преципитаты серого цвета. На длительное течение указывает изменение их контура с ровного на фестончатый.
При гониоскопии определяется опалесцирующая влага передней камеры глаза, желто-серый экссудат. Проведение офтальмоскопии указывает на незначительную гиперемию в зоне диска зрительного нерва. Макроскопическое исследование оптического среза позволяет выявить скопление патологических взвесей в ретролентальном пространстве и витреальные отслойки. При узелковой форме ревматического увеита методом биомикроскопии можно диагностировать розово-серые узелки, диаметр которых составляет 1-3 мм. После их исчезновения на зрачковом поясе радужки образуются участки атрофии, которые сменяются задними синехиями.
При геморрагической форме ревматического увеита методом гониоскопии выявляются скопления экссудата темно-красного цвета. Жидкость также накапливается в углу передней камеры, в области радужки и зрачка. После рассасывания экссудата при биомикроскопии визуализируются задние синехии. Очаги помутнения при вовлечении в патологический процесс сосудистой оболочки определяются в ходе офтальмоскопии. Они представляют собой желтоватые образования с нечетким контуром. Старые очаги имеют белую окраску. Данный метод позволяет выявить гиперемию диска зрительного нерва. При периферическом ревматическом увеите в ходе проведения биомикроскопии можно обнаружить воспалительные взвеси в стекловидном теле и цилиарную отслойку. Дополнительными методами исследования являются визометрия, позволяющая определить степень снижения остроты зрения, и тонометрия, проводимая для измерения ВГД у пациентов с подозрением на вторичную глаукому.
Лечение ревматического увеита
Тактика лечения ревматического увеита зависит от выраженности клинических проявлений и локализации патологического процесса. Основной метод консервативной терапии острого переднего ревматического увеита – местное использование глюкокортикоидов в каплях и инъекциях с циклоплегическими агентами. Также при данной форме показано закапывание мидриатиков. При рецидивирующем течении (больше 3 рецидивов в год или 2 за последние 3 месяца) рекомендовано назначение лекарственных средств из группы производных аминосалициловой кислоты.
Локальное применение глюкокортикостероидов в форме капель при заднем ревматическом увеите и панувеите малоэффективно. При монокулярном поражении гормональные средства следует вводить в виде ретро- или парабульбарных инъекций. Данный способ введения обеспечивает достаточную концентрацию препарата в зоне воспаления. При бинокулярном ревматическом увеите задних отделов проводится системная терапия иммуносупрессорами, цитостатиками и глюкокортикоидами. Анти-ФНО терапия показана при отсутствии эффекта от всех вышеперечисленных методов лечения. Применяемые препараты относятся к биологическим агентам, которые действуют на фактор некроза опухоли α (ФНО α).
Прогноз и профилактика ревматического увеита
Специфических мер по профилактике ревматического увеита не разработано. Неспецифические превентивные меры сводятся к своевременному лечению системных аутоиммунных заболеваний в анамнезе, нормализации режима сна и бодрствования, коррекции рациона. Всем пациентам следует 2 раза в год проходить обследование у офтальмолога с обязательным проведением тонометрии, визометрии и биомикроскопии. Прогноз для жизни и трудоспособности при своевременной диагностике и лечении благоприятный. Прогрессирование ревматического увеита, образование большого количества синехий и развитие вторичных осложнений (катаракта, глаукома) может привести к полной потере зрения и дальнейшей инвалидизации пациента.
Источник
Эпидемиология
Ювенильный ревматоидный артрит (ЮРА) чаще встречается у девочек и манифестирует, как правило, в возрасте до 16 лет (наиболее часто в 2—8 лет).
Классификация
Отсутствует.
Этиология
Этиология заболевания не установлена. Среди возможных факторов, лежащих в основе патологического процесса, обсуждаются инфекционная природа заболевания, травма, иммунологическая предрасположенность, стрессовые состояния.
Патогенез
Механизм возникновения переднего увеита, по-видимому, связан с возникновением аутоиммунной внутриглазной реакции вследствие молекулярной мимикрии.
Клинические признаки и симптомы
Поражение суставов может протекать в виде моно-, олиго- или полиартрита. Фактором риска развития воспалительного процесса в глазу служит наличие моно- или олигоартрита, при полиартрите передний увеит встречается довольно редко. В большинстве случаев определение ревматоидного фактора дает отрицательный результат.
Наиболее часто хронический иридоциклит возникает у девочек с моно- или олигоартритом нижних конечностей и наличием антинуклеарных антител. Вторую группу риска составляют мальчики с моно-или олигоартритом, у которых выявляется рецидивирующий негранулематозный передний увеит, имеющий сходство с таковым при анкилозирующем спондилоартрите. У 75% мальчиков с моно-или олигоартритом имеется антиген HLA-B27; у некоторых из них в дальнейшем развивается анкилозирующий спондилоартрит.
У больных с острыми увеитами заболевание суставов начинается в возрасте 7,5—9 лет, в то время как у больных с хроническими иридоциклитами — в возрасте 4—6,3 лет. Примерно у 50% больных к возрасту 6 лет выявляется хронический увеит. Обычно поражение глаз возникает через несколько лет после поражения суставов, однако известны случаи манифестации заболевания с развития переднего увеита, а поражение суставов возникало спустя 2 мес — 11 лет.
Прогноз при увеите у мальчиков сходен с таковым при увеите, ассоцированном с HLA-B27. У девочек, обычно негативных по HLA-B27 и позитивных по антинуклеарному фактору, хронический увеит в большинстве случаев протекает бессимптомно, поэтому они должны наблюдаться офтальмологом с целью своевременного выявления поражения глаз. Обычно у этих детей обнаруживается неправильная форма зрачка из-за появления задних синехий или даже заращение зрачка. Как правило, клеточная реакция влаги передней камеры не превышает 2+ и уменьшается при местном применении ГКС. Степень тяжести увеита не зависит от активности артрита. По мере роста ребенка активность воспалительных изменений в суставах может уменьшаться и вообще исчезнуть, а воспаление в глазах сохраняется довольно долго, вплоть до взрослого возраста.
К возможным осложнениям хронического увеита относятся развитие лентовидной дистрофии радужки, образование задних синехий, катаракта (в 60% случаев), гипотония глаза, глаукома (в 20% случаев). Глаукома развивается вследствие пупиллярного блока или нарушения оттока в трабекулярной зоне. Примерно в 50% случаев выявляется лентовидная кератопатия, наличие которой существенно снижает зрительные функции. У некоторых больных заболевание протекает с выраженным воспалением в стекловидном теле, отеком макулярной зоны сетчатки и образованием макулярных складок.
Диагноз и рекомендуемые клинические исследования
Диагноз устанавливают на основании особенностей клинической картины поражения глаз и суставов.
Лабораторные методы исследования:
- определение антинуклеарных антител у девочек (положительный результат);
- определение ревматоидного фактора (чаще отрицательный результат);
- общий анализ крови (увеличение СОЭ);
- определение антигена HLA-B27 (положительный результат у мальчиков; у девочек обычно отрицательный).
Дифференциальный диагноз
Наиболее часто поражение глаз при ЮРА приходится дифференцировать с саркоидозом. При последнем выявляются поражение суставов и кожи, реже изменения в легких. Отличительными признаками поражения глаз при ЮРА служат наличие антинуклеарного фактора, изменение суставов, первичное поражение переднего отрезка глаза и отсутствие системных симптомов, характерных для саркоидоза.
Общие принципы лечения
Как правило, лечение проводят в амбулаторных условиях. Больные с ЮРА и хроническим передним увеитом нуждаются в динамическом наблюдении с целью своевременной диагностики латентного воспалительного процесса, служащего фактором риска развития осложнений. Для профилактики образования синехий следует использовать мидриатики.
В активном периоде заболевания показано местное применение ГКС:
Циклопентолат, 1% р-р, в конъюнктивальный мешок по 1 —2 капли 2 р/сут, 5—10 сут
+
Дексаметазон, 0,1% р-р, в конъюнктивальный мешок по 1 —2 капли 3—6 р/сут, 15—30 сут
+
Диклофенак, 0,1% р-р, в конъюнктивальный мешок по 1 —2 капли 3 р/сут, 15—30 сут
+
(при выраженном воспалении)
Фенилэфинефрин, 1% р-р, субконъюнктивально 0,2 мл в сочетании с дексаметазоном 1мг (0,25 мл) 1 р/сут, 5—10 сут.
При неэффективности инстилляций и субконъюнктивального применения ГКС:
Дексаметазон парабульбарно 2—3 мг/сут, 5—10 сут
+
(после окончания курса)
Бетаметазон парабульбарно 1,0 мл 1 р/нед, 3—4 нед или
Метилпреднизолон (депо) парабульбарно 40 мг 1 р/нед, 3—4 нед.
Длительное системное применение ГКС нежелательно, поскольку сопровождается увеличением риска развития побочных эффектов (замедление роста, нарушение формирования костной ткани, атрофия коры надпочечников и др.). При необходимости продолжения лечения рекомендуется прием ГКС короткими курсами или пульс-терапия.
Пульс-терапия:
Дексаметазон, 20—32 мг в 200 мл изотонического р-ра натрия хлорида, в/в капельно в течение 30 мин утром 1 р/2 сут, 10—12 сут (общая доза 100—180 мг) или
Метилпреднизолон, 250—500 мг в 200 мл изотонического р-ра натрия хлорида, в/в капельно в течение 30 мин утром 1 р/2 сут, 10—12 сут (общая доза 1,5—3 г ) или
Дексаметазон внутрь 0,025—0,05 мг/кг 1—2 р/сут в первой половине дня, до полного исчезновения симптомов воспаления переднего отрезка глаза, с последующей постепенной отменой в течение 2—2,5 мес или
Метилпреднизолон внутрь 0,2—0,4 мг/кг 1—2 р/сут в первой половине дня, до полного исчезновения симптомов воспаления переднего отрезка глаза, с последующей постепенной отменой в течение 2—2,5 мес или
Преднизолон внутрь 0,25—0,5 мг/кг 1— 2 р/сут в первой половине дня, до полного исчезновения симптомов воспаления переднего отрезка глаза, с последующей постепенной отменой в течение 2— 2,5 мес.
В неактивном периоде заболевания использование ГКС нецелесообразно, поскольку сопровождается увеличением риска появления помутнений хрусталика и повышения внутриглазного давления.
При образовании катаракты показано ее удаление. Предпочтительнее проводить ленсвитрэктомию на фоне противорецидивной терапии. Поскольку само по себе заболевание протекает с пролиферативным компонентом, а после операции наблюдается выраженная экссудативная реакция, не следует прибегать к имплантации линзы.
Значительные трудности представляет собой лечение глаукомы; нередко требуются повторные оперативные вмешательства.
Оценка эффективности лечения
Адекватная терапия способствует исчезновению симптомов воспаления, однако возможно развитие рецидивов.
Осложнения и побочные эффекты
Длительное системное применение ГКС у детей сопровождается увеличением риска развития побочных эффектов (замедление роста, нарушение формирования костной ткани, атрофия коры надпочечников).
Ошибки и необоснованные назначения
Использование антибиотиков, неэффективных при этом заболевании.
Прогноз
Прогноз заболевания различен у девочек и мальчиков. У девочек вследствие бессимптомного течения нередко значительное снижение зрительных функций из-за развития осложнений (катаракта и/или глаукома). У мальчиков прогноз более благоприятный, так как адекватная терапия обычно способствует быстрому исчезновению симптомов воспаления, хотя возможны рецидивы заболевания, а по мере роста ребенка появление анкилозирующего спондилоартрита.
Шток В.Н.
Источник
Увеит при ювенильном артрите
Увеит при ювенильном артрите.
Согласно классификации выделяют семь подтипов ювенильного идиопатического артрита (ЮИА):
- системный артрит (болезнь Стилла или ювенильный ревматоидный артрит по принятой в США классификации). Обычно развивается у детей до 5 лет; составляет 20% всех случаев ЮИА. Течение артрита осложняется увеитом не более чем у 6% пациентов;
- полиартрит (РФ-негативный). Составляет 40% всех пациентов с ЮИА и 7-14% ЮИА-ассоциированных увеитов;
- полиартрит (РФ-позитивный). В данной подгруппе пациентов увеит не возникает;
- олигоартрит. На долю этой и представленных ниже разновидностей ЮИА приходится 80-90% всех ЮИА-ассоциированных увеитов. Для них характерны две модели пациентов: девочки до 5 лет с наличием антинукпеарных тел и 25% вероятностью развития хронического иридоциклита; мальчики старше 6 лет с серонегативной, но в 75% HLA-B27-позитивной спондилоартропатией, осложняющейся рецидивирующим увеитом;
- псориатический артрит — артрит и псориаз;
- энтезит-обусловленный артрит,
- недифференцированный артрит— артрит, не подпадающий ни под одну категорию или укладывающийся в две и более из перечисленных выше категорий.
Частота встречаемости ЮИА — 0,008-0,226 на 1000 детей в год. Факторами риска развития ЮИА является обнаружение антинейтрофильных антител, дебют заболевания в возрасте до 6 лет, женский пол, HLA-DRB1, HLA-DRB1*13 (возникновение увеита).
Причины увеит при ювенильном артрите
Этиология заболевания неизвестна, в патогенезе несомненную роль играет извращенный иммунный ответ.
Вероятность возникновения переднего увеита у детей с верифицированным артритом колеблется в пределах 4-38%, составляя в среднем 8,3%. Увеит развивается, как правило, в течение первых 5-7 лет заболевания. Его выраженность практически не коррелирует с интенсивностью суставных поражений.
Симптомы и признаки увеит при ювенильном артрите
Офтальмологические проявления сводятся к развитию переднего увеита, характеризующегося острым началом и нередко практически бессимптомным течением длительностью не более 3 мес. Процесс обычно носит двусторонний характер, но второй глаз вовлекается в патологический процесс через несколько месяцев. Преимущественно увеит носит негранулематозный характер. Острые увеиты, как правило, рецидивируют (эпизоды воспаления длительностью менее 3 мес сменяются периодами ремиссии свыше 3 мес) и постепенно трансформируются в хронические формы (длящиеся свыше 3 мес), в том числе с вовлечением стекловидного тела. Важную роль играют осложнения хронического увеита и его длительной гормональной терапии — задние синехии, катаракта (частота возникновения достигает 60%), глаукома, КМО, лентовидная кератопатия, гипотония, субатрофия глазного яблока.
Диагностика увеит при ювенильном артрите
Дифференциальная диагностика проводится с саркоидозом, наиболее близким по клинической картине заболеванием.
Специфическая лабораторная диагностика отсутствует, так как ЮИА является диагнозом исключения.
Лечение увеита, ассоциированного с ювенильным идиопатическим артритом
Первая линия — четырехкратные инстилляции глюкокортикоидов и легких мидриатиков/циклоплегиков в целях купирования клеточной реакции в камерной влаге, но не ее опалесценции (которая может носить перманентный характер).
Вторая линия: при отсутствии эффекта — периокулярное применение глюкокортикоидов, памятуя о возрастающем риске развития катаракты и глаукомы, пероральный прием глюкокортикоидов не должен быть длительным во избежание негативного воздействия на процессы роста и костеобразования.
В качестве стероид-замещающего препарата целесообразно назначение напроксена. При необходимости лечение может быть дополнено 4-8-недельным приемом метотрексата, назначением циклоспорина, азатиоприна, адалимумаба, инфликсимаба.
Терапия лентовидной кератопатии с использованием хелатов (ЭДТА) оказывает временный эффект. Хирургическое лечение катаракты предполагает факоэмульсификацию с задним капсулорексисом и передней витрэктомией, завершающуюся имплантацией ИОЛ и введением триамцинолона в переднюю камеру. Хирургическое лечение рефрактерной глаукомы требует применения антиметаболитов, а также дренажных и шунтирующих устройств.
Использованные источники:www.sweli.ru
Увеиты при ювенильном артрите
Ювенильный идиопатический артрит
Ювенильный идиопатический артрит встречается нечасто, развивается в течение 6 мес преимущественно у детей до 16 лет. Характеризуется наличием серонегативной реакции к IgM-ревматоидному фактору. По характеру активности процесса и степени поражения суставов в первые 6 мес различают следующие типы: (а) моноартрит, (б) олигоартрит, (в) полиартрит. Характерным для поражения глаз является развитие хронического увеита. Увеит не развивается у пациентов с полиартритом и олигоартритом. Наиболее часто (в 20% случаев) увеит развивается у детей с моноартритом, у которых наблюдают серопозитивные реакции к антинуклеарным антителам и ассоциированные с HLA-DR5.
NВ: ЮИА не является синонимом ювенильного ревматоидного артрита; последний представляет собой юношескую форму ревматоидного артрита, и развитие увеита для него не характерно.
Клинические особенности
Увеит хронический, негранулематозный, в 70% случаев — двухсторонний. Не ранее чем через год возникает увеит на втором глазу при первичном одностороннем поражении. При двухстороннем увеите тяжесть воспалительного процесса обычно одинакова.
1. Течение чаще бессимптомное; диагностируется при биомикроскопии. Даже при обострении процесса
(клеток во влаге передней камеры до 4-4) пациенты не предъявляют никаких жалоб, лишь в некоторых случаях отмечают увеличение «плавающих точек» перед глазами.
2. Признаки
• При тяжелой форме увеита инъекция сосудов отсутствует.
• РП мелкие или средние.
• При обострении увеита весь эндотелий как будто покрыт пылью, гипопион в передней камере не образуется.
• Задние синехии образуются при длительно существующем увейте.
3. Прогноз
• В 10% случаев увеит протекает со слабой степенью тяжести (клеток во влаге передней камеры не более +1) длительностью менее 12 мес.
• В 15% случаев первичная атака длится менее 4 мес., тяжесть воспалительного процесса составляет от умеренно выраженной до интенсивной.
• В 50% случаев развиваются тяжелые формы увеита, продолжающиеся более 4 мес.
• В 25% случаев развивается очень тяжелая форма увеита, продолжающаяся несколько лет. У таких пациентов в 40% случаев развивается лентовидная кератопатия, в 30% — катаракта и в 15% — вторичная глаукома.
4. Лечение
При лечении применяют стероиды; при обострении процесса необходимо производить более частые инстилляции препарата. Если отсутствует эффект от местной терапии, назначают препарат в виде парабульбарных инъекций. При устойчивости к стероидным препаратам наблюдается эффект от приема малых доз метотрексата.
5 . Скрининг
С целью своевременной диагностики воспалительного процесса необходимо осуществлять динамическое наблюдение, особенно у детей, перенесших первое обострение артрита менее 7 лет назад. Частота биомикроскопического исследования определяется на основании различных факторов риска.
• Системное проявление — не требуется.
• Моноартрит — каждые 9 мес.
• Моноартрит + (АНА) — каждые 6 мес.
• Олигоартрит — каждые 4 мес.
• Олигоартрит + (АНА) — каждые 3 мес.
Другие ювенильные артриты и увеиты
1. Ювенильный анкилозирующий спондилит встречается нечасто и преимущественно наблюдается у мальчиков в возрасте 10 лет. В отличие от взрослых для детей свойственно поражение периферических суставов, но, как и у взрослых, встречается возвратный острый передний увеит.
2. Ювенильный синдром Reiter наблюдается редко и чаще развивается после перенесенной дизентерии.
3. Ювенильный псориатический артрит встречается редко, но часто протекает совместно с хроническим передним увеитом.
4. Саркоидоз редко встречается у детей и сочетается с артропатией и передним увеитом.
5. Хронический детский кожно-неврологический и суставной синдром (CINCA/NOMID) является редким идиопатическим заболеванием, характеризующимся наличием кожной сыпи, артропатией и поражением центральной нервной системы. У 50% детей развивается возвратный передний увеит.
6. Болезнь Lyme.
Использованные источники:zrenue.com
Увеиты при аутоиммунных заболеваниях
Увеит, или внутриглазной воспалительный процесс, был известен еще до появления возможности осматривать глазное дно. Наиболее частая локализация внутриглазного воспаления — сосудистая оболочка — дала название этому заболеванию.
В современной офтальмологии увеитом обозначают различные типы внутриглазного воспаления — отирита до хориоретинита. Генерализованное воспаление называется панувеитом.
Роль иммунной системы
Глаз надежно защищен иммунитетом от возникновения инфекционного увеита, но компоненты иммунной системы сами могут провоцировать воспалительный процесс. Ее клетки памяти сохраняются в глазу достаточно долго, чтобы вызвать рецидив внутриглазного воспаления при следующей встрече с возбудителем.
Кроме того, иммунная система активизируется и при молекулярной мимикрии — маскировке некоторых микроорганизмов под собственные клетки человеческого тела. Этой особенностью обладают хламидии,клебсиеллы, иерсинии. Воздействие внешних факторов также способно запустить патологические аутоиммунные реакции, поражающие органы и системы.
Увеит при аутоиммунных заболеваниях
Увеит часто сопровождает аутоиммунные болезни человека. Иногда он является дебютом заболевания. Но чаще развивается вслед за появлением системных симптомов.
Увеит при аутоиммунной патологии имеет свои особенности:
- Чаще это передний вариант, острое течение. Исключением будет хронический увеит в случае ювенильного ревматоидного артрита у девочек. Может встречаться задний и генерализованныйварианты.
- Характерно двустороннее поражение, в отличие от инфекционных заболеваний. Глаза могут поражаться несимметрично, с различным временным интервалом.
- Тип течения зависит от основной патологии. Увеиты могут быть вялотекущими или непрерывно-рецидивирующими. При болезни Бехтерева частота рецидивов очень вариабельна.
Сочетание увеита с системными симптомами — поражением кожи, опорно-двигательной системы, легких — должно настораживать в отношении вероятного аутоиммунного заболевания. Об этом нужно думать и в том случае, когда увеит не реагирует на стандартную терапию.
Саркоидоз
Эта болезнь представляет собой системный гранулематоз с преимущественным поражением легких и в меньшей степени кожи. Болеют чаще женщины молодого и среднего возраста. Частота поражения глаз может достигать 40%.
Увеит чаще бывает передний или генерализованный. В сетчатке и сосудистой оболочке обнаруживаются гранулемы. Они могут присутствовать и в конъюнктиве век.
Симптомы гранулематозного увеита при саркоидозе:
- «мушки», мелькающие перед глазами;
- снижение остроты зрения;
- боль.
В радужке при осмотре видны узелки и жирные преципитаты.
Осложнениями гранулематозного увеита являются катаракта, глаукома, гипотония и субатрофияглазного яблока. При заднем увеите часто развивается неоваскуляризация сетчатки и диска зрительного нерва.
Болезнь Бехтерева, или анкилозирующий спондилоартрит
Болезнь Бехтерева — заболевание опорно-двигательной системы, которое начинается в молодом возрасте, в 20-30 лет. У 96% заболевших при лабораторном исследовании выявляют антиген HLA-B27. Считается, что комплекс антигена с микробными или другими факторами запускает аутоиммунную реакцию организма.
Глазные симптомы встречаются у 25% заболевших. Существует предположение, что внутриглазная реакция иммунной системы возникает из-за молекулярной мимикрии.
Развивается передний увеит, протекающий остро. Почти всегда поражаются оба глаза, но не одновременно. Выявлению активного процесса в глазу предшествует появление боли и светобоязни. Симптомы обычно возникают на 1-2 дня раньше.
При биомикроскопическом обследовании виден передний негранулематозный увеит, нечасто определяется гипопион. В передней камере накапливается фибрин, что приводит к значимому снижению зрения. Наслоения фибрина приводят к образованию задних сращений. Если обострение продолжается долго, развивается отек макулы.
Осложнениями увеитов при болезни Бехтерева являются катаракта и вторичная глаукома.
Увеит может повторяться часто — каждые 3-4 недели. Но бывают и случаи редких обострений — не чаще одного раза в году. Для рецидивов увеита при болезни Бехтерева характерна сезонность.
Тяжесть глазных поражений не коррелирует с тяжестью основного заболевания.
Главные признаки системного заболевания — ограничение движений в спине и сакроилеит.
Ювенильный ревматоидный артрит
Этим заболеванием страдают чаще девочки, дебют приходится на возраст от двух до восьми лет. Основной симптом — воспалительное поражение суставов.
Основным механизмом возникновения ювенильного ревматоидного артрита считают молекулярную мимикрию, в ответ на которую развивается аутоиммунное поражение.
Увеит обычно сопровождает моно- или олигоартриты. Если болезнь протекает с поражением всех суставов — полиартритом, глаза страдают редко.
Среди детей выделяют следующие группы риска по развитию хронического поражения глаз:
- Девочки с единичным поражением суставов нижних конечностей.
- Мальчики с поражением суставов и рецидивирующим увеитом.
Хронический увеит развивается у половины больных детей уже к шестилетнему возрасту.
Чаще всего хронические заболевания глаз развиваются вслед за поражением суставов, после дебюта ювенильного ревматоидного артрита. Но существуют и такие варианты болезни, когда увеит является первым симптомом аутоиммунного заболевания, а артрит возникает спустя несколько месяцев или даже лет.
Тяжесть поражения глаз не связана со степенью артрита. Для ювенильной формы характерны уменьшение или полное исчезновение суставных изменений в процессе взросления, в то время как поражение зрения сохраняется на всю жизнь.
У большинства девочек увеит протекает в хронической форме и бессимптомно, поэтому для них очень важно регулярное наблюдения офтальмологом для своевременного выявления болезни.
К осложнениям хронических увеитов при ювенальном артрите относят задние синехии, приводящие к неправильной форме зрачка. Иногда происходит его заращение. Также может развиться лентовидная дистрофия радужки, катаракта, гипотония глаза. В 20% случаев возникает глаукома. Может наблюдаться значительное воспаление в стекловидном теле, макулярный отек с формированием макулярныхскладок.
Важным диагностическим критерием является лабораторное выявление в крови антинуклеарногофактора (отмечается у девочек).
Болезнь Крона, неспецифический язвенный колит
При этих заболеваниях предполагается аутоиммунный характер патологического процесса, поражаются все отделы пищеварительной системы с симптомами энтерита или колита.
Увеит сопровождает эти заболевания в 5-10% случаев. Увеит обычно передний негранулематозный, носит острый характер. В роговице можно заметить нежные преципитаты, в передней камере глаза определяется фибрин.
Задние синехии при этих заболеваниях встречаются нечасто и легко разрушаются.
Из глазных симптомов при болезни Крона будут встречаться:
- боязнь света;
- боль в области глаза;
- покраснение.
Передний увеит может сопровождаться эписклеритом, серозной отслойком сетчатки, невритом зрительного нерва. Главный системный признак — диарея. Страдают люди молодого и среднего возраста.
Псориаз
Псориаз — это кожное заболевание, механизм развития которого недостаточно ясен. Основная роль принадлежит аутоиммунным процессам. Может сопровождаться артритом. Увеит при псориазе обычно возникает после развития артрита или одновременно с ним. Вероятно, механизмы поражения органов однотипны.
Как и при болезни Крона увеиты обычно передние, негранулематозные. При исследовании выявляются нежные роговичные преципитаты. Диагноз не сложен, поскольку увеит протекает на фонепсориатического артрита.
Этому заболеванию подвержены большей частью мужчины, возрастная группа — от 20-25 до 40 лет. При лабораторном обследовании выявляется положительный антиген гистологической совместимости HLA-B27.
Главный признак основного заболевания — специфическое поражение кожи в виде шелушащихся пятен.
Лечение увеитов при аутоиммунной патологии
Основная роль в лечении увеитов при аутоиммунной патологии принадлежит стероидным гормонам – преднизолону, метилпреднизолону, дексаметозону. Они могут применяться субконъюнктивально,периокулярно, внутрь и парентерально. При необходимости проводится пульс-терапия.
Гормональное лечение должно назначаться с осторожностью, учитывая количество побочных эффектов и синдром отмены, и контролироваться терапевтом и при необходимости эндокринологом.
123458, г. Москва, ул. Твардовского, 8
Телефон: +7 (495) 780-92-55
Факс: +7 (495) 780-92-57
Использованные источники:r-optics.ru
87. Ревматоидные увеиты, лечение, возможные осложнения
Ревматоидный увеит – одно из проявлений юношеского ревматоидного артрита. Заболевание чаще встречается у девочек, особенно в возрасте до 3 лет.
Клиника характеризуется снижением остроты зрения. Обычно поражаются оба глаза, чаще протекает в виде изолированного серозного переднего увеита, нередко с вовлечением плоской части цилиарного тела и периферии сосудистой оболочки. У лимба на симметричных участках в поверхностных слоях роговица появляются серповидные сероватые помутнения, которые постепенно захватывают всю роговицу соответственно открытой глазной щели. Характерны мелкие преципитаты, участки атрофии в радужке, ранее образование множественных задних синехий, сращение и заращение зрачка. Рано появляются помутнения на передней капсуле хрусталика. Стекловидное тело постепенно мутнеет. Глазное дно поражается редко, но возможны реактивный папиллит, отек макулы, мелкие желтоватые очаги на средней периферии глазного дна, оставляющие после выздоровления белесоватые атрофические рубцы с малым количеством пигмента.
Возможные осложнения: дистрофия роговицы; катаракта; помутнения стекловидного тела; задние синехии; сращение и заращение зрачка; снижение остроты зрения; атрофия радужки.
Лечение: проводится совместно с ревматологом; общая терапия: внутрь преднизолон, НПВС, в тяжелых случаях иммунодепрессанты в малых дозах, ангиопротекторы (дицинон), ингибиторы протеолиза (контрикал); местная терапия: инстилляция или введение под конъюнктиву дексаметазона, гидрокортизона; мидриатики; рассасывающая терапия (лидаза, папаин, фибринолизин, калия иодид в виде инстилляций, электро- и фонофореза); витаминотерапия; хирургическое лечение (экстракция катаракты, витреоэктомия, антиглаукоматозные вмешательства, кератопластика с курсом антибиотиков).
Использованные источники:uchenie.net
Источник

