Васкулит осложнения ревматоидного артрита

Ревматоидный васкулит (РВ) — достаточно редкое осложнение тяжело протекающего ревматоидного артрита (встречается у 1 — 5 % пациентов). РВ — вариант «внесуставных» проявлений заболевания, когда в процесс воспаления вовлекаются артерии мелкого и среднего калибра, порой напоминает узелковый периартрит. Почти половина больных, у которых развился ревматоидный артрит, умирает в течение первых 5 лет.
«Типичный» пациент
Данный васкулит обычно возникает у пациентов с «тлеющим», серопозитивным ревматоидным артритом (РА). Чаще встречается у мужчин, чем у женщин. «Типичный» больной с ревматоидным васкулитом:
● страдает на протяжении 10 лет деструктивным РА;
● как правило, курит;
● имеет повышенную скорость оседания эритроцитов (СОЭ);
● присутствует ревматоидный фактор.
Васкулит при ревматоидном артрите характеризуется поражением мелких и среднего диаметра артерий, намного реже в процесс воспаление вовлекаются крупные кровеносные сосуды, что приводит к утолщению стенки и уменьшению просвета, иногда артерия блокируется полностью. Все это, в конечном счете, ухудшает кровоснабжение тканей, появляется ишемия. Наиболее часто страдают: кожа, нервы, глаза, сердце, легкие, головной мозг, органы желудочно-кишечного тракта, почки.
Одна из особенностей васкулита — у больных с ревматоидным артритом “затухает суставная” симптоматика. Довольно часто поражаются одновременно несколько органов и систем. Полиорганная форма может протекать молниеносно, быстро привести к смерти. Тем не менее, бывают случаи легкого течения, когда наблюдается моноорганное поражение, например, воспаление только внутрикожных артерий.
Распространенность и факторы риска
В последние три десятилетия отмечается снижение заболеваемости, что связано, как считают, с улучшением лечения ревматоидного артрита. По данным статистики, у 1 до 5% больных с РА возможно развитие васкулита. Тем не менее, при аутопсии патология выявляется в 15 — 31% случаев. Пятилетняя смертность составляет 30 — 50%. Такой высокий уровень связан с большой частотой развития осложнений и токсичностью лечения.
Частота РА в зависимости от пола и возраста
Следующие факторы увеличивают риск возникновения этой патологии:
● Положительный анализ на ревматоидный фактор (антитела IgM, белки, которые продуцируются иммунной системой, атакуют собственные ткани организма, ошибочно принимая их за чужеродные).
● Присутствие в крови анти — ццп/ anti-ccp (антитела к циклическому цитруллиновому пептиду).
● Мужской пол (у 1 из 9 мужчин могут возникнуть симптомы васкулита при ревматоидном артрите).
● Курение.
● Наличие ревматоидных узелков.
● Появление ревматоидного артрита в зрелом возрасте и продолжительность болезни более 10 лет.
Многие ученые предполагают, что есть генетическая предрасположенность к развитию ревматоидного васкулита. Особую роль в появление РВ отводят длительному курению. Снижение в общей популяции числа «заядлых курильщиков» в развитых странах, как считают, отразилось на снижении заболеваемости ревматоидным васкулитом.
Клинические проявления заболевания
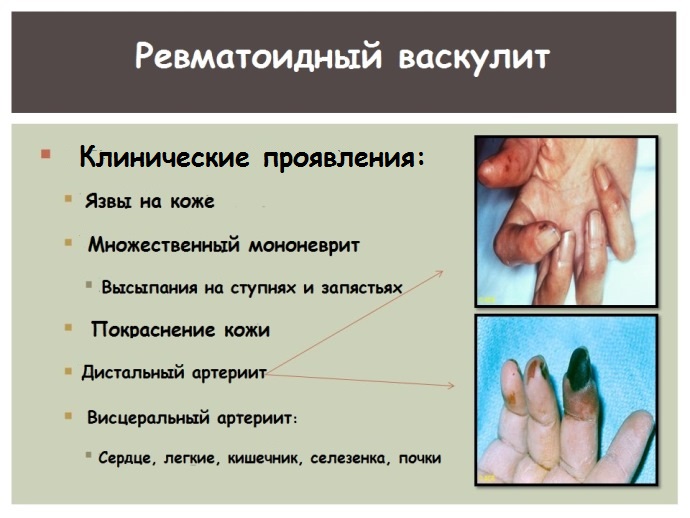
При поражении артерий, которые кровоснабжают кончики пальцев, вначале появляются болезненные дефекты (некроз) кожных покровов вокруг ногтей. Без лечения процесс переходит в более тяжелые формы: появляется язва, как правило, к ней присоединяется инфекция, способствующая возникновению гангрены, что в конечном счете приводит к ампутации.
Ревматоидный васкулит рук
Если в воспалительный процесс вовлекаются сосуды, питающие нервы, то возникает чувство онемения, покалывания и боль в конечностях, со временем присоединяются парезы (частичная утрата двигательной функции рук и/или ног). Поражение сосудов глаза приводит к так называемому склериту, который характеризуется появлением покраснения белочной оболочки глазного яблока, болью и повышенной чувствительностью к свету.
Склерит при РА
Кашель, боль в груди и одышка возникает, когда воспаляются мелкие сосуды перикарда или плевры. В первом случае это воспаление серозной оболочки, которая покрывает сердце, во втором — легкие.
Редко, но бывают случаи, когда сужение просвета артерий, питающих головной мозг, сердце или органы брюшной полости, достигает такой точки, что возникает клиника инсульта, инфаркта, признаки острого живота (ишемия органов желудочно-кишечного тракта).
Помимо вышеперечисленных локальных проявлений, как правило, встречаются общие симптомы ревматоидного васкулита:
• лихорадка,
• озноб,
• ночная потливость,
• потеря веса,
• выраженная слабость.
Диагностика
Большинство отклонений в результатах лабораторных анализов, которые наблюдаются при ревматоидном васкулите, не являются специфичными для этого заболевания. Например, повышение скорости оседания эритроцитов (СОЭ), уровня С-реактивного белка — это признаки воспалительного процесса, которые часто встречаются и при других патологиях.
Гипокомплектемия (снижение белков системы комплемента), присутствие в крови антиядерных антител (ANA) и атипичных антинейтрофильных цитоплазматических антител (атипичные ANCA) — характерные находки при РВ, а ревматоидный фактор, как правило, резко повышен. Тем не менее, все перечисленные лабораторные тесты не являются «надежным» доказательством присутствие РВ. Окончательный диагноз можно поставить только после биопсии.
Постановка диагноза ревматоидного васкулита обычно включает:
• сбор анамнеза (истории болезни пациента);
• клинический осмотр врача;
• соответствующие лабораторные исследования;
• другие специализированные методики обследования, назначение которых в основном зависит от локализации процесса.
Рентген грудной клетки, ЭКГ, КТ или МРТ (головного мозга или брюшной полости), ангиография, эндоскопия желудочно-кишечного тракта, биопсия и оценка нервной проводимости — все эти методики широко применяются в диагностике РВ.
Рекомендуем прочитать о классификации васкулитов. Вы узнаете о классификации типов воспаления, наиболее часто встречаемых васкулитах.
А здесь подробнее об уртикарном васкулите.
Лечение
Первая линия лечения ревматоидного васкулита предусматривает использование кортикостероидов (как правило, это преднизолон). Обычно этот препарат назначают совместно с метотрексатом или азатиоприном. В случае тяжелого начала заболевания, когда присутствует серьезное поражение органов, применяются высокие дозы преднизолона в сочетании с циклофосфамидом. Ритуксан (ритуксимаб) — новый препарат, который в последние пять лет начал применяться в качестве первой линии терапии. Предварительные исследования показали его высокую эффективность в достижении длительных ремиссий.
Постоянное и адекватное лечение ревматоидного артрита имеет решающее значение для предотвращения возникновение РВ, что способно улучшить качество жизни и увеличить ее продолжительность. На данный момент не существует лечения, которое способно полностью избавить от этого недуга. Тем не менее, своевременная диагностика и лечение позволяют эффективно контролировать ревматоидный васкулит. И даже если возник рецидив, современная терапия успешно с ним справится.
Прошлое, настоящее и будущее
Ревматоидный васкулит — самое серьезное осложнение РА, значительно усугубляющее его течение, является для больного тяжелым испытанием. Редкость данной патологии и отсутствие четких клинических проявлений всегда создавали трудности в проведении научных исследований и разработке стандартных подходов к терапии. К счастью, распространенность ревматоидного васкулита имеет тенденцию к снижению, что связано с использованием новых методов лечения РА.
По всему миру в ведущих медицинских центрах проводятся исследования, цель которых — понять причину, биологию, а также разработать новые варианты лечения ревматоидного васкулита. Появившийся в последние десятилетие класс препаратов (ингибиторы фактора некроза опухолей, ритуксимаб, абатацепт и др.) имеет, по предварительным данным, высокий терапевтический потенциал. Тем не менее, на сегодняшний день еще мало завершенных клинических исследований, что не дает возможность широкого использования данных препаратов в клинической практике.
Источник
Ревматоидным васкулитом называется синдром, возникающий при системных заболеваниях соединительной ткани. Воспалительный процесс поражает мелкие артерии, артериолы и венулы, вызывает значительное нарушение кровообращения в тканях, некротические процессы в них.
Причины и признаки

Ревматоидный васкулит возникает как осложнение ревматоидного артрита
В развитии ревматоидного васкулита принимают участие аутоиммунные механизмы, вызывающие повреждение собственных тканей организма циркулирующими иммунными комплексами. Эти же механизмы ответственны за развитие суставного синдрома при ревматизме и других аутоиммунных заболеваниях. Мишенями для иммунных комплексов становятся структуры соединительной ткани, в частности, сосудистая стенка.
Ревматоидный васкулит чаще всего является следствием запущенного ревматоидного артрита. Такой артрит называют тлеющим из-за небольшой интенсивности и большой длительности воспалительного процесса. Если заболевание в течение многих лет (чаще всего, более 10) не получает соответствующего лечения, то в воспалительный процесс вовлекаются не только суставы, но и мелкие сосуды – артериолы, венулы, капилляры.
Риск поражения увеличивает наличие дополнительных факторов риска – курения, положительного ревматоидного фактора, наличия в крови антител к циклическому цитруллиновому пептиду (анти-ЦЦП). У мужчин риск развития ревматоидного васкулита выше, чем у женщин при прочих равных условиях. Также риск выше, если заболевание дебютировало в зрелом возрасте.
Заболевание поражает мелкие сосуды пальцев рук и ног, нервов, глазного яблока, легких, перикарда и плевры, в редких случаях – головного мозга.
При этом развиваются нарушения кровоснабжения в пораженных тканях вплоть до некроза. Симптомы зависят от локализации поражения.
Когда заболевание поражает пальцы рук или ног, это проявляется образованием изъязвлений и некрозов на коже вокруг ногтей. Эти состояния склонны к инфицированию и без лечения приводят к гангрене. Патологический процесс может распространяться выше, захватывать значительные области конечности и приводить к ампутации.

Очень часто возникает некроз кожи околоногтевой фаланги
Поражение нервной ткани проявляется чувством покалывания, болей неясного генеза, онемения и другими нарушениями чувствительности. Движения в конечностях становятся болезненными, пациент часто чувствует скованность во время них.
Поражения сосудов могут приводить к трофическим язвам конечностей. Когда поражены сосуды, кровоснабжающие головной мозг, развиваются нарушения мышления, памяти, внимания. В тяжелых случаях такое состояние может приводить к инсульту.
Поражение сосудов склеры вызывает склерит – воспалительные явления в белочной оболочке глаза, сухость глаз, покраснение, чувство инородного тела. Со временем это может привести к снижению остроты зрения. Поражение сосудов других органов вызывает симптомы острого живота, нарушения дыхания, сердечной деятельности, симптомы полиорганной недостаточности.
Также существуют общие симптомы заболевания – высокая температура, озноб, головные боли, выраженная слабость, снижение аппетита и потеря веса, потливость по ночам. Заболевание может сопровождаться апатией или, напротив, раздражительностью, быстрой утомляемостью при физической и умственной работе.
Суставная симптоматика в подобных случаях обычно затухает и отходит на второй план, проявления воспалительного процесса в суставах могут полностью прекратиться и уступить место симптомам нарушения кровоснабжения.
Классификация

Патология может быть первичной и вторичной
В зависимости от области поражения ревматоидный васкулит классифицируется следующим образом:
- Дигитальный артериит – для него характерны патологические разрастания внутренней оболочки сосудов, образование тромбов в мелких артериолах и капиллярах.
- Некротизирующий артериит – приводит к некрозу сосудов и быстрому развитию некротических процессов в кровоснабжающих тканях.
- Воспаление венул и капилляров – развиваются отечные и застойные явления, кровоизлияния, изъязвления.
Воспалительный процесс чаще всего начинается с мелких артериол, постепенно в него вовлекаются капилляры, венулы, артерии более крупного калибра вплоть до средних. Крупные сосуды не поражаются практически никогда. Также поражение артериального звена кровообращения обычно выше, чем венозного.
Диагностика
Особенностью данного заболевания является неспецифичность лабораторных данных. Отмечаются типичные признаки воспалительного процесса – повышение СОЭ, появление С-реактивного белка, изменения, характерные для ревматоидного артрита – повышение специфических антител к собственным белкам организма и обнаружение высокой концентрации ревматоидного фактора.
Так могут выглядеть анализы пациента с ревматоидным артритом, но без васкулита, поэтому полностью положиться на лабораторные данные нельзя.
Полная диагностика ревматоидного васкулита включает в себя сбор анамнеза, который выявляет наличие факторов риска и жалоб, связанных с ухудшением кровоснабжения тканей, лабораторной диагностики, специфические методы, позволяющие оценить нарушение тех или иных функции, а также биопсия пораженных тканей, которая является самым надежным способом диагностики заболевания.
Методика лечения и прогноз

Лечение подбирается индивидуально в зависимости от степени и тяжести заболевания
Заболевание имеет хроническое течение, поэтому полное излечение невозможно, речь может идти только о замедлении патологического процесса. Для лечения используются противовоспалительные препараты, в первую очередь кортикостероиды. Наиболее эффективным считается преднизолон. Он позволяет эффективно купировать воспалительный процесс в сосудах, улучшить кровоснабжение тканей, но имеет ряд побочных эффектов.
В сочетании с преднизолоном используется циклофосфамид – цитостатический препарат, снижающий аутоиммунную агрессию. Он позволяет устранить один из главных факторов развития заболевания, снижает интенсивность воспалительного процесса, уменьшает содержание в крови ревматоидного фактора.
Побочные эффекты от лечения такой комбинацией препаратов довольно плохо переносятся пациентами – это угнетение кроветворения, повышенная утомляемость, набор лишнего веса, ухудшение памяти и концентрации внимания. Данную комбинацию нельзя применять при ряде заболеваний почек, печени, сердечно-сосудистой системы и костного мозга, а также категорически нельзя применять при беременности и кормлении грудью.
Прогноз при ревматоидном васкулите неблагоприятный. Данное состояние развивается довольно редко (примерно у 1% больных ревматоидным артритом), но приводит к постепенному нарушению кровообращения и развитию полиорганной недостаточности. Скорость прогрессирования заболевания может варьироваться, и это тоже влияет на эффективность лечения.
Лекарственные препараты позволяют продлить жизнь пациенту, но радикального улучшения качества жизни не происходит.
Болезнь в большинстве случаев довольно быстро приводит к стойкой утрате трудоспособности, возможен летальный исход вследствие инсульта, инфаркта, недостаточности внутренних органов. Ревматоидный васкулит приводит к развитию некротических процессов в пораженной области. При поражении конечностей на пальцах рук и ног образуются язвы, чаще всего поражаются ногтевые фаланги. Осложнениями язв становятся воспаление и гангрена.
Поражение внутренних органов ведет к развитию недостаточности их функций, некротическим осложнениям. В этом случае осложнениями ревматоидного васкулита становятся плеврит, перикардит, перитонит, инфаркты внутренних органов, почечная и сердечная недостаточность.
Больше информации о васкулитах можно узнать из видео6
Со стороны нервной системы возникают нарушения двигательной активности и чувствительности с развитием параличей. Если поражены сосуды головного мозга, могут развиться серьезные нарушения высшей нервной деятельности, а также инсульт. Нарушение кровоснабжения глаза приводит к снижению остроты зрения и может привести к полной его утрате.
Ревматоидный васкулит развивается нечасто. Чтобы снизить вероятность его возникновения, необходимо своевременно и последовательно лечить ревматоидный артрит, особенно если имеются дополнительные факторы риска. Пациенту необходимо строго соблюдать назначения врача, отказаться от вредных привычек, особенно курения. Тем не менее, невозможно полностью устранить риск развития заболевания.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Источник
Этой патологии присвоен собственный код в Международной классификации болезней — М05.2. Раньше она считалась очень тяжелой, но с развитием новых методов лечения отношение к ней несколько изменилось. Итак, ревматоидный васкулит — что это за болезнь, насколько она опасна, чем ее лечить?
Особенности васкулита при ревматоидном артрите
Воспаление сосудов бывает практически при всех аутоиммунных заболеваниях. Его патогенез всегда одинаков: сосудистая стенка отекает, в ней и прилежащих тканях скапливаются лейкоциты, иммунные комплексы. Если этот процесс вовремя не остановить, то возможны два варианта дальнейшего развития событий:
- Тромбообразование → нарушение кровоснабжения ткани, которую питает сосуд.
- Некроз (полное разрушение) сосудистой стенки → кровоизлияние в окружающие ткани.
Все васкулиты делят на первичные (самостоятельная болезнь) и вторичные (причиной является какое-либо заболевание). Ревматоидный васкулит относится ко второй группе. Он возникает как следствие ревматоидного артрита. Чаще всего при этом страдают мелкие сосуды (артериолы, венулы), редко — средние (артерии, вены), крайне редко — крупные (аорта, ее ветви).
О васкулите, как о системном проявлении ревматоидного артрита, речь идет только тогда, когда гистологические изменения сосудов сопровождаются определенными клиническими признаками.
В зависимости от типа изменения сосудов выделяют 3 клинико-гистологических варианта болезни:
- Дигитальный артериит — поражает пальцы кистей, стоп (чаще ногтевые фаланги) по типу тромбоза.
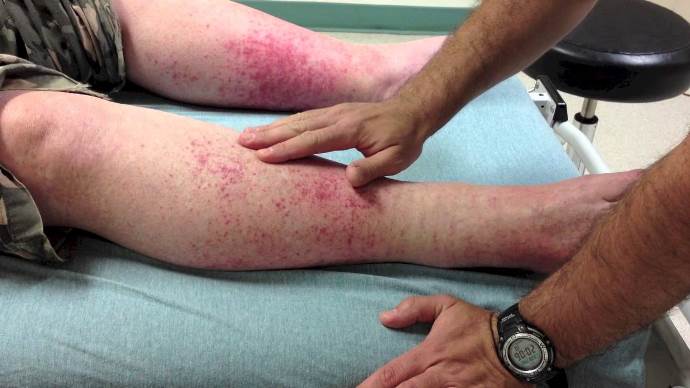
- Лейкопластический венулит — воспаление венул кожи с явлениями фибриноидного некроза, образованием инфильтратов. Кожные изменения локализуются в нижней трети голени.
- Некротический артериит — самый тяжелый вариант. Некроз мелких сосудов приводит к кровоизлияниям в кожу, внутренние органы, нарушает работу нервных окончаний.
Клинические проявления
Васкулит чаще всего возникает у мужчин на фоне давно текущего серопозитивного ревматоидного артрита с тяжелыми деструктивными изменениями суставов, высоким титром РФ. Однако описаны случаи, когда он появлялся за несколько лет до суставного синдрома, а также у больных с серонегативным артритом.
Одним из факторов риска возникновения ревматоидного васкулита считается курение. Никотин вызывает спазм периферических сосудов, а химические элементы табачного дыма снижают эластичность их стенок. Это способствует развитию аутоиммунного воспаления.
Для заболевания наиболее типичны кожные и неврологические проявления. Со стороны кожи могут наблюдаться следующие симптомы:
- В области ногтевого ложа, края ногтя, на внутренней поверхности пальцев кистей, реже — пальцев ног, появляются мелкие пурпурные пятна диаметром 1—2 мм. Они могут располагаться группами и по внешнему виду иногда напоминают занозы. После лечения пятна бесследно исчезают или оставляют после себя маленькие рубчики. Очень редко воспаление развивается в сравнительно крупных артериях — ветвях ладонной дуги, что может привести к гангрене пальцев.
- На коже нижних отделов голеней видны темно-красные пятна диаметром от 3-4 миллиметров до 1—2 см, приподнятые над уровнем кожи («пальпируемая пурпура»). Больной испытывает жжение, боль или зуд в области высыпаний.
- На коже нижней трети голени образуются кожные язвы. Они глубокие, склонны к нагноению, локализуются обычно на передней поверхности ног, долго не заживают (от нескольких месяцев до 2 лет). При адекватном лечении язвы все же вылечиваются, оставляя после себя пигментацию и негрубые рубцы.
Неврологическая симптоматика обусловлена нарушением кровоснабжения нервов и проявляется различными нейропатиями:
Вегетативной — уменьшение потоотделения в области поражения.
Периферической сенсорной — симметричное нарушение чувствительности, онемение, парестезии(«ползание мурашек», покалывание) нижних отделов ног, реже — рук.
Двигательной — множественные мононевриты, вызывающие парез стопы или кисти.
Эти виды нейропатий могут сочетаться между собой. Двигательные нарушения расценивают как признак злокачественного течения болезни.
Симптомы со стороны других органов встречаются редко, но они могут угрожать жизни больного. Воспаление сосудов головного мозга проявляется ступором или комой, пищеварительного тракта — мезентериальным тромбозом, перфорацией кишечника, коронарных — инфарктом миокарда, глаз — ишемией зрительного нерва, слепотой.
Больным ревматоидным артритом с любыми, даже незначительными проявлениями васкулита (мелкие пятна на коже, вегетативная нейропатия) нужно опасаться возможности подобных осложнений, и при появлении новых жалоб незамедлительно обращаться к врачу.
Симптомы интоксикации (адинамия, высокая лихорадка, похудание) наблюдаются только при остром некротическом артериите, когда продукты распада тканей всасываются в кровь. Адекватная терапия базисными средствами позволяет предотвратить это тяжелое состояние.
Диагностика
Для ревматоидного васкулита характерно повышение в крови:
- острофазовых показателей (СОЭ, СРБ);
- альфа- и гаммаглобулинов;
- ревматоидного фактора;
- антител к цитруллинированному пептиду;
- антител к цитоплазме нейтрофилов;
- антиядерных антител.
Эти лабораторные показатели не являются специфичными для данного заболевания, но позволяют подтвердить его связь с ревматоидным артритом.
С той же целью, а также для выяснения распространенности болезни, ее дифференциальной диагностики с другой патологией применяются инструментальные методы исследования:
- рентгенография суставов, позвоночника, легких;
- МРТ головного мозга;
- УЗИ сердца, органов брюшной полости, почек;
- электромиография;
- ангиография;
- биопсия тканей.
Последний метод является самым надежным, но иногда он дает ошибочные результаты.
Лечение
Терапия васкулита зависит от его выраженности и распространенности. Если у больного имеются только кожные проявления (артериит пальцев, небольшие язвы голеней), то тех препаратов, которые назначены для лечения ревматоидного артрита (базисные средства, НПВС), обычно бывает достаточно. Иногда к ним добавляют небольшие дозы кортикостероидов. При умеренно выраженной неврологической симптоматике (сенсорной нейропатии) рекомендуется такая же тактика.
При тяжелом течении болезни с двигательной нейропатией, поражением внутренних органов, признаками общей интоксикации назначается пульс-терапия гормонами и иммунодепрессантами (циклофосфамидом). Они вводятся внутривенно в высоких дозах с определенной периодичностью (через 2-4 недели) на протяжении 6-12 месяцев. Хороший эффект также дает плазмаферез.
При трофических язвах голени применяют местное лечение. Сначала язву очищают от гнойных некротизированных тканей с помощью мазей, содержащих коллагеназу (фермент, избирательно расщепляющий омертвевшую ткань). К ним относятся ируксол, стрептолавен. Затем на рану наносят мази, ускоряющие регенерацию тканей (бепантен, актовегин).
Методов лечения, способных навсегда избавить человека от ревматоидного васкулита, пока не существует. Но современные лекарственные препараты позволяют успешно контролировать его течение, предотвращая развитие тяжелых форм и рецидивов.
Источник


