Внесуставные поражения ревматоидного артрита
Никогда не думала, что буду столько обращаться к врачам в поисках причины своего нездоровья. По своей специальности я медицинская сестра, и надеялась, что вращаясь во врачебной среде, смогу справиться с любыми отклонениями в организме. Но постановка моего правильного диагноза оказалась трудностью и для опытных докторов.
Случилось всё 2 года назад. В течение года я мучительно болела. Периодически воспалялись то суставы на ногах вплоть до невозможности вставать на ступни ног, голеностопы распухали, то появлялись боли в позвоночнике, причём эта боль распространялась по всему телу. Распухали руки, они начали неметь. Боль концентрировалась в левой руке, на ней немели 3 пальца. Я обратилась к массажисту, который часто спасал меня от обострения остеохондроза, думала, что причина в нём. Но эффекта от массажа не было.
Пошла к терапевту, который назначил мне анализы и направил к кардиологу. Кардиолог в свою очередь не нашёл отклонений по кардиологической части, послал к хирургу. Хирург — снова к терапевту. В районной консультации я ходила кругами, пытаясь найти причину своего состояния. В итоге положили в стационар в отделение кардиологии, поскольку поднялось давление. Эффектов от лечения в стационаре не было.
Отчаявшись, я обратилась даже к онкологу. Мои муки продолжались бы ещё долго, если бы один из докторов не посоветовал отправиться к ревматологу, что я и сделала.
Наконец-то ревматологом был поставлен правильный диагноз — ревматоидный артрит. В этот момент меня очень беспокоили ноющие боли в мышцах. Суставы стоп, запястий, были воспалены. Присутствовала постоянная боль в суставах, я не могла даже ходить. Врач назначил лечение на 4 месяца, после которого мне стало легче. Дальше жизненные обстоятельства сложились так, что продолжать лечение ревматоидного артрита было некогда, да и мне стало настолько легче, что я подумала об исцелении. Однако оказалось, что это было моей ошибкой, поскольку ревматоидный артрит — заболевание хроническое. Если оно появилось единожды, надо быть всегда на стороже. Результатом забывания о моей болезни явилось осложнение на локтевой и плечевой суставы, позвоночник, с болью в которыом я живу теперь постоянно.
Что такое ревматоидный артрит
Современная диагностика сейчас легко может определить ревматоидный артрит ещё на начальных этапах. Однако зачастую в районных консультациях его предполагают в самый последний момент, когда уже есть деформация суставов.
Ревматоидный артрит относится к системным заболеваниям соединительной ткани. Заболевание хроническое, инфекционно-воспалительного происхождения, при котором поражаются и периферические мелкие суставы, и такие крупные суставы как наш позвоночник. Кроме того, разрушительные процессы настолько сильны, что суставы могут перестать выполнять свою функцию до полной неподвижности. Кроме прочего, ревматоидный артрит можно рассматривать как заболевание аутоиммунное. То есть защитная система организма воспринимает свои клетки, как инородные. Она реагирует на собственные клетки, как на вирусы и бактерии, направляя свою агрессию на собственный организм.
На протяжении многих лет и в нашей стране, и зарубежом ищут способы борьбы с ревматоидным артритом. Оно может иметь как острое начало, так протекать в вялотекущей форме. Не имеет сезонности, т.е. появления можно ожидать в любое время года. Ревматоидным артритом нельзя заразиться.
Что может провоцировать появление ревматоидного артрита
- Травмы.
- Различные инфекционные заболевания (ангина, ОРЗ, любые вирусные заболевания — например, герпес, краснуха, гепатит).
- Снижение иммунитета, которому способствуют острые и накопительные стрессы и депрессия.
Симптомы ревматоидного артрита
- Начинается заболевание по-разному в каждом случае. Ревматоидный артрит может начаться остро или подостро (когда вдруг припух один или 2 сустава).
- Появляется боль в суставах, особенно при ходьбе. Может возникать с утра и особенно к вечеру.
- Часто суставы воспаляются симметрично. Бывает, что боль появляется то в одном, то в другом суставе, тогда как в первом прекратилась.
- Мышечные боли при ревматоидном артрите носят длительный ноющий характер. Больной часто пытается растирать мышцы разогревающими мазями, но эффект от этого незначительный.
- В скрытом периоде ревматоидного артрита проявляется сильная усталость, слабость, недомогание. С утра скованность в движениях. Человек с трудом может сжать руку в кулак.
- Может появиться лихорадка (присутствие немотивированных скачков температуры тела).
- Потливость.
В более поздних стадиях ревматоидного артрита появляются:
- Неподвижность суставов, например, кистей. На пальцех во многих случаях присутствуют «шишки». Может возникнуть теносиновит кисти — воспаление оболочки внутри которой проходит сухожилие (боль при пальпации, припухлость, утолщение сухожилия).
- Синдром карпального канала (туннельный синдром) — онемение нескольких пальцев на руках.
- Поражения лучезапястного, локтевого суставов.
- Поражение позвоночника и плечевого сустава возникает на ещё более поздних стадиях ревматоидного артрита.
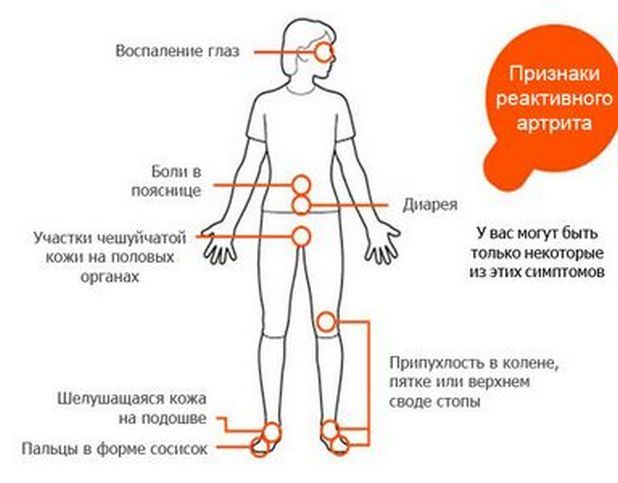
Внесуставные поражения при ревматоидном артрите
Ревматоидный артрит — это заболевание не только суставное. При нём поражается соединительная ткань, то есть проблемы возникают во всех органах и системах, где она присутствует. Это и мышцы в любом органе, и сосуды. То есть страдают дыхательная, сердечно-сосудистая система, почки.
Случается, что на внесуставные поражения врачи редко обращают внимание. Надо сказать, что напрасно, поскольку очень часто эти нарушения являются более серьёзными для больного, чем суставные поражения.
- Проявляются поражения кожных покровов — ломкость ногтей, сухость кожи, ревматоидные «узелочки» (маленькие подкожные горошинки, которые не прикреплены к суставам).
- В мышцах появляется чрезмерное напряжение. Если поражается какой-то сустав, то обязательно и в мышцах рядом с ним идёт патологический процесс.
- Поражение желудочно-кишечного тракта при ревматоидном артирите не имеет специфических проявлений. Но постоянное употребление больным анальгетиков разрушительно действует на органы пищеварения и печень.
- Очень часто ревматоидный артрит даёт осложнения на сердце. Это эндокардиты, миокардиты, перекардиты. Ревматоидные узелки могут быть прикреплены даже к клапанам сердца, вызывая пороки, нарушения кровообращения и сердечную недостаточность.
- Может быть поражение дыхательной системы — плеврит, поражение лёгочной ткани в виде пневмонии.
- Ревматоидные узелки могут поразить и почки — воспаление клубочков почек( гломерулонефрит) бывает при поздних стадиях ревматоидного артрита.
- Ревматоидный артрит вызывает анемию (снижение гемоглобина в крови), которая приводит к тахикардии. У больного появляется утомляемость, усталость, бледность кожных покровов, тахикардия и высокое давление за счёт нарушения в почках.
Таким образом, при ревматоидном артрите одно нарушение наслаивается на другое. Создаётся впечатление, что организм рассыпается, что недалеко от истины. Проблема в том, что человек считает, что это разные заболевания. На самом же деле это проявления одного и того же недуга — ревматоидного артрита.
Чем страшен ревматоидный артрит — вторичным амилоидозом. Амилоид — это патологически изменённый белок. Когда амилоид откладывается в различных органах, он их разрушает. Самым грозным осложнением является амилоидоз почек. Чаще всего это приводит к почечной недостаточности.
Лечение ревматоидного артрита
Вовремя начатое лечение помогает предотваратить необратимые последствия ревматоидного артрита. В настоящее время есть много хороших препаратов, которые с успехом применяются при артрите. Есть одно важное правило при лечении ревматоидного артрита: если поставлен такой диагноз, лечением и профилактикой обострений нужно заниматься постоянно, 1 раз в полгода обращаясь к ревматологу.
Медикаментозное лечение назначается врачом и только им.
Поддерживать организм при ревматоидном артрите поможет фитотерапия. Встреча с грамотным травником значительно облегчила моё состояние. Делюсь теперь этой информацией с вами, дорогие читатели.
Травы при ревматоидном артрите
Очень эффективны настойки, которые принимают курсом 21 день:
- Настойка девясила 25% по 30 капель 3 раза в день.
- Настойка лопуха 20% по 30 капель 3 раза в день.
- Настойка шлемника байкальского 25% по 10 капель 3 раза в день.
- Настойка аира 20% по 20 капель 3 раза в день
- Настойка чабреца 10% по 10 капель 3 раза в день
Хорошо поддерживают организм водные извлечения (настои и отвары) брусники, мелиссы, зверобоя, толокнянки, череды, ортосифона, репешка, донника, астрагала, бузины. Отдельно можно выделить пижму, с настоями которой принимают ванны и принимают 5% настой внутрь. Пижма оказывает иммуномодулирующее, антибактериальное и противовоспалительное действие. Но не нужно забывать, что пижма ядовита, поэтому важно не переусердствовать в дозах.
Полезен клюквенный морс, сок лимона с чаем с добавлением меда.
Из лекарственных трав делают сборы, которые ещё более эффективные, чем травы по отдельности. Эти сборы должны оказывать противовоспалительное действие, их можно принимать и в период стационарного лечения.
При ревматоидном артрите применяется много трав, которые можно сочетать между собой в сборах:
- Таволга вязолистная (лабазник) — иммуномодулятор, снижает вязкость крови, уровень холестерина, улучшает кровообращение, противовирусное и антибактериальное средство.
- Зверобой — хороший антисептик и вместе с тем успокаивающее средство, снимает боли.
- Спорыш (горец птичий) трава — чистит почки.
- Береза листья (особенно майские) — приводит в порядок почки, очищает организм.
- Крапива двудомная (майский лист) — источник витаминов, влияет на кровообращение, снимает воспаление, но все настои с крапивой должны применяться в день изготовления, т.к. при хранении становятся ядовитыми.
- Багульник побеги — сильнодействующее средство, поэтому его в сборы добавляют минимальное количество. Багульник является сильным обезболивающим компонентом.
- Кора белой ивы содержит аспирин. Стружка этой коры даже может заменить кардиомагнил или аспирин-кардио.
- Полынь горькая, трава — чистит организм, в частности печень, восстанавливает нормальный обмен веществ. Это очень важный компонент, поскольку множество препаратов, применяемых при артрите очень агрессивно влияют на печень. Полынь в данном случае выступает детоксикационным компонентом, т.е. выводит яды.
- Также при ревматоидном артрите эффективны плоды можжевельника в виде отвара, шалфей, трава земляники, лапчатка серебристая (горлянка).
- Хорошим противовоспалительным действием обладает пырей ползучий (корни кошачей травы).
- Солодка голая действует как гормоноподобное средство. Лопух полезен при ревматоидном артрите и в виде настоя, и настойки. Герань лесная (суставник, сабельки — не путать с сабельником!) используется в настойках. А вот сабельник является мощным противовоспалительным средством и широко используется для изготовления БАДов и мазей при артрите.
- Кроме всего прочего очень полезны растения, содержащие витамины (шиповник, рябина обыкновенная, гречиха посевная, земляника лесная, клевер ползучий). Эти растений хорошо добавлять в сборы при ревматоидном артрите.
- Можно использовать хвою сосны и вереск. Немного о вереске: он успокаивает нервную систему, снимает воспаление, лечит почки, снимает боли.
- Использование конского каштана в виде настойки для растираний давно применяется при ревматоидном артрите.
Нужно сказать, что китайская медицина в отличие от европейской считает ревматоидный артрит заболеванием излечимым. Для этого применяется экстракт горных муравьев, который призван регулировать иммунную систему при аутоиммунных нарушениях, и гриб под названием кордицепс.
В заключение от автора
Если у вас есть подозрение на ревматоидный артрит, если вы чувствуете, что гриппом не болеете, а вас лихорадит, бывает боль в суставах, сердечко «пошаливает», давление поднимается, надо обязательно обратиться к специалисту. На своём опыте убедилась, что ревматолога при этом нужно посетить одним из первых врачей, а не последним, как в моём случае. Промедление ведёт к тому, что мы теряем время, которое нужно на то, чтобы остановить ревматоидный артрит в начальной стадии, не доводить до более сложных его проявлений и осложнений.
Природа подарила нам большое количество средств, которые способны поддержать организм при ревматоидном артрите, защитить от негативного действия медикаментозной терапии, без которой нельзя обойтись. О заболевании «ревматоидный артрит» нельзя забывать, как произошло у меня, нужно стараться использовать все средства для реабилитации, чтобы не допустить дальнейшего разрушения суставов и других органов. И ещё, конечно же, нельзя опускать руки и лениться всё это заваривать и дисциплинированно принимать.
Всем, столкнувшимся с тем же недугом, что и я, желаю неотступно действовать в профилактике осложнений и обострений ревматоидного артрита.
Доброго здоровья!
Мед. сестра Людмила Карпова, г. Владимир
Источник
Ревматоидный артрит (PA) — системное заболевание, и стратегия терапии его собственно артритических и внесуставных поражений в принципе однотипна. В то же время нередко внесуставные проявления требуют дополнительного лечения.
Анемия
Анемия у больных РА обычно исчезает при подавлении активности болезни. Однако при значительном снижении уровня гемоглобина в сочетании с низким цветовым показателем оправдан длительный прием внутрь препаратов железа (гемостимулин, феррум Лек, орферон, конферон и т. д.).
По-видимому, несмотря на рассмотренные выше особенности обмена железа при этом заболевании (повышенное связывание макрофагальной системой и отсутствие истинного дефицита), регулярное поступление лекарственного железа в кровоток способствует его использованию костным мозгом и приводит к нарастанию уровня гемоглобина. Парентеральное введение препаратов железа нерационально. При внутримышечных инъекциях часто возникают болезненные и плохо рассасывающиеся инфильтраты.
После внутривенных введений больших доз железа наблюдались единичные случаи обострения артрита (якобы вследствие отложения железа в синовиальной мембране), хотя подобные сообщения недостаточно убедительны. Больным с особенно выраженной анемией (уровень гемоглобина 80 г/л и ниже), помимо препаратов железа, показаны также переливания эритроцитной массы.
У больных ревматоидным артритом описано около 50 случаев апластической анемии, связываемой с индивидуальной реакцией на лекарственные препараты (золото, иммунодепрессанты, D-пеницилламин, индометацин). Это угрожающее жизни осложнение лечат по общим принципам терапии апластической анемии — частые гемотрансфузии, ретаболил, преднизолон, в отдельных случаях трансплантация костного мозга.
Синдром повышенной вязкости сыворотки крови редко наблюдается при РА. В случае его значительной выраженности лучшим методом является плазмаферез и назначение преднизолона и иммунодепрессантов, т. е. препаратов, направленных на подавление образования иммунных комплексов — одной из основных причин повышенной вязкости сыворотки крови.
Серьезные ревматоидные поражения сердца в ряде случаев также могут потребовать дополнительной терапии, хотя нередко при этом необходимо лишь активизировать основное лечение (в частности, увеличить дозы кортикостероидов при нарастании клинических симптомов экссудативного перикардита или тяжелом миокардите как проявлении системного васкулита). У единичных больных с тяжелым экссудативным перикардитом и симптомами сердечной тампонады приходится прибегать к пункции перикарда и эвакуации экссудата.
Известны случаи тяжелого слипчивого перикардита с выраженным улучшением после перикардэктомии. При развитии недостаточности кровообращения вследствие диффузного миокардита необходимо, помимо усиления стероидной терапии, ограничить количество жидкости и поваренной соли, назначить сердечные гликозиды и мочегонные, а при неэффективности их — также вазодилататоры. При выраженной гипотонии, напротив, показаны сосудотонизирующие средства.
При эхокардиографическом обнаружении пристеночных тромбов или тем более лицам с симптомами эмболизации необходимы антикоагулянты. Стойкая тахикардия и экстрасистолия обычно хорошо поддаются назначению небольших доз анаприлина или других радреноблокаторов. При ревматоидных пороках сердца в отдельных случаях требовалось хирургическое лечение, в частности протезирование как митрального, так и аортального клапанов.
Особенности терапии
К особенностям терапии при ревматоидных поражениях органов дыхания следует отнести: внутриплевральное введение кортикостероидов у больных с плевритом, плохо поддающимся системному назначению стероидов. Диффузный легочный фиброз в ранних стадиях, когда преобладают воспалительные изменения(«ревматоидный пневмонит») следует лечить преднизолоном в сочетании с азатиоприном и циклофосфамидом.
Больным с отчетливой сенсорномоторной нейропатией целесообразно назначать преднизолон, начиная с 40—60 мг/сут, в сочетании с азатиоприном или циклофосфамидом. При наличии противопоказаний к этим препаратам или их непереносимости показан плазмаферез (особенно больным с криоглобулинемией). Поскольку в основе ревматоидной нейропатии лежит васкулит, рекомендуются также лекарственные средства, тормозящие агрегацию тромбоцитов (в частности, курантил), которые препятствуют «прилипанию» тромбоцитов к сосудистой стенке, а тем самым пролиферации интимы и закупорке просвета сосуда.
Для лечения синдрома запястного канала нередко требуется дополнительное местное применение диметилсульфоксида в сочетании с нестероидными противовоспалительными препаратами (НПВП) и, что обычно бывает особенно эффективным, введение кортикостероидов в полость лучезапястного сустава или под поперечную связку запястья. В отдельных случаях улучшение наступает после усиления общей антивоспалительной терапии. Необходимость в хирургическом лечении возникает крайне редко. Тождественные лечебные мероприятия проводятся больным с синдромом предплюсневого канала. Дополнительное значение в этих случаях приобретает ношение обуви, исключающей сдавление стопы.
Лечение при синдроме Фелти представляет собой трудную задачу, в частности, в связи с явными различиями в терапевтическом эффекте даже признанных лекарственных средств у конкретных больных. Как правило, в связи с лейкопенией обсуждается вопрос о назначении кортикостероидов. Наличие нейтропении без учащения интеркуррентных инфекционных заболеваний само по себе не требует гормонотерапии.
Частые инфекции делают обоснованным использование преднизолона (обычно по 15—30 мг/сут) в сочетании с антибиотиками, хотя у ряда больных его применение не приводит к увеличению числа неитрофилов. Кроме того, некоторые авторы опасаются, что кортикостероиды могут подавить фагоцитарную активность неитрофилов и тем самым способствовать инфекциям.
Лучшие средства
Среди базисных средств мы считаем лучшими: препараты золота, которые у ряда больных на фоне общей ремиссии ревматоидного артрита устраняют и все проявления синдрома Фелти. Имеются также сообщения о положительном, хотя и не столь выраженном, эффекте D-пеницилламина. Имеются единичные наблюдения успешного применения цитостатических препаратов, в том числе циклофосфамида и азатиоприна, сопровождающегося увеличением количества неитрофилов; подобные попытки должны проводиться очень осторожно в связи с риском усугубления лейкопении.
У небольшой группы больных число лейкоцитов увеличивается или полностью восстанавливается после длительного назначения карбоната лития до 300 мг 3 раза в сутки (обычно не раньше, чем через 3 нед назначения). Литию приписывается способность повышать продукцию колониестимулирующего фактора.
Роль этого метода лечения синдрома Фелти, как и применения андрогенов, по-видимому, сильно преувеличивается. Сохраняющиеся на фоне лекарственного лечения рецидивирующие и плохо поддающиеся лечению инфекции, хронические незаживающие язвы голеней, глубокая тромбоцитопения считаются показаниями к спленэктомии. Следует иметь в виду, однако, что после этой небезразличной операции не менее чем у 1/4 больных не обнаруживают улучшения.
В подобных случаях после спленэктомии следует вновь назначить лекарственную терапию, прежде всего преднизолон и препараты золота. К теоретически вполне обоснованным, но пока должным образом не изучавшимся методам лечения синдрома Фелти могут быть отнесены пульс-терапия большими дозами метилпреднизолона и плазмаферез либо их сочетание.
Лечение больных ревматоидным васкулитом зависит от его выраженности и степени генерализованности.
Наличие только кожных проявлений (симптомы дигитального артериита, небольшие язвы голеней) не требует специальных терапевтических программ, но при недостаточной эффективности полных доз НПВП и активной базисной терапии (золото, D-пеницилламин) назначают небольшие дозы преднизолона (15—20 мг/сут) и иммунодепрессанты.
Такая же тактика рекомендуется и при умеренно выраженных неврологических проявлениях, в частности сенсорномоторной нейропатии. При очень редко наблюдающихся тяжелых системных ревматоидных васкулитах с угрожающим жизни поражением внутренних органов и нервной системы, лихорадкой, истощением и адинамией необходимы суточные дозы преднизолона 40—60 мг и иммунодепрессанты, особенно циклофосфамид (начиная со 150 мг в день).
В подобных случаях особенно показана трехдневная пульс-терапия метилпреднизолоном по 1000 мг в день с последующим применением небольших доз преднизолона и иммунодепрессантов. В начале лечения пульс-терапия, возможно, может комбинироваться с плазмаферезом, но роль последнего в лечебных мероприятиях при системном ревматоидном васкулите еще нуждается в уточнении. Лечение офтальмологической патологии проводится при обязательном участии окулиста.
Терапия сухого кератоконъюнктивита заключается в частом увлажнении глаза путем закапывания изотонического раствора натрия хлорида или специальных комплексных растворов, так называемых искусственных слез, содержащих витамины, целлюлозу и т. д. Имеются сведения об эффективности бромгексина, который не только увеличивает общее количество слез, но и повышает содержание в них лизоцима.
В некоторых случаях улучшение развивалось после искусственного закрытия слезного канала, что прекращало естественный отток слез из глаз. Простой эписклерит чаще не нуждается в лечении. Нередко свойственные ему неприятные ощущения, светобоязнь и покраснение глаза значительно уменьшаются после назначения капель с сосудосуживающими веществами.
У больных с ненекротическим склеритом целесообразно назначение нестероидных противовоспалительных препаратов (бутадиона, индометацина, вольтарена), а при особенно тяжелых вариантах — кортикостероидов. Появление некротического компонента склерита служит показанием к использованию (помимо преднизолона) иммунодепрессантов (азатиоприн, циклофосфамид, метотрексат) в полных дозах.
Лечение основных осложнений ревматоидного артрита
Асептический некроз и деструкция головок бедренных костей
Разрушение одной или обеих головок бедренных костей, наступающее вследствие асептического некроза или обычной для ревматоидного артрита прогрессирующей костной деструкции, является одним из самых инвалидизирующих осложнений. Наиболее радикальный метод терапии в этих случаях — протезирование бедренных головок.
Однако эта операция часто оказывается невозможной из-за тяжести состояния больного, его отказа от хирургического вмешательства и недостаточной подготовленности большинства ортопедических клиник к таким операциям. Поэтому пока основным методом лечения остается разработанный в Институте ревматологии РАМН комплекс консервативных мероприятий, рассчитанных на многолетнее применение.
Этот комплекс включает повторные курсы местного облучения лучами гелиевонеонового лазера. Первый курс состоит из 20— 25 облучений по 1—3 мин, последующие — по 15—20 облучений; интервалы между ними 6—8 мес. Следует иметь в виду, что после 4—8-й процедуры может наступить временное усиление боли в облучаемом тазобедренном суставе. Целесообразно длительное (несколько лет) назначение препаратов фторида натрия (оссин, кореберон по 50—60 мг в день), способствующего образованию костного матрикса.
Повышенной минерализации костной ткани способствует назначение тирокальцитонина, в частности отечественного препарата кальцитрина по 5 ЕД 1 раз в день внутримышечно в течение 30 дней. Курсы проводят 2—3 раза в год, в промежутках между ними с той же целью показано применение витамина D (500— 1000 ЕД/сут). Больному следует также длительно принимать препараты кальция (например, глюконат кальция по 1,5—3 г в день), что особенно необходимо в период лечения кальцитрином для устранения риска гипокальциемии.
Приемы внутрь фторида натрия и препаратов кальция должны отделяться друг от друга интервалом не менее 1—2 ч. Описанная схема лечения проводится на фоне необходимой базисной и противовоспалительной терапии, адекватной проявлениям РА. Однако у больных, получающих преднизолон, следует уменьшить его дозу до минимальной или отменить.
У большинства больных с деструкцией бедренных головок рекомендуемая терапия приводит к умеренному улучшению, уменьшению болевого синдрома и некоторому торможению прогрессирования. У отдельных больных развивается не только клиническое, но и заметное рентгенологическое улучшение с восстановлением структуры бедренной головки и появлением ранее отсутствовавшей суставной щели, что может объясняться только регенерацией костной ткани и суставного хряща. К сожалению, несмотря на подобные отдельные успехи, считавшиеся еще совсем недавно невозможными, в целом результаты консервативного лечения деструкции бедренных головок остаются пока неудовлетворительными.
Лечение больных с вторичным амилоидозом крайне сложно и до последнего времени оставалось бесперспективным.
Известны многочисленные попытки применения различных средств, которые оказались неэффективными. К ним относятся включение в пищу сырой печени, инъекции печеночных экстрактов, большие дозы аскорбиновой кислоты, а также некоторые методы фармакотерапии — унитиол, D-пеницилламин, делагил, плаквенил, левамизол.
В настоящее время для лечения вторичного амилоидоза при ревматоидном артрите используют колхицин и диметилсульфоксид (ДМСО), причем последний представляется нам гораздо более перспективным. Оба препарата рассчитаны на постоянный прием, при явлениях непереносимости делают кратковременные перерывы, после чего терапия возобновляется меньшими дозами.
Основная лечебная доза колхицина — 2 мг в день, при ее недостаточно хорошей переносимости — 1—1,5 мг. Наиболее частые побочные эффекты — понос, тошнота, рвота, гастралгии.
Лечение ДМСО начинают с суточной дозы 1 г — больной принимает внутрь 100 мл 1% раствора диметилсульфоксида в 3 приема (по 30— 35 мл после еды). При хорошей переносимости суточную дозу через каждые 1—2 нед увеличивают на 1 г и доводят до 3—5 г (т. е. больной принимает в день 100 мл 3—5% раствора). Для уменьшения запаха препарат разводят фруктовым соком или добавляют мяту. Переносимость ДМСО обычно хорошая; отвращение к его запаху или тошнота встречаются весьма редко.
Улучшение функции почек (увеличение клубочковой фильтрации, снижение уровня креатининемии) происходит у ряда больных через 1—1/2 мес. Своеобразно, что протеинурия уменьшается не параллельно улучшению почечной функции. У отдельных больных протеинурия в первые недели лечения может даже несколько нарастать. По частоте и выраженности лечебного воздействия диметилсульфоксида эффективнее колхицина. Результаты терапии ДМСО явно выше при его назначении в начальной стадии амилоидоза. В случае применения препарата в период азотемии эффект проблематичный.
Для лечения вторичного амилоидоза большое значение имеет эффективная терапия ревматоидного артрита как такового. Имеются отдельные наблюдения прекращения прогрессирования и даже обратного развисия амилоидоза при ремиссии основного заболевания. Роль конкретных препаратов, вызвавших ремиссию, по-видимому, неспецифическая. Поэтому у отдельных больных речь может идти о разных лекарственных средствах. Вероятно, именно этим объясняются противоречивые данные некоторых авторов о роли иммунодепрессантов и преднизолона в терапии амилоидоза.
Мы полагаем, что уменьшение клинико-лабораторных проявлений амилоидоза при назначении этих препаратов происходит опосредованно — благодаря значительному уменьшению активности ревматоидного процесса. Если активность основного заболевания не уменьшается, амилоидоз продолжает прогрессировать, что может приводить к заключению об отрицательном влиянии указанных средств на его течение. Каких-либо убедительных данных о закономерном действии иммунодепрессантов и кортикостероидов непосредственно на развитие амилоидоза и его дальнейшую динамику пока нет.
Сигидин Я.А., Гусева Н.Г., Иванова М.М.
Источник