Артрит бурсит классификация клиника диагностика лечение
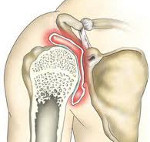
Бурсит – это острое, подострое или хроническое воспаление синовиальной сумки, которое сопровождается обильным образованием и накоплением экссудата (воспалительной жидкости) в ее полости. Клинически проявляется подъемом температуры тела, недомоганием, болью, отечностью и покраснением в области пораженной синовиальной сумки, умеренным ограничением движений в суставе. Основу диагностики составляет осмотр пораженной области, пункция и бактериологическое исследование пунктата, МРТ и рентгенография сустава. Лечение включает покой пораженной конечности, ледяные компрессы, обезболивающие и противовоспалительные средства. Хронический бурсит зачастую является показанием к хирургическому лечению.
Общие сведения
Бурситом называется острый, подострый или хронический воспалительный процесс в синовиальной сумке (бурсе). Болезнь сопровождается увеличением бурсы вследствие накопления в ней экссудата. Причиной развития может стать острая травма, постоянное механическое раздражение или отложение солей при некоторых ревматоидных заболеваниях. Около 85% всех случаев бурсита наблюдается у мужчин. Первое место по распространенности занимает локтевой бурсит.
Причины бурсита
Острый инфицированный бурсит обычно развивается в результате небольшой травмы (мелкой раны, гематомы, ссадины) или гнойного воспаления (пролежня, остеомиелита, карбункула, фурункула, рожистого воспаления). В области повреждения размножаются гноеродные микробы, которые затем по лимфатическим путям переносятся в область сумки, инфицируя ее содержимое.
Возможен также перенос инфекции через кровь или прямое попадание микробов в полость сумки при повреждении мягких тканей. Чаще всего прямое инфицирование происходит при порезах и ссадинах в области локтя (например, в результате падения с велосипеда). Причиной развития инфицированного бурсита в этом случае обычно становится эпидермальный или золотистый стафилококк.
Вероятность возникновения бурситов при прямом попадании микроорганизмов увеличивается при снижении иммунитета, алкоголизме, сахарном диабете, приеме стероидов, некоторых болезнях почек. Кроме того, причиной развития бурсита могут быть некоторые заболевания (склеродермия, подагра, ревматоидный артрит). В этом случае бурсит возникает вследствие отложения солей в синовиальной сумке.
Хронический бурсит возникает вследствие постоянного, продолжительного по времени механического раздражения соответствующей области. Обычно его возникновение обусловлено особенностями профессиональной или спортивной деятельности. К примеру, у шахтеров чаще наблюдается бурсит локтевого сустава, у домохозяек и домработниц – бурсит коленного сустава и т. д.
Патанатомия
Синовиальной сумкой называется щелевидная полость, выстланная оболочкой и содержащая малое количество синовиальной жидкости. Сумки располагаются около выступающих участков костей и выполняют амортизирующую функцию, предохраняя мягкие ткани (мышцы, сухожилия, кожу и фасции) от излишнего трения или давления.
Выделяют следующие виды синовиальных сумок: подмышечные (находящиеся под мышцами), подфасциальные (расположенные под фасциями), подсухожильные (лежащие под сухожилиями) и подкожные (находящиеся на выпуклой поверхности суставов, прямо в подкожной клетчатке).
Классификация
В хирургии, травматологии и ортопедии существует несколько классификаций бурсита:
- С учетом локализации (локтевого, коленного, плечевого сустава и т. д.) и названия пораженной бурсы.
- С учетом клинического течения: острый, подострый и хронический бурсит.
- С учетом возбудителя: специфический (бурсит при сифилисе, туберкулезе, бруцеллезе, гонорее) и неспецифический бурсит.
- С учетом характера экссудата: серозный (плазма с примесью небольшого количества форменных элементов крови), гнойный (микроорганизмы, разрушенные клетки, распавшиеся лейкоциты), геморрагический (жидкость с большим количеством эритроцитов) и фибринозный (с высоким содержанием фибрина) бурсит.
Кроме того, в клинической практике зачастую выделяют асептический (неинфицированный) и инфицированный бурсит.
Симптомы бурсита
При остром воспалении в области сумки формируется болезненная, ограниченная, упругая припухлость округлой формы. Возникает покраснение кожи и небольшой отек мягких тканей. Пациента беспокоит боль в пораженной области. Иногда больной жалуется на недомогание и повышение температуры. При пальпации определяется флюктуация, подтверждающая наличие жидкости. Движения в суставе умеренно ограничены.
При дальнейшем развитии воспалительного процесса отек и гиперемия усиливаются, наблюдается значительная гипертермия (до 39-40°С) и выраженный болевой синдром. В тяжелых случаях возможно гнойное поражение мягких тканей с развитием флегмоны. В результате лечения острый бурсит исчезает. Иногда выздоровления добиться не удается, и острый бурсит переходит в подострую, а затем в хроническую форму.
При хроническом бурсите в области сумки определяется мягкая, ограниченная припухлость округлой формы. Покраснение, отек окружающих тканей и болезненность при пальпации отсутствуют. Движения в суставе сохранены в полном объеме. При вторичном хроническом бурсите возможно рецидивирующее течение. В этом случае в полости сумки остаются изолированные участки разрушенных тканей, которые при снижении иммунитета или небольшой травме могут становиться благоприятной почвой для повторного развития воспалительного процесса.
Диагностика
Диагноз бурсит выставляется на основании клинической картины. Для уточнения характера воспалительной жидкости и определения чувствительности микроорганизмов к антибиотикам проводится пункция. В процессе диагностики необходимо исключить специфические инфекции (спирохеты, гонококки и т. д.), поэтому при подозрении на специфическую природу заболевания выполняются бактериологические исследования и серологические реакции.
Дифференциальная диагностика с артритом осуществляется на основании клинических признаков: при бурсите, в отличие от артрита, объем движений в суставе незначительно уменьшен или сохранен. Рентгенодиагностика и МРТ суставов являются вспомогательным методом диагностики при поверхностных бурситах и приобретают большее практическое значение при распознавании глубоких бурситов, менее доступных для непосредственного клинического исследования.
Лечение бурсита
При острых асептических поражениях обеспечивают покой конечности, назначают ледяные компрессы, противовоспалительные и обезболивающие препараты. В некоторых случаях выполняют пункцию бурсы для удаления жидкости и/или введения кортикостероидов.
При присоединении инфекции проводят антибиотикотерапию, при необходимости выполняют повторные удаления воспалительной жидкости или дренирование с промыванием полости бурсы растворами антибиотиков и антисептиков. В тяжелых случаях иногда требуется оперативное иссечение бурсы. В дальнейшем лечение проводится как обычно при гнойных ранах, заживление может занимать длительный период времени.
Лечение хронических асептических бурситов зависит от локализации. Во многих случаях самым надежным способом навсегда избавиться от бурсита является хирургическая операция – иссечение сумки. Удаление неинфицированной бурсы проводится в плановом порядке, в условиях чистой операционной. Рана заживает первичным натяжением в течение 10 дней. Рецидивы бурсита при использовании этого метода лечения наблюдаются у 2-2,5% пациентов. Гнойный бурсит может осложняться свищами, остеомиелитом, артритом или сепсисом.
Виды бурсита
Бурситы локтевого сустава
Как уже было сказано выше, самым распространенным видом бурсита является бурсит локтевого сустава, точнее – локтевой подкожной сумки, расположенной в области локтевого отростка. Острый локтевой бурсит развивается вследствие травмы, заноса инфекции или нарушения обмена веществ. Причиной развития острого и хронического бурсита могут быть особенности труда или спортивной нагрузки (кроме шахтеров этим заболеванием иногда страдают люди, вынужденные постоянно опираться локтями на стол во время работы, а также борцы – из-за давления и трения локтей о ковер).
Вначале в области локтевого отростка возникает небольшая припухлость, которая часто остается незамеченной. При остром бурсите припухлость увеличивается, кожа над ней краснеет, движения в суставе становятся болезненными. Возможно местное повышение температуры. При пальпации определяется упругое флюктуирующее образование. При дальнейшем развитии инфекции появляется слабость, симптомы общей интоксикации.
Лечением острого бурсита занимаются хирурги. Терапия включает в себя стандартные методы, используемые для всех видов бурситов: покой, компрессы, противовоспалительные и обезболивающие средства, иногда – пункции и введение кортикостероидов. При гнойных бурситах назначаются антибиотики, выполняется удаление жидкости через небольшой разрез с последующим промыванием и дренированием полости. В запущенных случаях выполняют хирургическое вмешательство – вскрытие с последующим дренированием.
При хроническом бурсите припухлость также продолжает увеличиваться, однако, в этом случае ни красноты, ни повышения температуры не наблюдается. Единственными неприятными симптомами могут быть ощущение неловкости в области локтя и боль при сгибании, обусловленная натяжением бурсы.
В отсутствие лечения бурса может достигать значительных размеров и значительно ограничивать подвижность сустава. При выполнении какой-либо работы пациент вынужден делать перерывы из-за болей во время движений. Припухлость может быть как упругой и напряженной, так и дряблой, мягкой. Иногда при пальпации определяются уплотнения хрящевой плотности и рубцовые тяжи.
Хронический асептический бурсит находится в ведении травматологов-ортопедов. Пункции сумки в этом случае не показаны, поскольку после удаления жидкость обычно накапливается снова. Рекомендуется операция. Хирургическое вмешательство проводится в условиях стационара. Сумку отслаивают от кожи и кости, а затем удаляют, рану дренируют, на область сустава накладывают тугую повязку. Выпускник удаляют на 2 или 3 день, швы обычно снимают через 10 дней после операции.
Следует помнить, что при локтевом бурсите существует достаточно высокий риск вторичного инфицирования. Кроме того, при давних хронических бурситах в сумке и вокруг нее возникают рубцовые изменения, что затрудняет проведение оперативного вмешательства. Поэтому к врачу нужно обращаться в ранние сроки, не дожидаясь осложнений.
Бурситы коленного сустава
Чаще всего поражаются подкожная сумка, расположенная на передней поверхности сустава (первое место по распространенности), и инфрапателлярная сумка, находящаяся под коленной чашечкой и крупным сухожилием. Препателлярный бурсит – воспаление подкожной сумки, расположенной на передней поверхности колена. Занимает первое место по распространенности среди бурситов коленного сустава.
Заболевание обычно возникает после травмы (падения на коленную чашечку, ушиба или удара) либо после длительного стояния на коленях, обычно обусловленного профессиональной деятельностью (колено кровельщика, колено домашней хозяйки). Кроме того, причиной развития бурсита может стать отложение солей при псевдоподагре, подагрическом артрите или ревматоидном артрите.
Возникает отек, покраснение кожи, неприятные ощущения в области колена. Боли обычно менее выражены, чем при артрите, движения незначительно ограничены или сохранены в полном объеме. Может наблюдаться некоторая скованность при ходьбе. При инфицировании жидкости в полости бурсы боли усиливаются, объем движений уменьшается, отмечается увеличение регионарных лимфатических узлов и повышение температуры тела. Лечение – как при других видах бурситов.
Инфрапателлярный бурсит развивается в результате воспаления инфрапателлярной бурсы расположенной под крупным сухожилием, которое, в свою очередь, лежит под коленной чашечкой. Обычно причиной бурсита становится травма при прыжке (колено прыгуна). Лечение включает в себя покой пораженной конечности, ледяные компрессы, а также прием обезболивающих и противовоспалительных средств.
Гусиный бурсит – воспаление гусиной бурсы, расположенной по задневнутренней поверхности коленного сустава. Чаще развивается у женщин с избыточным весом. Сопровождается болями, усиливающимися при подъеме и спуске по лестнице.
Консервативное лечение стандартное, проводится хирургами. При хроническом асептическом бурсите гусиной сумки, который также носит название кисты Беккера, рекомендовано оперативное вмешательство – иссечение бурсы. Операция выполняется травматологами или ортопедами в условиях стационара. Как и в случае локтевого бурсита, в послеоперационную рану на 1-2 дня ставят резиновый выпускник. Швы снимают на десятые сутки.
Бурситы плечевого сустава
Чаще всего наблюдается воспаление сумок, не связанных с полостью плечевого сустава – субакромиальной, поддельтовидной и подкожной акромиальной. Возникает боль, усиливающаяся при вращении отведении конечности. Болевой синдром особенно ярко выражен при бурсите поддельтовидной сумки. Область плечевого сустава несколько увеличивается в объеме, контуры мышц сглаживаются. При поражении поддельтовидной сумки дельтовидная мышца выглядит увеличенной, в некоторых случаях появляется припухлость по наружной поверхности сустава.
Бурситы тазобедренного сустава
Наиболее часто поражаются подвздошно-гребешковая сумка, глубокая и поверхностная сумки большого вертела. Для этих разновидностей бурсита характерно тяжелое течение. Острый бурсит сопровождается значительным повышением температуры и выраженными болями, которые резко усиливаются при вращении, разгибании и отведении бедра. Наблюдается вынужденное положение конечности: бедро отведено, согнуто и немного повернуто кнаружи. Над паховой связкой по передне-внутренней поверхности бедра определяется болезненная припухлость.
В некоторых случаях бурситы тазобедренного сустава необходимо дифференцировать с гнойным артритом. В отличие от артрита для бурситов характерно наличие локальной припухлости, отсутствие боли при осевой нагрузке на конечность, приведении и сгибании бедра.
Бурситы голеностопного сустава
Чаще всего в этой области возникает бурсит подкожной пяточной сумки, расположенной между ахилловым сухожилием и пяточным бугром. Причиной появления является травма (например, натирающая обувь) либо перенос инфекции по лимфатическим или кровеносным сосудам. Иногда в случаях ахиллобурсита приходится проводить дифференциальную диагностику с воспалительным процессом, вызванным травматизацией тканей пяточной шпорой.
Прогноз и профилактика
Прогноз бурсита благоприятный. Шахтерам и людям других профессий, сопряженных с повышенной опасностью развития бурсита, следует по возможности защищать синовиальные сумки от постоянной травматизации (например, используя защитные повязки). Для предотвращения развития острого бурсита необходимо тщательно обрабатывать раны в области суставов, правильно и своевременно лечить гнойничковые заболевания.
Источник
Бурсит—
воспаление синовиальной сумки.
Этиология
— чаще всего кокковая флора.
Пути
контаминации — закрытые и открытые
травмы, реже лимфо- или гематогенно.
По
характеру воспаления различают серозный
и гнойный.
Наиболее
частые локализации — препателлярный,
локтевой и плечевой.
По
клиническому течению — острый и
хронический рецидивирующий.
Клиника:
боли,
припухлость, ограничение подвижности
в области сустава, флюктуация; гиперемия
кожи, пальпация резко болезненная;
интоксикация организма при гнойном
бурсите.
Лечение:
иммобилизация,
антибиотики и антисептики, пункция
бурсы с эвакуацией содержимого и
введением кортикостероидов. Оперативное
лечение при гнойном и хроническом
рецидивирующем бурсите.
Исход
— благоприятный.
Артрит—
воспаление сустава.
Этиология
— чаще кокковая флора.
Пути
контаминации: открытые и закрытые
травмы. Контактно, лимфо- и гематогенно.
Характер
воспаления: эксудативное и продуктивное.Глубина
поражения по морфологическим признакам:
синовиит, артрит, панартрит, остеоартрит,
артрит с параартикулярной флегмоной.По
клиническому течению: острый и хронический
артрит.
Острый
серозный синовиит.
Клиника:
боль, повышение температуры, увеличение
в объеме сустава, флюктуация, баллотирование
надколенника (коленный сустав), ограничение
и болезненность движений. При пункции
— умеренно мутная серозная жидкость.
Лечение
—
консервативное: покой, иммобилизация,
эластическое бинтование сустава,
антибиотики и антисептики, ненаркотические
анальгетики, физиопроцедуры. При
выраженном синовиите — пункции с
эвакуацией эксудата и введением
антибиотиков с кортикостероидами.
Острый
гнойный артрит
— эмпиема сустава.
Клиника
— выраженная интоксикация, сильные боли
в суставе, резкое ограничение движений,
увеличение сустава в объеме, резко
болезненна пальпация, активные и
пассивные движения, гиперемия кожи,
инфильтрация клетчатки и кожи.
При
параартикулярной флегмоне — очаги
размягчения и флюктуации.
При
рентгенологическом исследовании —
расширение суставной щели, нередко
отслойка хрящей, а при остеоартрите —
деструкция костей, образующих сустав.
Лечение:
иммобилизация, антибиотики, пункция
сустава с эвакуацией гноя, промывание
полости сустава антисептиками, введение
микроирригаторов, артротомия, синовэктомия,
проточный лаваж, резекция сустава,
вскрытие параартикулярной флегмоны.
Плеврит—
воспаление плевры.
Чаще
вторичный плеврит.
Пути
контаминации — контактный и прорыв
гнойника в плевру, лимфогенно и
гематогенно.
Этиология
— чаще кокковая флора.
Патогенез
– эксудативное воспаление. От характера
выпота плеврит бывает серозный,
серозно-геморрагический, гнойный,
гнилостный.
Клиника
серозного
и серозно-геморагического плеврита:
боли в груди, слабость, одышка, повышение
температуры; акроцианоз, вынужденное
полусидячее положение, одышка, выбухание
и отставание в акте дыхания пораженной
половины грудной клетки; притупление
легочного звука, ослабление или отсутствие
легочного дыхания; ухудшение клинического
течения основного заболевания.
Лечение:
Устранение первичного очага инфекции.
Постельный режим, покой, диета, антибиотики,
плевральные пункции с введением
антибиотиков и кортикостероидов.
В
процессе выздоровления — ЛФК, физиопроцедуры,
курортное лечение.
Острый
гнойный плеврит
— эмпиема плевры.
Эмпиемы
бывают: диффузная и ограниченная,
свободные (тотальная, средняя, небольшая),
осумкованные (базальная, пристеночная,
парамедиастинальная, междолевая,
верхушечная), одно- или многокарменые.
По
этиологии: стрептококковая, стафилококковая,
диплококковая, смешанная др.
По
патологоанатомической картине:
острые
(гнойные, гнилостные, гнойно-гнилостные)
и хронические.
По
тяжести клинической картины: септические,
тяжелые, средней тяжести и легкие.
Клиника:
резко
выраженная интоксикация организма,
наличие клинико-рентгенологических
данных эксудативного плеврита или
пиопневмоторакса, истощение, анемия,
гиперлейкоцитоз.
Лечение:
Как
и при серозном плеврите, плюс эффективное
дренирование плевральной полости;
коррекция метаболических и органных
нарушений.
Хроническая
эмпиема
— исход острой с формированием ригидной
гнойной полости.
Клиника
— симтомы хронической интоксикации,
истощение, сердечно-сосудистая и
дыхательная недостаточность. Угроза
амилоидоза.
Рентгенологически
— ригидная полость с уровнем жидкости.
Общее
лечение:
детоксикация организма, коррекция
нарушенных обменных процессов,
антибиотикотерапия.
Местное
лечение:
1)
Дренирование
эмпиемы
на ранней стадии заболевания
2)
Декортикация
—
иссечение шворт и утолщенной висцеральной
и париетальной плевры.
3)
Торакопластика
— придание подвижности грудной клетке
в проекции эмпиемы со смещением ее
вглубь на дно полости.
Имеется
2 вида торокопластики:
а)
экстраплевральная
— резекция ребер грудной клетки со
смещением вглубь до сближения париетальной
и висцеральной стенок эмпиемической
полости. В ряде случаев она может
сочетаться с открытым дренажем.
б)
интраплевральная — по Шаде—
иссекается реберный каркас с париетальной
стенкой эмпиемы; по
Ламбергу —
резицируются ребра и продольно рассекается
плевра по ложу ребра и ткани помещаются
на дно эмпиемы.
Острый
перитонит
– см. перитонит
Соседние файлы в папке К экзамену
- #
- #
- #
- #
- #
- #
Источник


