Артрит при системной склеродермии
Системная склеродермия (ССД) — прогрессирующее полисиндромное заболевание с характерными изменениями кожи, опорно-двигательного аппарата, внутренних органов (легких, сердца, пищеварительного тракта, почек) и распространенными вазоспастическими нарушениями по типу синдрома Рейно, в основе которых лежат поражение соединительной ткани с преобладанием фиброза и сосудистая патология по типу облитерирующего эндартериолита.
Другими словами, системная склеродермия — аутоиммунное заболевание соединительной ткани, основные клинические признаки которого обусловлены распространенными нарушениями микроциркуляции, фиброзом кожи и внутренних органов.
Суставной синдром наблюдается практически у всех больных, причем у трети из них — как первый симптом заболевания. Суставные проявления могут наблюдаться в виде полиартралгий и утренней скованности. Поражаются главным образом суставы пальцев, запястье, КС, ГСС, поражение обычно симметричное. Отмечена тенденция к более частому, чем при других хронических артритах, вовлечению в патологический процесс 1-х запястно-пястных суставов. Поражение суставов может быть в виде артрита с припухлостью суставов, покраснением, повышением температуры, ограничением движений, но эрозивный артрит развивается редко. Костные эрозии охватывают главным образом шиловидный отросток ульнарной кости или карпометакарпальный сустав. Поражение суставов прогрессирует медленно, но спустя годы могут формироваться сгибательные контрактуры МФС, которые значительно ухудшают функцию кисти. Характерны преимущественно экссудативные или фиброзно-индуративные изменения, приводящие при длительном течении заболевания к деформации суставов и проявляющиеся в виде псевдоартрита или периартрита — с деформацией и контрактурами суставов за счет сухожильно-мышечного аппарата без рентгенологических признаков поражения собственно суставов.
При рентгенологическом исследовании обнаруживаются изменения мягких тканей, остеопороз, чаще эпифизарный, который коррелирует с тяжестью и длительностью заболевания. У 20 % больных могут выявляться эрозии. Такие изменения бывает трудно дифференцировать с изменениями при ревматоидном артрите.
Изменяется также костная структура кисти. В области ногтевых фаланг кистей (реже — стоп) развиваются остеолитические поражения (концевой остеолиз), которые обычно начинаются с ногтевых бугристостей дистальных фаланг пальцев (акроостеолиз). В дальнейшем патологический процесс захватывает всю дистальную, а затем и проксимальную фаланги и частично дистальный эпифиз основной фаланги пальца, что сопровождается укорочением пальцев.
При системной склеродермии также часто поражаются сухожилия. Некоторые больные ощущают скрипящие шумы (шум трения сухожилий) при движении суставов конечностей. Шум трения сухожилий может определяться при пальпации во время движения ЛС, ЛЗС, пальцев, КС и ГСС. Этот симптом связан с отложением фибринозных депозитов на поверхности сухожильных влагалищ и фасций и нередко предшествует изменениям кожи. Поражение сухожилий нередко приводит к формированию сгибательных контрактур. Пораженные сухожилия, особенно сухожилия сгибателей кистей, могут разорваться, что приводит к деформации пальцев и кистей, нарушению их функции.
Некоторые больные системной склеродермией жалуются на слабость мышц, которая чаще является результатом их бездействия при суставных контрактурах. Однако почти 20 % больных имеют первичную миопатию. Меньше всего больные жалуются на слабость в проксимальных отделах мышц конечностей, которая сопровождается электрофизиологическими, биохимическими и морфологическими данными, характерными для ПМ. Эти больные классифицируются различно: как имеющие суставной синдром с миозитом или имеющие суставной синдром при перекрестном синдроме с ПМ.
Характерным для системной склеродермией является кальциноз мягких тканей, чаще локализующийся в кистях (синдром Тибьерже — Вейссенбаха). Он может определяться у 40 % больных, но возникает в среднем через 11 лет течения болезни или 17 лет после появления синдрома Рейно, который может быть первым симптомом системной склеродермии.
В диагностике системной склеродермии и дифференциальной диагностике помогает появление других симптомов, характерных для системной склеродермии, в первую очередь изменения кожи, синдром Рейно. Также можно использовать диагностические критерии системной склеродермии (Гусева Н. Г., 1993).
Диагностические признаки системной склеродермии
Основные
1. Периферические:
2. Висцеральные:
3. Лабораторные:
2. Висцеральные:
3. Общие:
4. Лабораторные:
Источник
Процесс ухудшения подвижности суставов, обычно проявляющийся вследствие развития артрита, также может быть вызван редким заболеванием — склеродермией. Патология характеризуется необратимыми процессами в соединительной ткани, которые выражаются уплотнением и отвердеванием кожи. Согласно статистике, у женщин болезнь прогрессирует в 4 раза чаще, чем у мужчин.

Общие сведения о склеродермии как провокатора артрита
Склеродермия считается аутоиммунным заболеванием, вызывающим сосудистые патологии, нарушения в опорно-двигательном аппарате, изменения в кожных покровах. Болезнь развивается вследствие повышенной выработки коллагена, который накапливается в межклеточном веществе, что и приводит к утолщению эпителия и более выраженному проявлению артрита. К провоцирующим факторам развития заболевания относят вибрации, травмы, охлаждение, воздействие химических элементов, приобретение повышенной чувствительности к аллергическим веществам, нарушения нейроэндокринного характера.
Вернуться к оглавлению
Воздействие на суставы
На ранних этапах склеродермии у 1/3 пациентов развивается суставный синдром. Появляется утренняя скованность конечностей, поскольку поражение симметрично распространяется на запястья, локтевые и коленные сгибы, голеностоп, пальцы рук. При поражении суставов характерно появление полиартралгий, артритов в подострой форме, вначале имеющих преходящий характер. Воспалительный процесс может сопровождаться припухлостью или покраснением отдельных участков, повышением температуры тела. При длительном течении болезни происходит сужение просвета сосудов, уменьшение количества межсуставной жидкости и потеря эластичности хрящевой ткани, что характерно и для обычного артрита. Вследствие схожести клинической картины, эти патологии бывает трудно дифференцировать. Ревматоидная болезнь и склеродермия могут протекать параллельно друг другу.
Вернуться к оглавлению
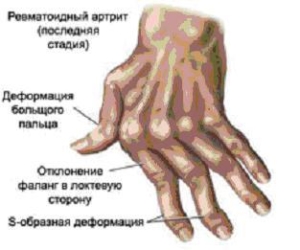
Деформация структуры костной ткани и сухожилий
 Короткие пальцы – следствие остеолитических изменений.
Короткие пальцы – следствие остеолитических изменений.
Параллельно происходят патологические процессы в костях, проявляющиеся развитием остеолиза в области концевых фаланг кистей, в редких случаях — стоп. Результатом остеолитических изменений становится укорочение пальцев. Рентгенологическое обследование может выявить снижение минерализации костей, что проявляется эпифизарным остеопорозом и эрозиями у 20% больных.
Часто пациенты отмечают скрипящий шум, возникающий при двигательной активности суставов. Это свидетельствует о трении сухожилий и отложении коллагеновых волокон на оболочках сосудов и мышц, вследствие чего формируются сгибательные контрактуры. Обширные поражения могут привести к разрыву мышечных связок и нарушению функционирования пальцев рук и кистей, которые наиболее подвержены артриту при склеродермии.
Дополнительно суставный синдром характеризуется кальцинозом (обызвествлением) мягких тканей. Это явление наблюдается у 40% больных и прогрессирует довольно медленно: в среднем процесс развития занимает 11 лет с момента обнаружения склеродермии.
Вернуться к оглавлению
Особенности обследования пациентов
Постановка больного на учет и назначение необходимого лечения зависят от итоговых показателей, полученных при диагностировании. Во время обследования выявляют специальные маркеры, свидетельствующие о воспалительном процессе или активной фазе болезни. Это могут быть повышенные значения СОЭ, С-реактивного белка, мышечных ферментов, оксипролина. Если прогнозируется диагноз артрита, особое внимание уделяется результатам анализов, на которых видно развитие остеопороза, склеротическое поражение сосудов, кальцинированные включения в мягких тканях, нарушение микроциркуляции. Диагностика заболевания проводится с помощью следующих тестов и процедур:
 Для полного обследования больному необходимо сдать биохимический анализ крови.
Для полного обследования больному необходимо сдать биохимический анализ крови.
- общий и биохимический анализы крови;
- исследование мочи;
- выявление специфических аутоантител;
- определение плотности костной ткани (денситометрия);
- изучение капилляров ногтевого ложа;
- рентгенография;
- спектральная ультразвуковая допплерометрия сосудов;
- УЗИ околосуставных тканей, суставов, мышц.
Вернуться к оглавлению
Методы лечения
Современная медицина не может предложить единую терапию, способную полностью излечить пациента от артрита при склеродермии. Медикаментозное лечение назначается с учетом стадии прогрессирования и характера течения патологии. В зависимости от конечного воздействия, лекарственные средства разделяют на 3 группы:
- Сосудорасширяющие: «Нифедипин», «Никардипин», «Верапамил», «Циннаризин», «Риодипин». Препараты нормализуют кровоток вследствие расширения сосудистых просветов, улучшают реологические качества крови, а также снижают интенсивность проявления феномена Рейно.
- Антисклерозирующие и противовоспалительные: «Пеницилламин», «Ибупрофен», «Нимесулид», «Диклофенак». Терапия направлена на снижение выработки коллагена, а также на уменьшение болезненных ощущений в мышцах и суставах.
- Иммуносупрессивные: «Циклофосфамид», «Метотрексад». Для угнетения аутоиммунной реакции организма проводится пульс-терапия в виде курса инъекций.
Для самостоятельной профилактики застоя крови и улучшения подвижности суставов при артрите, больным рекомендуется избегать переохлаждения, чрезмерного пребывания на улице при отрицательных температурах, вибрационного воздействия; выполнять активные физические нагрузки, следить за питанием, исключить алкоголь и сигареты. Профилактическое обследование больных склеродермией в диспансерных учреждениях показано 2—4 раза в году с консультацией соответствующих специалистов, сдачей необходимых анализов и прохождением дополнительных процедур (рентгенографии, электрокардиографии, УЗИ).
Источник
Системная склеродермия (ССД) —диффузное прогрессирующее заболевание соединительной ткани, характеризующееся фиброзно-склеротическим поражением кожи, сосудов, суставов и др.
Этиология и патогенез заболевания окончательно не выяснены, однако усиленное изучение, проведенное в различных научных центрах, позволило получить дополнительные сведения о роли вирусной инфекции и генетической предрасположенности, предопределяющих развитие сложных иммунных и антииммунных нарушений в дальнейшем.
В основе развития ССД лежат три механизма нарушения соединительной ткани: изменение коллагена и гликозаминогликанов, иммунопатология и нейроваскулярный процесс. Некоторые авторы считают, что нейроваскулярный процесс первичен, иммунопатологический — вторичен, а нарушение соединительной ткани третичны по отношению к патогенезу заболевания.
Клиника. Начало заболевания, как правило, постепенное: появляются общая слабость, снижение трудоспособности, субфебрильная температура тела, артралгии. Дебюту болезни предшествуют сосудистые нарушения в виде болезни Рейно. У некоторых больных первыми признаками болезни могут быть поражения пищевода, легких, сердца.
Поражение сосудов при ССД по тяжести клинических проявлений весьма вариабельно. В ранней стадии заболевания обычно наблюдаются только боли различной интенсивности в суставах, чаще симметричной локализации, преимущественно кистей. У части больных боли в суставах выраженные, постоянные, постепенно развиваются мышечные контрактуры. Появление в ранней стадии стойкого экссудативного изменения в суставах, развитие остеопороза костной структуры и деформации суставов затрудняют дифференциацию ССД от ревматоидного артрита. Для склеродермии характерны пролиферативно-фиброзные изменения в суставах уже в ранней стадии процесса и поражение периартикулярных тканей. Фиброзный процесс, охватывающий как суставные, так и внесуставные элементы, способствует развитию контрактур, а затем и фиброзного анкилоза. Изолированное поражение суставов при склеродермии наблюдается исключительно редко, но в ранних стадиях болезни может напомнить изменения при ревматоидном артрите.
Нередко при выраженных поражениях суставов с деформацией их рентгенологически выявляются лишь незначительные изменения костно-хрящевой ткани. При наличии более острых воспалительных признаков с преобладанием экссудативных изменений часто обнаруживается деструкция костной ткани: субхондральный остеопороз, сужение суставных щелей, реже узурация, в поздней стадии процесса возникают анкилозы. По данным 3. Н. Якуповой (1983), у 28 % больных ССД имеется симметричная артралгия, у 26%—деформация межфаланговых суставов, у 22 % — ограничение движений в суставах кистей.
Поражение кожи при ССД является ведущим симптомом болезни, хотя встречается, особенно в дебюте, не у всех больных. Вначале возникает отечность кожи и подкожной жировой клетчатки, а в дальнейшем индурация и атрофия, преимущественно в области лица, шеи, верхних конечностей. Появляются участки депигментации или гимерпигментации, сухость кожи. Кожа становится истонченной, стянутой, гладкой. На лице можно обнаружить телеангиэктазии и «сосудистые звездочки» (рис. 31). В поздней стадии могут развиваться кожные изъязвления и гангрена. Поражение кожных покровов и ногтей (сухость, деформации и трещины), своеобразная ригидная фиксация пальцев создают характерную картину заболевания (рис. 32).

Рис. 31. Поражение кожи лица при системной склеродермии.

Рис. 32. Характерное поражение суставов кистей при системной склеродермии.
Вовлечение в патологический процесс легких продолжительное время может происходить без клинических проявлений. Фиброзные изменения вокруг бронхов вызывают сужение, которое предрасполагает к присоединению вторичной инфекции. Сочетанное поражение, вероятно, служит причиной появления бронхоэктазий и легочной недостаточности. Рентгенологически обнаруживают диффузный фиброз легочной ткани, кистозные образования, реже бронхоэктазии.
При функциональном исследовании легких выявляется различной выраженности нарушение легочного дыхания, которое опережает появление изменений на рентгенограммах («склеродермическое легкое»). Как показали исследования многих авторов, уже в ранней стадии болезни независимо от клинической формы отмечаются низкие величины жизненной емкости легких. Одновременно вследствие снижения растяжимости легких и увеличения остаточного объема возрастает бронхиальное сопротивление.
При компьютерной томографии достоверные признаки фиброзирующего альвеолита выявляются значительно чаще, чем при рентгенологическом исследовании [Га-шин О. Т. и др., 1985].
Кардиальная патология встречается у 55— 90 % больных. Изменения возникают преимущественно в миокарде (первично некоронарогенный кардиосклероз, который может служить причиной развития сердечной недостаточности). По данным Н. Н. Уваровой и соавт. (1985), в начальной стадии болезни воспалительные изменения в миокарде обнаружены у 80,7%, в сочетании с вальвулитом митрального клапана — у 46,8 % больных. В поздней стадии болезни сердечная недостаточность может наступать вследствие тяжелого поражения легких, которое, по данным некоторых авторов, развивается у 72,2 % больных ССД [Уварова Н. Н. и др., 1985].
Реовазографическое исследование выявляет снижение кровотока преимущественно верхних конечностей, а в поздней стадии признаки капиллярной недостаточности.
Рентгенологически обнаруживается нарушение функции пищевода (снижение кинетики до атонии) и проходимости вплоть до образования сужений в его нижней трети. Наблюдаются также замедление эвакуации и застойные явления.
Кишечный синдром может приобрести острый характер, что нередко ошибочно диагностируется как острый живот.
Почечный синдром также нередко встречается у больных ССД, хотя в большинстве случаев протекает доброкачественно. В первое время определяется гематурия, а затем появляется цилиндрурия; в поздней стадии может развиться почечная недостаточность. Летальный исход чаще всего наступает вследствие поражения почек.
Сосудистые нарушения служат основной причиной развития склеродермической нефропатии. Нарушение функции почек соответствует ультраструктурным признакам поражения микроциркуляторного русла (деструкция эндотелиоцитов, ретикуляция их цитоплазмы).
По характеру клинических проявлений и прогрессирования болезни различают три варианта течения системной склеродермии: 1) острое течение характеризуется быстрым (в течение года) развитием выраженных фиброзных поражений различных органов и систем, часто приводящих к летальному исходу; 2) при подостром течении наблюдаются поражение кожи (отек, индурация), артрит, полисерозит, миозит, висцерит; 3) хроническому течению свойственно развитие вазомоторных нарушений (болезнь Рейно) с последующим поражением кожи, околосуставных тканей, костной ткани (остеолиз) и др.
Лабораторные исследования в дебюте выявляют различные отклонения только у ‘/2—2/з больных. Увеличение СОЭ в пределах 30—50 мм/ч может иметь место у 70 % больных. Отмечаются увеличение содержания аг- и у-глобулинов, наличие антинуклеарного фактора.
Гистологическое исследование биоптатов кожи. Обнаруживаются клеточная инфильтрация с увеличением количества мононуклеаров, отек, фибробластическая пролиферация, фибриноидные изменения. При биопсии синовиальной оболочки выявляются периваскулярная клеточная инфильтрация, фиброз и склероз сосудов.
Диагностика и дифференциальная диагностика. В дебюте, а также при атипшшой форме заболевания диагностика слеродермии значительно затруднена. Кроме особенностей клинического воспаления суставов, необходимо учитывать возможность поражения других органов.
Основными диагностическими критериями склеродермического артрита являются: 1) постепенное начало с развитием характерной клинической картины поражения кистей, 2) маловыраженный воспалительный процесс в суставах; 3) натянутость и сглаженность кожи, атрофия мышц, ограничение движений; 4) поражение кожи лица, шеи (отечность, утолщение и уплотнение с наличием зон гипер- и депигментации); 5) поражение пищевода (нарушение функции, сужение в нижнем отделе)- 6) Тиброзно-кистозное поражение легких с последующим развитием бронхоэктазий; 7) наличие тел в крови; 8) характерные гистологические изменения в биоптатах кожи: слабая воспалительная реакция отек фибробластическая пролиферация
Проводя дифференциальную диагностику ССД следует учитывать такие проявления патологии внутренних органов, как поражение легких с характерной клинико-рентгенологической картиной, склеродермический миокардиосклероз, поражение пищевода (эзофагит), почек (нефрит, склеродермическая почка).
Лечение. Принято считать, что наилучшим лекарственным средством, обладающим в определенной степени патогенетическим действием, является D-пеницилламин Препарат способен ингибировать интра- и интермолекулярные связи коллагена, тормозит его образование и созревание. При назначении D-пеницилламина наблюдается обратная динамика симптомов поражения суставов, кожных покровов (уменьшение отека, индурации и пигментации кожи), а также симптомов поражения внутренних органов (сердце, желудочно-кишечный тракт) Препарат назначают по 150-250 мг в сутки в течение 10—20 дней. В дальнейшем дозу постепенно увеличивают д0 18оо мг в сутки. Больные продолжают принимать D-пеницилламин до подавления признаков активности и прогрессирования ССД. Впоследствии дозу уменьшают до поддерживающей (300—600 мг в сутки) Хотя препарат вызывает много побочных явлений он дает хороший стойкий лечебный эффект, поэтому его применяют при тяжелых, быстро прогрессирующих формах заболевания. Среди побочных явлений отмечаются аллергическая сыпь, диспептические явления, лихорадка носовые и маточные кровотечения, судороги, выпадение волос. С целью активации процессов микроциркуляции применяют вазодилататоры (нифедипин), антикоагулянты (гепарин), дезагреганты, гипотензивные средства.
Установлено, что колхицин также оказывает патогенетическое действие на ССД. Обычно назначают 0,5 мг в сутки и постепенно увеличивают дозу до 10 мг в неделю. У большинства больных наступает улучшение с обратным развитием клинических признаков болезни. При высокой активности болезни, быстром прогрессирующем течении рекомендуется лечение иммунодепрессантами (азатиоприн по 150—200 мг в сутки) в течение 2—3 мес.
В последние годы с успехом применяют диметилсульфоксид (ДМСО). Помимо непосредственного воздействия на проницаемость мембраны и деградацию коллагена, данный препарат обладает способностью проводить вазоактивные средства (никотиновая кислота, ангиотрофин) [Балабанова Р. М. и др., 1982]. Назначают также суперэлектрофорез унитиола с димексидом. Установлено, что у всех больных с аллергией на внутримышечное введение унитиола местное применение унитиола и димексида способствовало улучшению: уменьшались боли, отечность и плотность кожи, а также припухлость пораженных суставов; аллергические реакции и другие побочные явления отсутствовали [Гуйда П. П., 1988].
Кортикостероиды занимают ведущее место в лечении больных ССД. Они особенно показаны при выраженных артритах, лихорадке, поражении внутренних органов (интерстициальная пневмония, гломерулонефрит), высоких иммунологических показателях, сочетании с другими заболеваниями соединительной ткани. Преднизолон назначают по 25—30 мг в сутки, после наступления лечебного эффекта дозу постепенно уменьшают до 5—10 мг в сутки.
С целью уменьшения отека и проницаемости тканей применяют лидазу (гиалуронидаза) по 64—128 УЕ в виде инъекций подкожно вблизи пораженных участков; на курс лечения 12—14 инъекций. При развитии синдрома злокачественной гипертонии рекомендуется лекарственный препарат каптоприл, который быстро приводит к нормализации артериального давления и постепенному уменьшению выраженности признаков болезни Рейно. Сочетание базисной и местной терапии позволяет получить положительный результат значительно быстрее. С этой целью успешно используют электрофорез гиалуронидазы, грязевые аппликации, аппликацию 0,48 % раствора эуфиллина и др., способствующие уменьшению отечности, индурации кожных очагов, улучшению кровообращения.
Стойкие язвенные поражения конечностей служат показаниями к использованию лазерной терапии [Гусева Н. Г. и др., 1988].
Ввиду частого поражения двенадцатиперстной кишки (дискинезия) с вовлечением в процесс других близлежащих органов (желчевыводящие пути, поджелудочная железа) необходимо включить в комплекс лечебных средств препараты, оказывающие воздействие на эту систему. С целью регуляции моторики желудочно-кишечного тракта назначают метоклопрамид, который оказывает действие на интрамуральные холинергические нервы, и центральные ганглии. После применения указанного препарата у половины больных рентгенологически наблюдается нормализация моторики двенадцатиперстной кишки [Гребенев А. А. и др., 1985].
Источник