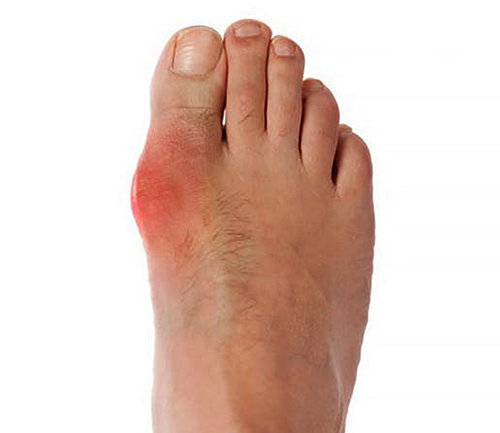
Артрит шишки на пальцах ног
Различные деформации стопы в быту принято называть «шишками». Преимущественно шишки появляются на больших пальцах ног и связаны с вальгусной деформацией первого пальца. От этого ортопедического заболевания страдают преимущественно люди женского пола в возрастной категории старше 65 лет.
Статистический анализ, выполненный в 2013 году, выявил присутствие вальгусного искривления большого пальца стопы у 23% больных от 18 до 65 лет и 35,7% у людей после 65 лет.
Другие причины
Другие распространенные заболевание, приводящие к образованию шишек на ступнях:
- Артроз плюснефалангового сустава.
- Воспаление слизистой сумки плюснефалангового сустава.
- Артрит в области плюснефалангового сустава.
- Молоткообразная деформация.
- Стопа портного (деформация Тейлора).
- Подагрические тофусы.
Причины появления и чем они опасны
Изменениями формы стопы, в большинстве случаев, страдают лица трудоспособного возраста с повышенной физической активностью.
Скелет человека не отличается фиксированностью и стабильностью структуры. Кости и суставы, отвечая за улучшенную адаптацию к внешним воздействиям, подвергаются постоянным разрушениям и перестроениям. Стремясь к структурному балансу, ступня проходит процесс перемодулирования, порой приводящий к различным патологиям.
Часто встречающийся Hallux valgus в переводе с латыни означает большой палец, который имеет отклонение от прямой линии. У пациентов с образованиями в виде шишек на стопе наблюдается искривление сустава первого пальца.
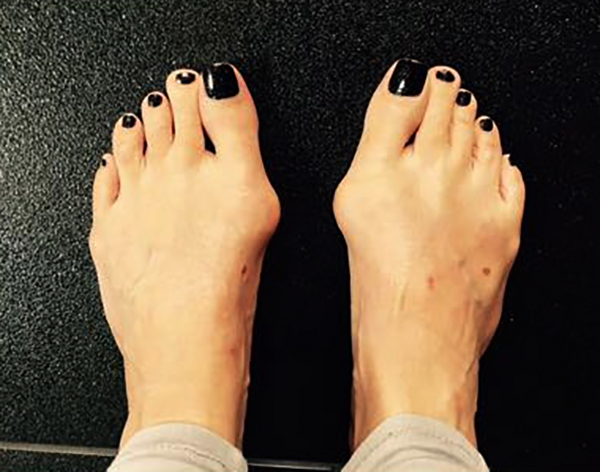
Hallux valgus
Благодаря научным исследованиям выявлено, что у больных с вальгусной деформацией присутствует пронация стопы. Биомеханика ступни, изменение походки зачастую является следствием заболевания, а не причиной.
Образование косточек на больших пальцах ног происходит благодаря комбинации двух факторов, связанных с нарушением биомеханики:
- Нарушение пронации.
- Увеличение подвижности плюсневой кости.
Отклонения приводят к избыточному давлению в момент отталкивания от поверхности на плюснефаланговый сустав большого пальца. Происходит растяжение сухожилий для противодействия усилию и уменьшению подвижности сустава. Постоянное нахождение сухожилий в растянутом состоянии приводит к сгибанию большого пальца наружу, поворачивая ногтевую пластину к мизинцу.
Артрозы конечностей связаны с генетической предрасположенностью и повышенными нагрузками. Причины приобретенного артроза первого плюснефалангового сустава:
- Профессиональные занятия спортом, сопровождающиеся травмами и перегрузками суставов.
- Расстройства в эндокринной и обменной системах.
- Возрастные изменения.
- Наличие провоцирующих заболеваний, таких как псориаз, артриты и др.
- Нарушения в системе кровообращения.
- Отравления токсическими веществами.
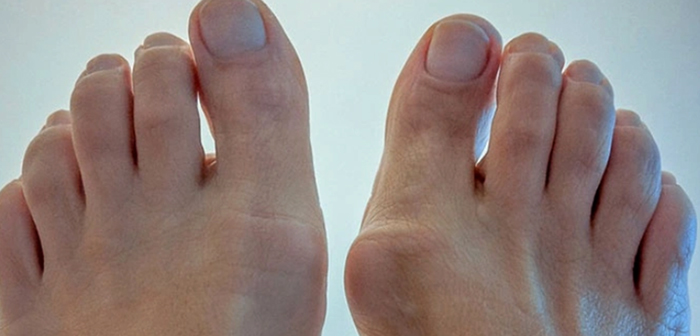
Артроз первого плюснефалангового сустава
Непосредственное влияние на появление артрозных образований оказывает старение и стирание хрящевой ткани. Деформация суставов происходит за счет разрастания костной ткани.
Бурсит плюснефалангового сустава может развиваться по причине костных деформаций Hallux valgus или появляться самостоятельно при постоянном травмировании слизистой сумки. Наносить травмы может слишком тесная обувь, постоянно трущаяся о суставы.
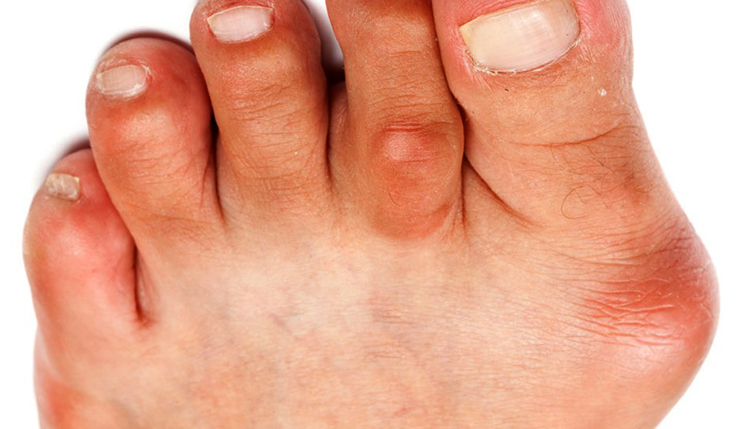
Бурсит
Если своевременно не принять меры воспаление превратиться в хроническое и приведет к отклонению кости плюсны. На пальцах образуются наросты, вызывающие характерный болевой синдром.
При артрите воспалительные процессы в мягких тканях, опухоли, вызванные скоплением синовиальной жидкости, приводят к появлению шишек. Явления, обуславливающие артрит суставов:
- Болезнь суставов и тканей (подагра).
- Инфекционные болезни.
- Одновременные поражения многих соединительных тканей, вызываемые ревматоидным артритом.
Артриты сопровождаются сильными болями и являются причинами сокращения жизни в среднем от 3 до 7 лет.
Молоткообразная деформация проявляется на малых пальцах ступни и часто сопровождает вальгусную деформацию и плоскостопие. Основная видимая причина болезни – узкая обувь маленького размера.
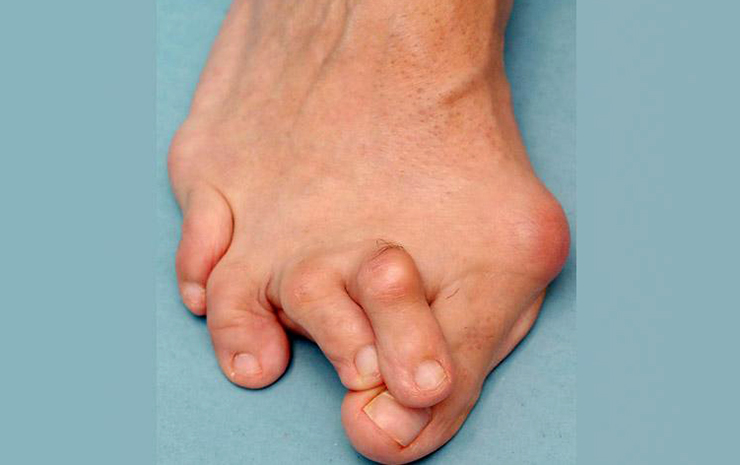
Деформация Тейлора в первый раз была выявлена в 19 веке у людей, занимающихся портновским делом. В то время портные проводили время за работой в сидячем положении со скрещенными ногами, опираясь на наружный край стопы. В наши дни причинами искривления мизинца служат:
- Свойственные от рождения слабые связки и мышцы.
- Неправильная ходьба, связанная с косолапием и неверным распределением нагрузки.
- Узкая обувь.
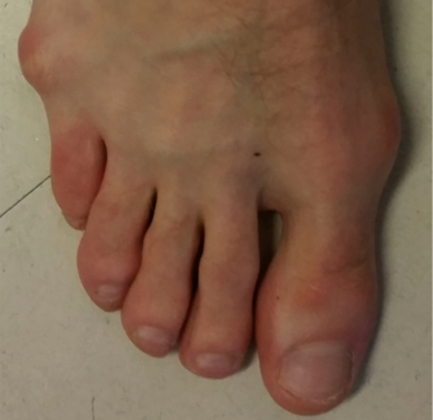
Деформация Тейлора
Появление подагрических тофусовобусловлено нарушением обмена в организме, связанным с плохим выведением органических веществ, результатов переработки пуриновых оснований.
Факторы, влияющие на образование тофусов:
- Нарушение порядка потребления воды в течение суток.
- Большое количество продуктов с пуринами в рационе.
- Наличие вредных привычек.
При травмировании и натирании тофусных узелков появляются воспаления, которые нагнаиваются при инфицировании. Отсутствие лечения приводит к обильным высыпаниям, негативно влияющим на общее состояние организма, кровеносную систему, хрящи, сухожилия и суставы.
Таким образом, условно обстоятельства, служащие основанием для появления шишек на пальцах стопы, делятся на:
- Внешние.
- Внутренние.
К внешним относятся:
- Длительное ношение узкой неудобной обуви на высоких каблуках.
- Интенсивная статическая нагрузка на стопу.
- Нарушение биомеханики.
Негативно сказываются на состоянии суставов:
- Малоподвижный образ жизни, ослабляющий мышечную деятельность организма.
- Лишний вес.
- Вредные привычки.
- Неправильный рацион.
- Экологические проблемы.
- Профессиональная деятельность.
К внутренним причинам относятся:
- Генетическая предрасположенность.
- Высокая подвижность суставов.
- Аномальное слияние костей стопы, хроническое воспаление суставов, выражающее ревматоидным артритом.
- Контрактура икроножной мышцы.
- Сопутствующие заболевания.
Шишки на ногах – серьезные патологии, приводящее к:
- Болевым синдромам.
- Изменению манеры ходьбы.
- Трудностям с выбором обуви по размеру.
- Снижению активности.
- Ухудшению общего состояния организма.
Симптомы
На первых стадиях всех патологий, связанных с образованиями на пальцах ступни, у пациента присутствуют болевые ощущения в суставах после длительной нагрузки.
Характерные признаки заболевания, приводящего к образованию Hallux valgus, проявляются постепенно. В ходе рентгенограммы выделяют 3 степени деформации большого пальца стопы:
- Наблюдается искривление первого пальца наружу не более 300, I плюсневая кость отклонена до 200.
- Наклон большого пальца наружу от 300 до 450, отклонение I люсневой кости до 250.
- Наклон первого пальца наружу более чем на 450, I плюсневая кость отклонена кнутри от 250 до 350.
Далее проявляются следующие симптомы:
- Изменение угла наклона большого пальца.
- Появление образования в виде небольшой шишки сбоку от пальца.
- Натоптыши на внутренней стороне ступни.
- Вросшие ногти.
- Внутренний воспалительный процесс, сопровождающийся покраснениями, отеками и ярко выраженными болевыми синдромами.
- Молоткообразная деформация пальцев стоп.
Артроз относится к медленно прогрессирующей патологии, приводящей к костным разрастаниям на пальцевых сгибах. Сустав начинает действовать ограниченно, а затем становится практически обездвиженным.
При бурсите плюснефалангового сустава у основания большого пальца или на мизинце появляется мягкая припухлость, с характерным красноватым оттенком. С течением болезни ощущение физического страдания начинает беспокоить в состоянии покоя, движения могут быть ограничены.
Для шишек, образовывающихся в результате артрита, характерно покраснение в области основания пальца, опухоль суставной поверхности. При пальпации образование мягкое. Возможно повышение температуры у пациента.
При молоткообразной деформации ходьба затруднена, ощущается ярко выраженный болевой синдром, пальцы искривлены, а на коже появляются мозоли и натоптыши.
При деформациях Тейлора косточка появляется в районе основания V плюсневой кости. Для патологии характерно отклонение мизинца кнутри, а порой и вверх, что отрицательно сказывается на подборе и ношении обуви. Не редки воспаления в области костного образования, сопровождающиеся покраснением и отечностью.
Подагра чаще наблюдается у мужчин, поэтому они более подвержены высыпаниям в виде подагрических тофусов. Образования различных размеров проявляются не только на ступне, но и в области ушных раковин. Они плотные на ощупь, с белой творожистой массой внутри, являющейся кристаллами уратов. При прорывании место тофуса превращается в долго незаживающий свищ.
Диагностика
Основным способом распознавания Hallux valgus служит рентгенографический метод, выполняемый в трех проекциях. Он помогает установить точный диагноз на любых стадиях и выбрать правильное лечение.
Для диагностирования артроза при первичном обращении к врачу необходимо исключить схожие заболевания, для чего изучаются пробы крови. Так же проводятся исследования суставов: рентгенографические и ультразвуковые.
Для распознавания бурсита врачом проводится:
- Специальный опрос больного.
- Медицинское обследование с помощью ощупывания.
- Рентген.
- Ультразвуковое обследование для исключения других заболеваний.
С помощью комплексного обследования пациента диагностируется артрит в области плюснефалангового сустава. Проводятся следующие мероприятия:
- Исследование при помощи рентгенографии.
- Выполнение магнитно-резонансной томографии.
- Изучение анализов мочи и крови.
- Исследование синовиальной жидкости.
Молоткообразную деформацию легко установить при помощи первичного визуального осмотра. Задача клинического обследования определить сопутствующие заболевания и провести мониторинг нервной системы.
Для диагностирования деформации Тейлора важнейшим является рентгенографический метод, помогающий оценить расположение костей стопы и степень искривления.
Распознавание тофусов не представляет сложности при хронической подагре, сопровождающейся отсутствием лечения, не соблюдением диеты и употреблением алкоголя. Анализ мочи лишь подтвердит первоначальный диагноз. Возможно использование рентгенографического метода, УЗИ суставов и магнитно-резонансной томографии для распознавания тофусов, не видимых на поверхности.
Диагностирование любых шишек на пальцах стопы проводится с помощью специального обследования квалифицированными врачами, назначающими индивидуальный способ лечения.
Что делать и как лечить
Чем меньшей деформации подвергся сустав в процессе заболевания, тем проще его излечить. Для восстановления применяются методы:
- Консервативные.
- Оперативные.
На начальном этапе заболевания желаемые результаты приносит консервативное лечение, связанное с такими мерами:
- Прекращение внешних воздействий, приводящих к деформации.
- Локализация воспалительных процессов.
Для лечения воспалительных процессов применяются:
- Лекарственные препараты.
- Внутритканевые инъекции.
Пациентам важно помнить, что лекарства следует применять в небольших количествах лишь для снятия воспалений, а инъекции приводят к ускорению износа хрящевой ткани.
К методам нехирургического лечения шишек на стопе относятся:
- Подобранные врачом ортопедические стельки.
- Одевание на ночь отводящих шин большого пальца ступни.
- Нанесение тейпа (специальной клейкой ленты) на поврежденные участки.
- Применение особых ортопедических устройств (ортезов).
- Индивидуально подобранная обувь для лечения и профилактики нарушений, подобранная врачом.
- Специальные массажи.
- Лечебная физкультура.
- Специальная гимнастика.
- Физиотерапевтические мероприятия, призванные устранить боль.
Операции назначаются при значительных изменениях в связках, мышцах и костях. В запущенных случаях артроза удаляется хирургическим путем часть головки плюсневой кости, что не исключает болей и последующего рецидива.
Все операции по удалению шишек делятся на:
- Проводимые на мягких тканях.
- Выполняемые на костях.
- Выполняемые комбинированным методом.
За метод оперативного вмешательства отвечает хирург, наблюдающий пациента. Современные методы предусматривают видимый результат и достаточно быструю реабилитацию. Уже через неделю при несложных операциях возможно передвигаться без посторонней помощи в удобной свободной обуви.
Важно помнить, что следует внимательно относиться к своему здоровью и не пренебрегать визитами к врачу при любых изменениях в организме. Шишки на пальцах ног являются не только эстетической проблемой, но и сложным заболеванием суставов, поддающимся быстрому лечению на начальных стадиях.
Источник

К внесуставным проявлениям артрита со стороны кожи относят ревматоидные узелки, которые в народе называют шишками. Это подкожно расположенные элементы, образованные соединительной тканью, плотные на ощупь. Их появление связано с высокой активностью болезни, исчезновение — с ремиссией. Для них характерна подвижность, безболезненность, могут иметь единичный или множественный характер, симметричную или несимметричную локализацию. Отличаются местом расположения: чаще поражают локтевой сустав, кисти рук и стоп. Возможно образование узелков во внутренних органах: легких, миокарде, печени. В статье ниже обсудим: какой вред здоровью от них, как их развитие влияет на ход артрита и возможности лечения, что делать и к какому врачу обращаться?
Причины возникновения
Развитие системных проявлений со стороны кожи характерно для средней и высокой активности артрита тяжелого, длительного течения. При отказе от лечения или позднем обнаружении артрита болезнь прогрессирует, увеличивается выработка провоспалительных цитокинов, которые поддерживают воспаление, способствуют повреждению и разрушению здоровых тканей, поражению внутренних органов и систем. При вовлечении в патологический процесс кожных покровов образуются ревматоидные узелки. Одновременно с ними наблюдается сухость и истонченность эпидермиса, сыпь и изъязвления.
О чём говорят шишки при артрите?
Появление подкожных образований указывает на распространенность и высокую активность воспалительного процесса. Развитие внесуставных изменений со стороны кожи вызывают тяжёлые формы артрита, отсутствие терапии или неадекватное лечение, длительное течение основных процессов.
С чем можно перепутать шишки при артрите?
Схожие клинические характеристики с артритом, осложненного образованием подкожных шишек, имеют такие заболевания, как:
- склеродермия;
- дерматомиозит;
- системная красная волчанка;
- болезнь Стилла;
- системные васкулиты;
- узелковый полиартериит;
- деформирующий остеоартроз;
- болезнь Лайма;
- подагра;
- спондилит;
- узелки Гебердена и Бушара.
Что делать?
Самостоятельно повлиять на ревматоидные узелки невозможно. Они уменьшаются в размерах или полностью исчезают по мере снижения активности основных процессов сопутствующего заболевания. Для достижения положительной динамики, исчезновения клинических проявлений необходимо воздействовать на механизмы развития артрита. Для этого, лечение должен назначать врач в случае конкретного пациента, после того, как будет установлен точный диагноз.
Шишки сами по себе безболезненны, не вызывают дискомфорта, больше расцениваются, как эстетический дефект. Меры срочной помощи могут потребоваться при возникновении острой боли, лихорадки. До обращения больного за медицинской помощью или прибытия медработников разрешается принять жаропонижающее или болеутоляющее лекарство. При высокой температуре необходимо пить больше жидкости, обеспечить покой, соблюдать постельный режим.
Как лечить артрит, если есть шишки
Лечение артрита комплексное: лекарственная терапия в сочетании с консервативной направлена на уменьшение боли, замедление прогрессирования деструктивных процессов, сдерживание воспаления, улучшение функционирования в суставах. На стадии осложнений показаны органосохраняющие операции или эндопротезирование. Консервативную терапию осуществляет ревматолог, при необходимости совместно со специалистами других областей. Вопрос об операции решается с травматологом-ортопедом.
Медикаментозное лечение
В основе лекарственной терапии артрита при наличии подкожных образований лежит назначение препаратов симптоматического действия и модифицирующих течение болезни. Для облегчения тяжести симптомов используют нестероидные противовоспалительные средства и глюкокортикостероиды. За счет подавления воспаления НПВП уменьшают боль в суставах, отёчность, припухлость, снижают высокую температуру тела, тем самым улучшают общее состояние здоровья, восстанавливают двигательные функции. НПВП только уменьшают проявления болезни, как боль и утренняя скованность, а противовоспалительный эффекту них значительно слабее, чем у других препаратов, используемых для лечения артрита.
К наиболее сильным противовоспалительным лекарствам относят стероидные гормоны. Они оказывают комплексное влияние на патологический процесс: тормозят аллергическую реакцию, препятствуют прогрессированию воспаления, уменьшают выраженность боли, облегчают зуд. Назначают местно, внутрисуставно, внутримышечно или в виде пульс-терапии. Глюкокортикостероиды часто вызывают побочные реакции: задерживают жидкость в организме, повышают артериальное давление, вызывают психические нарушения, общую слабость, обмороки, расстройства пищеварения, рвоту, мышечную слабость. Поэтому назначение глюкокортикоидов должен осуществлять только ревматолог в минимально эффективных дозах по конкретным показателям и коротким курсом.
Их действие заключается в способности подавлять работу избыточно активированных иммунных клеток. Для достижения положительной динамики назначают длительным курсом — 2-3 месяца. При лечении иммунодепрессивными препаратами могут возникать нежелательные реакции, которые затрагивают важные органы и системы человека, например, нервную, сердечно-сосудистую, пищеварительную, лимфатическую, кроветворную, органы зрения, слуха. Для улучшения переносимости “Метотрексата” одновременно назначают фолиевую кислоту.
Также существуют препараты нового поколения. Они оказывают конкретное воздействие на иммунные механизмы воспаления: блокируют выработку провоспалительного белка — цитокина, благодаря чему прекращается или уменьшается активность разрушения тканей, обеспечивается стойкий положительный эффект.
Чтобы ускорить выздоровление по показаниям местно используют компрессы, противовоспалительные, обезболивающие мази, гели, крема.
Хирургическое лечение
Шишки при артрите не удаляют, они исчезают самостоятельно по мере снижения активности воспаления. Операция может потребоваться на позднем этапе, отсутствии возможности вылечить артрит фармакологическими методами. С учетом развившихся осложнений выполняют артропластику мелких и крупных суставов, синовэктомию (удаление поврежденной синовиальной оболочки), артроскопические вмешательства на хрящах, связках, костях, частичную или полную замену сустава имплантом.
Консервативная терапия
Улучшить общее состояние, функциональность пораженного сустава, уменьшить выраженность боли и воспаления помогают физиотерапевтические мероприятия в комплексе с лекарственными препаратами. С учетом клиники болезни, противопоказаний и задач терапии пациенту могут быть назначены:
- лекарственный фонофорез или электрофорез;
- магнитотерапия;
- лазерное излучение;
- водолечение;
- грязевые аппликации;
- массаж;
- лечебная гимнастика;
- лечение холодом или теплом;
- электромиостимуляция.
Отзывы пациентов
Точность диагностики и качественное обслуживание — главные приоритеты нашей работы. Мы ценим каждый отзыв, который оставляют нам наши пациенты.
Источник