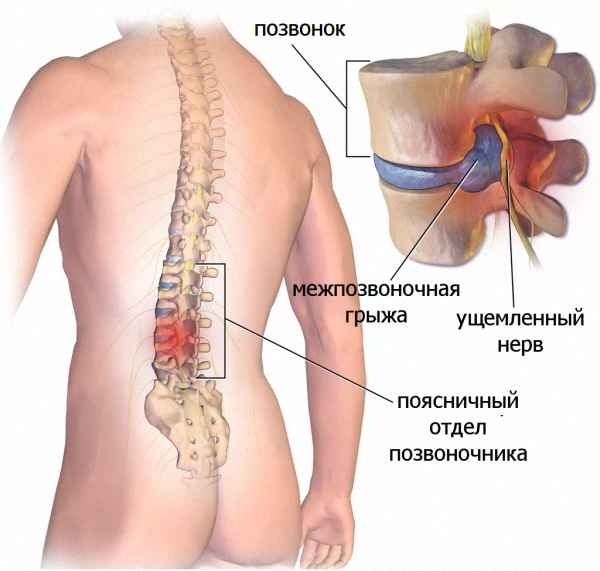
Артрит тазобедренного сустава рентгенологические признаки
Причины возникновения
Все виды артритов разделены на две основные группы в зависимости от причины их возникновения: инфекционные и воспалительные.
К инфекционным артритам относятся следующие виды болезни:
- гнойные (пиогенные) артриты,
- вызванные специфической инфекцией,
- реактивные,
- постинфекционные.
Реактивные артриты связаны с рядом инфекционных заболеваний, вызванных кишечной флорой (сальмонеллезной, шигеллезной, иерсиниозной), урогенитальными микроорганизмами (хламидии, микоплазмы, уреаплазмы) и некоторыми другими инфекциями. При этом в суставной полости и синовиальной оболочке не обнаруживаются микробы и антигены к ним. Данная форма заболевания редко приводит к поражению тазобедренного сустава у взрослых.
К воспалительным формам патологии относятся состояния, связанные с аллергией, агрессией собственной иммунной системы, нарушениями обмена веществ, некоторыми наследственными синдромами и онкологическими заболеваниями.
Гнойные артриты тазобедренных и других суставов могут являться осложнением травм, ранений, диагностических пункций сустава, операций, в результате которых происходит прямое инфицирование полости сустава. В других случаях септический коксит может развиваться при прорыве гнойного очага из соседних тканей (при флегмоне, остеомиелите и т. п.) либо метастатическом инфицировании полости сустава из удаленных воспалительных очагов (при фурункулезе, тонзиллите, отите, пневмонии и т. п.). Кроме инфекционных артритов, вызываемых неспецифической гноеродной флорой, встречаются специфические кокситы, связанные с туберкулезом, бруцеллезом, гонореей, сифилисом.
Вторичные асептические артриты тазобедренного сустава могут быть ассоциированы с такими заболеваниями, как псориаз, системная красная волчанка, болезнь Крона, анкилозирующий спондилоартрит и др. Реактивные артриты возникают после перенесенных кишечных (сальмонеллеза, дизентерии, иерсиниоза) или урогенитальных инфекций (хламидиоза, уреаплазмоза, микоплазмоза) и также являются асептическими.
Ревматоидный артрит характеризуется сложным аутоиммунным механизмом развития; чаще встречается у лиц-носителей антигена HLA-DR1, DR4. Пусковым фактором в данном случае могут выступать вирусы – простого герпеса, цитомегалии, паротита, кори, Эпштейна-Барра, респираторно-синцитиальный, гепатита и пр. В группе риска по развитию артрита находятся дети с дисплазией тазобедренных суставов, лица с отягощенной наследственностью, ожирением, вредными привычками, травматическими вывихами бедра, испытывающие чрезмерные физические нагрузки.
Общие сведения
Артрит тазобедренного сустава (коксит) – воспалительный процесс различной этиологии, в который вовлекается соединительная ткань в области сочленения тазовой и бедренной кости. При артрите воспаление развивается в синовиальной оболочке, выстилающей суставную полость. Однако без своевременного и адекватного лечения коксит быстро трансформируется в остеоартроз тазобедренного сустава, при котором происходят дегенеративно-деструктивные изменения суставного хряща и субхондральной кости. Хронический болевой синдром и нарушение функции тазобедренного сустава при артрите не только ограничивает физическую активность пациентов, но и может служить причиной приобретенной инвалидности. Поскольку артрит тазобедренного сустава может являться частью суставных синдромов различной этиологии, истинная распространенность заболевания остается неизвестной. Считается, что по частоте развития коксит уступает только артриту коленного сустава.
Тазобедренный сустав образован сочленением чашеобразной вертлужной впадины тазовой кости и головки бедренной кости. По виду соединения он относится к шаровидным суставам. Полость вертлужной впадины и головка бедренной кости покрыты гиалиновым хрящом. В центре суставной впадины имеется зона рыхлой соединительной ткани, служащая местом прикрепления связки головки бедренной кости. Важную роль в стабилизации и функционировании тазобедренного сустава играет мощный связочный аппарат. Тазобедренный сустав выполняет сложные функции опоры и движения (сгибания и разгибания, отведения и приведения нижней конечности, вращения внутрь и наружу).
Артрит тазобедренного сустава
Классификация
Общепринятой классификации коксита не разработано. В ревматологии, травматологии и ортопедии артрит тазобедренного сустава принято классифицировать в зависимости от этиологических и патогенетических механизмов, выделяя следующие виды:
По клиническому течению артриты тазобедренного сустава могут быть острыми (с длительностью первичной суставной атаки менее 2-х месяцев), затяжными (до 1 года), хроническими (дольше 1 года), рецидивирующими (при возникновении повторной суставной атаки после периода ремиссии продолжительностью не менее 6 месяцев).
Кокситы могут быть первично-костными либо первично-синовиальными. Примерами первично-синовиальных артритов тазобедренного сустава служат ревматоидный и реактивный артриты. О первично-костном артрите говорят в том случае, когда первоначально поражается костная ткань, а затем – синовиальная оболочка (например, при туберкулезном артрите).
Самые распространенные виды бедренного артрита:
- Ревматоидный — аутоиммунное заболевание, при котором иммунная система атакует здоровые суставы, борясь с инфекциями.
- Подагрический — приступ возникает из-за высокого уровня мочевой кислоты и образования кристаллов.
- Остеоартрит — дегенеративное заболевание суставных соединений, чаще всего встречающееся среди пожилых людей.
- Бурсит — это условие предполагает воспаление бурсы (маленькие, заполненные жидкостью мешочки, помогающие уменьшить трение между костями и другими подвижными структурами в суставах).
- Псориатический — вызван псориазом, зачастую поражающим не только кожу, но и суставы.
- Инфекционный — может быть вызван инфекцией, вирусом или бактерией;
- Реактивный — развивается из-за наличия инфекции в мочевых путях, кишечнике или других органах.
- Ювенильный — тип артрита у детей, сопровождающийся множеством симптомов.
Вот почему так важно пройти полное обследование, включая дифференциальный диагноз.
Диагностика
Поскольку для коксита тазобедренного сочленения характерны явно выраженные симптомы, то врач и без обследования может поставить предварительный диагноз, а также примерно оценить степень поражения организма. При этом он проводит клиническую диагностику:
- Определяет интенсивность боли с помощью пальпации;
- Выявляет, есть ли различия в длине ног;
- Исследует наличие ограничений при движении суставов;
- Определяет степень чувствительности и достаточность кровоснабжения ног;
- Выявляет атрофию мышц.
После проведения клинической диагностики необходимо сделать инструментальную и лабораторную диагностику, которая включает в себя:
- Рентгенографию таза.
- Осевую рентгенограмму.
- КТ, МРТ, УЗИ, сцинтиграфию (при необходимости).
- Пункцию сустава и анализ синовиальной жидкости.
При проведении обследования больного с воспалительным поражением тазобедренных суставов нельзя ограничиваться постановкой синдромального диагноза; в обязательном порядке необходимо определить первопричину артрита. С этой целью из анамнеза выясняется характер и интенсивность болей, длительность течения заболевания, сопутствующая патология. Обследование пациента проводится в положении лежа, стоя и во время ходьбы. При этом особое внимание обращается на форму суставов и положение конечностей, наличие атрофии мышц и контрактур, походку, возможность выполнения и амплитуду пассивных и активных движений.
Наряду с клиническим обследованием, решающее значение в диагностике артрита играют методы лучевой диагностики: рентгенография тазобедренного сустава, УЗИ, МРТ, контрастная артрография и др. Для оценки характера воспаления проводится диагностическая пункция тазобедренного сустава под УЗИ-наведением. В некоторых случаях в целях подтверждения диагноза возникает необходимость в проведении диагностической артроскопии и биопсии синовиальной оболочки тазобедренного сустава.
С помощью лабораторных методов (ИФА крови, определения СРБ и РФ, исследования синовиальной жидкости) уточняется происхождение артрита тазобедренного сустава. При подозрении на туберкулезный артрит показана консультация фтизиатра и проведение туберкулинодиагностики.
Диагностировать болезнь можно. Используется несколько методов:
- консультация врача с осмотром, сбором анамнеза для установления диагноза и стадии болезни;
- рентгенография — является эффективным методом диагностики, способном показать полную картину болезни;
- УЗИ;
- МРТ — лучший метод, так как позволяет разглядеть заболевание даже на начальном этапе, чем не может похвастаться рентген;
- артроскопия;
- анализы крови.
Народные средства
Народная медицина имеет в своем арсенале достаточно средств для лечения артрита в домашних условиях, особенно, на начальной стадии.
- Смешать соль и сухую горчицу в пропорциях 2:1. После добавления парафина получится масса, в некотором роде напоминающая крем. Нужно дать ей отстояться ночь, и она будет готова к употреблению. Область пораженного сустава следует натереть перед сном, пока мазь полностью не впитается в кожу. Наутро омыть место теплой водой. Если имеются припухлости, то для уменьшения их объема обработанный мазью участок нужно забинтовать и утеплить.
- Ванны с крапивой. На ранних стадиях справиться с болевым синдромом помогают водные растворы со свежей или высушенной крапивой. Берут 4 кг крапивы, заливают водой, проваривают 30 минут. Полученный отвар добавляют в теплую ванну (не более 40º С). Продолжительность процедуры — 20 минут.
- Чесночно-лимонная смесь. Измельчают 3 лимона, 120 г сельдерея, 60 г чеснока. Складывают в банку, вливают 2 л кипятка, укутывают теплым одеялом. Оставляют на 12—14 часов для настаивания. До приема пищи выпивают по 70 мл лекарства. Лечатся 30 дней.
- Аппликации с капустой. Листья капусты смазывают медом, накладывают на область поражения. Укрывают полиэтиленовой пленкой, утепляют. Утром компресс снимают, сустав обмывают теплой водой. Аппликация успокаивает, устраняет боли. Таким способом лечатся 30 дней. Перед процедурой больное место слегка поглаживают и растирают.
- Примочки с прополисом. Салфетку пропитывают прополисом. С этой целью ее кладут в пчелиный улей на зимний период. Ткань с пчелиным клеем прикладывают к суставу. Процедура помогает снять симптомы радикулита, артрита, помогает при вывихах.
Успешное противостояние болезни зависит от своевременно начатой терапии. При этом в подавляющем большинстве случаев удается не допустить полного разрушения хряща. Особо опасен тазобедренный артрит для детей, поэтому при первых же неблагоприятных симптомах следует обратиться к специалисту.
Прогноз и профилактика
Исходом артрита может служить, как легкая тугоподвижность, так и полный анкилоз тазобедренного сустава. Осложнением гнойного артрита может явиться инфекционно-токсический шок или сепсис. Своевременное и полноценное лечение позволяет минимизировать нарушения функции тазобедренного сустава, предотвратить развитие остеоартроза.
Исходом артрита может служить, как легкая тугоподвижность, так и полный анкилоз тазобедренного сустава. Осложнением гнойного артрита может явиться инфекционно-токсический шок или сепсис. Своевременное и полноценное лечение позволяет минимизировать нарушения функции тазобедренного сустава, предотвратить развитие остеоартроза.
В целях профилактики артрита необходимо следить за весом, серьезно относиться к лечению любых инфекций и сопутствующих заболеваний, осуществлять ПХО проникающих ранений суставов.
Дисплазия тазобедренного сустава
Под врожденной дисплазией тазобедренного сустава понимают общее недоразвитие всего сустава. Чтобы подчеркнуть особое значение уплощения впадины в патологии врожденного вывиха бедра, такое состояние называют ацетабулярной дисплазией. Рентгенографически определяется мелкая вертлужная впадина, охватывающая меньше половины головки бедра, занимающая концентрическое положение в суставе.
Окостенение крыши впадины медленное, отсутствует волнистость ее контура. При дисплазии покрытие головки бедренной кости впадиной составляет менее 1/3 ее объема. При врожденном вывихе первичной является дисплазия, смещения появляются, когда ребенок начинает ходить. Ядро окостенения головки бедренной кости появляется с опозданием (в норме в 4-6 месяцев), головка отстает в развитии, уменьшена, шеечно-диафизарный угол увеличен, отмечается антеторсия и торсия шейки, нарушаются соотношения в тазобедренном суставе, возникают подвывихи и вывихи с незначительным или выраженным смещением головки.
Имеется картина врожденного подвывиха или вывиха головки бедренной кости. Основная роль в постановке диагноза вывиха бедра принадлежит рентгенологическому исследованию. Наряду с рентгенографией в исследовании тазобедренных суставов у детей используются другие методы: ультразвуковая диагностика, компьютерная томография, магнитно-резонансная томография.
Дисплазия тазобедренного сустава может проявиться поражением вертлужной впадины (болезнь Отто), у больного происходит продавливанис вертлужной впадины, протрузия впадины. Дисплазия сустава может быть также в виде локального физарного процесса, дисплазии «V-образиого хряща», артрокатадиза. Выделяется особый вариант артрокатадиза — болезнь Отто—Хробака, возникающая у женщин в период менопаузы.
Рентгенологическая картина такой дисплазии характеризуется деформацией сустава в виде углубления вертлужной впадины в сторону малого таза с внедрением в него нормальной головки бедренной кости. Головка бедра несколько уменьшена в размере, отмечается обызвествление хрящевой губы крыши вертлужной впадины, деформация в виде «фигуры слезы». Угол Виберга больше 30°.
Постепенно дно вертлужной впадины значительно выступает в сторону малого таза. Формируется умеренная варусная деформация бедра. Протрузия может наблюдаться и при других заболеваниях инфекционного (чаще гонорейного) генеза. Протекает процесс остро, изменения быстро прогрессируют, в анамнезе можно найти точное указание на начало процесса.
Эпифизеолиз головки бедренной кости — соскальзывание головки бедренной кости, чаще бывает у мальчиков-подростков и сочетается с избыточной массой тела. Встречается при травме и без нее. Для диагностики необходима рентгенограмма таза в положении больного на животе в «позе лягушки». При этой укладке можно увидеть эпифизарную линию. Своевременное распознавание спонтанного эпифизеолиза имеет большое значение, так как только раннее лечение обеспечивает удовлетворительный исход.
В начальной стадии эпифизеолиза основное значение для диагноза имеет состояние хрящевой эпифизарпой пластинки. Она расширена, разволокнена и деформирована. Метафизарная зона разрыхлена, контуры капсулы имеют выпуклые очертания. Рентгенологически при развитых эпифизеолизах с большим смещением головки отмечаются па переднезаднем снимке: смещение центра головки относительно оси шейки бедра и заднее смещение эпифиза.
Лоозеровские зоны перестройки структуры кости
https://www.youtube.com/watch?v=6HosJJlRNSc
Перестройка структуры костей происходит в ответ на воздействие чрезмерной физической нагрузки или длительной обычной нагрузки. Процесс локализуется в местах соединения седалищной и лошюй костей. Чаще это бывает при длительной езде на велосипеде. На рентгенограмме вначале на уровне соединения лонной и седалищной костей определяется линейное просветление, затем развивается периостальная реакция, возможна картина патологического перелома.
Об авторе: admin4ik
Источник
Артрит – распространенное заболевание, которое быстро прогрессирует. Без своевременного лечения оно способно привести к инвалидности. Для постановки точного диагноза назначается комплекс исследований. Рентген при артрите помогает определить не только наличие патологии, но и ее стадию.
В каких случаях назначается рентген сустава
Рентген кистей рук при ревматоидном артрите
Рентген – методика исследования, которая не требует повреждений кожных покровов пациента. Метод позволяет получить снимок исследуемой части тела.
Рентгенологическое исследование назначается в следующих случаях:
- При любых травмах, в том числе вывихах и переломах.
- При хромоте.
- При частичной или полной потере подвижности конечностей.
- При наличии дискомфортных или болевых ощущений.
Рентген для диагностики артрита назначается при наличии следующих симптомов:
- Симметричное поражение суставов.
- Появление припухлостей и покраснений.
- Скованность движений.
- Усиление болевого синдрома в ночное время.
- Появление ревматоидных узлов.
- Деформация конечностей.
Рентген проводится не только в целях диагностики артрита, но и для выявления других проблем, связанных с суставами.
Противопоказания к исследованию
Беременность – единственное серьезное противопоказание
Беременность – единственное серьезное противопоказание для проведения рентгенологического исследования. Это обуславливается тем, что рентгеновские лучи отрицательно влияют на развитие плода.
Кроме этого, проведение рентгена не рекомендуется в следующих случаях:
- При наличии кровотечений.
- Людям, у которых повышена чувствительность к йоду.
- При туберкулезе.
- При тяжелых заболеваниях почек и печени.
- При наличии патологий эндокринной системы.
- При повышенном сахаре в крови.
Вышеперечисленные причины не являются прямым противопоказанием. Если рентгенологическое исследование необходимо, то оно проводится, не смотря на данные состояния.
Рентгенологические признаки артрита
Рентген суставов стоп при артрите
Признаки артрита на рентгене зависят от стадии заболевания. На начальных этапах не всегда удается поставить верный диагноз, опираясь лишь на рентген. В этих случаях необходимы дополнительные диагностические меры.
Рентген позволяет оценить степень повреждения суставов, и насколько сильно прогрессирует патологический процесс. Поэтому будет ли виден артрит на рентгене, зависит от стадии заболевания.
1 стадия
Признаки артрита на 1 стадии на снимке практически не выражены. В этом случае патология имеет лишь минимальные клинические проявления, которые не отображаются на рентгенограмме.
Диагноз ставится на основании симптоматики и дополнительных диагностических мер. Жалобы на ноющие боли в суставах, отечность и дискомфорт могут говорить о начале развития ревматоидного артрита. Но стоит учитывать, что такую же симптоматику имеет остеопороз. Околосуставной остеопороз виден на рентгенограмме.
2 стадия
На 2 стадии ревматоидного артрита заболевание приобретает более выраженные клинические проявления. Рентгенография суставов позволяет рассмотреть уменьшение сочленений кости и другие проявления патологии:
- Появление эрозий на поверхности хряща. На 2 стадии эрозии единичны.
- Снижение минеральной плотности ткани.
- Появление отечности суставной полости.
На этом этапе у пациента усиливается симптоматика артрита. Боли в суставах становятся интенсивными, боль не купируется без использования нестероидных противовоспалительных средств. Прогрессирует скованность движений.
На второй стадии признаки поражения суставов становятся заметны
3 стадия
Данная стадия артрита имеет уже типичную клиническую картину. Кроме вышеперечисленных проявлений, диагностируемых на 1 и 2 стадии, наблюдается ярко выраженная деформация суставов и формируется подвывих.
Рентген на 3 стадии ревматоидного артрита позволяет рассмотреть следующие изменения:
- Прогрессирует остеопороз, суставная щель становится крупнее в размерах.
- Эрозии приобретают множественный характер.
- Подвывихи суставов заметны на снимке, особенно ярко проявляются на мелких суставах.
На данной стадии к симптомам добавляются воспаление сосудов на ногтевой пластине, нейропатия и плевриты. Болевой синдром не купируется приемом медикаментов, в некоторых случаях могут потребоваться инъекции с обезболивающим препаратом.
4 стадия
Ревматическое заболевание на 4 стадии является необратимым. На данном этапе появляется большая вероятность появления осложнений.
На рентгенограмме специалист видит все ту же клиническую картину, что и на 3 стадии. Существует лишь одно отличие – появление анкилозов. Анкилоз – это необратимое сращение между поверхностями суставов. Щель между суставами уменьшается или исчезает совсем.
Пациент замечает следующие изменения:
- Болевые ощущения могут появляться как при движении, так и в состоянии покоя. Боль высокой интенсивности.
- Значительно ограничены движения по причине деформации суставов.
- При появлении анкилозов движения становятся практически невозможными.
Данные признаки появляются в среднем через 10 лет от начала прогрессирования патологии. Современные методики исследования позволяют диагностировать заболевание на ранней стадии, что значительно упрощает процесс лечения.
Принципы лечения на различных стадиях
Лечение ревматоидного артрита курсами массажа
Не существует стандартной схемы лечения артрита, которая бы подходила каждому пациенту. При назначении терапии врач опирается на симптоматику патологии, возраст пациента и его общее состояние. Рентгенологическое исследование является обязательным, так как оно помогает точно определить стадию заболевания. От стадии будет зависеть принцип лечения.
Особенности лечения на 1 стадии:
- Ограничить физическую нагрузку и подъем тяжестей. Разрешается выполнять специальный комплекс упражнений ЛФК для ускорения процесса лечения. Время гимнастики не должно превышать 40 минут.
- Людям, которым тяжело выполнять комплекс упражнений, необходимо ежедневно уделять 30 минут для пешей прогулки.
- Лечение подразумевает профилактические меры, так как затруднительно точно подтвердить наличие артрита.
- При повреждениях коленного сустава рекомендуется носить бандаж.
- Рекомендуется заниматься плаванием, но не перегружать организм физической нагрузкой.
- Медикаментозные препараты на этой стадии не назначаются. При сильном болевом синдроме разрешается принимать обезболивающие средства.
Начальная стадия заболевания подразумевает постоянное наблюдение у врача. Необходимо регулярно проводить диагностическое обследование, чтобы контролировать прогрессирование патологии.
Особенности лечения на 2 стадии:
- Терапия основывается на базисном лечении. Препараты назначаются врачом с учетом всех индивидуальных особенностей пациента.
- Дополнительно к базисным препаратам рекомендован прием фолиевой кислоты.
- Промежуток между обследованиями не должен превышать 6 месяцев.
- Для купирования болевых ощущений назначается прием НПВС.
- В обязательном порядке необходимо выполнять физические упражнения, которые помогут избежать осложнений и притормозить прогрессирование ревматоидного артрита.
- Некоторым пациентам назначается санаторное лечение, в которое входят физиопроцедцры, грязевые ванны и бальнеотерапия.
- Для снятия болевых и дискомфортных ощущений, а также избавления от отечности рекомендован курс массажа.
Если лечение на 2 стадии начато своевременно, то это поможет остановить дальнейшее прогрессирование патологии или добиться полного выздоровления.
Особенности лечения на 3 стадии:
На 3 стадии не всегда удается добиться выздоровления. Лечебные меры направлены на то, что бы остановить дальнейшее развитие артрита.
- Лечебная физкультура, пешие прогулки и физиолечение также необходимы, как и на предыдущих стадиях.
- При сильном болевом синдроме, который не купируется нестероидными противовоспалительными средствами, назначают препараты группы глюкокортикостероидов.
- Препараты из базисной группы подбираются индивидуально, на 3 стадии их дозировка может быть увеличена.
- Возможно назначение гормональных медикаментов, которые принимаются как перорально, так и вводятся инъекционно.
- Стойкие деформации являются показанием для оперативного вмешательства.
- В тяжелых случаях целесообразен прием генноинженерных биологических медикаментов.
При достижении ремиссии обязательны регулярные обследования, а также соблюдение всех профилактических мер.
Особенности лечения на 4 стадии:
Последняя стадия является самой тяжелой, добиться полного выздоровления практически невозможно. На этой стадии все меры направлены на достижение стойкой ремиссии и предотвращение осложнений.
- Лечение базисными препаратами подразумевает увеличение дозировки.
- Глюкокортикостероиды вводятся инъекционно в сами суставы. Это позволяет избавиться от болевого синдрома.
- В некоторых случаях при сильной боли рассматривается вопрос об использовании наркотических обезболивающих.
- Физиотерапевтические меры принимаются регулярно, без перерывов.
- При возможности крупные суставы заменяют на протезы.
- Начало лечения проводят в условиях стационара.
На последней стадии артрит способен принести серьезные осложнения, в редких случаях возможна инвалидность. Своевременное обследование и лечение поможет избежать этих проблем. Даже при переходе заболевания в стадию ремиссии лечение не отменяют, возможна корректировка дозировки препаратов.
Источник