Артроз после перелома лучевой кости руки
Артроз лучезaпястного сустава встречается не очень часто. В основном он бывает посттравматическим, то есть развивается как осложнение после вывиха или перелома костей запястья (надо уточнить, что обычно артроз возникает не сразу, а спустя несколько недель или месяцев после травмы).
Для артроза лучезапястного сустава характерны такие симптомы, как хруст в суставе при движеиии и болевые ощущения, возникающие только при определенных движениях или при крайних положениях сгибания-разгибания сустава — т.е. при попытке согнуть-разогнуть сустав по максимуму, «до упора». В покое, без движения боли появляются лишь в том случае, если человек несколькими часами ранее перегрузил больной сустав.
Подвижность лучезапястного сустава при артрозе всегда бывает снижена на 30-50 %. Но внешний вид пораженного артрозом лучезапястного сустава остается практически неизмененным — со стороны он выглядит почти здоровым либо сустав деформируется совсем немного. Сильные деформации лучезапястного сустава при артрозе возникают лишь тогда, когда заболевание было спровоцировано переломом костей запястья с их смещением.
Внимание! Надо помнить, что лучезапястный сустав — одно из «излюбленных мест» воспаления при ревматоидном артрите. И важно не спутать артроз лучезапястного сустава с этим тяжелым заболеванием. К счастью, отличить артроз от артрита обычно бывает довольно просто. При артритах, в отличие от артроза, болевые ощущения чаще всего сильнее проявляются в покое, глубокой ночью или под утро.
При движении боли, напротив, часто уменьшаются (хотя крайние попытки сгибания-разгибания сустава при артрите, как и при артрозе, тоже почти всегда бывают болезненными). После полудня, особенно к вечеру, артритные боли почти всегда совсем затихают — до глубокой ночи.
Внешний вид лучезапястных суставов, пораженных ревматоидным артритом, как правило, значительно меняется: наблюдается либо выраженный отек и «набухание» лучезапястного сустава, либо «зона провала» в области этого сустава при атрофии его мышц.
Характерно также, что при артритах поражение одних только лучезапястных суставов бывает крайне редко — любой артрит чаще всего приводит к воспалению сразу нескольких суставов; и напротив, артроз лучезапястного сустава — это изолированная посттравматическая патология, затрагивающая обычно один-единственный поврежденный лучезапястный сустав. Еще один отличительный момент: общее состояние болеющих артрозом лучезапястного сустава обычно не меняется, а при артрите могут отмечаться повышенная температура, слабость, ознобы, ломота в теле и т. д.
Механизм развития артроза лучезапястного сустава
Как уже было сказано выше, артроз лучезапястного сустава чаще всего бывает посттравматическим и развивается обычно после переломов и вывихов костей запястья. Но, кроме того, случаются еще и «профессиональные» артрозы лучезапястного сустава, связанные с его профессиональной перегрузкой или микротравмами. Такие перегрузки и микротравмы нередко возникают у спортсменов и у рабочих строительных специальностей, активно нагружающих кисти рук.
Еще артроз лучезапястного сустава часто развивается у людей, которые в силу своей профессии вынуждены много работать отбойным молотком, дрелью с перфоратором и т. п. Ведь в таких случаях к перегрузкам и микротравмам добавляется еще один повреждающий фактор — вибрация.
В результате вышеперечисленных нвблагоприятных воздействий сустав начинает, как говорят врачи, «деградировать»: мелкие косточки лучезапястного сустава деформируются, а суставной хрящ теряет часть своей влаги, становится сухим и менее гладким, шероховатым. Вдобавок к тому он истончается и теряет свою способность амортизировать нагрузку на кости сустава. И в довершение неприятностей в суставе может уменьшиться количество здоровой суставной жидкости, выполняющей «смазывающую» функцию при движении суставных составляющих.
Все это приводит к появлению тех неприятных симптомов, о которых говорилось выше: к снижению подвижности лучезапястного сустава, появлению в нем хруста и болевых ощущений при движении.
Диагностика артроза лучезапястного сустава
Во-первых, необходимо провести рентгеновсвое исследование запястья, чтобы уточнить степень артрозных изменений в больном лучезапястном суставе. А еще для того, чтобы не пропустить возможный воспалительный процесс (т.е. артрит).
И, во-вторых, опять-таки с целью «не прозевать» артрит, необходимо провести анализы крови: клинический (из пальца) и анализ на ревмопробы (из вены). Характерно, что при артрозе показатели анализов крови из пальца и из вены остаются в пределах нормы, а при артритах почти всегда наблюдаются некоторые отклонения (повышение таких показателей, как СОЭ, С-реактивный белок, серомукоид, мочевая кислота, изменение уровня глобулинов и др.).
Лечение артроза лучезапястного сустава
Правильное лечение артроза лучезапястного сустава почти всегда дает хороший результат. Но так происходит только в том случае, если мы можем устранить то повреждающее воздействие, которое привело к болезни, — если мы предотвратим дальнейшую перегрузку сустава, исключим возможность повторных микротравм, иммобилизируем лучезапястный сустав фиксирующей повязкой или специальным ортопедическим напульсником и т.д. В такой ситуации лечение артроза лучезапястного сустава почти наверняка пройдет успешно.
Если же наш пациент продолжает перегружать руку или продолжает работать на травматичной работе, не позаботившись о защите сустава с помощью каких-либо ортопедических приспособлений (например, напульсников), эффект от лечения будет сведен к нулю либо окажется минимальным и кратковременным.
Теперь поговорим о тех лечебных процедурах, которые приносят при артрозе лучезапястного сустава максимальную пользу.
Во-первых, как и при любых видах артрозов, нам нужно позаботиться о насыщении поврежденных хрящей сустава специальными питательными веществами — хондропротекторами. О курсовом лечении артроза хондропротекторами подробно рассказано здесь >>
Во-вторых, надо постараться восстановить «суставную игру» , т.е. вернуть подвижность сочленяющихся в лучезапястном суставе косточек. Для этого хорошо подходит мануальная терапия (метод мобилизации). Обычно 3-4 сеансов мануальной терапии бывает достаточно, чтобы максимально улучшить подвижность больного лучезапястного сустава.
Третья задача, стоящая перед нами при лечении артроза лучезапястного сустава, — улучшение в нем кровообращения и ускорение в суставе обмена веществ. Для решения подобной задачи у нас есть большой выбор лечебных процедур. Так, мы можем с успехом использовать:
- компрессы с бишофитом или медицинской желчью;
- лечебные грязи;
- озокерит;
- парафинотерапию;
- массаж или самомассаж с мазями на основе противовоспалительных веществ (вольтарен гель, фастум, долгит крем и др.);
- лазеротерапию;
- магнитотерапию;
- электорофорез.
И, наконец, при лечении самых тяжелых случаев артроза мы можем использовать метод насыщения больного сустава специальными «смазывающими» веществами — производными гиалуроновой кислоты (препараты остенил, ферматрон, го-он, гиастат и др). С помощью 3-5 инъекций гиалуроновой кислоты в больной сустав, проведенных после мануальной репозиции сустава (а иногда и без нее), удается резко улучшить состояние у 70-80 % пациентов (о препаратах гиалироновой кислоты подробно рассказано в главе 26).
А если проводить лечение комплексно, по всем четырем позициям (применение хондропротекторов, мануальная терапия, улучшение кровообращения в суставе и внутрисуставные инъекции препаратов гиалуроновой кислоты), результат терапии будет еще выше.
Статья доктора Евдокименко© для книги «Боль в ногах», опубликована в 2004 году.
Отредактирована в 2012г.
Все права защищены
Источник
Понятие перелома подразумевает нарушение опорной функции кости на длительное время, а вместе с ней страдают и двигательные функции связанных с ней мышц. Чтобы восстановить их и избежать осложнений, нужно непросто устранить повреждение, но и пройти курс реабилитации, включающий в себя различные лечебные методики.

Основы восстановления
Повреждение костной ткани, нервных окончаний при переломе лучевой кости, а также длительная неподвижность руки в период лечения становятся причиной длительной реабилитации после травмы. В восстановительный период пациенту обязательно назначают следующие процедуры:
- Физиотерапию – её нередко назначают еще до снятия гипса. Физиопроцедуры помогают ускорить процесс заживления тканей, снять спазмы мышц, болевой синдром и отёчность.
- Теплые ванны. Могут назначаться в начале реабилитации для снятия боли и мышечных спазмов. При этом рекомендуется выполнять несложные упражнения для восстановления двигательной функции.
- Массаж. В целом значительно ускоряет восстановление поврежденной конечности: улучшает кровообращение, снимает отечность, не позволяет развиться атрофическим процессам. Курс и техника массажа определяются состоянием кости и типом перелома.
- Лечебная физкультура (ЛФК). Обязательный элемент восстановительного периода при любых травмах.
Важно: некоторые процедуры, например, ЛФК и лечебный массаж нередко совмещаются между собой для большей эффективности.
Основные виды повреждения
У лучевой кости есть особенность – она довольно тонкая и хрупкая и нередко повреждается при падениях. Попытка предотвратить падение выставлением рук вперед с упором ладони – одна из самых частых причин перелома головки этой кости. При этом люди с дефицитом кальция нередко получают сложные многооскольчатые переломы.
В травматологии выделяют два главных типа травм лучевой кости – перелом Коллеса и перелом Смитта, которые различают по механизму появления. Кроме них существуют другие разновидности подобной травмы:
- Оскольчатая травма, при которой перелом кости происходит сразу в нескольких местах.
- Внутрисуставная травма, при которой происходит отрыв шиловидного отростка. Одновременно с этим может наблюдаться перелом сустава, который соединяет лучевую кость и запястье.
- Внесуставные переломы, которые не затрагивают суставную полость.
- Первичная и вторичная открытая травма: при первом типе повреждения сначала травмируется кожный покров, при втором его пробивает отломок кости.
Каждый тип повреждения имеет разные сроки заживления, которые также зависят от качества лечения и индивидуальных особенностей организма пациента. При наличии хронических заболеваний костей восстановление после перелома лучевой кости может значительно затянуться.
Важно: чтобы мышцы кисти и предплечья не атрофировались, необходимо проводить восстановительные процедуры с самого начала реабилитации.
В начальный период реабилитации у пациента наблюдается следующая клиническая картина:
- Синюшный оттенок кожи. Эффект происходит из-за травмы капиллярной сетки и нарушения кровообращения.
- Ограничение физической подвижности из-за болевого синдрома, рука может не сгибаться, быть малоподвижной.
- Визуальное укорочение конечности.
На разработку руки после перелома лучевой кости может уйти около 4–6 недель. В течение этого времени необходимо регулярно заниматься физиолечением и выполнять специальные упражнения.
Реабилитация после перелома лучевой кости руки в домашних условиях
Травмы лучевой кости очень распространены. Тем не менее, отлом кости в типичном месте без смещения, как правило, заживает быстро и не вызывает осложнений. Как разработать руку после перелома лучевой кости в домашних условиях:
- выполнять упражнения для восстановления анатомической подвижности;
- делать теплые ванны;
- ограничивать нагрузку на поврежденную конечность;
- делать дыхательные упражнения;
- соблюдать сбалансированный рацион с достаточным количеством кальция и других микро и макроэлементов.
Важно: в ранний период восстановления ЛФК следует проводить под наблюдением врача, так как есть риск получения повторной травмы.
Анатомическая подвижность
Реабилитацию после перелома лучевой кости со смещением важно начинать с нормализации двигательных функций. Для этого достаточно выполнять следующие упражнения:
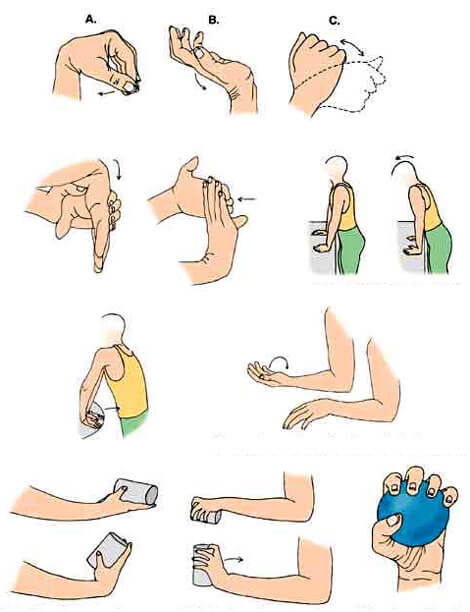
- Сильно сжать кулак. При реабилитации после снятия гипса сделать это может быть довольно трудно, как и удерживать в руке достаточно тяжелые предметы. Чтобы облегчить себе задачу для начала можно разминать в пальцах достаточно крупный кусок пластилина или специальную антистрессовую игрушку. Это упражнение может послужить разминкой перед более сложными нагрузками.
- Сесть за стол, в кресло или на диван, соединить ладони и наклонять их в разные стороны по очереди. Важно делать это осторожно, не провоцируя сильный болевой синдром.
- Крутить в ладонях два теннисных или резиновых мяча.
- Бросать теннисный мяч в стену и ловить его при отскоке.
Все эти упражнения помогают вернуть в норму основные двигательные функции, буквально помогая мышцам «вспомнить», как они действовали до перелома.
Упражнения на столешнице
Существует целый комплекс упражнений, выполняющихся за столом. Как делать упражнения:
- Положить ладонь на стол, сжимать её в кулак и расслаблять;
- Из того же положения поочередно поднимать пальцы до появления слабой боли. Делать до 6 подходов каждого пальца;
- Плотно уложить ладонь на столешницу. Раздвигать и сдвигать пальцы, до появления несильной боли;
- Потирать большим пальцем все остальные, как бы делая легкий массаж и одновременно разрабатывая кисть;
- Изображать игру на пианино, плотно простукивая пальцами столешницу;
- Упереться локтем в столешницу и поднять руку вертикально. Поочередно касаться большим пальцем остальных;
- Щелкать пальцами;
- В том же положении проводить большим пальцем по всем остальным снизу вверх, от основания к кончикам, будто снимая с них кольца;
- Нажимать большим пальцем на подушечки других пальцев;
- Соединить ладони и медленно поворачивать их из стороны в сторону;
Упражнения следует выполнять по 2–3 раза в день, начиная с 6 подходов и постепенно увеличивая нагрузку. В первые дни рука будет быстро и сильно уставать, поэтому нужно давать ей достаточно отдыха, чтобы не нанести новую травму. Во время лечебной физкультуры придется терпеть легкий болевой синдром, но важно не допускать его усиления. Правильное выполнение данных упражнений способствую быстрому восстановлению после перелома лучевой кости со смещением.
Водная терапия
Теплые ванны хорошо помогают ослабить боль и снять напряжение после упражнений. Нужно опустить предплечье в теплую (около 36 градусов) воду. Ребро ладони при этом должно стоять на дне емкости. В воде нужно сжимать и разжимать руку, поочередно поднимать пальцы, затем осторожно сгибать кисть в разные стороны, выполнять вращающие движения. Также можно переворачивать ладонь в воде вверх и вниз, касаясь тыльной и внешней поверхностью дна. Все упражнения нужно повторять не менее 6 раз, а весь комплекс необходимо выполнять как минимум раз в день.
Массаж
Массаж нередко назначают еще когда рука находится в гипсе. Для этого в нем проделывают небольшие отверстия, через которые массажист воздействует на руку с помощью друза с тупым наконечником.
После снятия гипса массаж становится интенсивнее, но делать его важно все так же осторожно, проводя пальцами по всему предплечью продольными и поперечными движениями. Затем конечность растирают, слегка надавливая, и наконец, разминают пальцами, что помогает нормализации кровотока.
Последняя стадия массажа — воздействия с вибрацией. С помощью специальных аппликаторов и массажеров конечность поглаживают, слегка надавливая. Для лучшего эффекта при массаже обычно используют пихтовое масло, смешивая его с мазями, которые обладают противоотечным и разогревающим эффектом.

Физиотерапия
Физиотерапия помогает ускорить заживление тканей и устранить неприятные симптомы травмы. При переломах лучеой кости используются следующие процедуры:
- Воздействие электромагнитного поля на низких и высоких частотах. Способствует регенерации тканей, снимает болевой синдром, устраняет отеки.
- Облучение ультрафиолетом. Способствует улучшенному синтезу витамина D, который необходим для нормального усвоения кальция – основы костной ткани.
- Электрофорез кальция. Под воздействием магнитного поля под кожу проникают положительно заряженные ионы, способствующие повышению концентрации кальция в организме.
Важно: все физиотерапевтические процедуры преследуют цель ускорить процесс восстановления. Они должны назначаться врачом и проходить под его наблюдением, так как при бесконтрольном применении могут навредить организму в целом и замедлить процесс восстановления.
Питание
Чтобы ускорить процесс реабилитации, следует обратить внимание на свой рацион: он должен быть насыщен кальцием, микро и макроэлементами. В ежедневные приемы пищи должны входить каши из серых круп на воде, свежие овощи, сыры и кисломолочные продукты.
Кальций можно принимать в виде таблеток или получать в домашних условиях, перетирая яичную скорлупу в порошок и съедая по половине чайной ложки два раза в день, добавив каплю лимонного сока. Также важно употреблять капусту, орехи, рыбу, так как эти продукты содержат много кальция, который важен для сращивания тканей кости. А чтобы он хорошо усваивался, нужен кремний, который содержится в редиске, цветной капусте, маслинах.
Как долго срастается
Длительность процесса реабилитации зависит от состояния здоровья пациента, его возраста, а также причин и тяжести перелома. Восстановление после перелома со смещением обычно происходит в течение двух месяцев, без смещения – в течение месяца. При этом необходимо, чтобы пациент точно соблюдал указания лечащего врача, следовал диете, регулярно проходил физиотерапевтические процедуры и выполнял лечебную гимнастику.
Видео по теме
Повреждение лучевой кости — распространенная и не слишком тяжелая травма, после которой можно полностью восстановить функции повреждённой конечности. Тем не менее, этот процесс потребует от пациента терпения и силы воли, так как выполнение лечебной гимнастики связано с преодолением болевого синдрома и усталости.
Источник
Согласно статистике, во время падений чаще всего травмируется лучезапястный сустав. Виной всему защитный рефлекс. Теряя равновесие, человек выставляет вперед верхнюю конечность, потому основной удар приходится на руку. Артроз лучезапястного сустава относится к отдаленным последствиям переломов, вывихов или других травм запястья. В здоровом суставе изменения возникают крайне редко, риск развития заболевания намного выше у людей, чья профессия связана с нагрузкой на кисть или постоянной вибрацией (сварщики, маляры, строители, дальнобойщики).

Строение запястья
При остеоартрозе поражается костная и хрящевая ткань, нарушается синтез синовиальной жидкости, что приводит к появлению болей в суставах, ограниченности движений. Лучезапястный сустав – это сложный механизм, благодаря слаженной работе всех его элементов человек способен себя обслуживать, выполнять точные движения кистью. Особенности строения сустава представлены ниже.
- Суставная поверхность образована лучевой костью и шиловидным отростком локтевой кости с одной стороны и косточками запястья с другой.
- Костные структуры укреплены с помощью связок.
- Суставная капсула тонкая, потому легко травмируется.
- Кости покрыты гиалиновым хрящом, который выполняет защитную и амортизационную функцию, смягчает движения.
- Суставный хрящ состоит из коллагена, хрящевых клеток и хондроитин сульфата, он не имеет собственных нервных волокон или сосудов, питание происходит за счет синовиальной жидкости.
Механизм развития артроза
Артроз лучезапястного сустава руки в большинстве случаев возникает после травм, на фоне врожденных аномалий строения костей, при значительной нагрузке на запястье. Вследствие вышеперечисленных факторов ухудшается кровоснабжение в суставе, коллаген утрачивает свои свойства, хрящ становится менее прочным, начинает разрушаться. Продукты распада оседают в капсуле сустава, вызывая реактивные изменения в нем. Синовиальная жидкость становится менее вязкой за счет снижения количества гиалуроновой кислоты, в то же время увеличивается количество ферментов, которые непосредственно расщепляют связи между коллагеном и другими белками.
Кости вовлекаются в процесс в последнюю очередь. На первоначальных этапах наблюдается снижение плотности костной ткани, в дальнейшем она разрастается, образуя остеофиты.
 Костные выросты ограничивают объем движений, параллельно возникает рефлекторный спазм мышц вокруг сустава, что ухудшает ситуацию. Во время физических нагрузок происходит растяжение воспаленной капсулы, как результат, человек жалуется на боль во время движений.
Костные выросты ограничивают объем движений, параллельно возникает рефлекторный спазм мышц вокруг сустава, что ухудшает ситуацию. Во время физических нагрузок происходит растяжение воспаленной капсулы, как результат, человек жалуется на боль во время движений.
Деформирующий артроз лучезапястного сустава имеет некоторые особенности. В отличие от других дегенеративно-дистрофических заболеваний, данная патология не связана с возрастными изменениями хрящевой ткани. Лучезапястный сустав испытывает небольшую нагрузку по сравнению с тазобедренным, коленным или голеностопным суставом. Потому говорить о возрасте как об основной причине развития артроза запястья нецелесообразно.
Факторы риска артроза лучезапястного сустава:
- травмы (вывихи, переломы, трещины, разрывы связок или мышц);
- чрезмерная нагрузка на сустав (маляры, строители, машинистки, офисные работники);
- длительное воздействие вибрации (характерно для людей, которые работают с отбойными молотками, дрелью, перфоратором);
- перенесенные инфекционные заболевания (остеомиелит, туберкулезное поражение костей, реактивный артрит).
Клиническая картина
 Симптомы артроза лучезапястного сустава развиваются постепенно, от возникновения первых признаков до существенного ухудшения состояния может пройти от 2-3 месяцев до года. Выделяют несколько стадий заболевания, основные из них представлены ниже.
Симптомы артроза лучезапястного сустава развиваются постепенно, от возникновения первых признаков до существенного ухудшения состояния может пройти от 2-3 месяцев до года. Выделяют несколько стадий заболевания, основные из них представлены ниже.
- На первоначальных этапах возникают неприятные ощущения в запястье при физической нагрузке, боль имеет тупой, ноющий характер, полностью проходит в покое. Во время движений человек может услышать небольшой хруст (крепитацию) в суставе. Как правило, симптомы выражены минимально, пациент не обращает на них внимания.
- На второй стадии боль появляется при любой нагрузке, максимально выражена в начале движений, затем немного уменьшается. Человеку тяжело взять предмет в руку, работать за компьютером, готовить еду. На этом этапе заметно уменьшается объем движений в суставе. Хруст становится более выраженным, появляется быстрая утомляемость мышц.
- Третья стадия является самой тяжелой. Любые движения сопровождаются болью, неприятные ощущения наблюдаются даже в покое. Постепенно развивается тугоподвижность, сустав деформируется за счет костных разрастаний.
Обратите внимание! Для артроза не характерны покраснение кожи, отек, повышение температуры. Эти признаки могут развиваться вторично, они свидетельствуют о присоединении инфекции.
Важную роль в постановке диагноза играют не сами симптомы, а их характер. Следует учитывать время появления боли, что ее провоцирует, в какой ситуации самочувствие улучшается.
Основные проявления артроза:
- боль имеет механический или стартовый характер, то есть возникает во время движений, уменьшается в покое;
- крепитация или хруст в суставе во время движений;
- ограничение подвижности запястья;
- при прогрессировании заболевания возникает костная деформация сустава.
Диагностика
Золотым стандартом диагностики артроза лучезапястного сустава является рентгенологическое исследование. Лабораторные тесты в большинстве случаев проводятся с целью дифференциальной диагностики. Также важную роль играет сбор жалоб и осмотр пациента.
 Основные этапы диагностики артроза представлены ниже.
Основные этапы диагностики артроза представлены ниже.
- Врач выслушивает жалобы пациента, задает уточняющие вопросы.
- Необходимо установить связь с травмой или профессиональной нагрузкой на сустав.
- При осмотре кожа не изменена, может наблюдаться незначительная припухлость, сустав деформирован за счет костных выростов.
- Объем движений снижается на 30-40%.
- В общем анализе крови изменения отсутствуют или наблюдается незначительное повышение СОЕ. Высокие показатели лейкоцитов, скорости оседания эритроцитов, появление белков острой фазы свидетельствуют о воспалении. В таком случае диагноз следует пересмотреть, данные признаки указывают на артрит.
- Уровень мочевой кислоты при артрозе не повышается.
- Ревматоидный фактор в крови отсутствует.
- Посттравматический артроз лучезапястного сустава можно определить с помощью рентгенологического исследования. На снимке наблюдается сужение суставной щели, остеопороз. Основной дифференциальный признак артроза – появление костных разрастаний в суставе (остеофитов).
Методы лечения артроза лучезапястного сустава
Существуют три основные цели лечения при остеоартрозе:
- предотвращение дальнейшего разрушения хрящевой ткани;
- устранение болевого синдрома;
- возобновление полного объема движений в суставе.
Своевременно начатое лечение артроза лучезапястного сустава руки позволяет снизить риск осложнений, в кратчайшие сроки возобновить подвижность в конечности. На сегодняшний день наиболее эффективным является комплексный подход ведения пациентов с артрозом. Основные направления в лечении представлены ниже:
- медикаментозная терапия;
- физиопроцедуры;
- массаж;
- диета;
- лечебная гимнастика;
- хирургическое вмешательство (артродез).
Медикаментозное лечение
 Основную роль в лечении остеоартроза играют противовоспалительные препараты. Дополнительно назначаются хондропротекторы, витамины, глюкокортикоиды. Кратность приема, длительность курса лечения определяет врач после оценки состояния пациента. Самостоятельно принимать препараты запрещено. Это может привести к передозировке, возникновению побочных явлений.
Основную роль в лечении остеоартроза играют противовоспалительные препараты. Дополнительно назначаются хондропротекторы, витамины, глюкокортикоиды. Кратность приема, длительность курса лечения определяет врач после оценки состояния пациента. Самостоятельно принимать препараты запрещено. Это может привести к передозировке, возникновению побочных явлений.
Наиболее эффективные препараты представлены ниже.
- Нестероидные противовоспалительные средства (НПВС) имеют как противовоспалительное, так и обезболивающее действие. Препараты назначаются курсами от нескольких дней до 2-3 недель. НПВС противопоказаны при наличии язвенной болезни желудка или двенадцатиперстной кишки, желудочно-кишечном кровотечении в прошлом. Наиболее распространенный способ применения лекарств – пероральный (в виде таблеток). Если необходимо в кратчайшие сроки достичь результата, препараты можно вводить внутримышечно или внутривенно. Наиболее широко применяются следующие средства:
- диклофенак;
- нимесулид;
- ибупрофен;
- мелоксикам;
- целекоксиб.
- Хондропротекторы предотвращают разрушение хрящевой ткани, улучшают кровоток в суставе, способствуют восстановлению поврежденных клеток. Препараты данной группы применяются длительно (3-5 месяцев). В большинстве случаев хондропротекторы выпускаются в виде таблеток, но существует внутрисуставный способ введения лекарств. Наиболее эффективные средства представлены ниже:
- дона;
- терафлекс;
- румалон;
- артра;
- структум.
- При неэффективности вышеупомянутых средств в схему лечения добавляются глюкокортикоиды (дипроспан, гидрокортизон, метилпреднизолон) короткими курсами. Инъекции не следует проводить чаще 3-4 раз в год.
- Мазь – эффективное вспомогательное средство для лечения остеоартроза. Существуют гели с противовоспалительным, обезболивающим или согревающим действием. Широко используются следующие лекарства: долгит, вольтарен, фастум гель, диклак гель, кетопрофен гель.
- Улучшающие микроциркуляцию препараты (пентоксифиллин, трентал) назначаются в период восстановления.
Физиотерапевтическое лечение
 Посещение физиокабинета позволяет уменьшить боль в суставе, восстановить подвижность в запястье, улучшить кровоток. У некоторых пациентов удается снизить дозу нестероидных противовоспалительных средств на фоне физиотерапии.
Посещение физиокабинета позволяет уменьшить боль в суставе, восстановить подвижность в запястье, улучшить кровоток. У некоторых пациентов удается снизить дозу нестероидных противовоспалительных средств на фоне физиотерапии.
Основные направления в лечении:
- электрофорез;
- парафинотерапия;
- лазеротерапия;
- ультразвук;
- ударно-волновая терапия.
Обратите внимание! Эффект достигается после посещения 10-12 процедур. Потому главное правило физиотерапевтического лечения – регулярность.
Физиопроцедуры противопоказаны при остром воспалительном процессе в суставе, высокой температуре тела, наличии гнойничковых высыпаний на коже, тяжелой сердечной или дыхательной недостаточности.
Особенности питания
Диета при артрозе основана на принципах правильного питания с некоторыми поправками. В рационе должен присутствовать желатин и богатые кальцием продукты.
 Рекомендации по питанию:
Рекомендации по питанию:
- необходимо исключить из рациона жаренные, жирные продукты, фастфуд;
- предпочтение следует отдавать вареным, приготовленным на пару блюдам;
- фрукты и овощи должны составлять 60% рациона;
- источником углеводов могут быть крупы, овощи и фрукты, цельнозерновой хлеб, макароны твердых сортов;
- следует выбирать десерты на основе желатина: суфле, фруктовое желе, зефир;
- среди белковых продуктов наиболее полезными являются творог, сыр, молоко, яичный белок, курица, кролик, индейка, рыба;
- источником жиров могут быть растительное масло, орехи, авокадо;
- важный пункт правильного питания – употребление достаточного количества воды (2 л) при отсутствии противопоказаний.
Лечебная физкультура и массаж
Занятия следует начинать после разрешения врача реабилитолога, в противном случае можно усугубить ситуацию. Во время выполнения упражнений самочувствие не должно ухудшаться, если возникли боль, головокружение или слабость, занятия следует прекратить.
Массаж может применяться как самостоятельная процедура, так и в комплексе с гимнастикой. Начинать рекомендовано с плавных массирующих движений вокруг лучезапястного сустава. Следует воздержаться от грубых, сильных нажимов или щипков. Массаж позволяет расслабить мышцы, улучшить кровоток в месте повреждения, ускорить восстановительные процессы.
ЛФК для лучезапястного сустава разрабатывается врачом реабилитологом, также видео с зарядкой можно найти в интернете.
Наиболее эффективные упражнения представлены ниже.
- Необходимо занять удобное положение, руки вытянуть перед собой. Затем медленно сгибать кисть в кулак, задержаться в таком положении на 10 секунд, разжать кулак. Упражнение повторить 15 раз.
- Положение сидя или стоя. Пациент должен выполнять вращательные движения в лучезапястном суставе по 15 раз в каждую сторону. Упражнение можно выполнять как одновременно 2 руками, так и по очереди.
- Положение сидя, руки вытянуты перед собой, ладони опущены, кончики пальцев смотрят вниз. Необходимо поднять ладонь вверх, задержаться на несколько секунд, опустить руку в исходное положение, повторить 15 раз.
- Теннисный мячик или другой круглый предмет нужно положить в ладонь, максимально сжать его. Упражнение повторить 15 раз каждой рукой.
Ладонь лежит на столе, затем следует медленно поднимать пальцы вверх, не отрывая при этом запястья от стола. Количество повторений как в предыдущем упражнении.
Смотрите также:
Источник


