Артроз тазобедренного сустава диагностика лечение
Из этой статьи вы узнаете про симптомы и лечение артроза тазобедренных суставов, что это такое, как развивается дегенеративный процесс, причины и факторы риска. Степени, диагностика, прогноз на выздоровление.

Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Дата публикации статьи: 29.06.2019
Дата обновления статьи: 29.11.2019
Содержание статьи:
- Механизм развития заболевания
- Причины артроза тазобедренного сустава
- Три степени и 4 стадии патологии
- Характерные симптомы на разных этапах болезни
- Возможные осложнения
- Диагностика
- Методы лечения
- Профилактика
- Прогноз при заболевании
- Первоисточники информации, научные материалы по теме
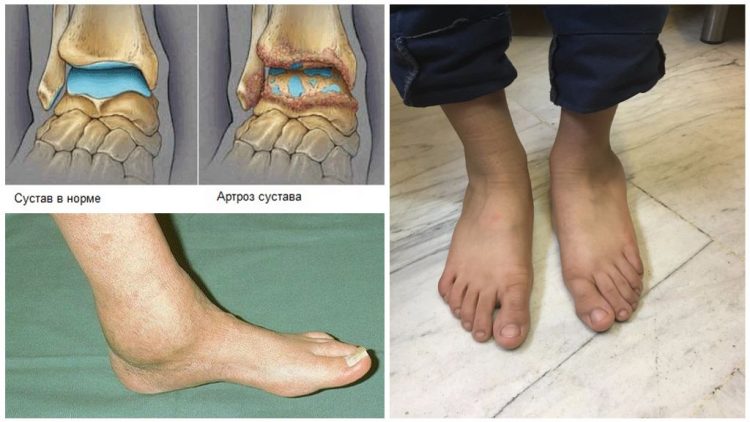
Артроз или остеоартроз тазобедренного сустава (коксартроз) – постепенно развивающееся, хроническое разрушение суставных хрящей и костей сустава.

При патологии состав синовиальной жидкости (жидкости в полости сустава) в капсуле сустава тазовой области меняется. Хрящевая ткань утрачивает эластичность, плотность, покрывается трещинами. Давление на кость увеличивается, это способствует появлению краевых разрастаний (шипов или остеофитов по краю сустава), образованию кист и эрозий. Происходит перерождение тканей, утрата их функций и разрушение.
 На рентгенограмме двусторонний коксартроз. Нажмите на фото для увеличения
На рентгенограмме двусторонний коксартроз. Нажмите на фото для увеличения
Патология появляется вследствие:
- постоянных нагрузок (например, из-за спортивных тренировок или избыточной массы тела);
- старения (возраст после 60 лет);
- снижения устойчивости хрящевой ткани из-за различных болезней: например, реактивный артрит, ревматоидный артрит; в структуре хряща снижается содержание воды и коллагена, он быстро разрушается даже при обычных нагрузках (ходьба, бег).
В начале заболевания человек ощущает боли при ходьбе, после нагрузки. Чуть позднее к симптомам присоединяется хромота к концу дня.
Со временем (в среднем через 3–5 лет) патология может стать причиной ограничения активных движений (сгибания, вращения, разгибания бедра), частичной или полной потери трудоспособности (это происходит в 98 % случаев).
Коксартроз (тазобедренный остеоартроз) неизлечим. Он прогрессирует в течение всей жизни.
Если в начале развития заболевания (1–2 стадия) изменения можно приостановить, то на более поздних стадиях (3–4 стадия) проблема решается хирургическим путем.
При появлении подозрений на заболевание обращаются к ревматологу, ортопеду.
Механизм развития заболевания
Тазобедренный сустав состоит из головки бедренной кости и вертлужной впадины, покрытых гладкими хрящами. Они обеспечивают плавное скольжение головки при движении.
 Строение тазобедренного сустава
Строение тазобедренного сустава
Под влиянием ряда факторов ткани сустава стареют быстрее:
- Начинается патология с изменения состава суставной жидкости.
- Происходит нарушение обмена веществ, «голодание» и гибель клеток хряща (хондроцитов).
- Со временем суставная поверхность разрыхляется, теряет упругость и прочность, трескается.
- Ухудшаются амортизирующие функции хряща, увеличивается давление на кости.
- Отломившиеся кусочки хряща провоцируют развитие воспаления и реактивного синовита (воспаление оболочки сустава после перенесенного инфекционного заболевания – гриппа, энтеровирусной инфекции, кори и др.).
- Костная ткань уплотняется, в ней появляются очаги ишемии (нарушенного кровоснабжения), кисты, эрозии.
- Чтобы скомпенсировать (уменьшить) давление на кость, хрящ по краям разрастается и окостеневает, образуя шипы (остеофиты).
В результате суставные поверхности костей разрушаются, сустав деформируется, движения в нем ограничивается. Окружающие мышцы заметно уменьшаются, теряют силу (атрофируются).
 Тазобедренный сустав в норме и при артрозе. Нажмите на фото для увеличения
Тазобедренный сустав в норме и при артрозе. Нажмите на фото для увеличения
На последующих стадиях заболевания деформируется походка (напоминает «утиную»). Больной переваливается с ноги на ногу, начинает сильно хромать, с трудом передвигается, а со временем становится инвалидом (не может обслуживать себя и ходить без посторонней помощи).
Как лечить артроз тазобедренного сустава? Лекарства действенны на первой стадии, на следующих – выходом является хирургическое вмешательство.
Причины артроза тазобедренного сустава
Причины развития патологии:
- чрезмерная нагрузка на сустав (спортивные тренировки, особенности профессии, избыточная масса тела);
- снижение прочности суставного хряща на фоне хронической патологии (например, при ревматоидном или реактивном артрите).
Развитие болезни может спровоцировать ряд условий:
| Процессы, провоцирующие развитие артроза | Патологии, уменьшающие прочность сустава |
|---|---|
Травмы, повреждения (переломы, трещины, разрывы связок) | Артрит (воспаление сустава) |
Операции: например, удаление мениска, пластика (восстановление целостности) связок | Проблемы с метаболизмом (подагра, гипоэстрогения (снижение уровня гормона эстрогена в крови) в менопаузе у женщин) |
Нарушение устойчивости ноги (плоскостопие; дисплазия – неправильное развитие тканей в результате врожденных нарушений) | Опухоли (саркома, кисты) |
Проблемы с позвоночником (сколиоз) | Системные заболевания соединительной ткани (ревматоидный артрит, системная красная волчанка) |
Ослабление мышц, связок вокруг сустава | Гемартроз (кровоизлияние в капсулу) |
Переохлаждение (гипотермия) | Остеохондропатия (асептический, то есть протекающий без участия микроорганизмов, некроз (омертвение тканей) кости) |
Гиподинамия (недостаточно подвижный образ жизни) | Хондроматоз (врожденный порок развития костной ткани, связанный с нарушением формирования хряща) |
Нарушение кровоснабжения тканей (мышц, связок) вокруг сустава | |
Остеохондроз |
 Перелом тазобедренного сустава – одна из причин коксартроза
Перелом тазобедренного сустава – одна из причин коксартроза
Факторы риска:
- пол (у мужчин заболевание развивается реже);
- наследственность (вероятность болезни родственников увеличивается в 2–3 раза).
Три степени и 4 стадии патологии
Заболевание развивается в несколько этапов. Каждая степень патологии характеризуется определенными изменениями:
Три степени болезни
| Степени артроза | Характерные изменения |
|---|---|
1 | Болевые ощущения в районе бедра после нагрузки, иногда отдающие в колено – обычно проходят после сна или отдыха |
2 | Боли усиливаются, ощущаются по ночам, отдых не всегда способствует их устранению Мышцы атрофируются и становятся меньше; сложно вращать внутрь и отводить бедро |
3 | Боли ощущаются без перерыва, становятся сильными; двигать суставом практически невозможно Конечность укорочена (из-за мышечной атрофии) |
 Три степени развития коксартроза. Нажмите на фото для увеличения
Три степени развития коксартроза. Нажмите на фото для увеличения
Четыре стадии
У коксартроза существуют 4 стадии изменений, которые можно увидеть на рентгене.
| Стадии | Признаки коксартроза при рентгеновском обследовании |
|---|---|
1 | Симптомы артроза тазобедренного сустава незначительные Костные разрастания вертлужной впадины Суставная щель сужена |
2 | Появляются участки субхондрального остеосклероза (уплотнения костной ткани вокруг хряща при воспалении, опухолях и при иных состояниях) Сужение суставной щели составляет более 50 % Костные наросты увеличены, занимают оба края вертлужной впадины Деформация, неровные контуры, смещение головки тазобедренной кости |
3 | Массивные костные шипы на суставе Головка бедренной кости и вертлужная впадина увеличены, деформированы или разрушены Кисты и эрозии костей Суставная щель сильно уменьшена |
4 | Полное сращение суставной щели (сопутствующие симптомы соответствуют 3 степени заболевания) |
 Образование кисты костной ткани при коксартрозе. Нажмите на фото для увеличения
Образование кисты костной ткани при коксартрозе. Нажмите на фото для увеличения
Характерные симптомы на разных этапах болезни
На ранних стадиях человек испытывает боли после физических нагрузок. Постепенно признаки артроза нарастают, боли усиливаются, ощущаются постоянно, после отдыха не исчезают.
На 2–3 стадии походка меняется на переваливающуюся, напоминает «утиную». Человек начинает беречь конечность, аккуратнее наступать и не перегружать – в результате мышцы в ней атрофируются, и она становится короче, чем другая, появляется хромота.
По мере того как заболевание прогрессирует, больному все труднее наклоняться и совершать движения бедром. На последних стадиях происходит деформация сустава, что становится причиной полной неподвижности конечности и инвалидности.
Симптомы 1 стадии:
- Ноющая, притупленная боль, исчезающая после отдыха.
- Изредка неприятные ощущения в паховой области и колене.
Симптомы 2 стадии:
- боли при незначительном напряжении, по ночам, после отдыха («стартовые»);
- характерный хруст или треск во время движений;
- трудно сгибать и отводить конечность;
- формируются изменения походки, человек хромает, переваливается с ноги на ногу;
- мышцы спазмируются (непроизвольно сокращаются), со временем сильно уменьшаются, утрачивают силу.
Симптомы 3 стадии:
- боли ощущаются постоянно;
- выраженный хруст или треск;
- мышцы атрофированы;
- нога укорачивается (в 10 % случаев удлиняется) – из-за разрушения хряща и уменьшения его высоты;
- движения в суставе практически невозможны;
- человек практически не способен передвигаться без посторонней помощи.
При дальнейшем развитии патологического процесса наступает полная инвалидность.
 Пациент неспособен к самостоятельному передвижению без специального устройства
Пациент неспособен к самостоятельному передвижению без специального устройства
Возможные осложнения
- Отмирание тканей.
- Протрузия (продавливание) вертлужной впадины.
- Деформация позвоночника (кифоз и сколиоз).
- Артроз колена (гонартроз).
- Артрит, бурсит (острое воспаление тканей сустава).
- Анкилоз (сращение тканей, полная неподвижность ноги).

Диагностика
Основной метод диагностики тазобедренного артроза – рентгенография. С ее помощью определяют степень заболевания.
Иногда для определения состояния мягких тканей необходимо дополнительно пройти КТ или МРТ.
Показатели лабораторных анализов (общий и биохимический анализ крови, коагулограмма – тест на свертываемость крови, анализ мочи) при артрозе остаются без изменений.
Однако при сопутствующем воспалении синовиальной капсулы (реактивном синовите):
- увеличивается скорость оседания эритроцитов (СОЭ);
- повышается уровень сиаловых кислот и серомукоидов (вещества, косвенно указывающие на наличие воспаления).
 Дополнительные методы исследования: 1, 2 – рентгенография и МРТ тазобедренных суставов; 3 – анализ крови
Дополнительные методы исследования: 1, 2 – рентгенография и МРТ тазобедренных суставов; 3 – анализ крови
Методы лечения
На основании результатов диагностики врач определяет степень поражения сустава и как его лечить. Заболевание невозможно полностью вылечить. На первых двух стадиях его удается приостановить лекарствами. Позже восстановить подвижность можно только за счет эндопротезирования.
Консервативное лечение
Врач назначает комплекс медикаментов, которые устраняют боль, воспаление тканей, мышечный спазм, улучшают состояние хрящей.
Чем лечить больного в стадии обострения:
| Название группы препаратов | Эффект |
|---|---|
Хондропротекторы (Артра, Терафлекс, Эльбона) | Сдерживают и предотвращают разрушение хряща, улучшают состав синовиальной жидкости и питание хондроцитов |
Противовоспалительные негормональные препараты (Мовалис, Аркоксиа, Целебрекс) | Устраняют боль и воспаление |
Миорелаксанты (Мидокалм, Сирдалуд) | Снимают спазм |
Гормональные средства (Дипроспан, Кеналог) | Обладают обезболивающим, противоаллергическим, противоотечным и сильным противовоспалительным действием |
Сосудорасширяющие средства (Трентал) | Устраняют спазм, улучшают циркуляцию крови и усиливают поступление питательных веществ в околосуставные ткани, способствуют их быстрому восстановлению |
Мази, жидкости, крем для местного применения (Эспол, Никофлекс, Меновазин) | Улучшают микроциркуляцию и обмен в тканях, раздражают, обезболивают, снимают воспаление |
 Миорелаксанты для снятия мышечных и сосудистых спазмов
Миорелаксанты для снятия мышечных и сосудистых спазмов
Физиотерапия
Чтобы ускорить обмен веществ и восстановление тканей, болезнь лечат физиотерапевтическими методами:
- грязевыми аппликациями;
- перегреваниями с парафином или озокеритом («пахучий воск»; природное ископаемое нефтяной группы);
- электростимуляцией (воздействие импульсными токами различной частоты);
- лазеротерапией (лечение с помощью излучения оптического диапазона);
- ультразвуковой терапией (процедура излечивает высокочастотными механическими колебаниями);
- акупунктурой (иглоукалыванием);
- лечебным массажем.
Подвижность бедра также восстанавливают специальной процедурой – вытяжением (аппаратной тракцией). Растягивая капсулу сустава, придают правильное положение суставным поверхностям, снимают с них нагрузку. Заболевание лечится курсом из 10–12 процедур.
 Грязевые аппликации на бедра
Грязевые аппликации на бедра
Упражнения ЛФК
Для укрепления мышц и связок бедра при 1 и 2 степени заболевания назначают лечебную физкультуру.
В период восстановления упражнения выполняют под руководством и наблюдением врача-физиотерапевта (в стационаре).
Лечебная гимнастика:
- Лежа на животе, медленно поднимите ногу на 15–20 см, зафиксируйте и подержите, сколько сможете (до 30 секунд).
- Лежа на боку, медленно подтягивайте согнутые в коленях ноги к груди (насколько это возможно).
- Из того же положения ногу под собой согните в колене, другую выпрямите и приподнимите над полом на 45 градусов, удерживая 20–30 секунд.
- Лежа на спине, подложите руки под голову, расставьте согнутые в коленях ноги на ширину плеч. Медленно поднимайте таз, задерживайтесь в этом положении на 10–15 секунд, опускайте (эффект от упражнений будет, если артроз тазобедренного сустава лечить таким способом ежедневно).
- Выполняйте предыдущее упражнение, соединив колени вместе.
- Встаньте, расставьте ноги (на ширину плеч), наклонитесь и коснитесь стопы, не сгибая колен.
- Лежа на спине, поднимайте прямые ноги и тяните носки к голове, стараясь коснуться пола (за головой).
- В том же положении согните ноги в коленях, соедините их вместе, поворачивайте влево и вправо, стараясь коснуться коленями пола. Спину и плечи прижмите к полу.
- Сядьте, поставьте колени на ширину плеч, сводите и разводите колени (постепенно все шире).


 Упражнение с согнутыми в коленях ногах
Упражнение с согнутыми в коленях ногах
Каждое упражнение повторяйте ежедневно по 10–15 раз, делайте их медленно и без напряжения. При возникновении неприятных или болевых ощущений отменяйте занятия.
Когда нужна операция
Хирургическое вмешательство необходимо:
- если патология прогрессирует;
- когда пациента беспокоят сильные, непрекращающиеся боли;
- если деформация сустава мешает полноценно двигаться;
- на 3 стадии заболевания.
Артропластика
Артропластика – разновидность хирургической коррекции.
Ее производят на ранних стадиях заболевания при:
- деформации суставов;
- разрушении хрящей;
- появлении контрактуры (сращение тканей, фиксация бедра в вынужденном положении).
При артропластике суставные поверхности корректируют:
- Удаляют отломки, хрящевые разрастания, очаги некроза.
- Придают суставным поверхностям нормальную анатомическую форму (уменьшают, удаляют костные наросты) и шлифуют.
- Заполняют впадины и неровности пластическим материалом (искусственным имплантатом).
Затем анатомические части сустава совмещаются и укрепляются металлическими пластинами.
После артропластики:
- на 4–5 день пациенту разрешают садиться;
- через 1,5–2 недели – ходить, опираясь на костыли;
- через 3 недели – разрабатывать бедро с помощью ЛФК и ходить без костылей.
В этот же период назначают физиотерапевтические процедуры (лечебный массаж).
На полное восстановление уходит от 2 до 6 месяцев.
Эндопротезирование
Хирургическое лечение артроза тазобедренного сустава или замену искусственным имплантатом назначают на поздних стадиях, а также при деформациях суставов, которые невозможно скорректировать другими методами.
Техника эндопротезирования:
- удаляют хрящи вертлужной впадины и головку тазобедренной кости, шлифуют поверхность;
- имплантируют искусственную суставную впадину, а вместо головки сустава – шарнир на ножке;
- фиксируют имплантаты медицинским цементом или путем просверливания канала, в который ввинчивают протез;
- совмещают части сустава;
- проверяют его работу (сгибая-разгибая ногу);
- укрепляют металлическими пластинами.
 Эндопротезирование тазобедренного сустава
Эндопротезирование тазобедренного сустава
Период восстановления такой же, как и после артропластики.
Протез функционирует до 20 лет. В 97 % случаев функции ноги полностью восстанавливаются (разрешены даже спортивные нагрузки).
Профилактика
Для профилактики артроза необходимо предпринимать общие меры по укреплению здоровья:
- Откорректируйте диету с помощью врача.
- Ведите подвижный образ жизни.
- Берегите сустав от чрезмерных нагрузок.
- Не переохлаждайтесь.
- Откажитесь от неудобной обуви.
Чтобы предотвратить дальнейшее разрушение сустава при уже имеющемся артрозе рекомендуют:
- постоянно заниматься лечебной физкультурой;
- ежегодно осуществлять санаторно-курортное лечение;
- повторять курс лечебного массажа 2–3 раза в год.
Прогноз при заболевании
Коксартроз – одна из самых часто встречающихся и тяжелых форм деформирующего артроза (60 % случаев от всех артрозов). Заболевание невозможно излечить полностью. Оно прогрессирует на протяжении всей жизни.
На ранних стадиях (1 и 2) консервативными методами (упражнения ЛФК, массаж, медикаменты) можно приостановить развитие патологии, отсрочить появление выраженных симптомов на 5 лет (и больше).
На поздней стадии (3) болезнь приводит к обездвиживанию больного сустава (это инвалидность 1, 2 или 3 группы). В этом случае осуществляют эндопротезирование, после которого функции восстанавливаются в 97 % случаев.
Первоисточники информации, научные материалы по теме
- Европейские рекомендации (ESCEO) 2014 г. по лечению больных остеоартрозом. Бадокин В. В., «РМЖ» №30 от 24.12.2014.
https://www.rmj.ru/articles/khirurgiya/Evropeyskie_rekomendacii_ESCEO_2014_g_po_lecheniyu_bolynyh_osteoartrozom/ - Реабилитация больных с артрозами и повреждениями тазобедренного сустава. Тайлашев Михаил Михайлович, Салатин Петр Петрович, Моторина Ирина Геннадьевна.
https://cyberleninka.ru/article/n/reabilitatsiya-bolnyh-s-artrozami-i-povrezhdeniyami-tazobedrennogo-sustava - Терапевтическое лечение артроза тазобедренного сустава. Евдокименко П. В.
https://www.evdokimenko.ru/bibliografia.html - Остеоартроз тазобедренного сустава. Hip Osteoarthritis: A Primer.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5760056/ - Остеоартроз тазобедренного сустава: руководство физиотерапевта. Physical Therapist’s Guide to Osteoarthritis of the Hip.
https://redbudpt.com/2016/06/physical-therapists-guide-to-osteoarthritis-of-the-hip
Загрузка…
Источник
Коксартроз — это артроз тазобедренного сустава. Развивается постепенно, в течение нескольких лет, склонен к прогрессированию, может быть как односторонним, так и двухсторонним. Сопровождается болями и ограничением движений в суставе. На поздних стадиях наблюдается атрофия мышц бедра и укорочение конечности. Диагноз устанавливается на основании клинической симптоматики и результатов рентгенографии. На ранних стадиях коксартроза лечение консервативное. При разрушении сустава, особенно – у пациентов молодого и среднего возраста показана операция (эндопротезирование).
Общие сведения
Коксартроз (остеоартроз или деформирующий артроз тазобедренного сустава) – это дегенеративно-дистрофическое заболевание. Обычно развивается в возрасте 40 лет и старше. Может быть следствием различных травм и заболеваний сустава. Иногда возникает без видимых причин. Для коксартроза характерно постепенное прогрессирующее течение. На ранних стадиях применяются консервативные методы лечения. На поздних этапах восстановить функцию сустава можно только оперативным путем.
В ортопедии и травматологии коксартроз является одним из самых распространенных артрозов. Высокая частота его развития обусловлена значительной нагрузкой на тазобедренный сустав и широкой распространенностью врожденной патологии – дисплазии сустава. Женщины болеют коксартрозом немного чаще мужчин.
Коксартроз
Причины коксартроза
Выделяют первичный (возникший по неизвестным причинам) и вторичный (развившийся вследствие других заболеваний) артроз тазобедренного сустава.
Вторичный коксартроз может стать следствием следующих заболеваний:
- Дисплазий тазобедренного сустава.
- Врожденного вывиха бедра.
- Болезни Пертеса.
- Асептического некроза головки бедра.
- Инфекционных поражений и воспалительных процессов (например, артрита тазобедренного сустава).
- Перенесенных травм (травматических вывихов, переломов шейки бедра, переломов таза).
Коксартроз может быть как односторонним, так и двухсторонним. При первичном коксартрозе часто наблюдается сопутствующее поражение позвоночника (остеохондроз) и коленного сустава (гонартроз).
Факторы риска
К числу факторов, увеличивающих вероятность развития коксартроза можно отнести:
- Постоянную повышенную нагрузку на сустав. Чаще всего наблюдается у спортсменов и у людей с избыточной массой тела.
- Нарушения кровообращения, гормональные изменения, нарушения метаболизма.
- Патологию позвоночника (кифоз, сколиоз) или стоп (плоскостопие).
- Пожилой и старческий возраст.
- Малоподвижный образ жизни.
Сам по себе коксартроз по наследству не передается. Однако, определенные особенности (нарушения обмена веществ, особенности строения скелета и слабость хрящевой ткани) могут наследоваться ребенком от родителей. Поэтому при наличии кровных родственников, страдающих коксартрозом, вероятность возникновения болезни несколько увеличивается.
Патанатомия
Тазобедренный сустав образован двумя костями: подвздошной и бедренной. Головка бедра сочленяется с вертлужной впадиной подвздошной кости, образуя своеобразный «шарнир». При движениях вертлужная впадина остается неподвижной, а головка бедренной кости двигается в различных направлениях, обеспечивая сгибание, разгибание, отведение, приведение и вращательные движения бедра.
Во время движений суставные поверхности костей беспрепятственно скользят друг относительно друга, благодаря гладкому, упругому и прочному гиалиновому хрящу, покрывающему полость вертлужной впадины и головку бедра. Кроме того, гиалиновый хрящ выполняет амортизирующую функцию и участвует в перераспределении нагрузки при движениях и ходьбе.
В полости сустава находится небольшое количество суставной жидкости, которая играет роль смазки и обеспечивает питание гиалинового хряща. Сустав окружен плотной и прочной капсулой. Над капсулой находятся крупные бедренные и ягодичные мышцы, которые обеспечивают движения в суставе и, наряду с гиалиновым хрящом, также являются амортизаторами, предохраняющими сустав от травм при неудачных движениях.
При коксартрозе суставная жидкость становится более густой и вязкой. Поверхность гиалинового хряща высыхает, теряет гладкость, покрывается трещинами. Из-за возникшей шероховатости хрящи при движениях постоянно травмируются друг о друга, что вызывает их истончение и усугубляет патологические изменения в суставе. По мере прогрессирования коксартроза кости начинают деформироваться, «приспосабливаясь» к увеличившемуся давлению. Обмен веществ в области сустава ухудшается. На поздних стадиях коксартроза наблюдается выраженная атрофия мышц больной конечности.
Симптомы коксартроза
К числу основных симптомов заболевания относятся боли в области сустава, паховой области, бедра и коленного сустава. Также при коксартрозе наблюдается скованность движений и тугоподвижность сустава, нарушения походки, хромота, атрофия мышц бедра и укорочение конечности на стороне поражения. Характерным признаком коксартроза является ограничение отведения (например, больной испытывает затруднения при попытке сесть «верхом» на стул). Наличие тех или иных признаков и их выраженность зависит от стадии коксартроза. Первым и наиболее постоянным симптомом является боль.
При коксартрозе 1 степени пациенты предъявляют жалобы на периодическую боль, которая возникает после физической нагрузки (бега или длительной ходьбы). Боль локализуется в области сустава, реже – в области бедра или колена. После отдыха обычно исчезает. Походка при коксартрозе 1 степени не нарушена, движения сохранены в полном объеме, атрофии мышц нет.
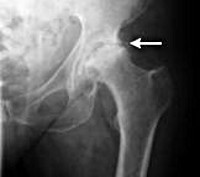
На рентгенограмме пациента, страдающего коксартрозом 1 степени, определяются нерезко выраженные изменения: умеренное неравномерное сужение суставной щели, а также костные разрастания вокруг наружного или внутреннего края вертлужной впадины при отсутствии изменений со стороны головки и шейки бедренной кости.
При коксартрозе 2 степени боли становятся более интенсивными, нередко появляются в состоянии покоя, иррадиируют в бедро и область паха. После значительной физической нагрузки больной коксартрозом начинает прихрамывать. Объем движений в суставе уменьшается: ограничивается отведение и внутренняя ротация бедра.
На рентгеновских снимках при коксартрозе 2 степени определяется значительное неравномерное сужение суставной щели (более чем наполовину от нормальной высоты). Головка бедренной кости несколько смещается кверху, деформируется и увеличивается в размере, а ее контуры становятся неровными. Костные разрастания при этой степени коксартроза появляются не только на внутреннем, но и на внешнем крае вертлужной впадины и выходят за пределы хрящевой губы.
При коксартрозе 3 степени боли становятся постоянными, беспокоят пациентов не только днем, но и ночью. Ходьба затруднена, при передвижениях больной коксартрозом вынужден пользоваться тростью. Объем движений в суставе резко ограничен, мышцы ягодицы, бедра и голени атрофированы. Слабость отводящих мышц бедра становится причиной отклонения таза во фронтальной плоскости и укорочения конечности на больной стороне. Для того, чтобы компенсировать возникшее укорочение, пациент, страдающий коксартрозом, при ходьбе наклоняет туловище в больную сторону. Из-за этого центр тяжести смещается, нагрузки на больной сустав резко увеличиваются.
На рентгенограммах при коксартрозе 3 степени выявляется резкое сужение суставной щели, выраженное расширение головки бедра и множественные костные разрастания.
Диагностика
Диагноз коксартроза выставляется на основании клинических признаков и данных дополнительных исследований, основным из которых является рентгенография. Во многих случаях рентгеновские снимки дают возможность установить не только степень коксартроза, но и причину его возникновения. Так, например, увеличение шеечно-диафизарного угла, скошенность и уплощение вертлужной впадины свидетельствуют о дисплазии, а изменения формы проксимальной части бедренной кости говорят о том, что коксартроз является следствием болезни Пертеса или юношеского эпифизиолиза. На рентгенограммах больных коксартрозом также могут выявляться изменения, свидетельствующие о перенесенных травмах.
В качестве других методов инструментальной диагностики коксартроза могут использоваться КТ и МРТ. Компьютерная томография позволяет детально изучить патологические изменения со стороны костных структур, а магнитно-резонансная томография предоставляет возможность оценить нарушения со стороны мягких тканей.

Рентгенография тазобедренных суставов. Двухсторонний коксартроз: сужение суставной щели, склероз суставных поверхностей.
Дифференциальная диагностика
В первую очередь коксартроз следует дифференцировать от гонартроза (остеоартроза коленного сустава) и остеохондроза позвоночника. Атрофия мышц, возникающая на 2 и 3 стадиях коксартроза, может стать причиной болей в области коленного сустава, которые нередко выражены ярче, чем боли в области поражения. Поэтому при жалобах пациента на боли в колене следует произвести клиническое (осмотр, пальпация, определение объема движений) исследование тазобедренного сустава, а при подозрении на коксартроз направить пациента на рентгенографию.
Боли при корешковом синдроме (сдавливании нервных корешков) при остеохондрозе и некоторых других заболеваниях позвоночника могут имитировать болевой синдром при коксартрозе. В отличие от коксартроза при сдавливании корешков боль возникает внезапно, после неудачного движения, резкого поворота, поднятия тяжестей и т. д., локализуется в области ягодицы и распространяется по задней поверхности бедра. Выявляется положительный симптом натяжения – выраженная болезненность при попытке пациента поднять выпрямленную конечность, лежа на спине. При этом больной свободно отводит ногу в сторону, тогда как у пациентов с коксартрозом отведение ограничено. Следует учитывать, что остеохондроз и коксартроз могут наблюдаться одновременно, поэтому во всех случаях необходимо тщательное обследование больного.
Кроме того, коксартроз дифференцируют с трохантеритом (вертельным бурситом) – асептическим воспалением в области прикрепления ягодичных мышц. В отличие от коксартроза болезнь развивается быстро, в течение 1-2 недель, обычно – после травмы или значительной физической нагрузки. Интенсивность болей выше, чем при коксартрозе. Ограничения движений и укорочения конечности не наблюдается.
В отдельных случаях при нетипичном течении болезни Бехтерева или реактивного артрита могут наблюдаться симптомы, напоминающие коксартроз. В отличие от коксартроза, при этих заболеваниях пик болей приходится на ночное время. Болевой синдром очень интенсивный, может уменьшаться при ходьбе. Характерна утренняя скованность, которая возникает сразу после пробуждения и постепенно исчезает в течение нескольких часов.
Лечение коксартроза
Лечением патологии занимаются ортопеды-травматологи. Выбор методов лечения зависит от симптомов и стадии заболевания. На 1 и 2 стадиях коксартроза проводится консервативная терапия. В период обострения коксартроза применяются нестероидные противовоспалительные средства (пироксикам, индометацин, диклофенак, ибупрофен и т. д.). Следует учитывать, что препараты этой группы не рекомендуется принимать в течение длительного времени, поскольку они могут оказывать негативное влияние на внутренние органы и подавлять способность гиалинового хряща к восстановлению.
Для восстановления поврежденного хряща при коксартрозе применяются средства из группы хондропротекторов (хондроитина сульфат, экстракт хрящей телят и др.). Для улучшения кровообращения и устранения спазма мелких сосудов назначаются сосудорасширяющие препараты (циннаризин, кислоту никотиновую, пентоксифиллин, ксантинола никотинат). По показаниям используются миорелаксанты (лекарственные средства для расслабления мышц).
При упорном болевом синдроме пациентам, страдающим коксартрозом, могут назначаться внутрисуставные инъекции с использованием гормональных препаратов (гидрокортизона, триамцинолона, метипреда). Лечение стероидами необходимо проводить с осторожностью. Кроме того, при коксартрозе применяются местные средства – согревающие мази, которые не оказывают выраженного терапевтического эффекта, однако, в ряде случаев снимают спазм мышц и уменьшают боли за счет своего «отвлекающего» действия. Также при коксартрозе назначают физиотерапевтические процедуры (светолечение, ультразвуковую терапию, лазеролечение, УВЧ, индуктотермию, магнитотерапию), массаж, мануальную терапию и лечебную гимнастику.
Диета при коксартрозе самостоятельного лечебного эффекта не имеет и применяется только как средство для снижения веса. Уменьшение массы тела позволяет снизить нагрузку на тазобедренные суставы и, как следствие, облегчить течение коксартроза. Для того чтобы уменьшить нагрузку на сустав врач, в зависимости от степени коксартроза, может порекомендовать пациенту ходить с тростью или с костылями.
На поздних стадиях (при коксартрозе 3 степени) единственным эффективным способом лечения является операция – замена разрушенного сустава эндопротезом. В зависимости от характера поражения может применяться либо однополюсный (заменяющий только головку бедра) или двухполюсный (заменяющий как головку бедра, так и вертлужную впадину) протез.
Операция эндопротезирования при коксартрозе прово?