Артрозы клиника этиология патогенез
Остеоартроз
(ОА)
– хроническое прогрессирующее
невоспалительное заболевание суставов,
в основе которого лежит дегенерация
суставного хряща с последующим изменением
костных суставных поверхностей, развитием
краевых остеофитов, деформацией сустава,
а также развитием умеренно выраженного
синовита.
а)
первичный ОА
– развивается в здоровом до этого хряще
б)
вторичный ОА
– развивается в уже предварительно
изменненном хряще из-за ряда заболеваний
Эпидемиология:
ОА страдает около 10% населения; 80% старше
75 лет имеет клинические симптомы и все
100% — после 80 лет.
Этиология
окончательно не выяснена, предполагаемые
факторы первичного ОА:
1)
несоответствие между механической
нагрузкой на суставной хрящ и его
возможностью сопротивляться этому
воздействию
2)
наследственная предрасположенность к
сниженной способности хряща противостоять
повышенным нагрузкам (тип наследования
– аутосомно-доминантный, часто
обнаруживают мутацию гена COL2A1)
В
развитие ОА большую роль играет
взаимодействие
предрасполагающих факторов:
а)
эндогенных:
пожилой возраст; женский пол; эндокринные
нарушения; избыточный вес; пороки
развития костей и суставов (плоскостопие,
дисплазия головки бедренной кости);
оперативные вмешательства (менискэктомия)
б)
экзогенных: профессиональная
деятельность (шахтеры, танцоры),
профессиональный спорт (футбол, атлетика,
бокс, дзюдо); травмы и микротравматизации
сустава; несбалансированное питание;
интоксикация и профессиональные
вредности; злоупотребление алкоголем
Патогенез
ОА:
Влияние
этиологических факторов
быстрое и «раннее» постарение хряща,
нарушение его метаболизма (деполимеризация
и убыль хондроитинсульфатов, гиалуроновой
кислоты, гибель части хондроцитов,
синтез не свойственных нормальному
хрящу протеогликанов и коллагена)
потеря эластичности хряща, шероховатость,
разволокненность, уменьшение толщины,
появление в нем трещин, эрозий, обнажение
подлежащей кости («оголенные кости»)
отсутствие амортизации при давлении
на суставную поверхность костей
уплотнение суставной поверхности костей
(субхондральный остеосклероз) с
образованием участков ишемии, склероза,
кист
компенсаторное разрастание хряща по
краям суставных поверхностей эпифизов
с последующим их окостенением (краевые
остеофиты)
инородные части внутри сустава («суставная
мышь»: отломки хряща, фагоцитируемые
лейкоцитами с высвобождением лизосомальных
ферментов, цитокинов)
периодические синовиты
фиброзные изменения синовии и капсулы
сустава
потеря функции сустава.
Клиника
остеоартроза:
—
болевой синдром в крупных суставах
(коленных, тазобедренных, голеностопных
– т.е. тех, которые несут большую
нагрузку):
а)
боли механического типа — возникают при
нагрузке на сустав, усиливаются к вечеру,
затихают в покое и ночью
б)
«стартовые» боли – появляются при
первых шагах больного, затем исчезают
и вновь возникают при продолжающейся
нагрузке
в)
«блокадные» боли (периодическое
«заклинивание» сустава) – внезапные
резкие боли в суставе при малейшем
движении (из-за ущемления кусочка
некротизированного хряща между суставными
поверхностями); исчезают при определенном
движении, ведущем к удалению «суставной
мыши» с поверхности хряща
—
болезненность при пальпации пораженных
суставов
—
ограничение объема движений, снижение
функциональных способностей сустава
—
крепитация при движениях в суставе
—
стойкая деформация суставов, обусловленная
костными изменениями
—
утренняя
скованность менее 30 мин
—
могут быть нерезко выраженные признаки
синовита (отечность, локальная гиперемия,
усиление боли)
Клинические
особенности поражения отдельных
суставов:
а)
коксартроз
– наиболее частая и самая тяжелая форма
ОА, приводящая к инвалидности; клинически
обычно больной начинает прихрамывать
на больную ногу, затем появляются и
постепенно усиливаются боли в паховой
области с иррадиацией в колено, хромота,
ограничение ротации бедра кнутри и его
отведения, позже – ограничение ротации
бедра кнаружи и его приведение, сгибание
и разгибание, развивается атрофия мышц
бедра и ягодицы, сгибательная контрактура,
укорочение конечности, изменение походки
и нарушение осанки
б)
гонартроз
– более благоприятное течение, чем у
коксартроза; распространен у женщин
(при ожирении характерен первичный
билатеральный ОА); клинически: боль с
внутренней или передней стороны сустава
при ходьбе, особенно по лестнице,
проходящая в покое; нестабильность
сустава, хруст при активных движениях,
утренняя скованность в пределах 30 мин
в)
ОА мелких суставов кистей
– чаще поражаются дистальные (70%), чем
проксимальные (30%) межфаланговые суставы
и запястно-пястный сустав большого
пальца, клинически характерны:
—
наличие твердых узелков (за счет
остеофитов) на боковых поверхностях
дистальных межфаланговых суставов
(узелки Гебердена) и на тыльно-боковой
поверхности проксимальных межфаланговых
суставов (узелки Бушара); в период
формирования узелков ощущается жжение,
покалывание, онемение, исчезающие после
их образования
—
боль и скованность в мелких суставах
кисти, ограничение движений
—
признаки синовита (отечность, локальная
гиперемия, усиление болей)
Течение
ОА:
а)
малосимптомное
— чаще в молодом возрасте, больных
беспокоят редкие, слабо интенсивные
кратковременные боли или хруст в 1-3
суставах после значительной нагрузки;
функции суставов не нарушены
б)
манифестное медленно прогрессирующее
– существенные клинико-функциональные
проявления ОА во многих суставах
развиваются в течении 5 лет и более после
начала заболевания; рентгенологические
изменения преимущественно I-II
стадии
в)
манифестное быстро прогрессирующее
– существенные клинико-функциональные
проявления ОА во многих суставах
развиваются в срок до 5 лет и менее от
начала заболевания; рентгенологические
изменения преимущественно II-III
стадии
Диагностика
ОА:
1)
рентгенологическое исследование
суставов – стадии ОА по Kellgren
и Lawrence:
— отсутствие рентгенологических признаков
I
— кистевидная перестройка костной
структуры, минимальный линейный
остеосклероз в субхондральных отделах
+ появление маленьких краевых остеофитов;
суставная щель не изменена
II
— умеренный остеосклероз + маленькие
краевые остеофиты + умеренное сужение
суставной щели
III
— выраженный остеосклероз + большие
краевые остеофиты + значительное сужение
суставной щели
IV
– резкое уплотнение и деформация
эпифизов костей, образующих сустав +
грубые массивные остеофиты + суставная
щель прослеживается с трудом или
отсутствует
2)
артроскопия – прямое визуальное
исследование полости сустава
3)
биопсия синовиальной оболочки: покровные
клетки расположены в один ряд, ворсины
атрофичны, сосудов мало, значительные
поля фиброза, жирового перерождения
4)
исследование синовиальной жидкости:
прозрачная или слабомутная, высокой
или средней вязкости,
муциновый
сгусток плотный; количество
клеток в 1 мкл синовиальной
жидкости от 500 до 5000, нейтрофилы составляют
менее 50%, могут обнаруживаться фрагменты
хрящевой ткани.
Лечение
ОА:
1.
Нормализация массы тела с помощью диеты
и спефиальных комплексов физических
упражнений
2.
Противовоспалительные препараты (НПВС)
курсами – для уменьшения болей:
—
при умеренных непостоянных болях без
признаков воспаления – ненаркотические
анальгетики центрального действия
(парацетамол до 4 г/сут)
—
при выраженных болях и признаках
воспаления – НПВС в половинных дозах
от максимальных: диклофенак
75 мг/сут, ибупрофен 1,2 г/сут и др.
—
при наличии заболеваний ЖКТ, АГ –
селективные ингибиторы ЦОГ-2 (мовалис,
нимесулид, целебрекс)
NB!
Не
назначают НПВС, которые негативно влияют
на синтез гликозаминогликанов
(индометацин)
3.
Хондропротекторы: хондроитин сульфат
(структум) 1000-1500 мг/сут в 2-3 приема,
глюкозамина сульфат (дона –200S)
1500 мг/сут однократно, препараты
гиалуроновой кислоты (гиалган, синвиск),
неомыляющиеся вещества авакадо и сои
(пиаскледин), диацереин (АРТ-50)– блокатор
ИЛ-1, алфлутол и др.
4.
Хирургическое лечение – протезирование
пораженного сустава.
5.
Физиотерапия: кинезотерапия, массаж,
санитарно-курортное лечение, для
купирования явлений синовита – УФО
пораженного сустава в эритемных дозах,
УВЧ, магнитотерапия, фонофорез
гидрокортизона.
6.
Реабилитация: образовательные программы;
использование трости при ходьбе; ношение
подколенников, супинаторов, подпяточных
клиньев, стелек.
МСЭ:
при первичном ОА общие сроки ВН для
лечения в стационаре 10-25 дней.
Реабилитация:
ЛФК по щадящей методике, щадящий массаж
околосуставной области и регионарных
мышц, санаторно-курортное лечение
(только при ОА I
и II
степени без синовита, показаны грязевые
курорты с хлоридными, натриевыми,
радоновыми водами, в РБ – курорты
«Ждановичи», «Нарочь»), ортопедическое
лечение (в начальной стадии – фиксация
области прикрепления связок и сухожилий
пораженного сустава эластическим
бинтом, в запущенных случаях – разгрузочные
ортопедические приспособления: палки,
костыли, эндопротезирование сустава)
Источник
Артрозу
коленного сустава (гонартрозу) принадлежит
ведущее место в группе артрозных
поражений суставов конечностей. На
первый план при гонартрозе выступает
дегенеративно-дистрофический процесс
в гиалиновом хряще, покрывающем мыщелки
бедренной и большеберцовой костей (рис.
1.3.).
Рис.
1.3. Гонартроз коленного сустава.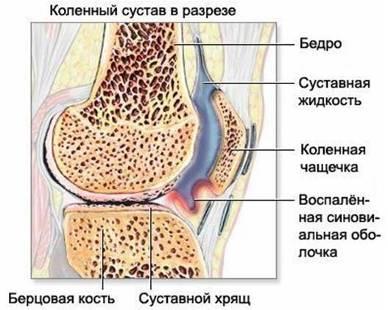
Начинается
патологический процесс с нарушения
кровообращения в мелких костных сосудах,
вслед за которыми происходят изменения
в хрящевом покрове сустава. Начальные
изменения развиваются на молекулярном
уровне в хрящевой ткани, а итогом их
постепенно становятся заметные изменения
гиалинового хряща: он местами мутнеет,
истончается, расслаивается и даёт
трещины в разных направлениях. Наконец,
патологический процесс может завершиться
полным исчезновением хряща на большем
или меньшем протяжении, обнажением
подлежащей кости. Последняя реагирует
на гибель хрящевого покрытия уплотнением
(склерозом) субхондральной зоны,
избыточным разрастанием кости по
периферии (так называемые «шипы»),
деформацией и осевым искривлением ноги;
отсюда идёт полное название заболевания
– деформирующий артроз [].
Артроз
коленного сустава можно разделить на
первичный и вторичный. Этиология и
патогенез первичных артрозов полностью
не выяснены. Первичный артроз коленного
сустава развивается в процессе обычной
жизнедеятельности человека. Среди
этиологических факторов, способствующих
развитию местных проявлений болезни,
первое место занимает статическая
нагрузка, превышающая возможности
сустава и механическая микротравматизация.
С возрастом наступают изменения сосудов
синовиальной оболочки. Важная роль
отводится также некоторым эндокринным
расстройствам, особенно увеличению
активности соматотропного гормона
гипофиза, снижению функции щитовидной
и половых желез.
Страдают
люди пожилого возраста, женщины чаще,
чем мужчины. К развитию артроза коленного
сустава особенно расположены люди с
повышенной массой тела, ожирением. При
ожирении происходит не только увеличение
механической нагрузки на суставы нижних
конечностей, но и отмечается общее
воздействие метаболических нарушений
на функцию опорно-двигательного аппарата.
Кроме того, не исключается значение
инфекционных, аллергических и токсических
факторов. Отмечена определенная роль
патологии вен голени в развитии артрозов
коленных суставов. Имеются также данные,
указывающие на роль наследственности
в этиологии остеоартрозов [].
Продолжительная
микротравматизация, как и физическая
нагрузка, прежде всего, вызывает изменения
в связочном аппарате, суставной капсуле
и других околосуставных мягких тканях,
а затем в синовиальной оболочке, что
приводит к образованию неполноценной
синовиальной жидкости. Изменение
физико-химического состава синовиальной
жидкости является основной причиной
нарушения нормального состояния хрящевой
ткани.
Вторичный
артроз коленного сустава имеет в своей
основе травму коленного сустава
(внутрисуставной перелом бедра и
большеберцовой кости, разрыв связок,
повреждение менисков, гемартороз) или
перенесённое заболевание (артрит
различной этиологии, хондроматоз
суставов, «суставная мышь» и др.).
Одними из наиболее частых причин
вторичного артроза. являются травмы
суставов, а также различные аномалии
развития суставов и образующих их
костей: врожденная дисплазия тазобедренных
суставов, варусное (О-образное) или
вальгусное (Х-образное) отклонение оси
голени по отношению к оси бедра, дефекты
развития или положения надколенника
(дисплазия, высокое стояние и др.), стоп
(короткая или длинная первая плюсневая
кость, полая или плоская стопа) и др.
Вторичный
артроз может быть следствием хроничеких
заболеваний суставов различной этиологии
(ревматоидный артрит (артрит артроз),
пирофосфатная артропатия и др.), деформаций
суставных концов костей (аваскулярные
некрозы костей, Педжета болезнь, болезнь
Гоше и др.) или системных метаболических
заболеваний, при которых преимущественно
страдает хрящевая ткань (охроноз).
Известен также эндемический артроз
(Кашина-Бека болезнь и др.), наблюдающийся
в определенных местностях и обусловленный
региональными особенностями минерального
состава пищевых продуктов и воды. Такие
факторы, как избыточная масса тела,
длительная повышенная физическая
нагрузка на суставы (занятия некоторыми
видами спорта, определенные профессии),
нарушения кровообращения в области
суставов (варикозное расширение вен)
сами по себе не вызывают артроза, но
способствуют его развитию у лиц с
генетической предрасположенностью или
заболеваниями опорно-двигательного
аппарата. Эти факторы называют факторами
риска развития артроза [].
Своевременное
адекватное лечение перечисленных
процессов может препятствовать
возникновению и развитию гонартроза.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Деформирующий остеоартроз — хроническое дегенеративное заболевание суставов, в основе которого лежит дегенерация суставного хряща с последующим изменением костных суставных поверхностей, развитием краевых остеофитов, деформацией сустава, а также развитием умеренно выраженного синовита.
Различают первичный и вторичный деформирующий остеоартроз. Первичный деформирующий остеоартроз развивается в здоровом до этого хряще под влиянием его чрезмерной нагрузки. При вторичном деформирующем остеоартрозе происходит дегенерация уже предварительно измененного суставного хряща.
Причины первичного остеоартроза окончательно не известны. Основными предполагаемыми факторами развития первичного остеоартроза являются:
несоответствие между механической нагрузкой на суставный хрящ и его возможностью сопротивляться этому воздействию;
наследственная предрасположенность, выражающаяся, в частности, в снижении способности хряща противостоять механическим воздействиям.
В развитии первичного остеоартроза большую роль играет взаимодействие внешних и внутренних предрасполагающих факторов.
Внешние факторы, способствующие развитию первичного остеоартроза травмы и микротравматизация сустава; функциональная перегрузка сустава (профессиональная, бытовая, спортивная); гипермобильность суставов; несбалансированное питание; интоксикации и профессиональные вредности (нитраты, соли тяжелых металлов, гербициды и др.); злоупотребление и интоксикация алкоголем; перенесенные вирусные инфекции.
Внутренние факторы, предрасполагающие к развитию первичного остеоартроза: дефекты строения опорно-двигательного аппарата и нарушения статики, ведущие к изменению конгруэнтности суставных поверхностей (плоскостопие, дисплазии, genu varum, genu valgum, сколиоз позвоночника); избыточная масса тела; эндокринные нарушения; нарушения общего и местного кровообращения; сопутствующие хронические заболевания, в том числе предшествующие артриты.
Основными причинами вторичных остеоартрозов являются: травмы сустава, эндокринные заболевания (сахарный диабет, акромегалия и др.); метаболические нарушения (гемохроматоз, охроноз, подагра), другие заболевания костей суставов (ревматоидный артрит, инфекционные артриты и другие воспалительные заболевания суставов, асептические некрозы костей.
Патогенез
Под влиянием этиологических факторов происходит более быстрое и раннее «постарение» суставного хряща. Метаболизм его нарушается, прежде всего происходит деполимеризация и убыль протеогликанов (в первую очередь хондроитинсульфатов) основного вещества и гибель части хондроцитов. При остеоартрозе меняется фенотип хондроцитов и синтезируются не свойственные нормальному хрящу протеингликаны и коллаген. Хрящ теряет свою эластичность, раньше всего в центре, становится шероховатым, разволокняется, в нем появляются трещины, обнажается подлежащая кость, в дальнейшем хрящ может полностью исчезнуть. Отсутствие амортизации при давлении на суставную поверхность костей приводит к их уплотнению (субхондральный остеосклероз) с образованием участков ишемии, склероза, кист. Одновременно по краям суставных поверхностей эпифизов хрящ компенсаторно разрастается, а затем происходит окостенение — образуются краевые остеофиты. Наличие в суставной полости отломков хряща, фагоцитируемых лейкоцитами с освобождением лизосомальных ферментов цитокинов, приводит к периодическому синовиту, при неоднократных рецидивах — к фиброзным изменениям синовии и капсулы. В настоящее время показана роль иммунной системы в патогенезе деформирующего остеоартроза: повышение функции Т-хелперов, способствующее развитию аутоиммунных процессов — появлению специфических аутоантигенов (измененных протеогликанов) хряща, синовии, аутоантител и иммунных комплексов с последующим повреждением хряща. Большую роль играет повышение катаболической активности различных цитокинов, а также ферментов металлопротеиназ самого хряща.
Клиническая картина
Остеоартрозом болеет около 10% населения, чаще женщины в возрасте 40-60 лет, после 60 лет заболевание встречается практически у 100% людей. Основными и общими признаками для деформирующего остеоартроза любой локализации являются следующие:
Боли в суставах механического типа, возникают при нагрузке на сустав, больше к вечеру, затихают в покое и ночью. Боли обусловлены трабекулярными микропереломами, костным венозным стазом и внутримедуллярной гипертензией, раздражением окружающих тканей остеофитами, спазмом околосуставных мышц. При развитии венозных стазов в субхондральном отделе возможны тупые «сосудистые» боли, возникающие ночью и исчезающие при утренней активности.
«Стартовые» боли в суставах, появляющиеся при первых шагах больного, затем исчезающие и вновь возникающие при продолжающейся нагрузке. Могут быть признаком реактивного синовита. Развитие синовита сопровождается усилением боли, припухлостью сустава.
Периодическое «заклинивание» сустава («блокадная» боль) — внезапная резкая боль в суставе при малейшем движении, обусловленная суставной «мышью» — ущемлением кусочка некротизированного хряща между суставными поверхностями. Боль исчезает при определенном движении, ведущем к удалению «мыши» с суставной поверхности.
Крепитация при движениях в суставе.
Стойкая деформация суставов, обусловленная костными изменениями.
Сравнительно небольшое ограничение подвижности суставов, за исключением тазобедренного.
Наличие в анамнезе механической перегрузки сустава или травмы, воспалительных или метаболических заболеваний суставов.
Наличие у больного нарушений статики, нейроэндокринных заболеваний, нарушений местного кровообращения, артроза у родителей.
Диагностические критерии
Клинические критерии
Боли в суставах, возникающие в конце дня и/или в первую половину ночи.
Боли в суставах, возникающие после механической нагрузки и уменьшающиеся в покое.
Деформация суставов за счет разрастаний (включая узелки Гебердена и Буршара).
Рентгенологические критерии
Сужение суставной щели.
Остеосклероз.
Остеофитоз.
Лечение
II. ОРТОПЕДИЧЕСКИЙ РЕЖИМ. В период обострения — постельный режим. Передвигаться только с помощью трости или костылей. Конечность лежит в среднефизиологическом положении с расслаблением мышц.
III. ФИЗИОТЕРАПЕВТИЧЕСКИЕ МЕТОДЫ. Их применяют в период обострения болей и синовита. Назначают электрофорез, амплипульс, фонофорез, ультразвук, лазеротерапию, магнитотерапию. Кожа является препятствием для прохождения разных видов энергий внутрь организма. Так, магнитные поля уменьшаются от 200 до 500 раз и так все виды физиопроцедур.
Наша цель доставить физиотерапевический вид энергии до кости, которая является причиной нарушения кровообращения сустава и центром боли. К сожалению, до кости физические факторы чаще не доходят. Так, электроток ослаблен кожей в 200 раз доходит до кости и обходит её, шунтируясь по токопроводящим мягким тканям, а в кость не проходит, т.к. она обладает большим сопротивлением. Вот почему физиотерапевтические методы малоэффективны.
Для устранения этих недостатков на нашей кафедре профессором Герасимовым А.А. разработан метод внутритканевой электростимуляции.
Суть его заключается в подведении специального электротока в болевые участки костей и сустава, это очень значительно улучшает кровообращение костей, прекращает распад хрящевой ткани, останавливает прогрессирование заболевания. Эффект продолжается многие годы, больных ничего не беспокоит. Электроток подводят через иглу-электрод, которую вводят в очаги патологии кости. Эффект полного устранения боли бывает у 90% больных. Хороший эффект достигается даже при III стадии болезни.
IV. Для лечения суставов применяют бальнеолечение: радоновые, сероводородные, грязевые аппликации, которые активируют обмен веществ в
чтице.
V. МАССАЖ и ЛЕЧЕБНАЯ ГИМНАСТИКА. Принцип ЛФК: «Больше движений в суставе при разгрузке, уменьшить давление на суставы при ходьбе». Это лучше всего проводить в теплой воде. Массаж направлен на ослабление спазма мышц.
VI. ВВЕДЕНИЕ В СУСТАВ закиси азота, кислорода, смазывающих веществ (искусственных). Синвиск, ферматрон являются эффективными препаратами для замещения и восполнения синовиальной жидкости в суставе (эндопротезы синовиальной жидкости). Эффект проявляется в течение 5-8 мес.
VII. МАЗИ, КРЕМЫ (фастум гель, горчичники, меновазин, эфкамол, чондроксид и др.) относятся к отвлекающей терапии. Чем больше жжение, тем больше вырабатывается эндорфинов в головном мозге.
Наибольший успех от консервативного лечения наблюдается при использовании всех консервативных методов в комплексе.
ОПЕРАТИВНОЕ ЛЕЧЕНИЕ
Следует различать два типа операций. I ЛЕЧЕБНО-ПРОФИЛАКТИЧЕСКИЕ ОПЕРАЦИИ при врожденной
дисплазии сустава для восстановления правильных анатомических соотношений. При деформации конечности операция делается до развития артроза.
При деформации нижней конечности исправляют ось. При дисплазии тазобедренного сустава производят внесуставные корригирующие остеотомии и реконструктивные операции.
11 ОПЕРАЦИИ ДЛЯ ЛЕЧЕНИЯ ИЛИ ЛИКВИДАЦИИ АРТРОЗА направлены на уменьшение давления на суставные поверхности, улучшение кровообращения костей, разгрузка изношенной части хряща. Артроскопические операции направлены на удаление остеофитов, пластику хряща.
1.ПОДВЕРТЕЛьНАЯ ОСТЕОТОМИЯ по Мак-Маррею изменяет нагрузку на сустав и ликвидирует венозный застой в кости за счет роста коллатералей. 2.АРТРОПЛАСТИКА предусматривает восстановление конгруэнтности (притертости) суставных поверхностей, замена их костно-хрящевыми трансплантатами или покрытие фасцией или другими тканями. З.АРТРОДЕЗ или замыкание сустава производят редко, так как неподвижность является неблагоприятным вариантом.
4.ЭНДОПРОТЕЗИРОВАНИЕ сустава является радикальной операцией по замене пришедшего в негодность старого сустава и замене его металлическим или керамическим протезом. Это наиболее перспективное направление в лечении этой патологии. В США ежегодно железные суставы ставят 300 000 человек. Существуют эндопротезы для всех суставов. В то же время надо знать, что эндопротезы раскачиваются, разбалтываются в среднем через 7 лет.
Дата добавления: 2015-01-21; просмотров: 4686; Опубликованный материал нарушает авторские права? | Защита персональных данных | ЗАКАЗАТЬ РАБОТУ
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Сдача сессии и защита диплома — страшная бессонница, которая потом кажется страшным сном. 8989 — | 7272 — или читать все…
Читайте также:
- Абсцесс ( определение, этиология,клиника, диагностика, лечение)
- Агранулоцитоз, этиология, патогенез, виды, картина крови, клинические проявления. Панмиелофтиз, картина крови
- Актиномикоз (определение, этиология,клиника, диагностика, лечение, классификация, профилактика.)
- Аллергические заболевания конъюнктивы. Их лечение и профилактика
- Амебиаз. Балантидиаз. Клиника, диагностика, осложнения, принципы терапии
- Амилоидоз почек: этиология, патогенез, клинические проявления, диагностика, исходы, принципы лечения
- Анаэробная инфекция (определение, этиология,клиника, диагностика, лечение, профилактика)
- Апластические анемии: этиология, патогенез, клиника, классификация, диагностика, принципы лечения
- Арбовирусные инфекции. Этиология. Патогенез. Эпидемиология. Классификация. Диагностика. Лечение
- Артериальная и венозная гиперемии. Определение понятий, классификация, этиология, патогенез, проявления, исходы
- Асфиксия новорожденных. Этиология, клиника, неотложная помощь
- Асфиксия. Этиология, патогенез, стадии развития
Источник

