Этиологический фактор ревматоидного артрита
Ревматоидный
артрит (РА)
– хроническое системное аутоиммунное
заболевание соединительной ткани с
преимущественным поражением суставов
по типу эрозивно-деструктивного
прогрессирующего полиартрита.
Синдром
Фелти
– вариант РА, включающий хронический
полиартрит, спленомегалию, лейкопению.
Эпидемиология:
заболеваемость 0,5-1 % населения, пик
заболеваемости – 5-ое десятилетие жизни;
самое инвалидизирующее поражение
суставов – через 10 лет от начала болезни
инвалидами являются 50% больных, через
20 лет – все 100%.
Этиология
неизвестна, обсуждают участие следующих
факторов:
а)
генетическая предрасположенность
(коррелирует с HLA DR4, Dw4 и др. антигенами
HLA)
б)
инфекционные агенты (на роль этиологического
фактора предендуют вирус Эпстайна-Барра
(повышенные титры к нему выявляются у
80% больных), ретровирусы, вирусы краснухи,
герпеса, микоплазмы, микобактерии)
Патогенез
РА:
1.
В основе – генетически детерминированные
аутоиммунные процессы, возникающие
из-за дефицита Т-супрессорной функции
лимфоцитов под влиянием неизвестного
этиологического фактора. В дебюте
процесса характерна АГ-специфическая
активация Т-хелперов с гиперпродукцией
провоспалительных (ФНО
— важнейший фактор, ИЛ-1, ИЛ-8 и др.) и
относительным дефицитом противовоспалительных
(ИЛ-4 и др.) медиаторов, стимуляция
В-лимфоцитов синовии с синтезом
ревматоидного фактора – измененного
IgМ,
иногда IgG
или IgA
к фрагменту IgG
собственных тканей (является аутоантигеном)
2.
Повреждение сустава начинается с
воспаления синовиальной оболочки
(синовита), продуцирующей синовиальную
жидкость, затем из-за аутоиммунного
воспаления формируется панус –
грануляционная ткань, происходящая из
воспаленной синовиальной оболочки,
состоящая из активно пролиферирующих
фибробластов, макрофагов, лимфоцитов
и очень богатая сосудами; панус интенсивно
растет, прорастает в хрящ и разрушает
его с помощью ряда ферментов
3.
Хрящ постепенно разрушается и исчезает,
происходит его замена грануляционной
тканью с развитием анкилоза, деформации
сустава, формированием эрозий костей
(узур), воспалением околосуставных
тканей.
Классификация
РА:
а)
по степени серопозитивности: серопозитивный
и серонегативный
б)
по степени активности: минимальной,
средней, высокой
в)
по данным рентгенографии суставов: I
– околосуставной остеопороз, II
– остеопороз + незначительное сужение
суставной щели, могут быть единичные
узуры, III
– остеопороз + резкое сужение суставной
щели + множественные узуры, IV
– остеопороз + сужение суставной щели
+ множественные узуры + могут быть костные
анкилозы
г)
в зависимости от функциональной
недостаточности сустава: 0 – отсутствует,
I
– ограничение профессиональной
трудоспособности, II
– утрата профессиональной трудоспособности,
III
– утрата способности к самообслуживанию
Клиника
РА:
—
за несколько недель-месяцев РА может
предшествовать продромальный период
(недомогание, усталость, депрессия и
др.)
а)
суставной синдром
—
заболевание начинается чаще всего
подостро с постепенного нарастания
боли и скованности в мелких периферических
суставах (лучезапястных, пястнофаланговых,
проксимальных межфаланговых, голеностопных,
плюснефаланговых); практически никогда
не поражаются суставы позвоночника,
дистальные межфаланговые суставы и
суставы большого пальца стопы,
проксимального межфалангового сустава
мизинца (суставы-исключения)
—
поражение суставов двустороннее,
симметричное (воспалительный синовит)
—
боль в области суставов длительная,
усиливающаяся при нагрузках и уменьшающаяся
ночью, утром выражена сильнее, чем
вечером
—
утренняя скованность суставов более 1
часа (причины: смещение в дневную сторону
пика секреции ГКС и индукция воспаления
ИЛ-6, пик синтеза которого происходит в
ночное время)
—
характерны воспалительные изменения
мелких периферических суставов: повышение
температуры кожи, отек, однако кожа над
суставами не гиперемирована
—
атрофии межкостных мышц тыла кистей,
амиотрофии других мышц вблизи пораженных
суставов
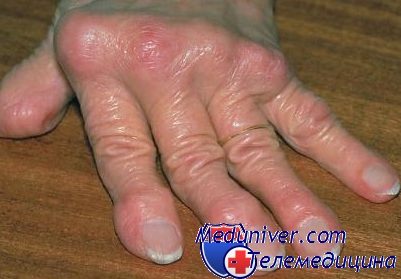
—
в конечном итоге процесс деструкции в
суставах ведет к анкилозу, деформации,
контрактурам и затуханию воспаления
(«ревматоидная кисть»: отклонение
пальцев в локтевую сторону – «плавник
моржа»; сгибание пальцев в пястно-фаланговых
и переразгибание в дистальных межфаланговых
суставах –«бутоньеркя»; сгибание
пальцев в пястно-фаланговых и дистальных
межфаланговых и переразгибание в
проксимальных межфаланговых суставах
– «шея лебедя»; сгибательная и вальгусная
деформация коленного сустава и др.)
б)
внесуставные проявления РА:
—
конституциональные: слабость, недомогание,
похудание, субфебрильная температура
—
ревматоидные узелки – скопления иммунных
комплексов над пораженными суставами
или в области разгибательной поверхности
локтевой кости; размеры узелков от 2-3
мм до 4-5 см, безболезненные, могут быть
как подвижными (располагаются в подкожной
клетчатке), так и неподвижными
(располагаются под подкожной клетчаткой)
—
сердечно-сосудистые: перикардит, «ранний
атеросклероз», дигитальный артериит
(вплоть до синдрома Рейно)
—
легочные: сухой плеврит, интерстициальный
фиброз легких
—
поражения НС: компрессионная нейропатия
(сдавление нервных стволов из-за
деформации суставов), симметричная
нейропатия, множественный мононеврит
(поражение vasa nervorum), цервикальный миелит
—
почечные: амилоидоз, почечный канальцевый
ацидоз, интерстициальный нефрит (чаще
из-за ЛС)
—
гематологические: анемия, умеренный
лейкоцитоз, тромбоцитоз; нейтропения
при синдроме Фелти
Варианты
течения РА:
а)
медленно прогрессирующий
– даже многолетнее существование РА
не приводит к тяжелым нарушениям
суставов, повреждение суставных
поверхностей развивается медленно,
долго сохраняется функция суставов
б)
быстро прогрессирующий
– высокая активность процесса с
образованием костных эрозий, деформаций
суставов или вовлечением внутренних
органов в течение первого года болезни
в)
без заметного прогрессирования
– слабо выраженный полиартрит с
незначительной, но стойкой деформацией
мелких суставов кистей; лабораторные
признаки активности практически не
выражены
В
исходе РА:
потеря функции пораженных суставов
(из-за деформации, анкилозов, контрактур).
Диагностика
РА:
1.
Лабораторные исследования:
а)
ОАК: умеренная нормохромная анемия,
умеренный лейкоцитоз, тромбоцитоз,
повышенная СОЭ в период активности
заболевания
б)
БАК: повышение общего белка, диспротеинемия
(умеренная гипоальбуминемия,
гипергаммаглобулинемия), увеличение
СРБ в периода активности заболевания
в)
иммунограмма: ревматоидный фактор (у
80% больных, однако он неспецифичен,
выявляется у пожилых и в норме, при при
аутоиммунном гепатите и тиреоидите,
СКВ, СС, ДМ, при вирусных и бактериальных
инфекциях, инфекционном эндокардите,
саркоидозе), антинуклеарные антитела
(у 40-80%, более специфичны для СКВ); снижение
количества Т-лимфоцитов, Т-супрессорной
функции, дисиммуноглобулинемия; ЦИК (у
30-50%)
2.
Инструментальные исследования:
а)
рентгенография суставов – околосуставной
эпифизарный остеопороз (крупнопетлистая
костная структура, истончение и
подчеркнутость контуров кортикального
слоя, исчезновение постепенного перехода
от серого тона губчатого вещества к
более светлому контуру кортикального
слоя, «размытость» трабекулярного
рисунка эпифиза), сужение суставной
щели, краевые эрозии (узуры)
б)
радиоизотопное исследование суставов
с 99Тс
(незначительно включается в неизмененную
синовию, при развитии в ней воспаления
концентрация изотопа значительно
возрастает)
в)
биопсия синовиальной оболочки (гипертрофия
и увеличение количества ворсинок,
пролиферация покровных синовиальных
клеток, отложение фибрина на поверхности
синовии, очаги некроза)
г)
исследование синовиальной жидкости
(при РА – мутная, вязкость снижена,
количество клеток в мкл 5-25 тыс., нейтрофилов
> 75%, мононуклеаров < 25%, присутствуют
рагоциты – нейтрофилы с включением в
цитоплазме РФ, по форме напоминают
тутовую ягоду, общий белок 40-60 г/л, глюкоза
0,5-3,5 ммоль/л, ЛДГ > 300 ЕД, выявляется РФ)
Диагностические
критерии РА:
Для
постановки диагноза РА необходимо
наличие по крайне мере 4-х критериев из
следующих:
1.
утренняя скованность более 1 часа
2.
артрит ≥ 3 суставов (полиартрит)
3.
артрит суставов кистей
4.
симметричный артрит
5.
ревматоидные узлы
6.
ревматоидный фактор
7.
характерные рентгенологические изменения
Эти
признаки должны длиться по крайней мере
6 недель, т.к. иногда другие артриты могут
проявляться так же.
Лечение
РА.
1.
Лечение должно быть постоянным (всю
жизнь), комплексным (медикаментозное +
физиотерапевтическое + санаторно-курортное
+ хирургическое по показаниям),
индивидуальным, этапным.
2.
Медикаментозная терапия:
А.
Базисная терапия (медленно действующие
препараты):
—
арава (лефлюнамид) (1-е место по
эффективности, применяется > 5 лет)
—
метотрексат (2-е место по эффективности,
применяется > 20 лет)
—
препараты золота (тауредон) (3-е место
по эффективности, применяется > 60 лет)
—
сульфасалазин (4-е место по эффективности,
применяется > 50 лет)
—
D-пеницилламин
(5-е место по эффективности, применяется
> 40 лет)
—
азатиоприн (6-е место по эффективности,
применяется > 30 лет)
—
аминохинолиновые препараты (плаквенил)
(7-е место по эффективности, применяется
> 40 лет);
Все
эти препараты эффективны в 40% случаев,
в 30% — побочные эффекты, еще в 30% – нет
никакого эффекта; в среднем эффект от
базисной терапии наступает через 2
месяца (арава – 1 месяц). Возможно
комбинировать базисные препараты
(метотрексат + сульфасалазин + плаквенил
и др.), но только в случае их патогенетической
сочетаемости.
Б.
Противовоспалительная терапия:
1)
НПВС: традиционные, классические
(индометацин, диклофенак 75-150 мг/сут в
2-3 приема, ибупрофен 1,2-3,2 г/сут в 3-4 приема
и др.) и селективные ингибиторы ЦОГ-2
(меньше побочных эффектов: мелоксикам
/ мовалис 7,5-15 мг/сут, нимесулид / нимесил
/ найз 100 мг/сут в 2 приема, целекоксиб /
целебрекс)
—
назначить можно любой препарат, обычно
начинают с классических, при наличии
противопоказаний (язва желудка и ДПК,
АГ, заболевания почек) показаны селективные
ингибиторы ЦОГ-2 (с них не начинают из-за
более высокой стоимости данных ЛС)
—
если эффекта нет, препарат меняют
(эффективность оценивается уже через
5-7 дней использования)
—
основной побочный эффект: поражение
ЖКТ в виде диспепсии или язвы (желудка,
12ПК, кишечника); при опасности язв можно
использовать ингибиторы протонной
помпы (омепразол)
2)
ГКС – могут применяться
а)
внутрь в малых дозах: 5-7,5 мг преднизолона
б)
в/в в виде пульс-терапии – только при
наличии системных проявлений (кроме
амилоидоза почек)
в)
внутрисуставно (не > 3 раз/год) – при
синовите: дипроспан (бетаметазон),
депо-медрол (метилпреднизолон), кеналог
(триамцинолон)
Каждому
больному должно быть назначено минимум
2 препарата
(1 – из А, 1 – из Б), но может быть и больше.
Только у 20% больных удается достичь
ремиссии заболевания (на каком-то
базисном препарате), вторично он уже не
эффективен. Все больные РА имеют право
на бесплатное амбулаторное лечение, но
в приказ включены не все препараты (нет
аравы: месяц – 100$ или препаратов золота:
месяц – 70$).
Современные
тенденции в лечении РА
— анти-ФНОα-терапия:
Etanercept (Immunex, Enbrel) – растворимый димер
ФНОα-рецептора, соединенный с IgG1
(п/к по 2,5 мг 2 раза в неделю), Infliximab
(Remicade) – моноклональное антитело против
ФНОα (в/в капельно через 8 недель);
стоимость годичного курса лечения –
10000-12000$, эти препараты высокоэффективны,
т.к. останавливают прогрессирование
РА.
3.
Физиотерапевтическое лечение
– должно быть направлено на уменьшение
боли и воспаления, нельзя тепловые
процедуры (грязи, озокерит, парафин),
можно электро-, лазеро-, бальнеотерапию.
4.
Санаторно-курортное лечение:
рекомендованы санатории «Радон»
(Дятловский район Гродненской области),
«Приднепровский» (Рогачевский район);
«Им. Ленина» (г. Бобруйск)
5.
Хирургическое лечение:
а)
синовэктомия – вызывает затухание
процесса только на 2-3 года, т.е. временно;
в настоящее время
не
используется, т.к. вызывает вторичный
артрит
б)
протезирование суставов (тазобедренного,
коленного и более мелких)
6.
Реабилитация:
изменение стереотипа двигательной
активности для профилактики деформации
суставов; ортопедические пособия,
удерживающие сустав в правильном
положении; лечебная физкультура, ФТЛ,
санаторно-курортное лечение.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Суставная патология относится к наиболее актуальным проблемам современной медицины. С каждым годом растет число воспалительных болезней, первое место среди которых принадлежит ревматоидному артриту. Он представляет собой системное аутоиммунное заболевание соединительной ткани с прогрессирующим поражением суставного аппарата. Учитывая исключительно важную роль этого патологического процесса, необходимо разобраться, почему болезнь возникает и какие механизмы участвуют в ее развитии. Вопросы этиологии и патогенеза ревматоидного артрита интересны не только медицинским работникам, но и простым людям, ведь никто не застрахован от подобных проблем.
Эпидемиология

Ревматоидным артритом болеет около 1% населения. Распространение патологии не имеет отчетливых географических особенностей – она регистрируется в любых уголках мира. Поражение суставов может начаться в любом возрасте, начиная с 16 лет, а со временем заболеваемость лишь возрастает. Нужно отметить, что пик дебюта артрита приходится на период от 40 до 50 лет, а болеют им преимущественно женщины (в 3 раза чаще, по сравнению с мужчинами).
Этиология
Раздел медицины, изучающий происхождение и условия возникновения болезней, называется этиологией. Что касается суставной патологии, то при многих артритах, например, инфекционном артрите, реактивном или ревматическом, есть непосредственная причина развития воспалительных реакций – микробный агент. Он служит первичным фактором, запускающим каскад патологических реакций в тканях. Но при ревматоидном артрите до сих пор не удалось идентифицировать конкретный этиологический момент. Однако, известно, что болезнь может дебютировать под воздействием следующих факторов:
- Инфекционной патологии.
- Переохлаждения.
- Травм суставов.
- Гормональной перестройки организма.
- Эмоционального стресса.
Они являются лишь внешними стимулами, под влиянием которых активируются глубинные механизмы этой патологии. Вместе с тем, наиболее доказана роль генетической предрасположенности к ревматоидному артриту.
Этиология ревматоидного артрита полностью не установлена, но болезнь может развиться при воздействии различных факторов на генетически предрасположенный организм.
Генетические факторы

Установлено, что болезнь чаще развивается у лиц, в семье которых родственники уже болеют ревматоидным артритом. Такая вероятность в 3–8 раз выше, чем в популяции. Кроме того, риск развития болезни находится на очень высоком уровне у одно- и двуяйцевых близнецов. Но, в отличие от наследственной патологии, предрасположенность к ревматоидному артриту определяется не одним геном, а несколькими, или комбинациями, различными у каждого пациента.
Наибольшее значение для формирования ревматоидного артрита имеет главный комплекс гистосовместимости (HLA). Его гены принимают участие в иммунном ответе, презентуя чужеродные антигены T-лимфоцитам и стимулируя активацию последних. Наиболее сильная связь отмечается в HLA-регионе II класса.
вматоидный артрит ассоциируется с носительством генов HLA-DR1 и HLA-DR4 – их выявляют практически в 90% случаев. Это связано с выявлением в антигенах главного комплекса гистосовместимости общей последовательности аминокислот, ответственных за аутоиммунную агрессию и предрасположенность к болезни. Кроме того, регистрируют связь между локусами HLA-DR4 и продукцией ревматоидного фактора, антител к цитруллиновым белкам, стремительным прогрессированием эрозивных изменений в суставах, а значит, и тяжестью болезни.
С патологией ассоциированы и другие гены, регулирующие выраженность и направление иммунных реакций. Они кодируют отдельные биологические вещества, задействованные в механизме ревматоидного артрита:
- Фактор некроза опухоли-альфа (TNF-α).
- Иммуноглобулины (Ig).
- Интерлейкины (IL-1, IL-3, IL-4, IL-10).
- Кортикотропин-релизинг-фактор (CRF).
Также существует предположение, что восприимчивость к болезни обусловлена задержкой разрешения острого воспаления, из-за чего оно переходит в хроническую форму, протекая по аутоиммунному механизму. Но несмотря на важность генетической предрасположенности, ее вклад в общую этиологию артрита сравнительно мал – не более 30%. Поэтому исследования болезни все еще продолжаются, а ученые не перестают надеяться определить первопричину ревматоидного артрита.
Важное значение в появлении ревматоидного артрита отводится наследственной предрасположенности – у большинства пациентов выявляют ассоциации с генами, кодирующими иммунные реакции.
Роль инфекции
Учитывая значение инфекционного фактора при других артритах, рассматривается его пусковое воздействие и на ревматоидный процесс в суставах. У пациентов часто выявляют повышение антител к герпес-вирусам (Эпштейна-Барра) или анаэробным бактериям (протей). Но и по сей день нет убедительных доказательств в пользу этиологической роли любых микроорганизмов. В теории же нельзя исключать влияние хронической инфекции, которая пока не идентифицирована.
Патогенез

Ревматоидный артрит является воспалительной патологией, в развитии которой велико значение аутоиммунного компонента. Главным патологическим процессом считается деструкция суставного хряща и подлежащей кости клетками измененной синовиальной оболочки. Но артрит не ограничивается лишь локальными изменениями, провоцируя различные системные реакции. Об иммунокомпетентном характере заболевания свидетельствуют следующие факторы:
- Связь с генами комплекса HLA.
- Присутствие в синовиальной оболочке иммунных клеток.
- Выявление в суставах и крови ревматоидного фактора.
- Индуцированные B-лимфоцитами внесуставные поражения.
- Эффективность иммуносупрессорных препаратов.
Патогенез ревматоидного артрита, т. е. механизм развития болезни, отличается многостадийностью и вовлечением большого количества биологически активных веществ.
Поражение суставов
Современные теории патогенеза ревматоидного артрита основаны на двух взаимодополняющих концепциях. Первая строится вокруг определяющей роли T-лимфоцитов и цитокинов, а вторая объясняет неиммунные механизмы развития заболевания. Скорее всего, они отражают лишь разные стадии болезни – соответственно раннюю и позднюю.
Инициирующие процессы
Рассматривая общие моменты в развитии ревматоидного артрита, следует отметить кооперацию множества клеток и вырабатываемых ими биологически активных веществ, которые стимулируют дальнейшие тканевые преобразования: воспаление, пролиферацию, образование новых сосудов, опухолевую прогрессию и деструкцию. К ним относят:
- Макрофаги, фибробласты, дендритные клетки.
- T- и B-лимфоциты.
- Моноциты, синовиоциты, хондроциты.
- Провоспалительные цитокины (TNF-α, IL-1, IL-6, IL-8, IL-12, γ-интерферон).
После попадания в организм экзо- или эндогенного антигена активируются клетки макрофагального звена, которые поглощают чужеродный агент и презентируют его T-лимфоцитам. Последние, сенсибилизируясь, прямо или путем выработки цитокинов воздействуют на фибробласты, которые выделяют провоспалительные вещества, стимулирующие рост и пролиферацию синовиоцитов, моноцитов и хондроцитов, принимающих участие в разрушении суставных тканей.
Поражение суставов при ревматоидном артрите инициируется клеточно-цитокиновыми реакциями иммунной системы.
Дальнейшее развитие

Кроме самих иммунных реакций, важными аспектами патогенеза при ревматоидном артрите считают другие внутрисуставные процессы, прямо или косвенно связанные с ними:
- Ангиогенез.
- Миграцию лейкоцитов.
- Апоптоз.
- Воспаление.
- Деструкцию тканей.
Образование новых сосудов и клеточная пролиферация протекают под влиянием синтезированных синовиоцитами веществ (факторы роста эндотелиоцитов, фибробластов и тромбоцитов). Кроме того, активирующее влияние оказывает гипоксия. Продвижение нейтрофилов и моноцитов в очаг будущего воспаления стимулируется цитокинами и хемокинами.
Таким образом, происходит пролиферация синовиальной оболочки, приобретающей признаки опухолевого роста. Образуется ревматоидный паннус – смесь новообразованных сосудов и клеток, в которых нарушаются механизмы апоптоза (запрограммированной гибели). Это ведет к неконтролируемой тканевой прогрессии и является центральным звеном неиммунной концепции патогенеза артрита.
Именно паннус ответственен за непосредственную деструкцию суставов. Он проникает в хрящ, субхондральную кость и даже связки. Клетки, составляющие основу такого образования – синовиоциты и фибробласты – вырабатывают множество ферментов, расщепляющих суставные ткани (коллагеназа, желатиназа, протеаза, стромелизин). Они разрушают коллаген и протеогликаны, составляющие основу хрящевого матрикса, а в подлежащей кости активизируются остеокласты. Мигрировавшие лейкоциты и цитокиновая стимуляция инициируют и поддерживают внутрисуставное воспаление при ревматоидном артрите.
Суставное поражение при ревматоидном артрите обусловлено сочетанием нескольких патогенетических моментов.
Системные проявления

Помимо изменений в клеточном звене иммунитета, ревматоидный процесс характеризуется гуморальными реакциями. После презентации антигена B-лимфоцитам происходит их активация с преобразованием в плазмоциты. Последние синтезируют антитела (IgM, IgG, IgA), которые, связываясь с чужеродными частичками, образуют иммунные комплексы. В их составе может находиться и ревматоидный фактор – аутоантитело к собственным глобулинам.
Иммунные комплексы проникают в кровоток и оседают в тканях, содержащих макрофаги с соответствующими рецепторами. В результате последние высвобождают цитокины и хемокины, инициирующие клеточную миграцию. Ревматоидный фактор также активирует систему комплемента и является стимулятором кининовой системы, что приводит к воспалению в сосудистой стенке (васкулит) и окружающих тканях. На поздних стадиях подобные процессы регистрируются и во внутренних органах: почках, сердце, печени, желудочно-кишечном тракте.
Таким образом, этиология и патогенез болезни довольно многообразны. Это проявляется и в клинической картине, особенно при явных системных реакциях. Процессы, составляющие основу ревматоидного артрита, нельзя не учитывать, ведь эффективность терапии напрямую зависит от правильного приложения лечебных средств.
Источник