Ювенильный ревматоидный артрит олигоартикулярный вариант
Олигоартикулярный вариант
Составляет около 50% случаев. По классификации ILAR подразделяется на 2 варианта:
1) персистирующий, при котором суставной синдром с дебюта и на протяжении всего периода заболевания протекает с поражением не более 4 суставов;
2) распространившийся, при котором первые 6 месяцев наблюдается олигоартикулярное поражение суставов, а в дальнейшем вовлекаются «новые» суставы. Субтип с ранним началом (50% случаев олигоартикулярного варианта)
• Развивается в возрасте от 1 года до 5 лет.
• Болеют преимущественно девочки (85%).
• Поражение суставов: артрит коленных, голеностопных, локтевых, лучезапястных суставов, часто асимметричный. В 25% случаев течение быстро развивается деструкция суставов.
• Иридоциклит у 30-50% больных. Лабораторные исследования: воспалительных изменений в крови может не быть; у 80% обнаруживают АНФ, РФ отрицательный.
Субтип с поздним началом (10-15% случаев)
• Развивается в возрасте 8-15 лет.
• Встречается преимущественно у мальчиков (90%).
• Поражение суставов: асимметричный артрит суставов преимущественно нижних конечностей — пяточные области, суставы стоп, тазобедренные суставы, возможно поражение крестцово-подвздошных сочленений.
• У 5—10% развивается острый иридоциклит.
Лабораторные исследования: гипохромная анемия, невыраженный нейтрофильный лейкоцитоз (до 15-109/л), СОЭ выше 40 мм/ч. Повышена концентрация СРБ. Может быть АНФ в невысоком титре, РФ отрицательный. Высока частота обнаружения HLA-B27. Осложнения раннего и позднего олигоартикулярных вариантов ЮРА:
• асимметрия роста конечностей в длину;
• осложнения увеита: катаракта, глаукома, слепота;
• инвалидизация по состоянию опорно-двигательного аппарата, глаз.
Другие варианты ювенильного идиопатического артрита
Согласно классификации ILAR, к ювенильному идиопатическому артриту также относят артрит, сочетающийся с энтезитом, и псориатический артрит.
• Артрит, сочетающийся с энтезитом: в эту категорию включают детей, у которых артрит сочетается с энтезитом или не менее чем с двумя из следующих критериев: боли в крестцово-подвздошных сочленениях; боли в позвоночнике воспалительного характера; наличие HLA-27; наличие в семейном анамнезе переднего увеита с болевым синдромом, спондилоартропатий или воспалительного заболевания кишечника; передний увеит, сопровождающийся болевым синдромом, покраснением глазного яблока или светобоязнью.
• Псориатический артрит: в эту категорию включают детей с псориазом и артритом, детей с артритом и семейным анамнезом, отягощенным по псориазу у родственников первой линии родства, с дактилитом и другими поражениями ногтевой пластинки. Для характеристики артрита используют следующие критерии: возраст начала, характер артрита (симметричный или асимметричный), течение артрита (олиго- или полиартрит), наличие АНФ, увеита.
Диагностические критерии
Диагноз основывается на применении классификационных критериев ЮРА Американской ревматологической ассоциации, K)XA(EULAR) или ЮИА ILAR, которые представлены в таблице 2. В диагноз выносят вариант ЮРА, степень активности, позитивность/негативность по РФ, стадию рентгенологических изменений, функциональный класс, а также осложнения заболевания и терапии.
Дифференциальная диагностика
Дифференциальная диагностика ЮРА рассматривается в таблице 3.
Таблица 3. Дифференциальная диагностика ЮРА




Показания к консультации других специалистов
Окулист: все больные с поражением суставов, снижение остроты зрения.
Эндокринолог: выраженный синдром Кушинга, нарушение роста. Отоларинголог: очаги хронической инфекции в носоглотке. Стоматолог, ортодонт: кариес, ксеростомия, нарушение роста челюстей, зубов и прикуса.
Фтизиатр: положительная реакция Манту, лимфаденопатия, в т.ч. патология внутригрудных лимфоузлов. Гематолог: тяжёлые системные проявления с гематологическими нарушениями. Ортопед: функциональная недостаточность суставов, нарушение роста костей в длину, подвывихи, разработка реабилитационных мероприятий.
Генетик: множественные малые аномалии развития, синдром дисплазии соединительной ткани.
Насонов Е.Л.
Источник
Так называется подростковая форма болезни, которая протекает не менее тяжело, чем ревматоидный артрит у детей 2-3 лет. В пубертатном периоде активно развивается костный скелет, вместе с ним увеличиваются в размерах и внутренние органы.
Содержание:
- Факторы провоцирующие болезнь
- По каким симптомам распознать?
- Какие виды терапии бывают?
Процесс формирования организма связан с кардинальными внутренними перестройками, и воспаление, начинающееся в синовиальной оболочке, а потом вовлекающее в процесс мягкие ткани (мышцы, связки).
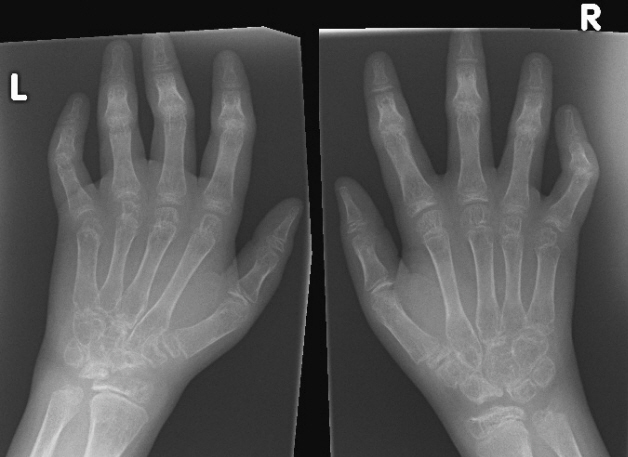
На этом участке, серьезно подрывает силы организма и может стать причиной физического недоразвития, уродства и последующей инвалидизации.
Олигоартикулярный ювенильный ревматоидный артрит – это воспалительный процесс в суставных тканях, пик развития которого приходится на 12-14 лет. Известны случаи, когда игнорирование лечения приводило к смерти.
Факторы провоцирующие болезнь
Этот вид болезни относят к идиопатической (первичной форме), этиология которого пока оставляет лишь знаки вопроса в головах ученых.
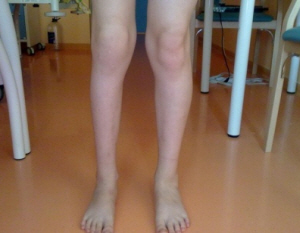
Точный диагноз установить очень тяжело – версии о том, что подросток болен ревматоидным артритом, формируются на ряде признаков, часть из которых подтверждается именно при этом типе болезни. Если симптомы остро проявляются в подростковом возрасте, то в большинстве случаев они отмечались и в период от 2 до 4 лет.
Причинами олигоартикулярного артрита у юношей и девушек могут быть:
- Физические перегрузки. Сюда входят занятия видами спорта, в которых предполагается систематическое поднятие тяжелых снарядов: штанги, гири. В суставах образуются микротрещины и смещения, и на фоне этих процессов происходит развитие болезни.
- Передача гена, располагающего к ревматоидному артриту, по наследству. Разрушение суставов может начаться неожиданно: у совершенно здорового, деятельного ребенка проявляются тревожные симптомы, характерные для ревматоидного артрита. Либо заболевание диагностируется в раннем возрасте, а после длительных периодов ремиссии (при условии грамотного лечения) деструктивные процессы вновь активизируются в возрасте 12-14 лет.
- Травмы суставов. Быстрое развитие олигоартикулярного артрита при травмировании суставов происходит, как правило, на фоне наследственной предрасположенности. Вместо того, чтобы «залатать брешь», иммунная система не ускоряет регенерацию поврежденных клеток, а активно избавляется от них.
- Гормональные сбои. В организме девушки активно вырабатывается эстроген – женский гормон, а у юноши в кровь поступает тестостерон. Если в результате внутреннего сбоя баланс гормонов нарушается – может развиться олигоартикулярный артрит.
Для этой идиопатической формы артрита характерно поражение крупных суставов: коленей, голеностопа (более подробно об артрите голеностопного сустава читайте тут).
Причем если у взрослых поражение суставов при ревматоидном артрите чаще происходит симметрично, то у подростков могут формироваться единичные очаги болезни.
В этом видео подробно рассказывается об артрите у детей младше 16 лет и о том, как избежать осложнений:
По каким симптомам распознать?
Заболевание относится к суставной форме ревматоидного артрита, поэтому болезнь прогрессирует медленно, но неуклонно.
Для нее нехарактерны такие внесуставные проявления, как лихорадка, критические показатели температуры тела, стремительная потеря веса.
Болезнь проявляется через симптомы:
- Скованность суставов, продолжительность которой нарастает месяц от месяца, пока ограничение амплитуды движений и постепенное уменьшение двигательной активности не заканчивается в итоге анкилозами (обездвиживанием суставов).
- При единичных поражениях на фоне здоровых тканей пораженный сустав выглядит намного больше. Его форма становится неровной, кожа на ощупь в месте поражения – горячая, красная. Мягкие ткани сильно отекают и становятся болезненными на ощупь.
- Боли, которые в начале болезни были периодическими, становятся постоянными. Суставы болят и днем, и ночью, болевой синдром нарастает к 4-5 часам утра и терпеть его невыносимо. Чтобы уменьшить страдания ребенка, родители дают ему обезболивающие препараты.
Если лечение игнорируется, процесс разрушения приводит к инвалидизации. Важно распознать симптомы болезни еще на начальном этапе, когда незначительно уменьшается амплитуда движений и появляется чувство легкой ломоты в суставах.
В результате диагностических мероприятий ревматоидный артрит может и не подтвердиться, но эти признаки уже сигнализируют о неполадках в организме подростка.
Какие виды терапии бывают?
После всестороннего обследования организма и уточнения диагноза врач назначает комплексное лечение, включающее: традиционные методы, физиотерапию, массаж, ЛФК, народные способы.

Успех лечения зависит и от степени развития болезни, и от физических особенностей пациента.
Поэтому к каждому больному осуществляется индивидуальный подход, а лечение корректируется в зависимости от полученных результатов.
Традиционная терапия
Больному назначается прием обезболивающих препаратов и НПВС (нестероидные противовоспалительные средства).
Одновременно с этим обеспечивается полный покой. Больной сустав нельзя нагружать, иначе состояние пациента не удастся стабилизировать.
Если положительная динамика не проявляется, назначается прием глюкортикостероидов – лекарств, содержащих гормоны. Подросткам их назначают лишь в крайнем случае.
Мгновенное улучшение состояния – это временное явление, после которого могут последовать серьезные сбои в деятельности гормональной системы и физическое привыкание к препаратам этой группы.
Помимо этого, назначаются хондропротекторы, содержащие вещества, стимулирующие восстановление гиалинового хряща, и витаминные комплексы, восполняющие недостаток витаминов и минеральных веществ.
Чтобы сдержать «агрессию» иммунной системы против своих же клеток, применяются цитостатики – препараты базисной терапии, подавляющие процесс воспаления.
Физиопроцедуры
Что входит в это направления лечения, какие мероприятия проводятся? Чтобы снизить выраженность болевого синдрома, уменьшить отеки, ускорить кровообращение, а вместе с ним наладить обменные процессы в тканях, используются:
- лечение лазером;
- воздействие инфракрасными лучами;
- фонофорез (введение инъекций лекарственных веществ подкожно);
- электрофорез (лечение электрическими импульсами);
- магнитные токи;
- гидромассаж;
- грязевые ванны.
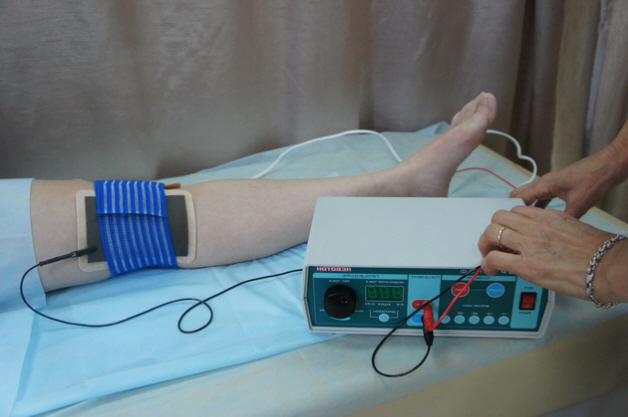
Такие мероприятия, как массаж и специальный комплекс упражнений, выполняются под строгим контролем специалиста. При любом неосторожном движении может возникнуть резкая боль, а это, в свою очередь, усилит процесс воспаления и отекания тканей.
По той же причине нельзя проводить разогревающие процедуры при острых приступах.
Лечение заболевания дома
Это направление лечения включает прием лекарственных отваров, использование мазей для наружного применения, примочки, компрессы, ванны с настоями целебных трав.
Выраженного лечебного эффекта удается добиться с помощью простых рецептов:
- Сорвать несколько листьев репейника, положить их вверх той стороной, на которой виднеются выступающие прожилки. Надсечь их острым ножом или поставить на них горячую кастрюлю. Начинается процесс выделения сока. На эту сторону нанести тонкий слой свежего меда, обернуть листьями больной сустав, сверху закрыть пленкой, обмотать шерстяным полотном.
- Похожий компресс можно сделать, используя листья капусты. Их надо измельчить до состояния кашицы, в которую добавляется немного свежего меда. Остальные действия повторяются, как и в предыдущем рецепте.
- Листья брусники (1 ст. л.) и ягоду (1 ст. л.) залить 1 стаканом кипятка в термосе и настоять в течение 1-2 часов. Принимать по 1/3 стакана профильтрованной жидкости перед завтраком, в обед и вечернее время.
Нельзя при лечении руководствоваться советами и опытом знакомых или своим собственным. Ведь на кону – здоровье и жизнь собственного ребенка.
Поэтому выбранные народные методы обязательно должны быть согласованы с лечащим врачом.
Источник
На современном этапе развития педиатрической ревматологии одной из актуальных проблем, наряду с вопросами ранней диагностики, совершенствования методов лечения хронических воспалительных заболеваний суставов у детей, является изучение отдаленных исходов и прогноза у пациентов с ювенильным артритом (ЮА). Общепринятое понятие исхода как окончания болезни (смерть или выздоровление) не используется при хронических заболеваниях, т.к. они нечасто являются причиной смерти, а выздоровления практически не наблюдается [1]. Поэтому многие авторы под термином «исход» при ЮА понимают состояние пациента через определенный промежуток времени от дебюта заболевания, как правило, составляющий не менее 7–10 лет [2–6]. При отсутствии определенных стандартов для описания исхода ЮА большинство исследователей применяют такие показатели, как клинические проявления, функциональный статус, лабораторные параметры, а в последние годы – также показатели качества жизни [7–12].
В настоящее время ЮА рассматривается как гетерогенная группа заболеваний, имеющих различные клинические проявления и отличное друг от друга течение патологического процесса [A. Martini 2003, A. Ravelli 2004], следовательно, и исход отдельных вариантов заболевания неодинаков. Ряд авторов считают, что различия в исходе болезни и прогноз напрямую зависят как от формы начала, так и от возраста в дебюте болезни [R.E. Petty 1998, A. Martini 2003]. По мнению других, более важное значение имеет вариант течения патологического процесса, который меняется у 1/3 пациентов с ЮА [G.B. Andersson 1995, Е.Ю. Логинова 2000, B. Flato 2003, A. Ravelli 2003, 2004].
До настоящего времени дискутируется вопрос относительно активности заболевания и возможности формирования ремиссии у пациентов спустя 10 и более лет от начала. Также неоднозначны данные о состоянии опорно–двигательного аппарата и формировании серьезных функциональных нарушений при большой длительности заболевания, хотя в последние годы отмечается четкое снижение числа инвалидизированных пациентов в связи с внедрением тактики раннего назначения базисных противовоспалительных препаратов (БПВП), а также появлением новых противоревматических средств, например, биологических агентов, для лечения ЮА. Кроме того, в работах, посвященных исходам ЮА, представлены разрозненные сведения относительно общего физического развития пациентов, экстраартикулярных проявлений болезни, рентгенологических изменений у пациентов, длительно страдающих хроническими воспалительными заболеваниями суставов.
В настоящее время имеются исследования, посвященные эволюции и исходам ЮА у лиц, достигших взрослого состояния [9,12–15]. Как правило, исход в группе больных, длительно страдающих ЮА, но еще не вышедших за рамки детского и подросткового возраста, оценивается по тем же параметрам, что и у взрослых больных, за исключением заполнения специфичных для детского возраста опросников по функциональному статусу. Однако в литературе последних 10–20 лет исследования, отражающие исход ЮА в детском возрасте, немногочисленны [2,16]. Авторы, как правило, отслеживают эволюцию ЮА у пациентов в разные периоды, не разделяя их на категории детей или взрослых.
Все вышеизложенное послужило основанием для проведения исследования, касающегося эволюции ЮА с большой длительностью болезни в рамках детского возраста, а также особенностей течения различных его вариантов.
Цель исследования:
Оценить эволюцию, исходы ЮА у пациентов с давностью заболевания 10 и более лет в пределах детского и подросткового возраста.
Задачи исследования:
1. Представить клинико–лабораторную характеристику пациентов с различными вариантами ЮА через 10 и более лет от начала заболевания.
2. Провести сравнительный анализ исходов при различных вариантах ЮА.
Материал и методы
Основу работы составили наблюдения за 96 пациентами с ЮА, находившимися на стационарном лечении в детском отделении ГУ Института ревматологии РАМН в период с 2002–2005 гг.
Критериями включения в исследование являлись: наличие ЮА (ювенильный ревматоидный артрит или ювенильный хронический артрит), возраст до 18 лет, длительность заболевания 10 и более лет.
Возраст детей колебался от 11 до 18 лет (средн. 14,3±2,0 лет), это были преимущественно девочки (83%). Длительность болезни составила от 10 до16 лет (сред. 12,0±2,0 лет). Все больные обратились в ГУ Институт ревматологии РАМН в среднем через 2 года от начала заболевания.
При формировании групп были выделены системный, полиартикулярный (РФ+ и РФ–) и олигоартикулярный варианты ЮА, причем последний имел два субтипа: олигоартрит персистирующий (число вовлеченных в процесс суставов не превышало 4 на протяжении всего заболевания) и олигоартрит, распространившийся (5 и более пораженных суставов) через 6 и более месяцев от начала болезни. Общая характеристика больных представлена в таблице 1.
При всех вариантах болезни преобладали девочки (68–88%). Существенных различий между выделенными группами по возрасту на момент обследования и длительности заболевания не отмечалось. В более раннем возрасте первые признаки болезни появились у детей с олигоартритом (1,8±1,0 года), особенно по сравнению с пациентами с РФ–позитивным полиартритом (5,1±2,8 года).
Включенные в исследование пациенты были обследованы по общепринятой в ревматологии схеме. Оценивались клинико–лабораторные параметры, характер дебюта и течения заболевания, степень активности процесса, наличие ремиссии, функциональный и социальный статусы больных ЮА через 10 лет от начала болезни.
Результаты
У большинства пациентов (95%) заболевание с первых дней манифестировало с артрита. У 3% детей отмечались жалобы на артралгии, а впоследствии развился артрит. В дебюте болезни почти у половины больных (41%) в процесс были вовлечены преимущественно крупные суставы, у 1/3 отмечалось поражение суставов нижних конечностей. У 63% пациентов на ранней стадии болезни сформировался симметричный артрит, в большей степени это было характерно для больных системной и полиартикулярной формами. В этих же группах довольно рано в процесс вовлекались тазобедренные суставы и шейный отдел позвоночника (ШОП) (35 детей).
Анализ параметров исхода у детей и подростков, страдающих ЮА 10 и более лет, позволил выявить, что у большинства пациентов, имевших олигоартрит в дебюте (50 детей), в дальнейшем количество пораженных суставов превысило 5 с формированием полиартрита (распространившийся олигоартрит), у остальных детей и подростков суставной синдром рецидивировал, но не прогрессировал в количественном отношении (пациенты с персистирующим олигоартритом). Полиартрит уже на ранней стадии болезни имели 25% больных, среди них серопозитивность по РФ отмечалась только у 5 пациентов. В целом было выявлено, что с течением времени все формы ЮА (олигоартикулярная – у 82% пациентов, полиартикулярная – у 58%, системная – у 45%) имели тенденцию к распространению суставного синдрома и формированию полиартикулярного варианта поражения, что согласуется с результатами зарубежных исследований [2,11,17].
На момент обследования у большинства (55%) пациентов активных артритов выявлено не было, хотя присутствовали функциональные нарушения, связанные с перенесенным ранее артритом. У 43 детей имелись признаки артрита, но число воспаленных суставов не превышало 4. Наличие активного полиартрита (более 4 воспаленных суставов) было более характерным для пациентов с распространившимся олигоартритом и позитивным по РФ полиартритом.
Как показано на рисунке 1, системные проявления заболевания в дебюте ЮА отмечались у 22 детей (23%). В дальнейшем они рецидивировали у 19 пациентов, а на момент исследования присутствовали лишь у 3 больных и были представлены отдельными проявлениями или их сочетаниями. Достоверно чаще имели место такие признаки системности как лихорадка, сыпь, полиадения, гепатоспленомегалия, значительно реже встречались серозиты. Необходимо отметить, что из 76 пациентов с суставной формой ЮА у 6 признаки системности, например, лихорадка и полиадения, появились в течение болезни и отражали активность патологического процесса.
Из других экстраартикулярных проявлений следует обратить внимание на патологию органов зрения. В течение болезни поражение глаз было диагностировано офтальмологом у 37% пациентов (36 детей), преимущественно в виде увеита (35 человек) и трактовалось как проявление основного заболевания. Оно встречалось при олигоартрите (персистирующем и распространившемся) и серонегативном по РФ полиартрите (47–55% больных). Поражение глаз появлялось в среднем через 5,7±3,8 года от дебюта болезни. Были наблюдения развития увеита спустя длительный период от начала артрита (максимально через 11 лет). Следует отметить, что увеит не выявлялся ни у одного больного с РФ позитивным полиартритом или системной формой заболевания. Увеит, как правило, был хроническим и двусторонним. На момент обследования у большинства больных воспалительный процесс в глазах был неактивным или на стадии ремиссии. Осложнения (катаракта, глаукома, синехии и др.) были зарегистрированы у 28 человек. Катаракта у 8 больных системной формой ЮА была связана с приемом ГК препаратов.
Что касается других внесуставных проявлений заболевания, то существенных отклонений со стороны внутренних органов у больных не отмечалось. Самое серьезное осложнение ЮА – вторичный амилоидоз – был диагностирован у 2 мальчиков–подростков, страдавших системной формой.
Оценивая состояние пациентов через 10 лет от начала болезни, следует отметить, что более чем у половины пациентов сохранялась активность заболевания. У 47% больных патологический процесс рецидивировал и прогрессировал, у 24% отмечалась стабилизация. Около 1/3 детей (29%) находились в состоянии ремиссии, причем половина из них продолжала получать противоревматические препараты.
Нами было обращено внимание на то, что у половины детей (55%) отмечались ремиссии и на протяжении болезни, в том числе у 20 пациентов при отсутствии какого–либо лечения. Ремиссии были в различные сроки от дебюта (от 1 года до 12 лет), а продолжительность их варьировала от 1 года до 6,5 лет (сред. 4,0±3,0 года). Полная ремиссия (при отсутствии противоревматического лечения) достоверно чаще регистрировалась у больных персистирующим олигоартритом (30,4%), чем у пациентов с другими формами ЮА (рис. 2). Медикаментозная ремиссия, встречавшаяся у трети (34%) детей с ЮА, у большинства из них (89%) была связана с приемом базисных препаратов (чаще метотрексата) и наступала в среднем через 3,2±2,8 года от начала данного вида терапии (от 6 мес. до 8,5 лет). Средняя длительность ремиссии на фоне лечения составила 3,0±2,0 года (от 1 до 7 лет). Достоверно значимых различий по частоте наступления медикаментозной ремиссии при различных вариантах ЮА выявлено не было.
При обследовании больных через 10 лет от дебюта болезни было констатировано, что наличие сохраняющейся активности или отсутствия таковой не зависело ни от формы дебюта, ни от характера течения ЮА (р>0,05). В группе пациентов с сохраняющейся активностью на момент обследования преобладали больные, имеющие невысокую (I и II) степень активности (84%). Лишь у 16% детей заболевание продолжало быть высокоактивным. Минимальная активность заболевания достоверно чаще определялась у пациентов с олигоартритом по сравнению с системной и полиартикулярной формами ЮА.
Положительный РФ на момент обследования отмечался у 4 пациентов (4%) в титрах 1/40–1/160. Это были больные с распространившимся олигоартритом – 2, полиартритом – 1, системной формой – 1 больной. В течение заболевания РФ регистрировался у 22 больных (23%). АНФ на протяжении болезни выявлялся у 55 детей, причем достоверно чаще у пациентов с распространившимся олигоартритом (47%) и серонегативным полиартритом (22%). Через 10 и более лет от начала ЮА АНФ определялся у 16% детей (в титрах от 1/20 до 1/160). При этом отмечалась достоверная связь между его наличием и поражением глаз, но не было корреляции с формой ЮА.
Анализ рентгенологической картины показал, что I стадию или минимальные рентгенологические изменения в суставах имели треть детей (33%), среди которых преобладали больные с персистирующим олигоартритом. II стадия была выявлена почти у четверти пациентов (25%). Наиболее выраженный деструктивный процесс в области суставов (III и IV стадии) был отмечен у 42% больных, чаще с системной формой и РФ позитивным полиартритом. Рентгенологически подтвержденный анкилоз, преимущественно суставов запястья и ШОП, был диагностирован у 17% больных.
У 35% больных, страдающих ЮА, течение артрита привело к развитию асептического некроза (рис. 3). Наиболее частой его локализацией у подавляющего большинства пациентов (91%) являлись головки бедренных костей, в основном у больных системной формой ЮА.
При изучении рентгенологической картины заболевания при длительном течении ЮА было обращено внимание на признаки остеоартроза (сужение суставной щели + наличие остеофитов) у 68% детей. Они отмечались преимущественно в наиболее пораженных суставах и были расценены нами как вторичные на фоне длительно текущего воспалительного процесса. Чаще выявлялись у пациентов с системной формой и РФ позитивным полиартритом. Наличие признаков вторичного остеоартроза у пациентов имело прямую связь с выраженностью деструктивных изменений в суставах (p<0,02), но не коррелировало со степенью функциональных нарушений в них (R=0,02, p=0,7).
Оценка функционального состояния детей и подростков по шкале Штейнброкера показала, что функциональная способность большинства из них была сохранной (ФК I и II: 34% и 41,6%). У 23% пациентов было возможно только выполнение обычных занятий или самообслуживание (ФК III), и лишь у 1 ребенка к моменту включения в исследование функциональные возможности были ограничены инвалидным креслом. Наиболее сохранными в функциональном отношении были пациенты с персистирующим олигоартритом, а самые выраженные нарушения имели больные полиартикулярной и системной формами ЮА, однако статистически это было недостоверно (рис. 4).
При заполнении русской версии опросника CНAQ 20% больных отметили, что не имеют функциональных нарушений (CHAQ=0), причем большинство из них были пациенты с персистирующим олигоартритом. У 19% детей присутствовали минимальные нарушения (CHAQ=0,1–0,5), у трети – выявлена умеренная степень ФН (CHAQ=0,6–1,5). Значительные функциональные ограничения (CHAQ>1,5) испытывали 28% больных, среди которых преобладали пациенты с системной формой ЮА (рис. 5). Полученные данные свидетельствуют о том, что среди пациентов с олигоартикулярной по дебюту формой наиболее благоприятное течение и исход имели пациенты с персистирующим олигоартритом (средн. CHAQ=0,3 балла), в то время как течение и исход заболевания у больных с распространившимся олигоартритом (средн. CHAQ=0,8 балла) приближались к полиартикулярной (средн. CHAQ=1,0 балл) и системной (средн. CHAQ=1,3 балла) формам ЮА, являясь более серьезными.
76% детей (73 пациента) в связи с заболеванием были признаны инвалидами. У подавляющего большинства это было обусловлено тяжелыми деструктивными изменениями в суставах, приведшими к выраженным функциональным нарушениям (69 человек). 4 ребенка были инвалидизированы по состоянию органов зрения.
Несмотря на длительность заболевания, физическое развитие более половины больных, включенных в исследование, соответствовало возрасту. Однако 48% детей отставали от своих сверстников или значительно отличались от них внешне ввиду диспропорционального развития. Отставание в физическом развитии более часто встречалось у больных полиартикулярной и системной формами заболевания, однако статистически не отличалось от пациентов с другими формами ЮА. В то же время при персистирующем олигоартрите физическое развитие всех пациентов достоверно чаще соответствовало возрасту, в отличие от других групп.
73% детей учились в обычной школе наравне с ровесниками, хотя часть из них занимались по индивидуальной программе. Вынуждены были обучаться на дому или посещать вспомогательную школу 26% детей, в основном страдающих системной формой или серопозитивным полиартритом.
Заключение
Таким образом, в результате проведенного исследования мы установили, что через 10 и более лет от начала ЮА у 71% пациентов детского и подросткового возраста сохранялась воспалительная активность заболевания, однако выраженность ее была невысокой (I и II степени), особенно у больных с олигоартритом. С течением времени все формы ЮА имели тенденцию к распространению суставного синдрома и формированию полиартикулярного варианта поражения. Полиартикулярная и системная по дебюту формы ЮА являлись наиболее неблагоприятными по прогнозу (наличие активности заболевания, экстраартикулярных проявлений, амилоидоз), рентгенологическому (III–IV стадия) и функциональному (ФК III–IV, CHAQ >1,5 баллов) исходам. Среди пациентов с олигоартикулярной по дебюту формой наиболее благоприятное течение и исход имели пациенты с персистирующим вариантом, в то время как течение и исход заболевания у больных с распространившимся олигоартритом приближались к полиартикулярной и системной формам ЮА. Вышеизложенное свидетельствует о том, что определенные категории больных требуют уже с ранних сроков заболевания тщательного наблюдения и активного лечения, чтобы избежать серьезных нарушений со стороны опорно–двигательного аппарата, влияющих на физическую и социальную адаптацию пациента в будущем.
Литература
1. Каратеев Д.Е. Автореф. дисс. на соиск. д.м.н., Москва, 2002
2. Andersson Gare B., Fasth A. The natural history of juvenile chronic arthritis: a population based cohort study. II. Outcome. J. Rheumatol., 1995, 22, 308–319
3. Prahalad S., Passo M.H. Long–term outcome among patients with JRA. Front Biosci., 1998, 21, 3, 13–22
4. Guillaume S., Prieur A.M., Coste J. et al. Long–term outcome and prognosis in oligoarticular–onset juvenile idiopathic arthritis. Arthr. Rheum., 2000, 43(8), 1858–1865
5. Oen K., Malleson P.N., Cabral D.A. et al. Disease course and outcome of juvenile rheumatoid arthritis in a multicenter cohort. J. Rheumatol., 2002, 29(9), 1989–1999
6. Minden K., Niewerth M, Listing J, et al. Long–term outcome in patients with juvenile idiopathic arthritis. Arthr. Rheum., 2002, 46, 2392–2401
7. Ruperto N., Levinson J.E., Ravelli A. et al. Long–term health outcomes and quality of life in American and Italian inception cohorts of patients with juvenile rheumatoid arthritis. I. Outcome status. J. Rheumatol., 1997, 24 (5), 945–951
8. Spiegel L.R., Schneider R., Lang B.A. et al. Early predictors of poor functional outcome in systemic–onset JRA. A multicenter cohort study. Arthr. Rheum, 2000, 43, 2402–2409
9. Packham J.C., Hall M.A. Long–term follow–up of 246 adults with JIA: functional outcome. Rheumatology, 2002, 41, 1428–1435
10. Oen K., Reed M., Malleson P.N. et al. Radiologic outcome and its relationship to functional disability in JRA. J. Rheumatol., 2003, 30, 832–840
11. Ravelli A., Martini A. Early predictors of outcome in JIA. Clin. and Exp. Rheumatol., 2003, 21, suppl. 31, 89–93
12. Логинова Е.Ю., Фоломеева О.М. Клинико–функциональные психосоциальные исходы и трудоспособность при ювенильном идиопатическом артрите у взрослых пациентов. Науч.–практич. ревматол., 2004, 2, 53–58.
13. Koivuniemi R., Leirisalo–Repo M. Juvenile chronic arthritis in adult life: a study of long–term outcome in patients with juvenile chronic arthritis or adult rheumatoid arthritis. Clin Rheumatol., 1999, 18(3), 220–226
14. Zak M., Pedersen F.K. Juvenile chronic arthritis into adulthood: a long–term follow–up study. Rheumatology (Oxford), 2000, 39(2), 198–204
15. Foster H.E., Marshall N., Myers A. et al. Outcome in adults with juvenile idiopathic arthritis: a quality of life study. Arthr. Rheum., 2003, 48(3), 767–775
16. Lomater C., Gerloni V., Gattinara M. et al. Systemic onset JIA: a retrospective study of 80 consecutive patients followed for 10 years. J. Rheumatol., 2000, 27, 491–496
17. Flato B., Lien G., Smerdel A. et al. Prognostic factors in juvenile rheumatoid arthritis: a case–control study revealing early predictors and outcome after 14.9 years. J. Rheumat., 2003, 30(2), 386–393
Источник


