Ювенильный ревматоидный артрит ревматическая лихорадка
Ревматический артрит является одним из проявлений ревматизма. Современное и более правильное название этого заболевания – ревматическая лихорадка.
Острая ревматическая лихорадка (ревматизм, болезнь Сокольского-Буйо) – это системное воспалительное заболевание с преимущественной локализацией поражения в сердечно-сосудистой системе (кардит, формирование клапанных пороков сердца), развитием суставного (артрит), кожного (ревматические узелки, кольцевидная эритема) и неврологического (хорея) синдромов, возникающее на фоне иммунного ответа организма на антигены β-гемолитического стрептококка группы А и перекрёстной реактивности со схожими тканями организма человека.
Ревматический артрит в настоящее время встречается значительно реже,  чем раньше. Но учитывая то, что в 20-30 годах прошлого века смертность от ревматизма доходила до 40%, а пороки сердца формировались в 50-75% случаев, то врачи по-прежнему с настороженностью относятся к данной патологии.
чем раньше. Но учитывая то, что в 20-30 годах прошлого века смертность от ревматизма доходила до 40%, а пороки сердца формировались в 50-75% случаев, то врачи по-прежнему с настороженностью относятся к данной патологии.
Заболевание, как правило, развивается у лиц, имеющих предрасположенность к нему. Обычно возникает у детей и подростков в возрасте 7-15 лет, чаще у девочек.
Ни в коем случае не следует путать ревматический артрит с ревматоидным. Помимо схожих названий и ряда лабораторных показателей, у этих процессов нет ничего общего. Подробнее о ревматоидном артрите вы можете прочитать в соответствующем разделе сайта.
Факторы риска и патогенез острой ревматической лихорадки
В настоящее время доказано, что ревматизм возникает после перенесенной организмом инфекции, вызванной β-гемолитическим стрептококком группы А. Этот микроорганизм может служить причиной целого ряда заболеваний: скарлатины (при первом контакте организма с возбудителем), ангины, обычной острой респираторной инфекции (тонзиллита, фарингита) и других.
 К предрасполагающим факторам возникновения ревматизма относят молодой возраст, переохлаждение, отягощенную наследственность. Доказана роль определенных генов в возникновении этого заболевания (наследование определенных вариантов гаптоглобина, аллоантигена В-лимфоцитов, антигенов HLA А11, В35, DR5, DR7, HLA А3, B15 и ряда других).
К предрасполагающим факторам возникновения ревматизма относят молодой возраст, переохлаждение, отягощенную наследственность. Доказана роль определенных генов в возникновении этого заболевания (наследование определенных вариантов гаптоглобина, аллоантигена В-лимфоцитов, антигенов HLA А11, В35, DR5, DR7, HLA А3, B15 и ряда других).
Считается, что за развитие заболевания отвечают токсико-иммунологические реакции. Стрептококк вырабатывает токсины, которые вызывают воспаление в клетках соединительной ткани, в том числе, суставах и клетках оболочек сердца (токсический механизм – прямое повреждение факторами патогенности стрептококка). Помимо этого, антигены микроорганизма схожи с собственными антигенами организма человека.
Таким образом, вырабатываемые антитела «атакуют» не возбудителя, а свои же органы (аутоиммунная реакция). Формируются иммунные комплексы, которые откладываются в тканях и еще более усугубляют ситуацию. Поражение сосудов миокарда по вышеописанным механизмам ведет к дисциркуляторным изменениям – ишемии и ацидозу.
В результате воспалительного процесса возникает дезорганизация соединительной ткани, которая включает следующие стадии:
- мукоидное набухание (обратимое разволокнение соединительной ткани),
- фибриноидный некроз (необратимый процесс, заканчивающийся распадом коллагеновых волокон),
- формирование специфических гранулем (гранулемы Ашоффа-Талалаева),
- склероз гранулем.
 Начиная от мукоидного набухания до склероза гранулем проходит около 6 месяцев. Помимо описанного процесса, в тканях отмечается отек, пропитывание белками плазмы и фибрином, инфильтрация нейтрофилами, лимфоцитами и эозинофилами.
Начиная от мукоидного набухания до склероза гранулем проходит около 6 месяцев. Помимо описанного процесса, в тканях отмечается отек, пропитывание белками плазмы и фибрином, инфильтрация нейтрофилами, лимфоцитами и эозинофилами.
Морфологическим признаком активного ревматизма является обнаружение специфической гранулемы и неспецифического воспаления.
Предрасполагающие факторы
- наличие диффузных заболеваний соединительной ткани (ревматическая лихорадка, системная красная волчанка, склеродермия и другие) или дисплазии соединительной ткани (синдром Марфана, синдром Элерса-Данлоса, недифференцированные виды дисплазий) у ближайших родственников;
- наличие в ближайшем окружении (семье или коллективе) больного острым инфекционным заболеванием, вызванным β-гемолитическим стрептококком группы А (скарлатина, ангина и прочие), или носителя данного микроорганизма;
- возраст 7-15 лет;
- женский пол;
- недавно (обычно 1-3 недели назад) перенесенное острое инфекционное заболевание стрептококковой этиологии или обострение хронической патологии (например, тонзиллита);
- частые острые респираторные инфекционные заболевания (более 3-4 раз в год);
- носительство В-клеточного маркера D8/7 или наличие его у ближайших родственников, наличие определённых групп крови (А и В), фенотипы кислой эритроцитарной фосфатазы и локусами системы HLA (DR5–DR7, Cw2–Cw3);
- неблагоприятные социально-экономические условия (например, доказано, что частота встречаемости ревматической лихорадки выше в развивающихся странах, а в Российской Федерации подъем заболеваемости отмечался в начале 90-х гг.).
Диагностика острой ревматической лихорадки
Классическими критериями для диагностики первичной ревматической атаки являются диагностические критерии ревматизма Киселя-Джонса-Нестерова. 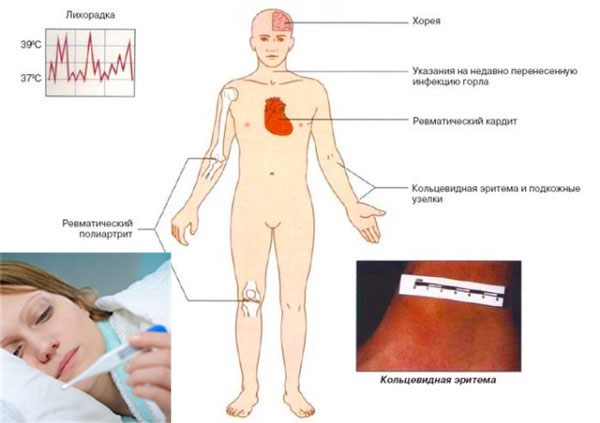
Несколько модифицированные, в соответствии с современными данными, они включают:
- Большие критерии:
- кардит;
- артрит (полиартрит);
- хорея;
- кольцевидная эритема;
- подкожные ревматические узелки.
- Малые критерии:
- лихорадка;
- артралгии;
- появление показателей острой фазы: лейкоцитоз со сдвигом «влево», СОЭ, повышение С-реактивного белка, диспротеинемия (повышение α2– и γ-глобулинов), гиперфибриногенемия, повышение мукопротеидов и гликопротеидов, специфические серологические маркеры (стрептококковый антиген в крови, повышение титров антистрептолизина-О (АСЛ-О), антистрептогиалуронидазы (АСГ), антистрептокиназы (АСК)), повышение проницаемости капилляров, изменение иммунологических показателей (уровень иммуноглобулинов, количество В- и Т-лимфоцитов, РБТЛ, реакция торможения миграции лейкоцитов и другие);
- удлинение интервала PR на ЭКГ, блокады.
Помимо перечисленных признаков, необходимо установить наличие предшествующей стрептококковой инфекции группы А. Для этого делается мазок из зева и носа для выделения носительства стрептококка путем посева и определения антигена стрептококка, анализ крови на наличие противострептококковых антител. В ряде случаев подтверждение и не потребуется, например, после недавно перенесенной скарлатины.
Диагноз считается вероятным при наличии двух больших или одного большого и двух малых критериев с данными о предшествующей стрептококковой инфекции.
К дополнительным признакам, которые должны навести на мысль о наличии стрептококковой инфекции – улучшение на фоне противовревматической терапии в течение 3-5 дней. Также обращают внимание на общие симптомы: утомляемость, слабость, бледность кожи, потливость, носовые кровотечения, боли в животе.
Для диагностики повторных ревматических атак и определения активности ревматического процесса обычно ограничиваются лабораторными показателями и дополнительными исследованиями (например, эхокардиография для определения кардита).
Рентгенография пораженных суставов обычно не информативна, так как при ревматическом артрите она не выявляет изменений. Ее назначают лишь в спорных случаях (например, при стертом течении заболевания или изолированном суставном синдроме). Но обычно этого не требуется, и диагноз ставится на основании клинической картины и специфических изменений в лабораторных анализах.
Для исключения ревмокардита проводятся:
- ЭКГ: нарушения ритма и проводимости, снижение амплитуды зубца Т и интервала S-T.
- Эхокардиография: утолщение и уменьшение экскурсии створок клапанов (при их воспалении), выявление приобретенного порока сердца.
- Рентгенография органов грудной клетки: при наличии кардита отмечается расширение границ сердца.
Для исключения нефрита: общий и биохимический анализ мочи (в пределах нормы или протеинурия, гематурия).
Симптомы острой ревматической лихорадки (ревматизма)
Клинико-диагностические критерии острой ревматической лихорадки Киселя-Джонса:

- Большие (ревматическая клиническая пентада):
- ревмокардит;
- полиартрит;
- малая хорея;
- ревматические узелки;
- анулярная (кольцевидная) эритема.
- Малые:
- клинические (лихорадка, артралгии);
- абдоминальный синдром;
- серозиты;
- лабораторно-инструментальные.
Первоначально возникает острое инфекционное заболевание стрептококковой этиологии или обострение хронического процесса. Спустя 2-3 недели после болезни или затянувшегося выздоровления возникают типичные проявления ревматической атаки, которая постепенно стихает. Затем может следовать латентный период продолжительностью 1-3 недели. В это время возможно полное отсутствие симптомов, легкое недомогание, артралгии, принимающиеся за обычную усталость, субфебрильная температура, изменение лабораторных показателей (повышение уровней СОЭ, АСЛ-О, антистрептокиназы, антистрептогиалуронидазы). Далее может идти период ревматической атаки, который проявляется полиартритом, кардитом, нейроревматизмом и другими симптомами, сдвигами в лабораторных анализах.
Для заболевания характерно чередование периодов обострений и ремиссий. Рецидивы возникают на фоне нового или обострения хронического инфекционного процесса стрептококковой этиологии.
Особенности заболевания в зависимости от возраста
- У детей заболевание часто начинается остро или подостро. Характерны полиартрит, кардит, хорея и кожные проявления (кольцевидная эритема и ревматические узелки).
- В подростковом возрасте болезнь чаще развивается постепенно. Ревмокардит обычно носит затяжной рецидивирующий характер с формированием пороков сердца. Хорея возникает реже.
- В молодом возрасте (18-21 год) характерно острое начало, классический полиартрит с высокой температурой (часто поражаются мелкие суставы стоп и кистей, грудинно-ключичные и крестцово-подвздошные суставы). Самочувствие значительно страдает.
Тем не менее, заболевание часто проходит без следа, пороки сердца формируются примерно в 20% случаев. - У взрослых болезнь проявляется в основном поражением сердца, примерно у половины из них формируется порок. При артрите часто поражаются крестцово-подвздошные суставы. Нередко и бессимптомное течение болезни.
- В пожилом возрасте болезнь практически не встречается, но возможны ее рецидивы.
За последние годы редко встречается тяжёлое течение ревмокардита, отмечается тенденция к моносиндромной форме заболевания, уменьшается частота и кратность повторных атак.
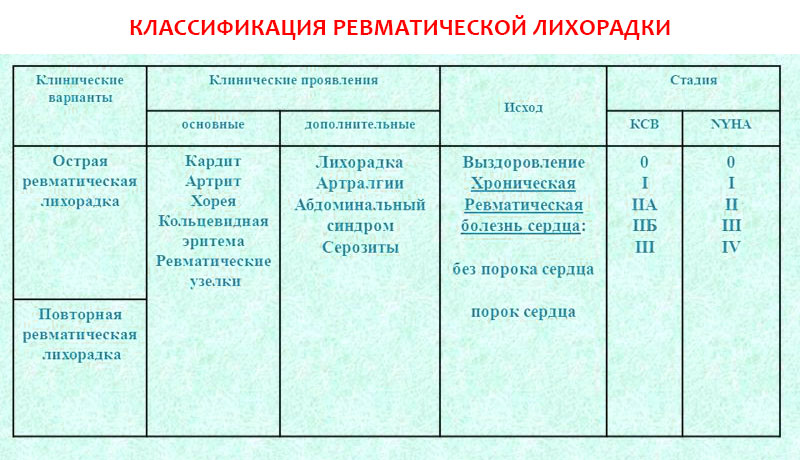
Классификация и степени активности острой ревматической лихорадки
Клинические варианты:
- острая ревматическая лихорадка (первая атака);
- повторная ревматическая лихорадка (рецидив).
- В зависимости от вовлеченности сердца:
- без поражения сердца;
- ревматическая болезнь сердца: без порока, с пороком, неактивная фаза).
 В зависимости от наличия сердечной недостаточности:
В зависимости от наличия сердечной недостаточности:
- без сердечной недостаточности, сердечная недостаточность I, II A, II Б или III ст.;
- функциональный класс I, II, III, IV.
В зависимости от степени выраженности проявлений заболевания (соответственно, и выраженности системного воспаления), выделяют следующие степени активности:
- максимальная: соответствует выраженному экссудативному воспалению и характеризуется яркими симптомами с лихорадкой, острым полиартритом, диффузным миокардитом или панкардитом, серозитом, пневмонитом и другими проявлениями;
- умеренная: без выраженного экссудативного воспаления с субфебрильной лихорадкой или без нее, полиартралгией, хореей и кардитом;
- минимальная: слабо выраженные симптомы, часто без экссудативного воспаления.
Лечение острой ревматической лихорадки (ревматизма)
Лечение острой ревматической лихорадки складывается из следующих этапов:
- I – стационарное лечение острого периода,
- II – долечивание и реабилитация в местном ревматологическом санатории;
- III – наблюдение в кардиоревматологическом диспансере.
Общие принципы терапии ревматической лихорадки
- Строгий постельный режим на 15-20 дней при тяжелом течении болезни, при легком течении – полупостельный режим на 7-10 дней.
- Диетическое питание с ограничением поваренной соли.
- Медикаментозная терапия (гормоны, нестероидные противовоспалительные средства, психотропные препараты – при хорее, антибактериальные препараты пенициллинового ряда и другие, сердечные гликозиды и мочегонные – при сердечной недостаточности, витамины и ряд других средств). Выбор того или иного лекарственного препарата и его дозы зависит от степени активности ревматического процесса и сопутствующих проявлений.
- Физиотерапевтические процедуры – применяются редко, так как многие из них противопоказаны. При правильном лечении процесс и так проходит без остаточных изменений.
- Санаторно-курортное лечение – применяется при переходе заболевания в неактивную фазу или для продолжения начатой в стационаре противоревматической терапии (Кисловодск, санатории Южного берега Крыма). Противопоказано при активности ревматизма II и III степени, тяжелых комбинированных или сочетанных пороках сердца с недостаточностью кровообращения II или III степени.
Профилактика и прогноз острой ревматической лихорадки
Прогноз зависит от степени выраженности проявлений заболевания и от наличия ревмокардита.
Ревматический кардит, по различным данным, приводит к формированию пороков сердца в 25-75% случаев. Также на его фоне могут возникать жизнеугрожающие нарушения ритма и сердечная недостаточность.
Остальные проявления – артрит, нейроревматизм, кожные изменения, серозиты – обычно протекают благоприятно и не оставляют после себя изменений.
Профилактика
Меры профилактики ревматизма следующие:

- Первичные: санация очагов хронической инфекции и своевременное лечение острых инфекционных заболеваний, мазки из зева и носа при ангинах, при хроническом тонзиллите (особенно, при гипертрофии миндалин III-IV степени), при обнаружении носительства стрептококка, при повышенных цифрах АСЛ-О, АСК, АСГ или других показателей активности стрептококкового процесса решается вопрос о профилактике препаратами пенициллинового ряда. Также проводится неспецифическая профилактика, например, закаливание.
- Вторичная: после перенесенной острой ревматической лихорадки назначаются антибиотики пенициллинового ряда (бициллин, экстенциллин и др.) 1 раз в 3 недели курсом на 5 лет. При повторной ревматической атаке до подросткового возраста или в подростковом возрасте, но без порока сердца – профилактика продлевается до 18 лет, а при наличии порока сердца – до 25 лет.
- Текущая: при возникновении на фоне острой ревматической лихорадки каких-либо инфекционных заболеваний обязательно назначение антибактериальных препаратов (преимущественно пенициллинового ряда) и нестероидных противовоспалительных средств.
Источник
1. ФГБОУ ВО БАШКИРСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ МИНЗДРАВА РОССИИ КАФЕДРА ДЕТСКИХ БОЛЕЗНЕЙ ЛЕКЦИЯ Острая
ревматическая лихорадка
Ювенильный ревматоидный артрит
Диффузные заболевания соединительной ткани
(системная красная волчанка, системная склеродермия,
дерматомиозит)
УФА 2016-2017
2.
Рабочая классификация и номенклатура ревматических болезней
(ВНОР 1988-1998)
Рубрикация
1. Ревматизм (ревматическая лихорадка).
2. Диффузные болезни соединительной ткани.
3.Системные васкулиты (ангииты,артерииты).
4. Ревматоидный артрит.
5. Ювенильный артрит.
6.Анкилозирующий спондилоартрит(болезнь Бехтерева).
7.Артриты, сочетающиеся со спондилитом.
8.Артриты,связанные с инфекцией.
9.Микрокристаллические артриты.
10.Остеоартроз.
11.Другие болезни суставов.
12.Артропатии при неревматических заболеваниях.
13.Болезни внесуставных мягких тканей.
14.Болезни костей, хряща и остеохондропатии.
3. ОСТРАЯ РЕВМАТИЧЕСКАЯ ЛИХОРАДКА У ДЕТЕЙ.
• Острая ревматическая лихорадка (ОРЛ )постинфекционное осложнение тонзиллита
(ангины) или фарингита, вызванных бгемолитическим стрептококком группы А
(БГСА), в виде системного воспалительного
заболевания
соединительной
ткани,
развивающегося у предрасположенных лиц,
главным образом, детей и подростков в
возрасте 7-15 лет.
4.
Клинические проявления
Основные
Кардит (вальвулит)
Артрит
Хорея
Кольцевидная эритема
Подкожные ревматические узелки
Дополнительные
Лихорадка
Артралгии
Абдоминальный синдром
Серозиты
5.
6.
7. ЮВЕНИЛЬНЫЙ РЕВМАТОИДНЫЙ АРТРИТ
ЮВЕНИЛЬНЫЙ РЕВМАТОИДНЫЙ
АРТРИТ
ЮРА – деструктивновоспалительное заболевание
суставов, развивающееся у детей
до 16 лет.
Самостоятельная нозологическая
форма, не трансформируется в
ревматоидный артрит взрослых.
8. Патогенез ЮРА
9. Больная Л.,11л. ЮРА, генерализованный полиартрит
10. Больная С., 10л. полиартрит
11. Больная С., 14л.
12. Больной Х., 16л.
13. Пятнисто-папулезная сыпь при ЮРА
14. Олигоартрит «маленьких девочек»
• Моно- или олигоартрит,
преимущественно суставов ног
Увеит у 40% больных
АНФ у 50% больных
• Преобладают девочки с
дебютом заболевания в раннем
возрасте
15. Системная красная волчанка симптом «бабочка»
16. Системная красная волчанка дискоидные высыпания
17. Ювенильная склеродермия Синдром Рейно
18. Очаговая склеродермия
19. Очаговая склеродермия
20. ЮВЕНИЛЬНЫЙ ДЕРМАТОМИОЗИТ
Гелиотропная
сыпь с отеком
параорбитальной
области
21. Ювенильный дерматомиозит Эритематозные, шелушащиеся высыпания над мелкими суставами кистей (симптом Готрона)
22. Классификация противоревматических препаратов
I. Симптом – модифицирующие препараты:
А. Нестероидные противовоспалительные препараты
Б. Глюкокортикостероидные гормоны
II. Болезнь — модифицирующие препараты:
А. Цитотоксические препараты
Метотрексат
Азатиоприн
Циклофосфан
Циклоспорин А
Б. Нецитотоксические препараты
Аминохинолиновые производные
Препараты золота
Сульфасалазин
III. Болезнь – контролирующие препараты
23. Традиционная ревматологическая пирамида последовательного назначения препаратов
Профессиональная
адаптация
Пихологическая
реабилитация
Медицинская
реабилитация
Глюкокортикоиды
АТСК
Биологические
Агенты+ИД
ГК для
В/с
введения
Метотрексат,
Азатиоприн
Антималярийные,
Золото, Сульфасалазин
Обучени
е
НПВП
больног
о LA, Wilske KR. Rheum Dis Clin North Am. 1989;15:615-619.
Healey
Анальгетик
24. Биологическая терапия
• Нейтрализация ФНО моноклональными
антителами (инфликсимаб, адалимумаб),
растворимыми рецепторами (этанерцепт)
• Анти- В – клеточная терапия (Ритуксимаб)
• Нейтрализация ИЛ-1 (Анакинра)
• Торможение функции Т-лимфоцитов (анти-CD4- моноклональные антитела)
• Нейтрализация гамма – интерферона
• Нейтрализация ИЛ-6
• Блокада рецептора ИЛ-2
25.
Первичная профилактика ДБСТ.
1.Выделение групп риска. В группу риска необходимо относить
детей, близкие родственники которых страдают РБ.
2.Диспансеризация детей из группы риска по ДБСТ.
3.Соблюдение сбалансированной диеты без пищевых
перегрузок, особенно продуктами с пищевыми аллергенами.
4.Соблюдение индивидуального режима вакцинации детям из
группы риска.
5.Предупреждение острых
респираторных
заболеваний,
стрессовых ситуаций, резкой смены климатических зон.
6. «Оздоровление» окружающей среды.
26.
Вторичная профилактика.
1.Систематическое наблюдение ребенка с ДБСТ у
ревматолога и тщательное соблюдение его
рекомендаций.
2.Индивидуальный режим учебы и отдыха. Исключение
чрезмерной инсоляции, переохлаждения,
физиотерапевтических воздействий.
3.Строго дозированные физические нагрузки, ЛФК.
4.Вакцинация только в период ремиссии по
индивидуальному графику.
5.С учетом клинического варианта заболевания
возможно сокращение учебной нагрузки в школе,
освобождение от экзаменов, перевод на обучение на дому.
Источник


