Ювенильный ревматоидный артрит у детей на рентгене
Что такое ювенильный ревматоидный артрит?
Ювенильный ревматоидный артрит (ЮРА) – хроническое воспалительное заболевание суставов, неустановленной причины, длительностью более 6 недель, развивающийся у детей в возрасте не старше 16 лет.
Как часто встречается ювенильный ревматоидный артрит?
Ювенильный ревматоидный артрит– одно из наиболее частых и самых инвалидизирующих ревматических заболеваний, которое встречается у детей. Заболеваемость ЮРА — от 2 до 16 человек на 100 000 детского населения в возрасте до 16 лет. Распространенность ЮРА в разных странах — от 0,05 до 0,6%. Чаще ревматоидным артритом болеют девочки.
Почему возникает ювенильный ревматоидный артрит?
В развитии ЮРА принимают участие наследственные и средовые факторы, среди которых наибольшее значение имеет инфекция.
Существует множество факторов, запускающих механизм развития болезни. Наиболее частыми являются вирусная или смешанная бактериально-вирусная инфекция, травмы суставов, инсоляция или переохлаждение, профилактические прививки, особенно проведенные на фоне или сразу после перенесенной ОРВИ или бактериальной инфекции. Возможная роль инфекции в развитии ЮРА предполагается, однако она до сих пор окончательно не доказана. Выявлена связь начала заболевания с перенесенной ОРВИ, с проведенной профилактической прививкой против кори, краснухи, паротита. Интересно, что дебют ЮРА после вакцинации против паротита чаще наблюдается у девочек. Известны случаи, когда ЮРА манифестировал после проведения вакцинации против гепатита В. Роль кишечных инфекций, микоплазмы, бета-гемолитического стрептококка в развитии ЮРА большинством ревматологов не признается. Однако известно, что эти инфекции являются причиной развития реактивных артритов, которые могут трансформироваться в ЮРА. Роль вирусной инфекции в развитии хронических артритов менее очевидна. Известно, что более 17 вирусов способны вызывать инфекцию, сопровождающуюся развитием острого артрита (в том числе вирусы краснухи, гепатита, Эпштейн-Барра, Коксаки и др.).
В развитии хронических артритов этиологическая роль вирусов не доказана. Наследственную предрасположенность к ЮРА подтверждают семейные случаи этого заболевания, исследования близнецовых пар, иммуногенетические данные.
Опасен ли ювенильный ревматоидный артрит?
При ЮРА у 40-50% детей прогноз благоприятный, может наступить ремиссия продолжительностью от нескольких месяцев до нескольких лет. Однако, обострение заболевания может развиться спустя годы после стойкой ремиссии. У 1/3 больных отмечается непрерывно рецидивирующее течение заболевания. У детей с ранним началом заболевания и подростков с положительным ревматодным фактором высок риск развития тяжелого артрита, инвалидизации по состоянию опорно-двигательного аппарата. У больных с поздним началом возможна трансформация заболевания в анкилозирующий спондилит. У 15% больных с увеитом возможно развитие слепоты. Смертность при ЮРА очень низка и отмечается при отсутствии своевременного лечения, присоединении инфекционных осложнений или развитии амилоидоза.
Как проявляется ювенильный ревматоидный артрит?
Основным клиническим проявлением заболевания является артрит. Поражение суставов проявляется болью, припухлостью, деформациями и ограничением движений, повышением температуры кожи над суставом. У детей наиболее часто поражаются крупные и средние суставы, в частности коленные, голеностопные, лучезапястные, локтевые, тазобедренные, реже – мелкие суставы кисти. Типичным для ЮРА является поражение шейного отдела позвоночника и челюстно-височных суставов.
Патологические изменения в суставе характеризуются развитием реакций воспаления, которые могут приводить к разрушению хрящевой и костной ткани суставов, сужению суставных щелей (пространства между концами костей, образующих суставы) вплоть до развития анкилозов (сращения суставных поверхностей костей, образующих суставы).
Помимо поражения суставов могут отмечаться следующие внесуставные проявления:
- Повышение температуры тела, иногда до высоких цифр; развивается, как правило, в утренние часы, может сопровождаться ознобом, усилением болей в суставах, появлением сыпи. Падение температуры нередко сопровождается проливными потами. Лихорадочный период может продолжаться недели и месяцы, а иногда и годы и нередко предшествует поражению суставов.
- Сыпь может быть разнообразной, не сопровождается зудом, располагается в области суставов, на лице, груди, животе, спине, ягодицах и конечностях, быстро исчезает, усиливается на высоте лихорадки.
- Поражение сердца, серозных оболочек, легких и других органов. Клиническая картина поражения сердца при ЮРА: боли за грудиной, в области сердца, а в ряде случаев – болевой синдром в верхней части живота; чувство нехватки воздуха, вынужденное положение в постели (ребенку легче в положении сидя). Субъективно ребенок жалуется на чувство нехватки воздуха. У ребенка наблюдается бледность и посинение носогубного треугольника, губ, пальцев рук; раздуваются крылья носа, отеки голеней и стоп. При поражении легких у больных может отмечаться затруднение дыхания, влажный или сухой кашель. При поражении органов брюшной полости беспокоят боли в животе.
- Увеличение лимфатических узлов может отмечаться до 4-6 см в диаметре. Как правило, лимфатические узлы подвижные, безболезненные.
- Увеличение размеров печени, селезенки.
- Поражение глаз типично для девочек с ЮРА младшего возраста. Отмечаются покраснение глаз, слезотечение, светобоязнь, неровный контур зрачка, снижение остроты зрения. В конечном итоге может развиться полная слепота и глаукома.
- Задержка роста и остеопороз являются одним из проявлений ЮРА. Задержка роста особенно выражена при длительном и активном течение заболевания. При остеопорозе отмечается снижение плотности кости и повышение ее ломкости. Он проявляется болями в костях. Одним из тяжелых проявлений остеопорпоза является компрессионный перелом позвоночника.
Как диагностируют ювенильный ревматоидный артрит?
Диагноз ювенильного ревматоидного артрита основывается на результатах осмотра пациента врачом-ревматологом и комплекса лабораторных и инструментальных методов исследования.
Лабораторные и инструментальные методы обследования. Анализ периферической крови (содержание эритроцитов, гемоглобина, тромбоцитов, лейкоцитов, лейкоцитарная формула, скорость оседания эритроцитов — СОЭ); анализ биохимических показателей (общий белок, белковые фракции, концентрация мочевины, креатинина, билирубина, калия, натрия, ионизированного кальция, трансаминаз, щелочной фосфатазы); анализ иммунологических показателей (концентрация иммуноглобулинов A, M, G, С-реактивного белка, ревматоидного фактора, наличие антинуклеарного фактора — АНФ). Всем больным проводится электрокардиография, ультразвуковое исследование брюшной полости, сердца, почек, рентгенологическое обследование грудной клетки, пораженных суставов, при необходимости позвоночника, кресцово-повздошных сочленений. Также всем детям с поражением суставов проводится обследование на наличие инфекций: бета-гемолитического стрептококка, бактерий кишечной группы (иерсиний, шигелл, сальмонелл), паразитов (токсоплазм, токсокарр и др.), вируса герпеса и цитомегаловируса, хламидий. При появлении трудностей в постановке диагноза проводится иммуногенетическое обследование. При длительном приеме обезболивающих и гормональных препаратов необходимо проведение эзофагогастроскопии. Консультация окулиста и осмотр щелевой лампой показано всем детям с поражением суставов.
Какие существуют методы лечения и профилактики ювенильного ревматоидного артрита?
Лечение ювенильного ревматоидного артрита представляет серьезную проблему и должно быть комплексным, включающим соблюдение режима, диеты, лекарственную терапию, лечебную физкультуру и ортопедическую коррекцию.
Цели терапии ЮРА:
- подавление воспалительной активности процесса
- исчезновение системных проявлений и суставного синдрома
- сохранение функциональной способности суставов
- предотвращение или замедление разрушения суставов, инвалидизации пациентов
- достижение ремиссии
- повышение качества жизни больных
- минимизация побочных эффектов терапии
Медикаментозная терапия ЮРА делится на два вида: симптоматическая (нестероидные противовоспалительные препараты и глюкокортикоиды) и иммуносупрессивная (подавляющая иммунитет). Применение нестероидных противовоспалительных препаратов (НПВП) и глюкокортикоидов способствует быстрому уменьшению боли и воспаления в суставах, улучшению функции, но не предотвращает разрушения суставов. Иммуноподавляющая терапия приостанавливает развитие деструкции, уменьшает инвалидизацию.
Нестероидные противовоспалительные препараты (НПВП)
У детей наиболее часто используются диклофенак, напроксен, нимесулид, мелоксикам. Лечение только НПВП проводится не более 6-12 нед, до постановки достоверного диагноза ЮРА. После этого НПВП следует обязательно сочетать с иммуноподавляющими препаратами. При длительном применении НПВП или превышении максимально допустимой дозы возможно развитие побочных эффектов.
Глюкокортикоиды
Глюкокотикоиды относятся к гормональным препаратам. Они оказывают быстрый противовоспалительный эффект. Глюкокортикоиды используются для внутрисуставного (метилпреднизолон, бетаметазон, триамсинолон), внутривенного (преднизолон, метилпреднизолон) введения и приема внутрь (преднизолон, метилпреднизолон).
Нецелесообразно начинать лечение больных ЮРА с назначения глюкокортикоидов внутрь. Они должны назначаться при неэффективности других методов лечения. Не рекомендуется назначать глюкокортикоиды внутрь детям до 5 лет (особенно до 3 лет), а также в подростковом возрасте, это может привести к выраженной задержке роста.
Внутривенное введение глюкокортикоидов (пульс-терапия) быстро подавляет активность воспалительного процесса у больных, используется в основном при наличии системных проявлений ЮРА.
Иммуносупрессивная терапия
Иммуносупрессивная терапия занимает ведущее место в лечении ревматоидного артрита. Именно от выбора препарата, сроков назначения, длительности и регулярности лечения часто зависит прогноз для жизни пациента и для течения заболевания. Иммуносупрессивная терапия должна быть длительной и непрерывной, начинаться сразу после установления диагноза. Отменить препарат можно в том случае, если больной находится в состоянии клинико-лабораторной ремиссии не менее 2 лет. Отмена иммунодепрессантов у большинства больных вызывает обострение заболевания.
Основными препаратами для лечения ЮРА являются метотрексат, циклоспорин А, сульфасалазин, лефлуномид, а также их сочетания. Они отличаются высокой эффективностью, достаточно хорошей переносимостью и низкой частотой вызываемых побочных эффектов даже при длительном (многолетнем) приеме.
Циклофосфамид, хлорамбуцил, азатиоприн используются для лечения ЮРА достаточно редко в связи с высокой частотой тяжелых побочных эффектов. Гидроксихлорохин, D-пеницилламин, соли золота практически не применяются в связи с недостаточной эффективностью.
При лечении иммунодепрессантами проводится контроль общего анализа крови (содержания эритроцитов, гемоглобина, тромбоцитов, лейкоцитов, лейкоцитарная формула, СОЭ); анализ биохимических показателей (общий белок, белковые фракции, концентрация мочевины, креатинина, билирубина, калия, натрия, ионизированного кальция, трансаминаз, щелочной фосфатазы) — 1 раз в 2 недели. При снижении количества лейкоцитов, эритроцитов, тромбоцитов ниже нормы, при повышении уровня мочевины, креатинина, трансаминаз, билирубина выше нормы – иммунодепрессанты отменить на 5-7 дней, после контрольного анализа крови, при нормализации показателей – возобновить приём препарата.
Биологические агенты
Последние достижения науки позволили создать новую группу лекарств – так называемых биологических агентов. К ним относятся: инфликсимаб, ритуксимаб. Данные препараты являются высоко эффективными для лечения определенных вариантов течения ЮРА. Лечение этими препаратами должно проводиться только в специализированных ревматологических отделениях, сотрудники которых имеют опыт применения подобных лекарственных средств.
Хирургическое лечение
Хирургическое лечение показано при развитии выраженных деформаций суставов, затрудняющих выполнение простейших повседневных действий, развитии тяжелых анкилозов. Основным хирургическим вмешательством является протезирование суставов.
КАК ПРЕДОТВРАТИТЬ ЮВЕНИЛЬНЫЙ РЕВМАТОИДНЫЙ АРТРИТ?
Предотвратить развитие ЮРА невозможно в связи с отсутствием данных о причинах его возникновения.
Для предотвращения развития обострений заболевания необходимо соблюдение следующих правил:
- Избегать инсоляции (нахождения на открытом солнце, независимо от географической широты).
- Избегать переохлаждения.
- Стараться не менять климатический пояс.
- Уменьшить контакты с инфекциями.
- Исключить контакт с животными.
- Больным ЮРА противопоказано проведение любых профилактических прививок (кроме реакции Манту) и использование всех препаратов, повышающих иммунный ответ организма (ликопид, тактивин, полиоксидоний, иммунофан, виферон, интерферон и других).
Источник

УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Ювенильный ревматоидный артрит (ЮРА) — одно из наиболее частых и инвалидизирующих ревматических заболеваний у детей [1, 2]. Заболеваемость ювенильным ревматоидным артритом составляет 2-16 случаев на 100 000 детского населения в возрасте до 16 лет. Распространенность ювенильного ревматоидного артрита в разных странах составляет 0,05-0,6%. Распространенность ювенильного ревматоидного артрита у детей до 18 лет на территории Российской Федерации — 62,3 на 100 000, первичная заболеваемость — 16,2 на 100 000. У подростков распространенность ювенильного ревматоидного артрита составляет 116,4 на 100 000 (у детей до 14 лет — 45,8 на 100 000), первичная заболеваемость — 28,3 на 100 000 (у детей до 14 лет — 12,6 на 100 000). Чаще ревматоидным артритом болеют девочки. Смертность составляет 0,5-1%.
Ювенильного ревматоидный артрит — хроническое воспалительное заболевание суставов неизвестной этиологии и сложного патогенеза [3, 4]. Оно характеризуется неуклонно прогрессирующим течением, что приводит к инвалидизации. Среди множества проявлений ювенильного ревматоидного артрита одним из ведущих является суставной синдром, характеризующийся припухлостью, повышением местной кожной температуры над суставом, скованностью и болью в суставе. Патогенез связан с аутоиммунными нарушениями в первую очередь с ревматоидными факторами (антителами к иммуноглобулинам) и иммунокомплексными процессами, которые приводят к развитию синовита, а в ряде случаев и генерализованного васкулита. Деформацию суставов при ревматоидном артрите связывают с образованием и разрастанием в синовиальной оболочке грануляционной ткани, которая постепенно разрушает хрящ и субхондральные отделы костей с возникновением узур (эрозий), развитием склеротических изменений, фиброзного, а затем и костного анкилоза. Характерные подвывихи и контрактуры обусловлены отчасти и изменениями сухожилий, серозных сумок и капсулы сустава (рис.1). Как известно, лучевые методы диагностики представлены рентгенографическим исследованием, магнитно-резонансной томографией (МРТ), компьютерной томографией (КТ) и ультразвуковым исследованием (УЗИ). Рентгенография в большинстве случаев позволяет определить поражение суставов при вовлечении в патологический процесс только костных элементов, и зачастую эти изменения уже необратимы и трудны для лечения. Но, обладая рядом несомненных достоинств, традиционная рентгенография уже не может полностью удовлетворять потребности современной медицины в ранней диагностике заболеваний суставов в первую очередь в оценке воспалительных и дегенеративно-дистрофических изменений сухожильно- связочного аппарата и окружающих мягких тканей. Без всякого сомнения, МРТ является одним из самых эффективных методов исследования мягких тканей, костей и суставов, особенно их внутренних структур. Но высокая стоимость МРТ, трудность ее проведения у детей младшего возраста (в большинстве случаев детям до 3-х лет МР-исследования проводятся под наркозом) и относительно малое число МР-томографов не позволяют считать это обследование методом выбора при диагностике ревматоидного артрита. УЗИ позволяет оценить мягкие ткани сустава, хрящевую ткань и кортикальный слой костной ткани, а также связки, сухожилия, соединительнотканные элементы, жировую клетчатку, сосудисто-нервные пучки. Легкодоступность, быстрота и экономичность исследования позволяют данный метод использовать в диагностике ювенильного ревматоидного артрита на начальном этапе обследования пациента [5].
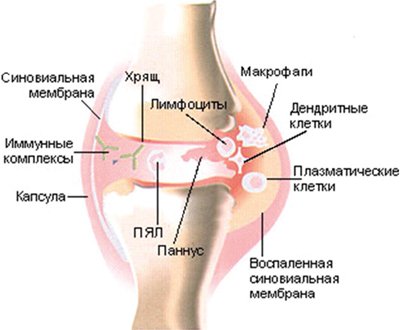
Рис. 1. Схематическое изображение сустава при ювенильном ревматоидном артрите.
Среди поражений суставов в 80% случаев коленный сустав поражается в первую очередь, в 40% — голеностопный сустав, в 20 % — плечевой сустав. На примере коленного сустава, как наиболее часто вовлекающегося в патологический процесс, мы выявили УЗ критерии поражения костной и хрящевой ткани, а также сухожильно-связочного аппарата.
Нами обследовано 25 детей с суставным синдромом в возрасте от 1 года до 16 лет, из них 20 девочек и 5 мальчиков. Всем пациентам проводили рентгенографическое исследование, МРТ и УЗИ суставов. Диагноз был поставлен по клиническим и лабораторным данным.
Ультразвуковое исследование коленных суставов проводилось по разработанной ранее методике, при этом оценивали структуру гиалинового хряща, наличие свободной жидкости в полости сустава, состояние кортикального слоя мыщелков большеберцовой и бедренной костей, а также сосудистую реакцию мягких тканей сустава с помощью методики УЗ-ангиографии.
В ходе проведенных исследований было установлено, что у 30% (8 детей исследуемой группы) рентгенографические исследования коленного сустава (КС) изменения не показали. Однако эхографическая картина того же сустава показала начальные изменения в виде умеренного неравномерного истончения гиалинового хряща и незначительного количества жидкости в области сустава. Кортикальный слой был представлен в виде неровных и размытых контуров, отмечалось утолщение кортикального слоя надколенника, что позволило сделать предположение о начальных проявлениях артрита, которые были позже подтверждены лабораторными исследованиями (рис. 2).
Рис. 2. Эхограммы коленного сустава.
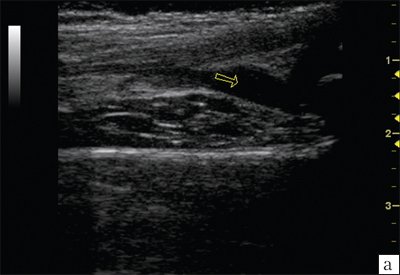
а) Синовит в полости сустава.
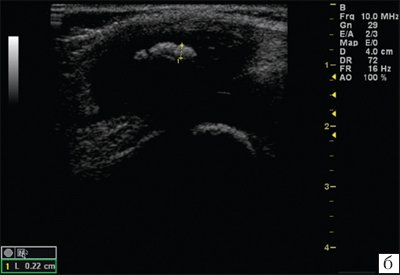
б) При начальных проявлениях ювенильного ревматоидного артрита.
У 70% (17 детей исследуемой группы) при эхографии визуализировалось наличие свободной жидкости в полости коленного сустава и изменения хрящевой и костной ткани. Кортикальный слой костей, образующих сустав, выглядел в виде прерывистой гиперэхогенной линейной структуры с формированием так называемых «эрозивных» участков. Хрящевая ткань имела вид «древообразных разрастаний» (рис. 3). При УЗ-ангиографии отмечалась гиперваскуляризация. Эти дегенеративные изменения хрящевой и костной ткани соответствовали наличию ювенильного ревматоидного артрита II-III стадии развития, что и подтверждалось данными рентгенологического исследования и МРТ.
Рис. 3. Эхограммы коленного сустава при ювенильном ревматоидном артрите II-III стадии.
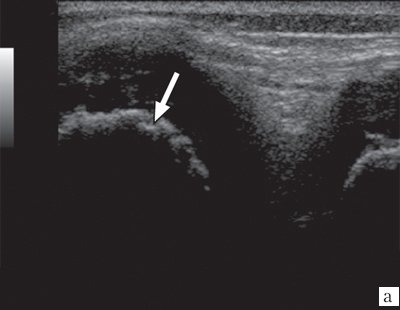
а) Кортикальный слой с формированием «псевдоэрозий».
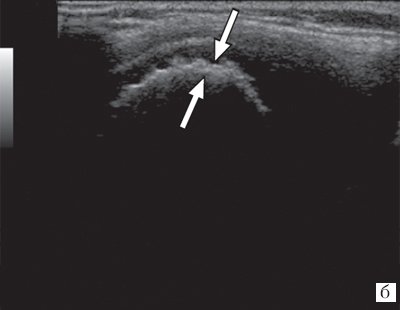
б) «Псевдоутолщение» кортикального слоя.
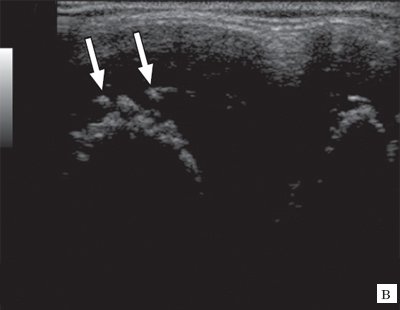
в) Хрящевая ткань в виде «древообразных разрастаний».
Таким образом, ультразвуковое исследование является высокоинформативным, легкодоступным и экономичным методом исследования, который можно использовать в ранней диагностике ювенильного ревматоидного артрита у детей.
Литература
- Алексеева Е.И. Ювенильный ревматоидный артрит // Педиатрия. М.: Издательская группа «ГЭОТАР-Медиа». 2005.
- Мерта Дж. Артралгия и артриты // Consiliummedicum. 1999. Т. 1 N5.
- Petty R.E., Southwood T.R., Baum J. et al. Revision of proposed classification criteria for juvenile idiopathic arthritis. J. Rheumatol 2001.
- Алексеева Е.И., Шахбазян И.Е. Принципы патогенетической терапии тяжелых системных вариантов венильного ревматоидного артрита. Аутоиммунные болезни. М.: 2002.
- Алешкевич А.И., Малевич Э.Е. Рентгенологическая и ультразвуковая диагностика дегенеративно-дистрофических поражений коленного сустава. Материалы научно-практической конференции «Новые технологии в медицине: диагностика, лечение, реабилитация». Минск, 21-22 ноября 2002 г.

УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Источник