Как вылечить ювенильный хронический артрит
Здравствуйте, дорогие друзья. Сегодня я расскажу про очень серьезную патологию, которая поражает детей до 16 лет. Речь пойдет про ювенильный хронический артрит. Болезнь сложно поддается диагностике, а лечится на протяжении долгого времени.
Содержание:
- Что это за болезнь?
- Классификация патологии
- Причины патологии
- Выраженные признаки болезни
- Чем опасен данный недуг?
- Методы диагностики
- Медикаментозное лечение
- Немедикаментозное лечение
- Каким должен быть образ жизни ребенка?
Как же помочь нашим детям справиться с недугом? Как он выглядит и можно ли избежать его появления? На эти и многие другие вопросы вы найдете ответы в сегодняшней статье.
Что это за болезнь?
Ювенильный хронический артрит – это патология аутоиммунного характера, при которой страдают суставы и мягкие ткани.
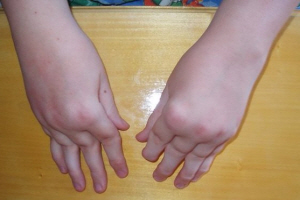
Длится этот вид артрита достаточно долго — от 6 недель до нескольких лет. Может рецидивировать даже после стойкой ремиссии.
Здесь важна своевременная диагностика и лечение, но сделать это сложно из-за наличия множественных очагов поражения.
Зачастую у детей страдают средние, а также крупные суставы:
- локтевой;
- лучезапястный;
- голеностоп;
- коленный;
- тазобедренный;
- суставы кистей, стоп.
Отличительной особенностью ювенильного артрита у многих маленьких пациентов является «птичья челюсть», которая образуется в результате поражения челюстно-височных суставов, а также шейного отдела позвоночника. В результате этого части челюсти деформируются.
Классификация по МКБ 10 — М08 — юношеский (ювенильный) артрит. Сюда включен детский артрит (до 16 лет) и длится более 3 месяцев.
Вот коды по видам недуга:
- Ювенильный ревматоидный артрит – М08.0;
- Спондилит – М08.1;
- С системным началом – М08.2;
- Полиартрит – М08.3;
- Пауциартикулярный – М08.4;
- Прочие юношеские артриты – М08.8;
- Неуточненный – М08.9.
Классификация патологии
Пауциартикулярный
При олигоартикулярном варианте поражаются 1-4 сочленения. В большинстве случаев воспаляется коленный сустав у девочекдо 5 лет. Практически всегда к данной проблеме присоединяется повреждение глаза.
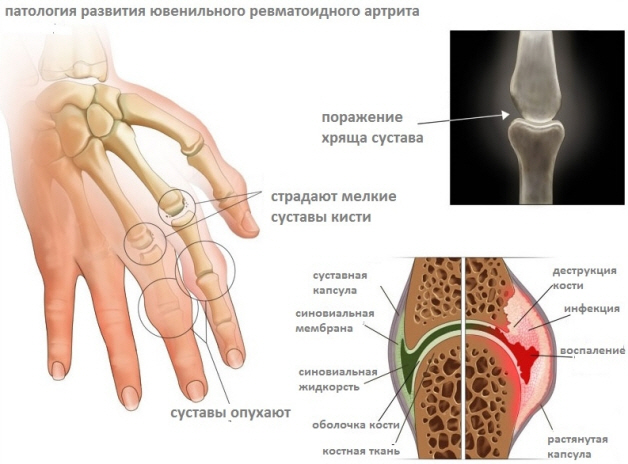
Полиартикулярный
Это крайне опасная патология с воспалением более 4 сочленений. Всего 5 % всех больных имеют положительную динамику. Диагностировать такой вид артрита на ранней стадии достаточно сложно.
Спондилоартрит
Поражается голеностопные, бедренные, коленные сочленения. Также ребенок будет страдать от острого воспалительного процесса глаз (иридоклицита).
Самым опасным очагом воспаления при такой форме артрита является крестец и суставы позвоночника. Кровь пациента при этом будет содержать специфичный антиген HLA B27.
Системный
Опасность этой формы артрита в том, что на ранних стадиях ее практически невозможно диагностировать, так как отсутствуют очевидные признаки.
С развитием недуга у ребенка появляются ночные лихорадки, зудящая сыпь, кожные покраснения.
Бывает, что увеличиваются миндалины. Главное исключить другие заболевания, чтобы назначить правильное лечение.
Причины патологии
На сегодняшний день врачи не знают истинной причины развития болезни. Говорят о наследственной предрасположенности к ревматическим проявлениям.
Активатором могут стать сразу несколько факторов:
- Инфекции вирусного/бактериального характера;
- Переохлаждение;
- Травмы суставов;
- Облучение УФ лучами;
- Применение медикаментов, в основе которых лежит белок.
Дети с таким диагнозом имеют повышенную восприимчивость к некоторым факторам окружающей среды, из-за чего иммунная система начинает работать неправильно, вызывая патологию.
Выраженные признаки болезни
Основные симптомы ювенильного артрита таковы:
- Появляется отечность в месте воспаления;
- Ребенок чувствует боль в суставе;
- Увеличивается температура тела, появляется озноб;
- Суставы перестают двигаться из-за сращения их поверхностей;
- На теле будут появляться разные высыпания;
- Увеличится размер лимфоузлов, печени, селезенки.
Болезнь сопровождается ярко выраженной мышечной атрофией, которые располагаются рядом с пораженным суставом, общей недомоганием, задержкой в развитии.
Чем опасен данный недуг?
Самым негативным последствием для детей является постепенное обездвиживание сустава.
Суставной хрящ разрушается, на нем появляются эрозии. Прогноз на будущее неблагоприятный. В результате этого есть риск получения инвалидности.
Из-за того, что при развитии ювенильного артрита страдают глаза, есть риск потерять зрение. Если вовремя заметить патологию, начать ее правильно лечить, то можно быстро достичь ремиссии.
Но рецидивы случаются часто, поэтому надо тщательно следить за здоровьем ребенка.
Методы диагностики
Диагностировать болезнь очень сложно.
Врачи проводят много лабораторных и инструментальных исследований:
- Берется кровь на биохимию;
- Делается электрокардиограмма;
- Берутся анализы по иммунологическим показателям;
- УЗИ внутренних органов на наличие изменений;
- Делаются рентгенологические обследования предполагаемых пораженных суставов, грудной клетки. На рентгене явно будет видно, какие суставы воспалены;
- Эзофагогаскопия;
- Компьютерная томография;
- Осмотр врачом-окулистом.
Медикаментозное лечение
Оно будет обязательно комплексным.
Для устранения причины и симптомов болезни назначаются:
- Нестероидные противовоспалительные препараты, которые снимут боль, суставное воспаление, восстановят подвижность;
- Глюкокортикостероиды – гормональные медикаменты;
- Иммунодепресанты для остановки разрушения сустава;
- Биологические агенты.
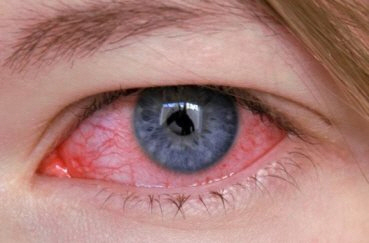
При полиартрите с поражением глаз ко всем вышеперечисленным медикаментам добавляются глазные капли.
Важно принимать все эти лекарства, как в период обострения, так и во время ремиссии, чтобы избежать рецидивов.
Немедикаментозное лечение
Также обязательно к применению.
Вот список терапевтических процедур:
- Соблюдайте правильный режим питания ребенка;
- Водите его на физиопроцедуры;
- Пусть он ведет здоровый образ жизни;
- Ежедневно надо выполнять ЛФК;
- Деформацию суставов можно лечить с применением ортезов, стелек, шин, лонгет.
Если стадия болезни запущенная, то доктора будут рекомендовать провести операцию.
Лечение будет долгим, тяжелым. На протяжении этого периода у ребенка будут нарушены двигательные функции.
Вся вышеперечисленная терапия направлена на восстановление подвижности, снятие воспаления, возвращение маленького пациента к нормальной жизни.
Каким должен быть образ жизни ребенка?
Клинические рекомендации следующие:
- Ограничьте его пребывание под открытым солнцем;
- Давайте умеренные физические нагрузки;
- Избегайте любых переохлаждений;
- Старайтесь не менять климатические пояса;
- Оградите чадо от потенциальных контактов с инфекциями;
- Следите за его психоэмоциональными нагрузками;
- Уберите из дома животных, так как они часто являются переносчиками инфекций;
- Не пейте лекарства, повышающие иммунитет и не делайте прививок с аналогичным действием.
Следите за состоянием здоровья своего ребенка и при обнаружении недомогания, первых признаков артрита сразу обращайтесь к профессионалам.
В этом видео вы также найдете много интересного о хроническом артрите у ребенка:
Самолечение детей категорически запрещено! Будьте здоровы!
Источник
Цели лечения ювенильного ревматоидного артрита
- Подавление воспалительной и иммунологической активности процесса.
- Купирование системных проявлений и суставного синдрома.
- Сохранение функциональной способности суставов.
- Предотвращение или замедление деструкции суставов, инвалидизации пациентов.
- Достижение ремиссии.
- Повышение качества жизни больных.
- Минимизация побочных эффектов терапии.
Немедикаментозное лечение ювенильного ревматоидного артрита
В периоды обострения ювенильного ревматоидного артрита следует ограничивать двигательный режим ребёнка. Полная иммобилизация суставов с наложением лангет противопоказана, это способствует развитию контрактур, атрофии мышечной ткани, усугублению остеопороза, быстрому развитию анкилоза. Физические упражнения способствуют сохранению функциональной активности суставов. Полезны езда на велосипеде, плавание, прогулки. Бег, прыжки, активные игры нежелательны. Рекомендуют сохранять прямую осанку при ходьбе и сидении, спать на жёстком матрасе и тонкой подушке. Исключить психоэмоциональные нагрузки, пребывание на солнце.
У больных с синдромом Кушинга целесообразно ограничить потребление углеводов и жиров, предпочтительна белковая диета. Рекомендуют употребление пищи с повышенным содержанием кальция и витамина D для профилактики остеопороза.
Лечебная физкультура — важнейший компонент лечения юношеского артрита. Необходимы ежедневные упражнения для увеличения объёма движений в суставах, устранения сгибательных контрактур, восстановления мышечной массы. При поражении тазобедренных суставов рекомендуют тракционные процедуры на поражённую конечность после предварительной консультации ортопеда, хождение на костылях. В период развития коксита и асептического некроза тазобедренных суставов передвижение больного без костылей противопоказано. Лечебную физкультуру необходимо проводить в соответствии с индивидуальными возможностями больного.
Применяют статические ортезы (шины, лонгеты, стельки) и динамические отрезы (лёгкие съёмные аппараты). Для статических ортезов необходима прерывистость иммобилизации: их следует носить или надевать в свободное от занятий время и в течение дня обязательно снимать для стимуляции мышечной системы во время физических упражнений, занятий, трудотерапии, туалета. При выраженном остеопорозе в грудном и поясничном отделах позвоночника рекомендуют ношение корсета или реклинирующей системы; при поражении суставов шейного отдела позвоночника — головодержателя (мягкого или жёсткого).
Медикаментозное лечение ювенильного ревматоидного артрита
Для лечения юношеского артрита используют несколько групп препаратов: НПВП, кортикостероидов, иммунодепрессанты и биологические агенты, полученные генно-инженерным путём. Применение НПВП и глюкокортикостероидов способствует быстрому уменьшению боли и воспаления в суставах, улучшению функции, но не предотвращает прогрессирования деструкции суставов. Иммуносупрессивная и биологическая терапия приостанавливают развитие деструкции и инвалидизации.
 [1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Лечение системного ювенильного ревматоидного артрита
При развитии опасных для жизни системных проявлений проводят пульс-терапию метилпреднизолоном в дозе 10-15 мг/кг, а при необходимости — 20-30 мг/кг на введение в течение 3 последовательных дней.
Пульс-терапию метилпреднизолоном сочетают с назначением иммуносупрессивной терапии. При раннем юношеском артрите с системным началом (длительность менее 2 лет) проводят пульс-терапию метотрексатом в дозе 50 мг/м2 поверхности тела 1 раз в неделю в виде внутривенных инфузий в течение 8 нед. В последующем метотрексат вводят подкожно или внутримышечно в дозе 20-25 мг/м2 поверхности тела в неделю. Как правило, тяжёлые системные проявления купируются уже через 4 нед после начала комбинированного применения метотрексата с метилпреднизолоном, в связи с чем большинству больных назначение преднизолона внутрь не требуется. В случае сохранения системных проявлений, высоких лабораторных показателей активности болезни после 4-недельного курса лечения к терапии может быть добавлен циклоспорин в дозе 4,5-5,0 мг/кг в сутки для приёма внутрь.
Для уменьшения побочных эффектов метотрексата следует назначать фолиевую кислоту в дозе 1-5 мг в дни, свободные от приёма препарата.
При длительном непрерывно рецидивирующем течении заболевания, генерализованном суставном синдроме, высокой активности, гормонозависимости после завершения 8-недельного курса пульс-терапии метотрексатом сразу назначают комбинированную терапию метотрексатом в дозе 20-25 мг/м2 поверхности тела в неделю (подкожно или внутримышечно) и циклоспорином в дозе 4,5-5 мг/кг в сутки.
При коксите с асептическим некрозом или без него применяют комбинированную терапию: метотрексат в дозе 20-25 мг/м2 поверхности тела в неделю (подкожно или внутримышечно) и циклоспорин в дозе 4,5-5,0 мг/кг в сутки.
При неэффективности метотрексата в дозе 20-25 мг/м2 поверхности тела в неделю (подкожно или внутримышечно) в течение 3 мес целесообразно проведение комбинированной терапии метотрексатом и циклоспорином. Метотрексат назначают в дозе 20-25 мг/м2 поверхности тела в неделю (подкожно или внутримышечно), циклоспорин — 4,5-5,0 мг/кг в сутки.
При неэффективности стандартной терапии иммунодепрессантами и кортикостероидами показана терапия биологическим агентом — ритуксимабом, которую необходимо проводить в условиях специализированного ревматологического отделения. Разовая доза препарата составляет 375 мг/м2 поверхности тела. Ритуксимаб вводят внутривенно 1 раз в неделю в течение 4 нед. За 30-60 мин до каждой инфузии рекомендуют провести премедикацию кортикостероидами (метилпреднизолон в дозе 100 мг внутривенно), анальгетиками и антигистаминными препаратами (например, парацетамолом и дифенгидрамином). Для снижения риска развития побочных эффектов инфузию ритуксимаба проводят через инфузомат.
При неэффективности иммуносупрессивной терапии, парентерального введения кортикостероидов, биологических агентов, назначают кортикостероиды внутрь в дозе 0,2-0,5 мг/кг в сутки в сочетании с перечисленными выше методами лечения.
Показание для применения иммуноглобулина нормального человеческого — наличие интеркуррентной инфекции. Предпочтительно использование иммуноглобулина, содержащего антитела классов IgG, IgA и IgM. Дозы и режим введения: 0,3-0,5 г/кг на курс. Препарат вводят ежедневно внутривенно не более 5 г на инфузию. При наличии показаний иммуноглобулин нормальный человеческий можно применять параллельно с пульс-терапией метилпреднизолоном и метотрексатом или сразу после её проведения.
Показания для назначения антибактериальной терапии: бактериальная инфекция, сепсис, общевоспалительная системная реакция (лихорадка, лейкоцитоз с нейтрофильным сдвигом в лейкоцитарной формуле влево, полиорганная недостаточность), сопровождающаяся сомнительным (0,5-2 нг/мл) или положительным (>2 нг/мл) значением прокальцитоиинового теста даже без очага инфекции, подтверждённой бактериологическим и/или серологическим методами.
Следует назначать препараты с широким спектром действия (аминогликозиды III и IV поколения, цефалоспорины III и IV поколения, карбапенемы и др.). При явных признаках сепсиса показано сочетанное применение 2-3 антибиотиков разных групп с целью подавления активности грамположительной, грамотрицательной, анаэробной и грибковой флоры.
Препараты вводят внутривенно или внутримышечно. Продолжительность курса лечения составляет 7-14 дней. При необходимости антибиотики заменяют и продлевают курс лечения.
Показания для назначения антиагрегантов, антикоагулянтов, активаторов фибринолиза — изменения в коагулограмме, свидетельствующие о склонности к тромбообразованию или коагулопатии потребления.
Цель терапии — коррекция показателей сосудисто-тромбоцитарного звена гемостаза.
Следует назначать сочетание антикоагулянтов (гепарин натрия или надропарин кальция), дезагрегантов (пентоксифиллин, дипиридамол) и активаторов фибринолиза (никотиновая кислота).
Гепарин натрия вводят внутривенно или подкожно (4 раза в сутки) из расчёта 100-150 ЕД/кг под контролем значений АЧТВ. Надропарин кальция вводят подкожно 1 раз в сутки из расчёта 80-150 анти-Xa ЕД/кг. Продолжительность лечения прямыми антикоагулянтами составляет 21-24 сут с последующим назначением антикоагулянтов непрямого действия (варфарин).
Пентоксифиллин вводят внутривенно из расчёта 20 мг/кг 2 раза в сутки в течение 21-30 дней.
Дипиридамол назначают внутрь в дозе 5-7 мг/кг в сутки, разделённой на 4 приёма. Длительность приёма не менее 3 мес.
Никотиновую кислоту вводят внутривенно в суточной дозе 5-10 мг, разделённой на 2 введения.
Последовательность введения препаратов для инфузионной терапии:
- метилпреднизолон растворяют в 200 мл 5% раствора глюкозы или 0,9% раствора натрия хлорида (продолжительность введения 30-40 мин);
- антибиотики вводят по общепринятым правилам для каждого препарата;
- симптоматическая терапия (дезинтоксикационная, кардиотропная) по показаниям;
- пентоксифиллин растворяют в 0,9% раствора натрия хлорида (суточную дозу разделяют на 2 введения);
- иммуноглобулин нормальный человеческий вводят внутривенно в соответствии с инструкцией по применению;
- гепарин натрия вводят внутривенно (круглосуточно) или подкожно 4 раза в сутки, подкожные инъекции надропарина кальция проводят 1 раз в сутки;
- никотиновую кислоту в суточной дозе 5-10 мг растворяют в 0,9% раствора натрия хлорида и вводят внутривенно 2 раза в сутки.
При наличии выраженного выпота в суставах проводят внутрисуставные инъекции кортикостероидов (метилпреднизолона, бетаметазона, триамцинолона).
Дозы глюкокортикоидов для внутрисуставного введения
Суставы | Препарат и его доза |
Крупные (коленные плечевые, голеностопные) | Метипреднизолон (1,0 мл — 40 мг); бетаметазон (1,0 мл — 7 мг) |
Средние (локтевые, лучезапястные) | Метилпреднизолон (0,5-0,7 мл — 20-28 мг); бетаметазон (0,5-0,7 мл — 3,5-4,9 мг) |
Мелкие (межфаланговые, пястнофаланговые) | Метилпреднизолон (0,1-0,2 мл — 4-8 мг); бетаметазон (0,1-0,2 мл — 0,7-1,4 мг) |
Показания для назначения локальной терапии глюкокортикоидами при ювенильном ревматоидном артрите
Показания и условия применения | Условия назначения метилпреднизолона | Условия назначения бетаметазона |
Синовит с преобладанием экссудации | Мелкие, средние, крупные суставы | Артрит крупных, средних суставов; тендовагиниты; бурситы |
Синовит и системные проявления | Лимфаденопатия, гепатоспленомегалия, субфебрильная лихорадка, сыпь | Фебрильная, гектическая лихорадка, сыпь, кардит, полисерозит |
Синовит, синдром Кушинга при одновременном лечении преднизолоном | Показан (не усиливает надпочечниковую недостаточность) | Нежелателен (усиливает надпочечниковую недостаточность) |
Тип конституции | Показан при всех типах конституции | Нежелателен при лимфатико-гипопластической конституции |
Болевой синдром в суставах с преобладанием пролиферации | Показан (не вызывает атрофии мягких тканей) | Нежелателен (вызывает атрофию мягких тканей) |
Из НПВП чаще всего применяют диклофенак в дозе 2-3 мг/кг в сутки. При тяжёлых системных проявлениях от назначения НПВП следует воздержаться, так как они могут спровоцировать развитие синдрома активации макрофагов.
Дозы нестероидных противовоспалительных препаратов, применяемых в детской ревматологической практике
Препарат | Доза, мг/кг в сутки | Максимальная доза, мг/сут | Число приёмов |
Диклофенак | 2-3 | 100 | 2-3 |
Индометацин | 1-2 | 100 | 2-3 |
Напроксен | 15-20 | 750 | 2 |
Пироксикам | 0,3-0,6 | 20 | 2 |
Ацетилсалициловая кислота | 75-90 | 4000 | 3-4 |
Ибупрофен | 35-40 | 800-1200 | 2-4 |
Нимесулид | 5 | 250 | 2-3 |
Мелоксикам | 0,3-0,5 | 15 | 1 |
Сулиндак | 4-6 | 300 | 2-3 |
Толметин | 25-30 | 1200 | 2-3 |
Сургам | — | 450 | 1-4 |
Флугалин | 4 | 200 | 2-4 |
Симптоматическая терапия включает препараты, нормализующие функцию сердечно-сосудистой, дыхательной систем, гипотензивные средства и др.
Лечение юношеского ревматоидного артрита (серопозитивного и серонегативного)
Среди НПВП предпочтительно применение диклофенака в дозе 2-3 мг/кг, селективных ингибиторов циклооксигеназы-2 — нимесулида в дозе 5-10 мг/кг в сутки, мелоксикама у детей старше 12 лет в дозе 7,5-15 мг в сутки.
Внутрисуставное введение ПС проводят при наличии выраженного выпота в суставах .
Иммуносупрессивная терапия: показано раннее назначение (в течение первых 3 мес болезни) метотрексата в дозе 12-15 мг/м2 поверхности тела в неделю подкожно или внутримышечно.
При недостаточной эффективности метотрексата в указанной дозе в течение 3-6 мес целесообразно повышение его дозы до 20-25 мг/м2 поверхности тела в неделю при хорошей переносимости.
При неэффективности высокой дозы метотрексата в течение 3-6 мес и/или развитии побочных эффектов проводят комбинированную иммуносупрессивную терапию с лефлуномидом. Лефлуномид назначают по следующей схеме:
- у детей с массой тела >30 кг — 100 мг 1 раз в сутки в течение 3 дней, далее в дозе 20 мг 1 раз в сутки;
- у детей с массой тела
Можно проводить лечение лефлуномидом без применения 3-дневной дозы насыщения в дозе 0,6 мг/кг в сутки, а также монотерапию лефлуномидом при непереносимости метотрексата и развитии побочных эффектов.
При неэффективности комбинированной терапии в течение 3-6 мес целесообразно применение биологического агента — инфликсимаба. Препарат вводят внутривенно по следующей схеме: 0-я, 2-я, 6-я неделя и далее каждые 8 нед в дозе 3-20 мг/кг на введение. Средняя эффективная доза инфликсимаба — 6 мг/кг. В случае недостаточной эффективности можно продолжить введение инфликсимаба по указанной выше схеме, но повысить дозу препарата и/или сократить промежуток между инфузиями до 4-5 нед. Лечение инфликсимабом проводят в сочетании с приёмом метотрексата в дозе 7,5-15 мг/м2 поверхности тела в неделю.
При неэффективности иммуносупрессивнои и биологической терапии, парентерального введения кортикостероидов возможно назначение кортикостероидов внутрь в дозе не более 0,25 мг/кг в сутки в сочетании с перечисленными выше методами лечения.
Лечение олигоартикулярного (пауциартикулярного) ювенильного ревматоидного артрита
Среди НПВП предпочтительно применение диклофенака в дозе 2-3 мг/кг, селективных ингибиторов циююоксигеназы-2 — нимесулида в дозе 5-10 мг/кг в сутки, мелоксикама у детей старше 12 лет в дозе 7,5-15 мг в сутки.
При наличии выраженного выпота в суставах проводят внутрисуставные инъекции кортикостероидов: метилпреднизолона, бетаметазона, триамцинолона.
Иммуносупрессивная терапия зависит от подтипа олигоартикулярного ювенильного ревматоидного артрита.
При подтипе с ранним началом рекомендуют раннее назначение (в течение первых 3 мес болезни) метотрексата в дозе 7,5-10 мг/м2 поверхности тела в неделю.
При неэффективности стандартных доз метотрексата возможно повышение его дозы до 15 мг/м2 поверхности тела в неделю или назначение инфликсимаба в сочетании с метотрексатом по описанной выше схеме.
В случае развития увеита целесообразно применение циклоспорина в дозе 3,5-5 мг/кг в сутки.
В случае сохранения активности суставного синдрома и развития ремиссии увеита на фоне лечения циклоспорином целесообразно применение комбинированной иммуносупрессивнои терапии метотрексатом и циклоспорином. Метотрексат назначают в дозе 10-15 мг/м2 поверхности тела в неделю (подкожно или внутримышечно), циклоспорин — 4,5-5,0 мг/кг в сутки.
При неэффективности комбинированной терапии и высокой активности увеита показано лечение инфликсимабом в сочетании с метотрексатом или циклоспорином. Инфликсимаб вводят внутривенно по следующей схеме: на 0-й, 2-й, 6-й неделе и затем каждые 8 нед в дозе 3-20 мг/кг на введение. Средняя эффективная доза инфликсимаба составляет 6 мг/кг. В случае недостаточной эффективности можно продолжить введение инфликсимаба по указанной выше схеме, но повысить дозу препарата и/или сократить промежуток между инфузиями до 4-5 нед. Лечение инфликсимабом проводят в сочетании с приёмом метотрексата в дозе 7,5-15 мг/м2 поверхности тела в нед или циклоспорином в дозе 4,5 мг/кг.
При подтипе с поздним началом показано раннее назначение (в течение первых 3 мес болезни) сульфасалазина в дозе 30-40 мг/кг в сутки. Лечение следует начинать с дозы 125-250 мг в сутки (в зависимости от массы ребёнка). Повышение дозы сульфасалазина до расчётной проводят по 125 мг 1 раз в 5-7 дней под контролем клинико-лабораторных показателей (клинический анализ крови, уровни мочевины, креатинина, активность трансаминаз и концентрация общего билирубина в сыворотке крови).
При неэффективности сульфасалазина в течение 3-6 мес проводят терапию биологическим агентом — инфликсимабом.
При увеите местно применяют дексаметазон, бетаметазон в каплях, субконъюнктивально, ретробульбарно, а также используют капли с противовоспалительными препаратами и мидриатики (лечение увеита должен проводить офтальмолог).
Хирургическое лечение ювенильного ревматоидного артрита
Основные виды оперативного лечения — протезирование суставов, тенотомии, капсулотомии.
Показаниями к хирургическому лечению ювенильного ревматоидного артрита:
- тяжёлые деформации суставов, значительное ограничение движений в суставах;
- анкилозы суставов (проводят протезирование суставов);
- развитие асептического некроза головок бедренных костей (проводят эндопротезирование тазобедренных суставов);
- выраженные контрактуры суставов, не поддающиеся медикаментозному и консервативному ортопедическому лечению (проводят тенотомии, капсулотомии).
Источник


