Код мкб артрит пальца кисти
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
Названия
Название: Артрит пальцев.
Артрит пальцев
Описание
Артрит пальцев. Воспалительный процесс, поражающий пястно — фаланговые, плюснефаланговые и межфаланговые суставы конечностей. Артрит характеризуется болезненностью в местах соединения фаланг пальцев в покое и при движении, отечностью суставов, ограничением их подвижности и изменением формы. Диагностика артрита пальцев предусматривает проведение комплексного лабораторного и инструментального обследования: общего и биохимического анализа крови, рентгенографии пальцев, МРТ. Лечение артрита пальцев проводится с помощью медикаментозной терапии (антибиотиков, хондропротекторов, противовоспалительных средств), физиолечения, массажа, лечебной гимнастики. При необходимости может выполняться артропластика или эндопротезирование.
Дополнительные факты
Артрит пальцев — периферический артрит, протекающий с воспалительными изменениями мелких суставов кистей и стоп. Чаще всего артрит пальцев не является самостоятельным заболеванием, а выступает вторичным синдромом в клинике ревматических, метаболических, инфекционных заболеваний. При этом чаще поражаются пястно-фаланговые и межфаланговые суставы кистей рук. В ревматологии артрит пальцев рук в 3-5 раз чаще диагностируется у женщин, что связано с их большей занятостью ручным трудом, повышенной нагрузкой на суставы и высокой частотой сгибательно-разгибательных движений. Артрит пальцев можно с полным правом отнести к социально значимым проблемам, поскольку заболевание зачастую приводит к утрате профессиональных умений, навыков самообслуживания и инвалидности.
Артрит пальцев
Причины
В зависимости от ведущей причины первичный артрит пальцев может быть инфекционным, обменным, ревматоидным и посттравматическим. Вторичные поражения мелких суставов развиваются на фоне перенесенных аллергических, аутоиммунных, соматических заболеваний. Чаще всего артрит пальцев протекает по типу олиго- и полиартрита; в некоторых случаях развивается локальное воспаление (моноартрит), например, ризартрит — артрит первого пястно-запястного сустава.
Наиболее часто мелкие суставы поражаются при аутоиммунных, инфекционно-аллергических процессах, метаболических нарушениях и травмах. Иммунокомплексные реакции лежат в основе развития ревматоидного артрита. Непосредственной манифестации заболевания может способствовать перенесенная вирусная и бактериальная инфекция (грипп, корь, герпес, паротит, гепатит В, скарлатина, тонзиллит), стрессовая ситуация, переохлаждение, вакцинация, физиологическая гормональная перестройка, обусловленная половым созреванием, беременностью, климаксом Поражение суставов пальцев входит в симптомокомплекс артрита при подагре (подагрический артрит) и псориазе (псориатический артрит).
Посттравматические артриты могут являться следствием различных спортивных и бытовых травм (ушибов, вывихов пальцев, внутрисуставных переломов пальцев кисти и стопы, разрывов связок и сухожилий и тд ), оперативных вмешательств. Нередко артрит пальцев рук развивается у лиц определенных профессий, занятых ручным трудом (парикмахеров, ювелиров, швей, портных) и получающих микротравмы суставов в процессе работы. Артрит пальцев ног может быть связан с повышенным давлением на суставы при избыточном весе и плоскостопии. Также данной разновидностью заболевания часто страдают артисты балета, отчего артрит пальцев ног получил название «болезнь балерин».
Симптомы
При ревматоидном артрите в воспалительный процесс обычно оказываются вовлечены пястно-фаланговые суставы указательного и среднего пальцев рук, а также лучезапястные и локтевые суставы. При этом отмечается симметричное поражение суставов правой и левой руки. Возможно развитие артрита пальцев ног, а также коленных и голеностопных суставов. Как правило, не поражается пястно-фаланговый сустав 1-го пальца и дистальные межфаланговые суставы.
Суставные боли при ревматоидном артрите имеют тенденцию к усилению во второй половине ночи и под утро при некотором ослаблении в дневное время. Суставы выглядят опухшими; из-за утренней скованности движений больные испытывают ощущение «тугих перчаток на руках». При ходьбе возникают боли в основании пальцев ног; на подошвенных поверхностях дистальных фаланг образуются болезненные омозолелости.
Подвижность лучезапястных, пястно-фаланговых и межфаланговых суставов резко снижается: больные, страдающие артритом пальцев, с трудом могут выполнять повседневные бытовые движения. Вследствие нарушения кровоснабжения кожа на кистях рук истончается, становится сухой; отмечается атрофия мышц рук. Активное и длительное течение ревматоидного артрита приводит к стойкой деформации пальцев кистей: веретенообразной припухлости, деформации типа «бутоньерки» и «лебединой шеи», ульнарной девиации пальцев с неполным вывихом в пястно-фаланговых суставах. К основным типам деформаций стоп относятся «пальцы в виде когтей», или молоткообразные пальцы. При вовлечении в воспалительный процесс плюсневых суставов развивается вальгусная деформация стопы.
Псориатический артрит чаще развивается у пациентов, имеющих псориатические проявления на коже и волосистой части головы. Для артрита пальцев при псориазе характерно осевое воспаление, которое характеризуется опуханием всех суставов, отчего пальцы приобретают сосискообразную форму. Кожа над суставами имеет багрово-синюшный оттенок. Как правило, при псориатическом артрите суставы поражаются несимметрично, т. Е. На одной руке или ноге либо на разных пальцах. Утренняя скованность движений отсутствует; главным образом, ограничено сгибание суставов.
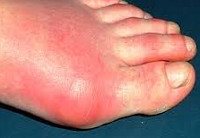
Для подагрического артрита наиболее типично поражение сустава первого (большого) пальца стопы, реже — кисти. Клинические симптомы характеризуются подагрическими атаками – острыми, неожиданными приступами нестерпимых болей, опуханием суставов, локальной гипертермией, ярко-красной (багровой) окраской кожи. Приступы продолжаются в течение нескольких дней, затем внезапно стихают, но через некоторое время повторяются вновь. Под кожей суставов, а также в подкожно-жировой клетчатке конечностей определяются желтоватые безболезненные узелки диаметром 1-2 см (тофусы), представляющие собой отложения солей мочевой кислоты. Во время очередной подагрической атаки тофусы могут вскрываться с выделением белой творожистой массы.
Диагностика
Правильно определить этиологическую форму артрита пальцев под силу только грамотному ревматологу или артрологу. При первичном осмотре обращается внимание на связь дебюта артрита с острыми или хроническими заболеваниями пациента, количество и симметричность поражения суставов, наличие деформации, характер болей, внесуставные проявления и другие клинические признаки. При необходимости пациент должен быть проконсультирован травматологом, аллергологом-иммунологом.
Обязательный диагностический комплекс включает проведение рентгенографии пальцев кистей и стоп, УЗИ мелких суставов, МРТ, КТ. Биохимическое исследование крови предполагает определение уровня мочевой кислоты, СРБ, фибриногена, ревматоидного фактора, сиаловой кислоты, серомукоида, криоглобулинов, ЦИК и тд Для подтверждения диагноза и этиологии артрита пальцев важное значение имеет исследование синовиальной жидкости, полученной с помощью чрескожной аспирации под контролем УЗИ.
Лечение
При возникновении ревматоидного, псориатического, подагрического артрита, протекающего с поражением мелких и крупных суставов конечностей, проводится комплексное патогенетическое и симптоматическое лечение, включающее медикаментозные и физиотерапевтические методы.
С целью купирования обострения и продления ремиссии используются методы экстракорпоральной гемокоррекции (лейкоцитаферез, криоаферез, каскадная фильтрация плазмы). При артрите пальцев назначается курсовой прием нестероидных противовоспалительных препаратов, кортикостероидов, сосудорасширяющих средств, хондропротекторов, витаминных комплексов и тд Наружная терапия артрита пальцев предполагает использование противовоспалительных мазей, проведение аппликаций димексида, ручных и ножных лечебных ванн. В стадии ремиссии подключается физиотерапевтическое лечение (парафинотерапия, грязевые аппликации, магнитотерапия, диадинамотерапия, электрофорез, УВЧ), массаж, лечебная гимнастика.
Во многих случаях больным с артритом пальцев ног показано ортезирование и ношение ортопедической обуви. При развитии стойкого нарушения функции и инвалидизирующих деформаций суставов пальцев может потребоваться хирургическое вмешательство — артропластика или эндопротезирование пястно-фаланговых суставов, резекция молоткообразной деформации пальцев стопы и тд.
Источник
Артрит — группа воспалительных и дегенеративных болезней, включая псориаз и болезнью Крона, из-за которых суставы теряют подвижность, опухают и болят. Факторы риска зависят от формы болезни.
Есть несколько характерных форм заболевания со своими особенностями:
- остеоартрит — встречается чаще других, обычно поражает суставы кистей рук, а также тазобедренные и коленные. Как правило, болеют взрослые и пожилые люди;
- шейный спондилез — артритное поражение суставов шеи;
- ревматоидный артрит — хроническое заболевание, проявляющееся воспалением суставов и других органов — сердца, легких и глаз. У детей эта болезнь протекает по-другому (ювенильный ревматоидный артрит);
- анкилозирующий спондилит — также хроническое заболевание, при котором вначале поражается позвоночник и суставы пояса нижних конечностей. В болезненный процесс могут быть вовлечены и глаза;
- реактивный артрит — как правило, развивается у людей, чей иммунитет ослаблен после перенесенной инфекции половых органов или пищеварительного тракта. Обычно воспаляются коленные или голеностопные суставы;
- подагра и псевдоподагра — это разновидности заболевания, при котором в суставах начинается отложение солей, из-за чего они опухают и болят;
- септический артрит — относительно редкое заболевание, которое развивается, если в сустав проникает инфекция — через кровь или же при ранении.
Остеоартрит
Заболевание проявляется постепенным разрушением хряща, покрывающего концы костей. Редко встречается у пациентов до 45 лет, после 60 заболеваемость резко возрастает. Может развиваться и у молодых людей, особенно после травмы сустава. Женщины страдают в 2 раза чаще мужчин, причем заболевание протекает намного тяжелее. Иногда в развитии остеоартрита играет роль наследственный фактор.
В пораженных суставах полностью разрушается хрящ, покрывающий концы костей. Потом кости утолщаются, и на них образуются наросты — так называемые остеофиты. Если воспаляется синовиальная мембрана, то в суставной капсуле скапливается жидкость. В результате сустав становится болезненным, распухает и теряет подвижность.
Обычно остеоартрит поражает тазобедренные и коленные суставы нижних конечностей. Однако могут страдать кисти, стопы, плечи и шея. К 70 годам практически у всех людей развивается остеоартрит той или иной степени, но симптомы появляются только иногда.
Факторы риска развития остеоартрита
Причины заболевания пока не выявлены, хотя известны факторы, повышающие риск развития заболевания, — ожирение, повторяющиеся движения и травмы одного и того же сустава. Хрящ быстрее истирается в тех суставах, которые двигаются часто и с усилием. Например, постоянная нагрузка на стопы, которую испытывает балетный танцор, предрасполагает к развитию остеоартрита голеностопных суставов. Болезнь также часто развивается у бывших спортсменов.
Травма сустава в молодости тоже может впоследствии спровоцировать остеоартрит. При лишнем весе также повышается риск развития болезни, так как суставы испытывают избыточное давление. Среди других факторов риска можно назвать повреждение хряща, обусловленное иными причинамами, например септическим артритом. И, наконец, для каждого члена семьи повышается вероятность заболевания при его наличии у близких родственников.
Симптомы остеоартрита
- болезненность сустава, которая обостряется при движении и затихает во время отдыха;
- ткани вокруг сустава опухают;
- после покоя сустав несколько скован;
- сустав становится малоподвижным;
- при поражении кисти суставы пальцев увеличиваются и искривляются;
- при движениях в пораженном суставе слышно потрескивание (так называемая крепитация);
- могут появиться иррадиирующие боли (в удаленных от очага воспаления, но связанных с ним одним нервом частях тела), в паху, ягодицах и колене (при артрите тазобедренного сустава). Боль обостряется к концу дня.
Вначале симптомы незаметны, но постепенно обостряются. Часто болезнь захватывает только один или два сустава, но иногда поражение более обширно. Если больной почти лишен возможности двигаться, он окажется заключенным в четырех стенах. Одновременно нарастает слабость и вялость мышц, иногда снижается вес.
Диагностика остеоартрита
Можно предположить наличие заболевания по симптомам, о которых рассказывает пациент, болезням суставов в анамнезе и результатам общего осмотра. Чтобы окончательно подтвердить диагноз, а также исключить другие формы, проводят рентгенографию и анализы крови.
Лечение
Остеоартрит неизлечим, а медицинская помощь направлена на то, чтобы ослабить проявления болезни. Пациентам назначают парацетамол или нестероидные противовоспалительные средства. Если у пациента сильные приступы боли и поражен только один сустав, то применяют местные инъекции кортикостероидов или прямо внутрь сустава вводят искусственную внутрисуставную жидкость, чтобы снять боль и воспаление.
Физиотерапия улучшает состояние мышц вокруг сустава, пораженного остеоартритом. В тяжелых случаях проводят хирургическую операцию для восстановления или даже протезирования пораженного сустава.
Если у больного легкий остеоартрит, то он сможет вести нормальную жизнь, несколько изменив прежние привычки. При лишнем весе необходимо перейти на новую диету. По возможности нужно делать щадящие физические упражнения, чтобы снизить вес, а также поддержать тонус мышц и подвижность суставов и таким образом замедлить прогрессирование болезни. Следует носить обувь на упругой подошве — это сделает походку мягкой и плавной и не даст костям в суставах истираться дальше. При сильных болях в колене или тазобедренном суставе необходимо пользоваться тростью. Массаж, теплые ванны, горячие грелки снимут боль и увеличат подвижность суставов.
При хроническом артрите можно приостановить его развитие и вести активную жизнь. Щадящие и регулярные физические упражнения помогут сохранить подвижность суставов. Физическая активность также укрепит мышцы, окружающие сустав. Если перетруженный сустав опухает и болит, необходимо прекратить упражнения и обратиться к врачу.
Источник
Синдром карпального канала: причины, симптомы и методы лечения

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Читать далее »
Синдром карпального канала – симптомокомплекс, проявляющийся после сдавления срединного нерва в толще запястного канала. Функционирование кисти ограничивается при карпальном синдроме. Им чаще страдают люди, работа которых связана с постоянной нагрузкой на кисть. Лечение этой патологии можно разделить на консервативные и хирургические методы.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Содержание статьи:
Причины
Как проявляется
Методы лечения
Осложнения
Анатомические особенности строения канала
Карпальный канал – это пространство, идушее от предплечья на кисть. Оно образовано костями запястья и поперечной связкой. Если смотреть на срез пространства, то получится отверстие – канал, через него проходят: срединный нерв и сухожилия мышц-сгибателей. Последние располагаются под нервом, а он под поперечной связкой запястья. Срединный нерв дает способность чувствовать большому, указательному, среднему и половине безымянного пальца.
Мышцами большого пальца кисти управляет ответвление срединного нерва. Эти мышцы дают возможность трогать подушечку большого пальца каждым кончиком фаланги руки.
Сухожилия сгибателей, в свою очередь, позволяют руке производить сжимание ладони.
Описание патологии
Туннельный синдром запястного канала характеризуется сдавлением и ишемизацией срединного нерва в виду сужения канала, в котором он пролегает. Срединный нерв отвечает за приведение и отведение большого пальца, сгибание и разгибание фаланг указательного и среднего пальцев. Плюсом он дает этим пальцам чувствительность, включая подушечку большого пальца, половину 4 пальца и всю ладонную поверхность. В составе нерва есть и вегетативные стволы.
Основные причины и факторы риска
Синдром карпального канала (по мкб 10 – синдром запястного канала) возникает из-за изменения диаметра канала, приводящее к сдавлению нерва. Это может происходить по разным причинам:
- воспалительный процесс, развившийся в сухожилиях сгибателей;
- воспалительный процесс в лучезапястном канале;
- образования, давящие на карпальный канал;
- травма с нарушением целостности кожного покрова запястья;
- последующий отек и гематома кисти;
- другие сопутствующие патологии, вызывающие отек ткани запястья.
Частой причиной становится воспаление, возникающее в синовиальном влагалище мышц запястья, и являющееся следствием чрезмерных нагрузок на кисть.
Какие же еще факторы могут стать причиной риска?
Это:
- Инфекционные заболевания;
- лимфангит;
- сосудистая патология;
- хронические болезни связочного комплекса и сухожилий;
- псевдоартрозы и артриты;
- кальцификаты кисти;
- кисты во влагалищах сухожилий.
Также эндокринные и аутоиммунные заболевания могут стать причиной карпального синдрома посредством системного воздействия.
Симптомы
Симптомы синдрома карпального канала проявляются по прошествии времени. Чаще изменения затрагивают «рабочую» руку, ту которой готовят или пишут. Изредка нерв сдавливается в обеих руках (это может дать беременность или любое эндокринное нарушение).
Парестезии
Первый и обращающий на себя внимание признак – это онемение и покалывание в пальцах. Эти ощущения ярко проявляют себя с утра и к обеду полностью исчезают. Но чем далее идет развитие процесса, тем увеличивается длительность парестезий. Больной испытывает ряд неудобств, когда кисть нужно держать в одном положении – говоря по телефону, держа мышку компьютера. При попытках удержать предмет в руке онемение и покалывание лишь усиливаются, и человек вынужден менять «рабочую» руку или ее положение.
Боль
При возникновении онемения также может проявить себя боль, она — покалывающая или жгучая. Возникает она в ночное время суток, заставляя больного просыпаться, чтобы скинуть руку с кровати или встряхнуть. Действия совершаются для того, чтобы усилить приток крови к пальцам, после чего боль стихает.
Болезненная симптоматика обнаруживается не только в пораженном суставе, она носит разлитой характер. Весь палец или кисть окутываются болью. Если не начать лечение, боль становится постоянной – и ночь, и днем. Любые движения приносят дискомфорт, требуют усилий. В запущенном случае ощущения охватывают не только пальцы, но и ладонь, доходя до локтя.
Утрата сил
С нарастанием клинической симптоматики появляется слабость в кисти, запястье. Рука будто не слушается, движения становятся неточными. Больному сложно держать ручку, иголку. Возникает ощущение, что предмет выскальзывает из руки.
Больному становится тяжело отводить большой палец от ладони, чтобы захватить какой-либо предмет.
Снижение чувствительности
Данный симптом характерен лишь при ишемии срединного нерва. При этом чувствительность в руке становится неадекватной: при смене температуры появляется боль и жжение. При длительном течении заболевания больной может не чувствовать легких прикосновений или укола иголочки.
Атрофия мышц
На поздних стадиях синдрома могут появиться изменения в мышцах. Визуально можно заметить уменьшение объема кисти, а если запустить лечение, то и вовсе довести до деформации (подобие лапы обезьяны, когда большой палец мало задействуется в движениях).
Изменение цвета кожи
При ишемии нерва нарушается его питание, и в результате кожа приобретает более бледный оттенок из-за недостаточности кровотока.
К кому обратиться
Обратиться к специалисту в Москве нужно, исходя из симптоматики. Помимо консультации потребуется также полная диагностика запястья. Стоимость посещения плюс диагностика можно узнать онлайн или при личном обращении. Проблемой запястья займется или невролог, или хирург-ортопед.
Диагностика
Диагностика карпального синдрома начинается с жалоб больного и сбора анамнеза. После пациент проходит обследование у невролога и ортопеда. Если выявляются дополнительные показания, то могут использоваться рентгенография, КТ, МРТ, электромиография. А лабораторная диагностика поможет определить степень воспалительного процесса, который может быть причиной заболевания.
Дифференциальная диагностика
При синдроме карпального канала кисти рук всегда нужно отграничивать от артрита карпо-метакарпального сустава 1 пальца, диабетической полиневропатии, шейного радикулита.
- Для артрита будут характерны изменения костей, видимые на рентгене.
- Отличие запястного синдрома от шейной радикулопатии в том, что при первом — боль ограничивается только дистальной частью руки и никак не связана с шеей.
- Для диабетической полиневропатии характерно симметричное поражение нервов, чего нет при карпальном синдроме. Но диабет может осложнить течение запястного синдрома.
Лечение
Лечение синдрома карпального канала включает различные используемые всеми методы терапии: физиотерапия, применение препаратов и мазей с НПВС, ношение ортезов, хирургическое вмешательство для выделения поперечной связки кисти.
Медикаментозное лечение
Самые простые и всеми используемые препараты могут помочь – Найз, Нурофен, Кетанов (НПВС).Они помогают уменьшить болевую симптоматику. Возможно введение стероидных гормонов в карпальный канал, для уменьшение воспалительного процесса. Это дает некое облегчение, но симптомы чаще всего возвращаются. Применение витаминов группы В не дало достоверных данных по эффективности.
Специальные упражнения
Упражнения относятся к средствам, не имеющим доказательств в своей эффективности. Стоит соблюдать следующие рекомендации:
- Правильное размещение рук при офисной работе. Предплечье должно лежать на столе, укол в локтевом суставе должен равняться прямому.
- Осанка. Для нее необходимо, чтобы монитор был на уровне глаз, угол между ногами и спиной равнялся прямому. Плечи должны быть расслаблены, а ноги ровно стоять на полу.
- Перерывы. Через каждые 50 минут стоит отдыхать по 10 минут.
- Упражнения. Во время перерыва сжимайте руки в кулак, вращайте, встряхивайте кистями. Делайте самомассаж пальцев, вращательные движения шеей.
Дома можно использовать те же самые приемы, принимать контрастный душ.
Народное лечение синдрома карпального канала
Народные средства могут усилить лечение продиктованное врачом. Но их использование всегда стоит согласовывать с лечащим специалистом.
Снять отек прекрасно поможет лист подорожника или капусты, втирание смеси черного перца и масла, использование травяных чаев с мочегонным эффектом.
Хирургическое лечение карпального синдрома
Нередко синдром карпального канала и операция идут рядом. Хирургический метод лечения предполагает как открытое, так и эндоскопическое вмешательство.
При эндоскопическом воздействии делается разрез, длиной 2 см, при помощи зонда и ножа. Он вводится между срединным нервом и поперечной связкой, которая впоследствии рассекается, и объем канала увеличивается.
При сильном изменении канала введении эндоскопического зонда может быть невозможно, тогда прибегают к открытой операции. При этом делается разрез от подушки большего пальца до мизинца, и поперечная связка, образующая крышу карпального канала, рассекается. Данное рассечение можно выполнить и в амбулаторных условиях.
Реабилитация после операции
После операции кисть будет отечной, движения будут сохранены, но не в полном объеме. Нужно соблюдать реабилитацию, рекомендованную врачом, чтобы уменьшить последствия и добиться качественного восстановления функции кисти.
Боли могут присутствовать несколько месяцев, так как нервам нужно полностью восстановиться, а это занимает время. Заниматься легкой активностью и водить автомобиль можно будет уже через несколько дней.
Осложнения и последствия
Расщепление поперечной связки хирургическим путем – это полное излечение. Но при любом оперативном вмешательстве могут быть свои осложнения.
Ими могут стать:
- инфекция;
- повреждение нерва;
- обильная кровопотеря;
- болевой синдром как исход операции;
- невозможность расщепления связки в ходе операции.
Данные последствия встречаются в небольшом проценте случаев.
Прогноз
После проведения лечения синдрома запястного канала хирургическим способом симптомы исчезают почти на 3 сутки, выздоровление является полным. Но и период реабилитации занимает некоторое время. Чем длительное наблюдался течение синдрома карпального канала, тем большее время уйдет на восстановление. Для этого может потребоваться от 1 месяца до 1 года.
Профилактика
Чтобы оградить свои руки от данной патологии нужно работать с обязательными перерывами, не давать чрезмерную нагрузку на мышцы кисти или пальцев. Если возникли какие-то симптомы тут же нужно сменить сферу деятельности.
А самым главным является то, что нужно укреплять мышцы спины и шеи, правильно располагать руки за офисным столом. После рабочей недели стоит посетить массаж, и непременно придерживаться здорового образа жизни.
Вылечить артроз без лекарств? Это возможно!
Получите бесплатно книгу «Пошаговый план восстановления подвижности коленных и тазобедренных суставов при артрозе» и начинайте выздоравливать без дорогого лечения и операций!
Получить книгу
Причины появления артроза стопы
Болезнь проявляется в пожилом возрасте и связана с природным старением человеческого организма. Около 70% всех поставленных диагнозов приходится на женское население Земли, страдающее от недуга гораздо чаще, чем сильный пол. Негативная тенденция вызвана гормональной перестройкой женского организма в период менопаузы. Однако медики отмечают и появление деформирующего артроза у молодых пациентов. Какие факторы влияют на появление заболевания? Как ни странно, но причиной артроза становится излишняя физическая нагрузка на суставы. Хрящ не справляется с избыточным давлением и теряет свои защитные функции. Кроме того, к причинам развития патологии относят:
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Прочитайте статью, где я рассказал КАК Я ВЫЛЕЧИЛ СУСТАВЫ c помощью четырех растений и советской технологии 83го года
- неправильное питание;
- дисплазию суставов;
- избыточную массу тела;
- проблемы с эндокринной системой;
- плохой метаболизм;
- травмы конечности;
- алкоголь.
Все перечисленные факторы могут спровоцировать заболевание, но их нельзя отнести к основным причинам формирования патологии. Так, для первичного типа заболевания научно обоснованных причин не выявлено. Следует отметить, что деформирующий артроз стопы по мкб 10 стоит под кодом М19.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Сусталайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Классификация Косинской Н. С.
Есть несколько классификаций — по причинам, по рентгенологическим признакам. Удобнее в практике пользоваться классификацией Косинской Н. С.
- 1 стадия — рентгенологическая картина небольшого сужения суставной щели и незначительного субхондрального остеосклероза. Больные жалуются на боли в коленных суставах при долгой ходьбе, при подъеме или спуске с лестницы. Функциональных нарушений сустава нет.
- 2 стадия — суставная щель сужается на 50% или на 2/3. Субхондральный остеосклероз выраженный. Появляются остеофиты (костные разрастания). Боль умеренная, есть хромота, гипотрофируются мышцы бедра и голени.
- 3 стадия — суставная щель полностью отсутствует, есть выраженная деформация и склероз суставных поверхностей с некрозом субхондральной кости и местным остеопорозом. У больного движения в суставе отсутствуют, боль выраженная. Есть атрофия мышц, хромота, деформация нижней конечности (вальгусная или варусная).
Где находится 1 плюснефаланговый сустав?
Стопа человека — неотъемлемая часть опорно-двигательного аппарата. Основной ее задачей является обеспечение передвижения и поддержание вертикального положения тела. В связи с этим на ступни регулярно оказывается серьезная динамическая и статическая нагрузка, справиться с которой возможно за счет стабильных суставов, крепких мышц, связок и развитых мягких тканей.
Эти суставы состоят из костей проксимальных фаланг пальцев и головок плюсневых костей. По форме сустав напоминает шар, укрепленный снаружи глубокой поперечной, коллатеральными и подошвенными связками. Первое плюснефаланговое сочленение – это не что иное, как сустав большого пальца стопы.
Причины развития артрита
Артрит, код МКБ которого зависит от типа заболевания, является достаточно распространенной патологией суставов. Причины развития болезни:
- аутоиммунные сбои;
- травмы;
- инфекции суставов;
- нарушение обмена веществ;
- генетическая предрасположенность;
- снижение иммунитета;
- патологии опорно-двигательного аппарата.
Заболевание характеризуется воспалением внутри суставов. Происходить это может по разным причинам. Непосредственно от причины развития болезни зависит форма воспаления и точное название диагноза.
Аутоиммунное нарушение – это причина развития ревматоидного артрита. Эта патология очень опасна и не подлежит полному лечению. Болезнь характеризуется волнообразным течением, поражает множество суставов сразу, может давать осложнения на внутренние органы.
Травмы суставов приводят к развитию посттравматического артрита. Это самый распространенный вид патологии. Основной причиной является нагрузка на травмированный сустав в период реабилитации. Чтобы не допустить развития воспаления, необходимо иммобилизовать пораженное сочленение и уменьшить нагрузку на сустав. Это обеспечит нормальную регенерацию после травмы и поможет не допустить развития артрита. В МКБ-10 болезнь шифруется как М13 (другой уточненный артрит).
Инфекции суставов приводят к развитию инфекционного артрита. Патогенная микрофлора попадает в капсулу сустава с током крови. Различают специфические и неспецифические инфекционные воспаления, в зависимости от типа болезни.
Всем перечисленным формам артрита присвоен индивидуальный шифр по МКБ-10.
Нарушение обмена веществ приводит к такому заболеванию, как подагра. Патология характеризуется нарушением выведения солей мочевой кислоты из организма. В результате они накапливаются в суставах, провоцируя развитие воспаления. Такой вид заболевания называется подагрическим артритом.
Также выделяют еще один вид патологии – псориатический артрит. Он развивается только у больных псориазом, в результате распространения воспаления с эпидермиса на суставы.
По особенностям диагностики и проявлениям выделяют следующие формы патологии:
- серонегативную;
- серопозитивную;
- артрит у взрослых;
- юношеский артрит.
Каждый вид артрита коленного или другого сустава имеет собственный код в классификации болезней МКБ.
Источник