Контрактура пальцев при ревматоидном артрите
В большинстве случаев РА протекает по типу хронического воспалительного полиартрита. При этом вся коварность РА заключается в том, что инициирование заболевания (продромальный период) сопровождается медленным (от нескольких недель до нескольких месяцев) развитием неспецифической симптоматической картины с вовлечением как суставов, так и других систем органов. Так, у 55-65% на начальном этапе развития РА могут отмечаться повышение утомляемости, недомогание, дискомфорт, общая слабость, анорексия, снижение массы тела, диффузные мышечные боли, опухание кистей рук с последующим более поздним присоединением симптомов синовита (воспаления синовиальной оболочки суставов).
Ретроспективно пациенты первоначально отмечают признаки воспаления в одном суставе, а вскоре и других периферических суставах. Подобная асимметричная презентация на первоначальном этапе заболевания встречается примерно у 1/3 пациентов, однако вскоре после этого короткого периода асимметрии течение РА ассоциируется симметричным поражением одновременно нескольких периферических суставов, прежде всего, кистей рук, запястья, колен и стоп. Следует отметить, что именно подобная симметрия отличает РА от большинства других ревматических заболеваний (артритов), в частности от серонегативных спондилоартропатий. В то же время причина симметричности суставного синдрома при РА остается до настоящего времени неизвестной.
Примерно у 8-15% пациентов начальная фаза РА характеризуется более острым течением с быстрым присоединением симптомов полиартрита с сопутствующими конститутивными симптомами, в том числе повышение температуры17, развитием спленомегалии и лимфаденопатии. Пик симптоматической картины достигается в течение нескольких дней. В некоторых редких случаях наступление этих симптомов может отмечаться в какое-то определенное время или в момент физической активности, например, в момент открывания окна или занятия спортом.
Наличие утренней скованности в суставах у пациентов является критическим симптомом артропатии воспалительной природы. При этом скованность в суставах может предшествовать развитию болевого синдрома и, вероятно, обусловлена накоплением жидкости в тканях воспаленного сустава в период сна. После пробуждения и некоторого периода двигательной активности жидкость покидает суставные ткани и вместе с продуктами воспаления удаляется через венулы и лимфатические сосуды в циркуляторное русло, что в конечном итоге приводит к восстановлению подвижности сустава. Как правило, на начальных этапах развития РА утренняя скованность в суставах сохраняется в течение 30-45 мин.
Суставные проявления РА. На этапе инициирования РА боль (усиливающаяся при движении), припухлость (Рисунок 15) и болезненность (при пальпации) в области воспаленных суставов может носить плохо локализованный характер. Однако в последующем эти симптомы, а также скованность в суставах по утрам, ограничение их подвижности, локальное повышение температуры (тепло) и покраснение (редко) являются важнейшими клиническими признаками синовиального воспаления. Снижение физической активности, вызванной болью и воспалением в суставах, а также потеря трудоспособности у пациентов уже на раннем этапе развития РА указывает на наличие его более агрессивной формы.
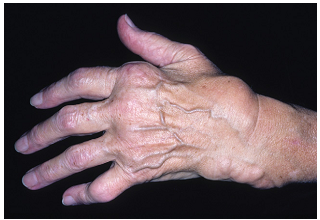
Рисунок 5. Типичные деформации суставов кистей рук у пациентов с ревматоидным артритом: выраженная припухлость кисти и вздутие мышцы-разгибателя в области запястья, указывающие на пролиферативный характер заболевания (Hochberg M.C., Rheumatology, 2011)
Как правило, в суставном синдроме на фоне РА задействованы следующие суставы: метакарпофалангеальные (пястно-фаланговые), проксимальные межфаланговые, плюснефаланговые, лучезапястные суставы (Таблица 16, Рисунок 6). Симптомы воспаления крупных суставов могут также отмечаться на фоне РА, однако они присоединяются в более поздний период (после небольших суставов), что указывает на то, что синовит крупных суставов, например, коленных, остается длительное время асимптоматичным. Существует утверждение, что суставы, для которых значения соотношения площади (см2) синовиальной мембраны к площади гиалинового суставного хряща высоки, в условиях воспаления (РА) поражаются первыми.
Таблица 16. Распределение пациентов с РА по типу пораженных суставов (Guerne P-A, Weisman MH, 1992)*
| Тип суставов | Число пациентов (%) |
Пястно-фаланговые и проксимальные межфаланговые суставы | 91 |
Лучезапястные суставы | 78 |
Коленные суставы | 64 |
Плечевые суставы | 65 |
Голеностопные суставы | 50 |
Суставы стопы | 43 |
Локтевые суставы | 38 |
Тазобедренные суставы | 17 |
Темпоромандибулярные (височно-нижечелюстные) суставы | 8 |
Суставы спины | 4 |
Грудино-ключичные суставы | 2 |
Параартикулярные (околосуставные) сайты | 27 |
Примечание — * — данные представленные в таблице получены в рамках наблюдения 227 пациентов с серопозитивным рецидивирующим РА.
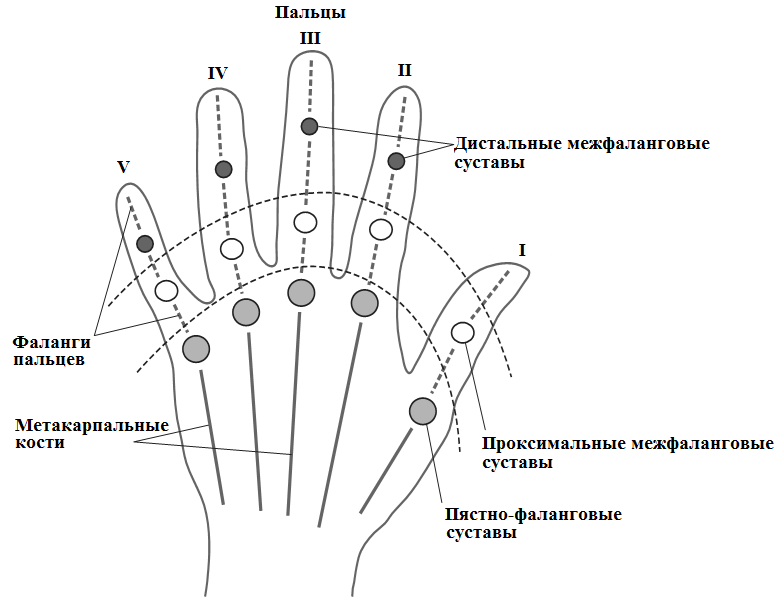
Рисунок 6. Типы суставов кисти, наиболее часто поражаемых приревматоидном артрите (адаптировано из (Greene R.J., Harris N.D., 2008))
Синовит суставов кистей рук у пациентов с РА протекает по большей части случаев единообразно и ассоциируется с ограничением двигательной активности рук (кистей), деформацией суставов, приводящей к защемлению срединных нервов и, как результат к развитию карпального туннельного синдрома18. Синовит локтевых суставов ассоциируется нередко со сгибательной контрактурой. Воспаление в коленных суставах типично протекает с синовиальной гипертрофией, хроническим суставным выпотом и ослаблением связок. Боль и припухлость в области коленных суставов обусловлены распространением (гипертрофией) синовиальной оболочки в подколенное пространство (кисты Бейкера19). Артриты, обусловленные воспалением суставов передней части стопы, голеностопных и подтаранных суставов могут ассоциироваться с выраженным болевым синдромом при вставании/ходьбе, а также с их деформацией.
Участие аксиальных суставов, то есть позвоночника в РА как правило лимитировано цервикальным (шейным) отделом. Воспаление синовиальных (соединительных) суставов и суставной сумки верхнего сегмента шейного отдела позвоночника в конечном итоге может приводить к подвывиху первого и второго шейных позвонков. Подобные осложнения ассоциируются с появлением болей в области затылка, а вредких случаях с компрессией спинного мозга.
Персистирующее воспаление в суставах у пациентов с РА характеризуется рядом их характерных патологических изменений, а также расслаблением связочного аппарата, их окружающего, повреждением связок (лигаментов), сухожилий и суставной капсулы, деградацией хряща, мышечным дисбалансом и др. Так, характерные изменения суставов кистей включают: ульнарная девиация (искривление, изгибание) кистей с ульнарной девиацией пальцев (кисти и пальцы рук фиксируются в неправильном положении, отклоняются кнаружи) с подвывихом ладоней (так называемая «Z-деформация») (Рисунок 7), переразгибание проксимальных межфаланговых суставов с компенсаторным изгибанием дистальных межфаланговых суставов (Рисунок 8)20, сгибательная контрактура проксимальных межфаланговых суставов с выпрямлением дистальных межфаланговых суставов (Рисунок 8)21, переизгибание первых межфаланговых суставов и изгибание первых метакарпофалангеальных (пястно-фаланговых) суставов с последующим снижением двигательной активности больших (I) пальцев рук и зажатием.
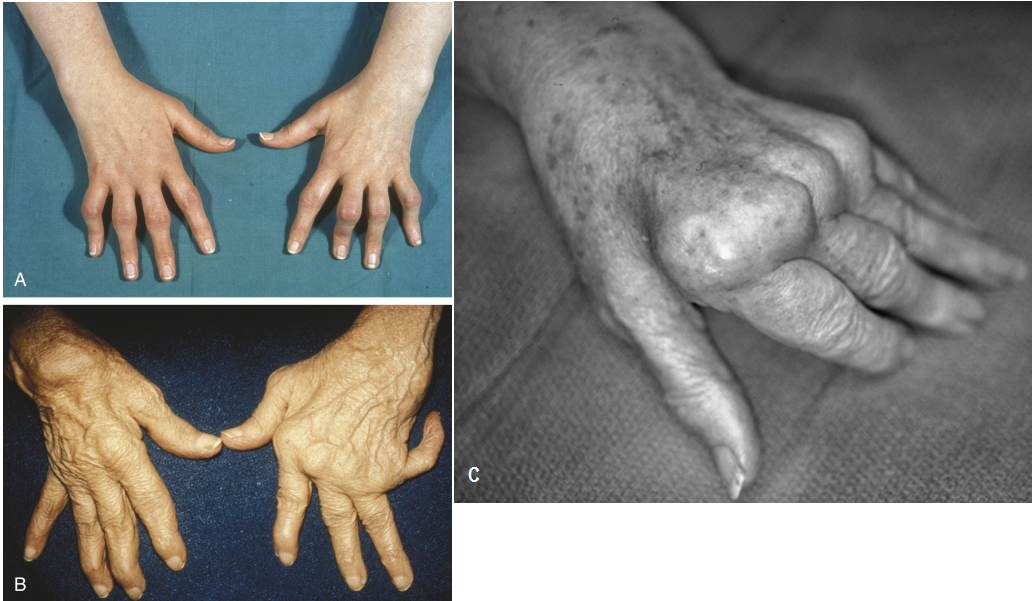
Рисунок 7. Типичные деформации суставов кистей рук у пациентов с ревматоидным артритом: припухлость (по типу веретена) проксимальных межфаланговых суставов с радиальной деформацией кистей (А), подвывих ладоней с ульнарной деформацией пальцев (В), ульнарная девиация и ладонный вывих на терминальных стадиях эрозивных изменений вокруг пястно-фаланговых суставов (С) (Firestein G.S., 2008)
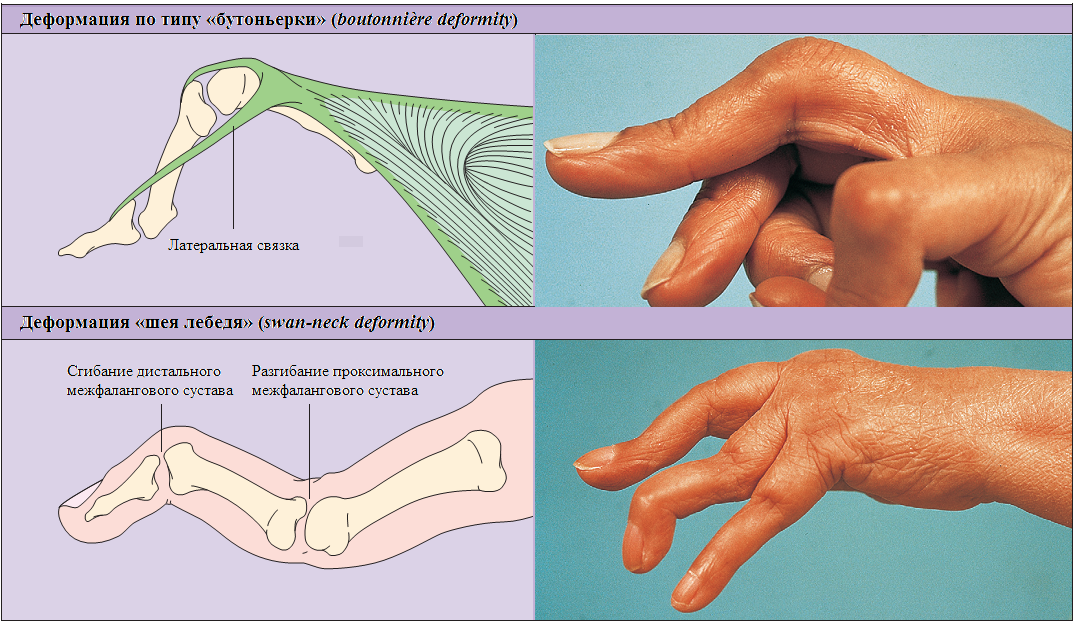
Рисунок 8. Типичные деформации суставов кистей рук у пациентов с ревматоидным артритом: деформации по типу «бутоньерки» и по типу «шея лебедя» (адаптировано из (Hochberg M.C., Rheumatology, 2011))
При ревматоидном поражении суставов стоп отмечаются следующие наиболее характерные деформации: выворот (эверсия) заднего отдела стоп (подтаранных суставов), подвывих головок плюсневых костей с их смещением в подошвенную сторону, расширение передней части стоп, вальгусная деформация первых пальцев стоп22, боковое смещение вверх и отклонением в латеральную сторону пальцев стоп (Рисунок 9).
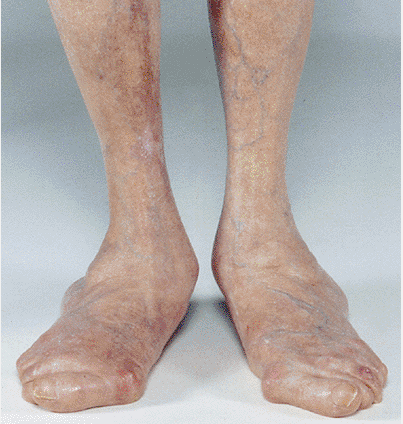
Рисунок 9. Типичные деформации суставов стоп у пациентов с ревматоидным артритом: тяжелое плоскостопие, вальгусные деформации заднего отдела и больших пальцев стоп (St. ClairE.W., 2004)
Экстрасуставные проявления РА. РА – системное заболевание, характеризующееся не только повреждением суставов, но экстрасуставными проявлениями у 40% пациентов. Наличие тех или иных экстрасуставных симптомов может рассматриваться в качестве главного доказательства «активности» РА, и уже сами по себе требуют адекватного лечения, поскольку существенно влияют на заболеваемость (морбидность) и смертность в популяции пациентов с РА. Число и тяжесть внесуставных проявлений зависит от длительности и тяжести РА, и, как правило, встречаются среди пациентов с высокими титрами аутоантител к Fc-фрагменту иммуноглобулина G (RF-фактор) и/или антител к ЦЦП (АЦЦП).
‹‹ Предыдущая Следующая ››
Автор материала: Булгакова Яна Сергеевна, кандидат биологических наук, ООО Сайнсфайлз
Также стоит почитать:
Медицинские центры, врачи
Опросы, голосования
Источник
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Лекарственная терапия включает применение трех групп препаратов:
Нестероидные противовоспалительные препараты
Представителями нестероидных противовоспалительных препаратов являются
Эти препараты имеют минимальный побочный эффект и сохраняют высокую противовоспалительную и обезболивающую активность.
Мелоксикам (мовалис) в начале лечения при активности воспалительного процесса назначают по 15 мг/сут., а в дальнейшем переходят на 7,5 мг/сут. в качестве поддерживающей терапии.
Нимесулид назначается в дозе 100 мг два раза в сутки.
Целекоксиб (целебрекс) назначается по 100–200 мг два раза в сутки.
Для пожилых людей подбор дозировки препарата не требуется. Однако у пациентов с массой тела ниже средней (50 кг) желательно начинать лечение с самой низкой рекомендованной дозы.
Следует избегать комбинации двух или более нестероидных противовоспалительных препаратов, поскольку их эффективность остается неизменной, а риск развития побочных эффектов возрастает.
Базисные препараты
Базисные препараты рекомендуется применять сразу после установления диагноза.
Основными лекарственными средствами базисной терапии ревматоидного артрита являются:
- метотрексат,
- сульфазалазин,
- D-пеницилламин,
- аминохинолиновые препараты,
- циклофосфан,
- азатиоприн,
- циклоспорин А (сандиммун),
- ремикейд (инфликсимаб),
- энбрел (этанерцепт),
- лефлуномид (арава) и другие.
Неэффективные на протяжении 1,5–3 месяцев базисные препараты должны быть заменены или использованы их комбинации с гормонами в малых дозах, что позволяет снизить активность ревматоидного артрита.
Шесть месяцев – критический срок, не позднее которого должна быть подобрана действенная базисная терапия.
В процессе лечения базисными препаратами тщательно мониторируют активность болезни и побочные эффекты.
Использование высоких доз гормонов (пульс-терапия) в комбинации с медленно действующими средствами позволяет повысить эффективность последних.
Глюкокортикостероиды (гормоны)
При высокой степени активности воспаления используют гормоны, причем в случаях системных проявлений ревматоидного артрита – в виде пульс-терапии (только гормоны или в сочетании с цитостатиком – циклофосфамидом), без системных проявлений – в виде курсового лечения.
Гормоны также применяют как поддерживающую противовоспалительную терапию при неэффективности других лекарственных средств.
В ряде случаев гормоны используются в качестве местной терапии. Препаратом выбора является дипроспан, оказывающий продленное действие.
Мази, кремы, гели на основе нестероидных противовоспалительных препаратов (ибупрофен, пироксикам, кетопрофен, диклофенак) используют в виде аппликаций на воспаленные суставы.
Для усиления противовоспалительного эффекта аппликации вышеназванных мазевых форм препаратов сочетают с аппликациями раствора диметилсульфоксида в разведении 1:2–1:4.
Дополнительная терапия
При отсутствии ответа на стандартное лекарственное лечение у больных с высокой активностью ревматоидного артрита применяют плазмаферез, лимфоцитаферез.
Важным моментом в лечении ревматоидного артрита является профилактика остеопороза – восстановление нарушенного кальциевого баланса в направлении повышения всасывания его в кишечнике и уменьшения выведения из организма.
Для этого применяется диета с повышенным содержанием кальция.
Источниками кальция являются молочные продукты (особенно твердые сорта сыра, а также плавленый сыр; в меньшей степени творог, молоко, сметана), миндаль, лесные и грецкие орехи и пр., а также препараты кальция в сочетании с витамином D или его активными метаболитами.
Препаратом, который можно отнести к базисным антиостеопоретическим средствам, является миакальцик. Он выпускается для внутримышечного введения по 100 ME и в виде назального спрея; назначается по схеме совместно с препаратами кальция (кальцитонин) и производными витамина D.
При лечении ревматоидного артрита используется также лазерная терапия. Особенно при тяжелых обострениях ревматоидного артрита в последние годы широко используются внекорпоральные методы лечения (в первую очередь гемосорбция и плазмаферез).
Лазеротерапия особенно показана на ранней стадии процесса. Курс не более 15 процедур.
С целью уменьшения боли и устранения спазма околосуставных тканей применяется криотерапия (лечение холодом), на курс 10–20 процедур.
С целью воздействия на аллергические процессы, улучшения питания тканей и устранения воспаления применяют и другие физические методы лечения.
В ранней стадии ревматоидного артрита рекомендуется ультрафиолетовое облучение пораженных суставов, электрофорез диметилсульфоксида, кальция, салицилатов.
При появлении более стойких изменений в суставах и при отсутствии признаков высокой активности назначают фонофорез гидрокортизона, магнитотерапию, импульсные токи.
Лечебная физкультура и массаж назначаются всем больным с целью снятия мышечного спазма, быстрейшего восстановления функции суставов.
Все больные ревматоидным артритом должны систематически наблюдаться и обследоваться ревматологом.
Больные с медленно прогрессирующим течением без поражения внутренних органов должны появляться у ревматолога 1 раз в 3 месяца. При наличии поражения внутренних органов больные осматриваются ревматологом 1 раз в 2–4 недели.
Курортное лечение больных ревматоидным артритом рекомендуется осуществлять ежегодно вне фазы обострения.
При доброкачественном течении процесса без выраженных изменений суставов показано применение радиоактивных ванн в Цхалтубо и Белокурихе; при типичном прогрессирующем процессе – лечение сероводородными ваннами в Сочи, Серноводске, Пятигорске, Кемери; при выраженных деформациях и контрактурах – лечение грязевыми аппликациями в Евпатории, Саках, Пятигорске, Одессе.
Источник

В современной медицине, несмотря на все прогрессивные достижения, остается большое количество заболеваний, имеющих недостаточно изученные причины и сложные многоступенчатые механизмы развития, формирующие разнообразную клиническую картину с поражением тканей и органов, что обуславливает сложности в лечении. Например, системные заболевания соединительной ткани. К этой группе заболеваний относится ревматоидный артрит, отличительной чертой которого является эрозионно-деструктивное поражение суставов, преимущественно мелких. Причина его до сих пор не установлена, в механизме развития основная роль принадлежит атаке иммунитета на собственные ткани организма.
Продолжаются исследования причин и механизмов развития указанной патологии, поиск новых, более эффективных и безопасных методик лечения, особенно комплексного.
Ревматоидный артрит суставов: симптомы и лечение
Ревматоидный артрит характеризуется прогрессирующим разрушением суставов, которые на поздних стадиях заболевания приобретают необратимый характер. Типичные признаки патологии:
- наличие эрозивно-деструктивных элементов в области суставных поверхностей;
- разрушение мелких суставов;
- симметричное поражение;
- развитие воспаления в области стоп и кистей;
- деформации, препятствующие нормальному функционированию суставов.
Помимо типичных суставных поражений характерны также и нарушения со стороны других тканей и систем, включающие наличие серозитов (воспалительный процесс в области оболочек сердца, брюшины, плевральной оболочки), формирование воспалительных узелков под кожей, поражение сосудов в виде васкулитов, увеличение лимфоузлов (лимфаденопатии) и периферические поражения нервных окончаний (нейропатии).
Методы лечения ревматоидного артрита определяет врач-ревматолог, специализирующийся на аутоиммунных, воспалительных заболеваний. Он проводит полноценную диагностику: внешний осмотр с анализом всех жалоб и их подробной фиксацией в карте, проведение целого ряда лабораторных анализов и инструментальных исследований (включая данные УЗИ, рентгенографии и иных дополнительных процедур).
Медицинская коррекция базируется на длительных курсах лекарственных препаратов в сочетании с физиотерапией и немедикаментозными методиками, диетической коррекцией и, в некоторых случаях, с оперативным вмешательством. Проводятся курсы противорецидивной терапии и реабилитации, при этом чем раньше будут назначены препараты и рекомендованы методы лекарственного воздействия, тем более благоприятным будет прогноз. В запущенных случаях заболевание грозит стойкой инвалидностью.
Чаще подобная проблема возникает у взрослых, для детей типична своеобразная форма отклонения в виде ЮРА (ювенильной), с особенностями клинической симптоматики, диагностики и терапевтических подходов.

Причины и диагностика патологии
Точные причины заболевания на сегодняшний день не установлены, хотя имеются теории о природе его развития. По мнению большинства исследователей, имеют место наследственная предрасположенность, перенесенные инфекции и действие провоцирующих факторов. Отмечено, что некоторые микроорганизмы (ретровирусы, вирусы герпеса, цитомегаловирус, Эпштейн-Барр, краснухи, а также микоплазмы) способствуют развитию воспалительных процессов в суставах. В результате перенесённой инфекции и неправильной работы иммунитета происходит запуск аутоиммунных реакций — агрессии собственного иммунитета против соединительной ткани суставов и других частей тела, что приводит к разрастанию соединительной ткани и разрушению хрящевых структур и их необратимой деформацией. Процесс приводит к контрактурам — ограничениям в движениях и необратимым деформациям суставов, подвывихам и нарушению их функциональной активности.
При обращении к специалисту с жалобами «у меня ревматоидный артрит, как и чем лечить», выявляются следующие симптомы:
- скованность в суставах по утрам, проходящая через некоторое время;
- деформация мелких суставов пальцев кистей и стоп (специфический симптом – деформация пальцев кисти по типу «пуговичной петли» или «ласт моржа»;
- симметричные изменения суставов конечностей;
- отёк области суставов.
В результатах лабораторных исследований обнаруживается увеличение СОЭ, щелочной фосфатазы и специфических показателей системных заболеваний – ревматоидного фактора, сиаловых кислот и серомукоида. При рентгенологическом исследовании появляются специфические симптомы поражения суставов.
Ревматоидный артрит: лечение в домашних условиях или стационарно?
Помещение пациента в стационар, когда возникают подозрения на развитие болезни или при уже установленном диагнозе, показано в следующих случаях:
- при необходимости подтверждения или опровержения диагноза, для уточнения особенностей течения, оценки прогноза в отношении дальнейшей жизни и трудоспособности, решения вопроса с инвалидностью;
- подбор базисной противовоспалительной терапии (БПВТ) препаратами на начальном этапе и затем на протяжении болезни;
- при резком обострении и развитии осложнений;
- когда имеют место тяжелые и системные проявления с вовлечением нервной системы и серозных оболочек;
- при формировании сопутствующих осложнений, признаков септического артрита или других, в том числе связанных с приемом лекарств.
Во всех остальных случаях допускается лечение в домашних условиях при строгом условии постоянного контроля врача с регулярным прохождением обследований.

Как избавиться от ревматоидного артрита: принципы терапии
Основу составляет комплексный подход и сочетание приема лекарств с немедикаментозными методиками, диетой, физионагрузками и реабилитационными мероприятиями. При необходимости к консультированию и разработке схемы терапии привлекается врач-ортопед, невролог, кардиолог, психотерапевт. При незначительной деформации суставов пациентам можно продолжать привычную деятельность с ограничением физических нагрузок и стрессов, при условии профилактики инфекционных заболеваний и отказа от вредных привычек.
Не менее важное условие для уменьшении симптомов, особенно в области нижних конечностей – это контроль за массой тела, что уменьшает нагрузки на пораженные суставные поверхности и кости, снижает риск остеопороза, переломов и деформаций. Правильно подобранная диета с высоким содержанием полиненасыщенных жирных кислот, качественных животных и растительных белков помогает в уменьшении интенсивности воспаления и стимулирует восстановление хрящевых тканей.
Врач подробно рассказывает пациенту как уменьшить проявление болезни за счет изменений физической активности, посредством занятий лечебной физкультурой и применения физиотерапевтических методик. В стадии минимальных проявлений или в период ремиссии показано санаторно-курортное оздоровление.
Стандарт лечения ревматоидного артрита
В последние время наблюдается ощутимый прогресс в понимании основных механизмов формирования, патологию рассматривают как хроническое воспалительное заболевание иммунной природы, при котором наиболее эффективна терапия в начальный период. Сегодня разработан новый стандарт, включающий применение целого ряда препаратов различного действия:
- нестероидные противовоспалительные средства (НПВС);
- гормональные (глюкокортикостероиды, или ГКС);
- биологические;
- синтетические средства для купирования иммунных и воспалительных реакций.
Основа улучшения самочувствия – это базисная противовоспалительная терапия (БПВТ), которую важно начать в первые месяцы развития, причем прием лекарственных средств должен быть регулярным (перорально, инъекционно), с постоянным изменением схемы при малой эффективности. Исчезновение или уменьшение клинических симптомов и признаков воспаления по лабораторным данным свидетельствует о результативности проводимых мер. Применение БПВТ должно осуществляться с учетом возможных побочных эффектов.
Как вылечить ревматоидный артрит
В острой стадии или при обострении хронической патологии необходима медикаментозная коррекция, но как проходит лечение, определяет исключительно лечащий врач. Применяются стероидные средства, препараты фактора некроза опухоли (ФНО), нестероидные противовоспалительные средства (НПВС).
На первом этапе проводят подавление острых процессов, с последующим переходом на поддерживающую терапию в период затухания симптомов и ремиссии. Нестероидные лекарства применяются наиболее активно, обычно это группа неселективных ингибиторов ЦОГ (циклооксигеназа — фермент, ответственный за синтез веществ, способствующих развитию воспаления). Эффект при их приеме развивается быстро, после 3-5 суток приема, но сами лекарства обладают целым рядом побочных эффектов, ограничивающих их длительное применение и выбор для некоторых категорий пациентов. Активно применяют селективные ингибиторы ЦОГ, обладающие меньшим списком побочных эффектов, они относятся к средствам нового поколения, лучше переносятся и более эффективны.
Лечение ревматоидного артрита подразумевает также лекарства группы глюкокортикоидов. Они быстро и сильно подавляют иммунные и воспалительные реакции, влияют на обменные процессы и применимы при неэффективности нестероидных противовоспалительных лекарств. ГКС уменьшают воспаление в области суставов и снижают вероятность поражения внутренних органов, но также имеют внушительный список побочных эффектов и противопоказаний, в связи с чем их употребление строго контролируется и подбирается очень тщательно и индивидуально. При пульс-терапии, в комбинации с цитостатическими средствами применяются только на базе стационара. Домашний неконтролируемый прием этих препаратов запрещен, они могут быть опасными в плане серьезных осложнений.

Препараты нового поколения для лечения ревматоидного артрита
На сегодняшний день для борьбы с данной патологией широко применяются препараты нового ряда – биологическая терапия. Специфические соединения, относящиеся к группе ингибиторов ФНО (факторы некроза опухоли), не позволяют разворачиваться клинической картине иммунного воспаления. Средства относительно недавно применяются, показали хорошие результаты, но значительно влияют на иммунитет, подавляя его на фоне длительного приема. Их назначают в сложных случаях, когда заболевание устойчиво к привычным средствам. Биопрепараты обладают одним существенным недостатком — высокой стоимостью, что ограничивает их широкое применение.
Местная терапия
Практикуется и наружный способ применения медикаментов, с этими целями назначаются лекарства для местного нанесения – гели, мази, кремы, пластыри с противовоспалительными компонентами. Основной эффект заключается в локальном воздействии на ткани сустава и околосуставные поверхности, лекарства используются с целью уменьшения боли и отека. Однако они обладают низкой эффективностью по сравнению с лекарствами, которые принимаются внутрь (таблетки), и рекомендуются только в комплексной терапии.
Часто наружные средства имеют многокомпонентный состав, могут содержать НПВС, гепарин (для улучшения микроциркуляции и проницаемости сосудов), местные анестетики (для уменьшения болезненности сустава).
Как лечиться от ревматоидного артрита при помощи физиотерапии
По мере стихания острого процесса всегда встает вопрос о том, что делать далее, в стадию затухания воспаления и при выходе в ремиссии. На этапе дополнительной коррекции, в том числе и в домашних условиях, показаны физионагрузки. Процедуры способствуют снижению болевых ощущений, устранению скованности по утрам, расширяют физическую активность пациента.
Применяются методики воздействия гальваническими токами и магнитными полями на область пораженных поверхностей, аппликации парафина или озокерита. Не менее эффективны и методики дозированного облучения инфракрасными лучами или ультразвуком определенной частоты.
Магнитотерапия при заболеваниях суставов оказывает наиболее выраженное положительное действие:
- уменьшает боли и отеки в области суставов;
- повышает объем движений;
- устраняет утреннюю скованность;
- позволяет уменьшить лекарственную нагрузку на организм, так как снижает необходимость приема препаратов с обезболивающим эффектом.
Хотя данные методики обладают достаточной активностью, они не могут применяться как единственное средство при решении вопроса как вылечить ревматоидный артрит и без назначения врача. Физиотерапия показана как дополнительная методика на фоне базисного лечения.
Задать вопрос врачу
Остались вопросы по теме «Как вылечить ревматоидный артрит»?
Задайте их врачу и получите бесплатную консультацию.
Источник


