Критерии псориатического артрита каспар
— Псориатический артрит (ПсА) характеризуется сочетанием с псориазом и отсутствием ревматоидного фактора.
— Предрасположенность к ПсА определяется наследственными факторами и влиянием окружающей среды, в основе болезни лежит иммуноопосредованное воспаление с поражением опорно-двигательного аппарата.
— Клинические проявления ПсА включают поражение осевого скелета и периферических суставов, энтезопатии, дактилиты и теносиновиты.
— Наряду с поражением кожи и ногтей внесуставные проявления могут включать конъюнктивит, увеит и воспалительные заболевания кишечника.
— При обследовании иногда выявляют повышение уровня белков острой фазы, хотя такие традиционные показатели, как скорость оседания эритроцитов и уровень С-реактивного белка остаются в пределах нормы почти у 50% пациентов.
— При рентгенографии часто выявляются отек мягких тканей, периостит, эрозии костей, изменения по типу «карандаш в стакане», анкилоз, сакроилеит или синдесмофиты.
— Главная роль в лечении принадлежит фармакотерапии, применяются блокаторы фактора некроза опухоли (ФИО), которые характеризуются высокой безопасностью и эффективностью.
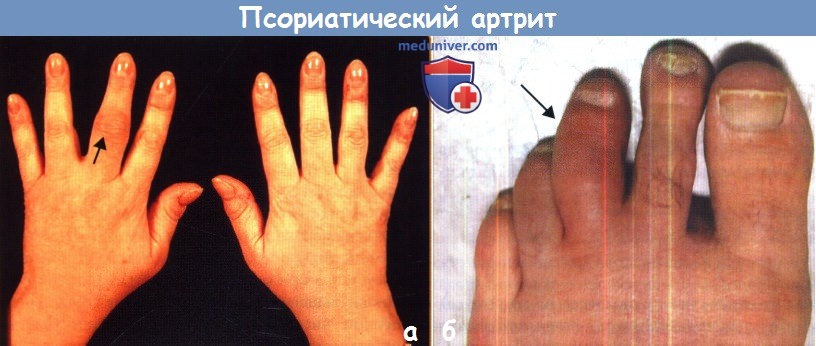
а — Отек и покраснение в области третьего пястно-фалангового сустава левой кисти (указан стрелкой) — признак артрита у пациента с псориатическим артритом (ПсА).
б — Дактилит третьего пальца (указан стрелкой) у пациента с псориатическим артритом (ПсА).
Псориатический артрит (ПсА) — воспалительное заболевание опорно-двигательного аппарата, которое развивается у людей, страдающих псориазом или их близких родственников. Поражаются такие костно-мышечные структуры, как периферические и осевые суставы, связки и сухожильные влагалища. Также в процесс часто вовлекаются глаза и слизистые оболочки. В связи с этим заболевание характеризуется разнообразными проявлениями, что затрудняет постановку диагноза и проведение обследования.
Первое описание случая псориатического артрита (ПсА) было представлено Moll и Wright в 1973 году. Авторы охарактеризовали псориатический артрит (ПсА) как воспалительное заболевание суставов в сочетании с псориазом кожи, при котором не определяется ревматоидный фактор. Ревматоидный фактор представляет собой маркер ревматоидного артрита (РА); таким образом это определение псориатического артрита (ПсА) направлено на разграничение данного заболевания и РА — на тот момент наиболее изученного артрита.
Группа CASPAR недавно разработала новый список критериев диагноза псориатического артрита (ПсА) на основе данных, полученных при проспективном исследовании пациентов с длительно текущим заболеванием. В оригинальном исследовании специфичность критериев CASPAR составила 98,7%, а чувствительность — 91,4%, при этом она оставалась высокой как на ранних, так и на поздних стадиях болезни.
Данные критерии позволяют диагностировать псориатический артрит (ПсА) у пациентов без признаков псориаза в настоящее время или в прошлом у них или их родственников, и в настоящее время именно они используются в эпидемиологических и генетических исследованиях при псориатическом артрите (ПсА).
Пациент отвечает критериям CASPAR (Classification criteria for psoriatic arthritis) в том случае, если у него имеется воспалительное заболевание опорно-двигательного аппарата (поражение суставов, позвоночника или энтезопатии) а также наличие, как минимум, трех баллов по следующим характеристикам:
— Псориаз в настоящее время, в анамнезе или семейном анамнезе. Необходимо подтверждение наличия псориаза кожи или волосистой части кожи головы по заключению ревматолога или дерматолога. Информация о наличии псориаза в анамнезе может быть получена на основании заявления самого пациента, его семейного врача, дерматолога, ревматолога или другого квалифицированного специалиста здравоохранения. О псориазе в семейном анамнезе говорят в случае, если пациент сообщает о наличии псориаза у родственников в первом или втором колене.
— Псориатическое поражение ногтей включает онихолиз, симптом «наперстка» и гиперкератоз по данным объективного обследования. Отрицательный анализ на ревматоидный фактор с использованием любого теста за исключением реакции латекс-агглютинации, предпочтительно методов твердофазной ИФА или нефелометрии в соответствии с референтными значениями показателя в лаборатории.
— Наличие дактилита в настоящее время (отек пальца) или дактилит в анамнезе по заключению ревматолога. Рентгенологические признаки околосуставной периостальной реакции (нечеткие признаки оссификации у краев суставных поверхностей) по данным рентгенографии кистей и стоп — за исключением признаков формирования остеофитов.
— Рекомендуем далее ознакомиться со статьей «Причины и механизмы развития псориатического артрита (ПсА). Этиология и патогенез»
Оглавление темы «Псориатический артрит.»:
- Определение и критерии псориатического артрита (ПсА)
- Причины и механизмы развития псориатического артрита (ПсА). Этиология и патогенез
- Симптомы и клиника псориатического артрита (ПсА)
- Анализы и методы обследования при псориатическом артрите (ПсА)
- Течение и прогноз псориатического артрита (ПсА)
- Обследование для ранней диагностики псориатического артрита (ПсА)
- Дифференциальная диагностика псориатического артрита (ПсА)
- Лекарства для лечения псориатического артрита (ПсА)
- Операция при псориатическом артрите (ПсА)
Источник
- Псориаз и псориатический артрит
- Пик заболеваемости ПсА
- Энтеропатические артриты
- Болезнь Крона
- Болезнь Уиппла
- Синдром (болезнь) Бехчета, или болезнь «шелкого пути»
Псориатический артрит (ПсА) – хроническое прогрессирующее воспалительное заболевание суставов, позвоночника и энтезисов из группы серонегативных спондилоартритов, обычно ассоциированное с псориазом (Коротаева Т.В., Насонов Е.Л., 2009) (Горбатых М.Ф., 2013).
Псориаз – системное иммуноассоциированное заболевание мультифакториальной природы с доминирующим значением в развитии генетических факторов, характеризующееся дисбалансом в иммунной сфере, выраженнымипсихоэмоциональными нарушениями, патологией системы пероксидации, частыми патологическими изменениями опорно-двигательного аппарата и внутренних органов. Псориаз является однимиз наиболее распространенных хронических дерматозов, в мире зарегистрировано около 125 млн. больных этим заболеванием, причем частота встречаемости в структуре дерматологических заболеваний составляет около 40%. Несмотря на то, что в большинстве случаев псориаз не представляет угрозы для жизни, но, тем не менее, он является непосредственной причиной появления весьма серьезных патологических проблем, социальной дезадаптации. В последнее время все большее число исследователей говорят о псориазе не как об изолированном кожном заболевании, а как о системной «псориатической болезни» с доминирующими проявлениями на коже.
«Системность» заболевания проявляется в частом вовлечении в процесс не только кожного покрова, но и других систем и органов, в частности, опорно-двигательного аппарата при артропатической форме псориаза (Шаповалов Р.Г., Исаенко Т.П., 2014). Таким образом, псориаз возникает в результате сложных взаимодействий между генетическими, иммунологическими и внешнесредовыми факторами. Обсуждается также и роль травмы, инфекции, нервно-физической перегрузки. Так, согласно данным некоторых исследователей у 24-52% пациентов первые клинические признаки псориаза отмечаются в местах нарушения целостности кожных (феномен Кёбнера). Похожий механизм предполагают и при ПсА (Коротаева Т.В., Насонов Е.Л., 2009).
При ПсА патологический процесс преимущественно локализуется в тканях опорно двигательного аппарата и приводит к развитию эрозивного артрита, костной резорбции, множественных энтезитов и спондилоартрита. В последние десятилетия появились данные, свидетельствующие о том, что ПсА не только приводит к выраженному нарушению функции суставов, но и обуславливает раннюю и высокую летальность больных. Одна из причин смерти больных ПсА – это сопутствующие сердечно-сосудистые заболевания.Среди факторов риска при ПсА ряд авторов отмечает гиперлипидемию и артериальную гипертензию (Горбатых М.Ф., 2013).
Заметная роль в иммунопатогенезе ПсА отводится фактору некроза опухоли – альфа (TNF-a) – ключевому провоспалительному цитокину. TNF-a регулирует многие биологические процессы с помощью разнообразных механизмов – экспрессия генов, миграция, дифференциация, пролиферация клеток, апоптоз -, стимулирует продукцию других цитокинов (IL-1, IL-6, IL-8, гранулоцитарно-макрофагальный колониестимулирующий фактор), участвует в остеокластогенезе, влияет на обмен липидов и ангиогенез. С высокой концентрацией TNF-a связывают такие клинические проявления ПсА, как лихорадка, энтезопатии, остеолиз, ишемический некроз костей.
Другим аспектом патогенеза ПсА считают неоангиогенез, то есть формирование новых капилляров. Известно, что, кроме TNF-a, ангиогенез регулируется такими цитокинами, как сосудистый эндотелиальный фактор роста, ангиопоэтин 1, 2, трансформирующий фактор роста бета (ТФР-b). При раннем ПсА в биоптатах кожи и синовии вокруг капилляров обнаруживают повышенное содержание АНП-1, АНП-2, сосудистого эндотелиального фактора роста, что связывают с реакцией на хроническую гипоксию тканей – одного из первых этапов патогенеза. Применение ингибиторов TNF-a и некоторых базисных противовоспалительных препаратов (DMARD) (метотрексат, циклоспорин-А) при ПсА сопровождается уменьшением уровня регуляторов ангиогенеза в тканях (Коротаева Т.В., Насонов Е.Л., 2009).
Распространенность ПсА среди больных псориазом колеблется от 7 до 47 %, причем у 15% пациентов артрит развивается до поражения кожи, при «обычном» псориазе артрит бывает в 6-7 % случаев, а при уже выявленной псориатической артропатии в 73,2 % встречается пустулезный или экссудативный псориаз, а также псориатическая эритродермия. Примерно у 50 % больных ПсА протекает с поражением мелких суставов. Коварной особенностью артропатической формы псориаза является то, что у части пациентов заболевание может протекать безболезненно, что приводит к поздней постановке диагноза, когда изменения в суставах, приводящие, в итоге, к ограничению движений, уже необратимы (Шаповалов?Р.Г., Исаенко Т.П., 2014).
ПсА определяют как воспалительный артрит (периферический артрит и/или сакроилеит и/или спондилит), ассоциированный с псориазом и обычно негативный по РФ, и выделяют 5 субтипов ПсА: 1 – асимметричный олигоартрит (70%), 2 – мутилирующий артрит (5%), 3 – артрит дистальных межфаланговых суставов кистей и стоп (5%), 4 – ревматоидоподобный полиартрит (15%), 5 – псориатический спондилит (5%). С 2006г. используют новые критерии ПсА – CASPAR (Classification criteria for рsoriatic Arthritis), чувствительность – 98,7%, специфичность – 91,4%), которые позволяют классифицировать ПсА, несмотря на положительный RF-фактор (12% больных) и отсутствие псориаза (Таблица39) (Коротаева Т.В., Насонов Е.Л., 2009).
Таблица 39. Классификационные критерии CASPAR (Classification criteria for рsoriatic Arthritis) (Тaylor W., 2006)
| Критерии | Баллы |
| |
псориаз в момент осмотра | 2 |
псориаз в анамнезе | 1 |
псориаз в семейном анамнезе | 1 |
| |
точечные вдавления, онихолизис, гиперкератоз | 1 |
| |
Отрицательный RF-фактор (кроме латекс-теста) | 1 |
| |
дактилит в момент осмотра | 1 |
дактилит в анамнезе | 1 |
| |
Рентгенологические признаки внесуставной костной пролиферации по типу краевых разрастаний (кроме остеофитов) на рентгенограммах кистей и стоп | 1 |
‹‹ Предыдущая Следующая ››
Автор материала: Булгакова Яна Сергеевна, кандидат биологических наук, ООО Сайнсфайлз
Также стоит почитать:
Медицинские центры, врачи
Опросы, голосования
Источник
Псориатический артрит (Psoriatic Arthritis, ПсА) — хроническое прогрессирующее заболевание суставов, сопровождающееся псориазом. В основном поражаются мелкие суставы (межфаланговые пальцев кистей и стоп, позвоночника, крестцово-подвздошные)[2].
Эпидемиология[править | править код]
Распространённость псориаза в популяции составляет 2—3 %, а распространённость артрита среди больных псориазом колеблется от 13.5 до 47 %. Наиболее часто псориатический артрит начинается в возрасте от 20 до 50 лет, причём мужчины и женщины заболевают одинаково часто. Встречаются случаи особенно тяжелого течения псориатического артрита у молодых мужчин. Профилактика псориатического артрита не разработана, из-за отсутствия знания о его причине. Проводится так называемая вторичная профилактика (то есть профилактика ухудшения состояния больных после начала заболевания), направленная на сохранение функциональной способности суставов и замедление темпов прогрессирования псориатического артрита.
Этиология[править | править код]
Этиология псориатического артрита до сих пор не известна, предполагают влияние генетических, иммунологических и средовых факторов[3].
Патогенез[править | править код]
Главную роль в патогенезе синовита и деструктивных изменений суставов играет ФНО-α, который активирует клетки эндотелия, стимулирует пролиферацию фибробластов, способствует экспрессии матриксных металлопротеиназ, стимулирует синтез коллагеназы и простагландина Е2, активирует остеокласты, регулирует продукцию ряда хемокинов.
Клинические формы[править | править код]
Дистальная форма— поражаются в основном дистальные межфаланговые суставы стоп и кистей. Изолированное поражение дистальных межфаланговых суставов стоп и кистей встречается у 5% больных.
Асимметричный моно-, олигоартрит — поражаются коленные, лучезапястные, голеностопные, локтевые суставы и проксимальные межфаланговые суставы стоп и кистей. Встречается у 70% больных псориатическим артритом.
Ревматоидоподобная — поражаются парные суставы областей как при ревматоидном артрите. Встречается у 15-20% больных, в основном симметричный полиартрит, но бывает и асимметричный.
Псориатический изолированный или в сочетании с периферическим артритом — воспалительное поражение позвоночника, крестцово-подвздошного сочленения как при анкилозирующем спондилите. Достаточно часто сочетается с периферическим артритом, лишь в 2-4% случаев изолированный спондилит.
Мутилирующий артрит — остеолиз с укорочением пальцев кистей и/или стоп с формированием «телескопической» деформации, разнонаправравленных подвывихов пальцев. Редкая форма, встречается лишь у 7% больных, локальный остеолиз может развиться при всех клинических формах псориатического артрита[4].
Клиническая картина[править | править код]
Основными проявлениями псориатического артрита являются периферический артрит, дактилит, энтезит, спондилит.
- Периферический артрит клинически проявляется болью, припуханием, ограничением подвижностью суставов. Характерными признаками являются асимметричное поражение суставов нижних конечностей, которое со временем трансформироваться в полиартрит; осевой артрит; дактилит и сосискообразная деформация пальцев кистей и стоп.
- Дактилит — это острое или хроническое воспаление пальца, клинически проявляющееся болью, цианотическим окрашиванием пальцев, плотным отеком пальцев, болевым ограничением сгибания, характерной для псориатического артрита сосискообразной деформацей пальцев. Является типичным признаком псориатического артрита, возникающий в результате одновременного поражения сгибателей и/или разгибателей пальцев, а также артрита межфаланговых суставов.
- Теносиновит проявляется болью, припуханием по ходу сухожилий, а также ограничением функции (сгибание пальцев).
- Спондилит характеризуется воспалительной болью в спине и ограничением в разных отделах позвоночника[4].
Диагностика[править | править код]
Диагноз ПсА устанавливают на основании критериев CASPAR. Согласно критериям СASPAR, пациенты должны иметь признаки воспалительного заболевания суставов (артрит, спондилит или энтезит) и ≥3 баллов из следующих пяти категорий.
| Признак | Балл |
|---|---|
1. Псориаз:
| 2 1 1 |
| 2. Псориатическая дистрофия ногтей (точечные вдавления, онихолизис, гиперкератоз) | 1 |
| 3. Отрицательный ревматоидный фактор (кроме латекс-теста) | 1 |
4. Дактилит:
| 1 1 |
| 5. Рентгенологические признаки внесуставной костной пролиферации по типу краевых разрастаний (кроме остеофитов) на рентгенограммах кистей и стоп. | 1 |
Дифференциальная диагностика[править | править код]
Псориатический артрит следует дифференцировать со следующими воспалительными и дегенеративными заболеваниями суставов:
- Ревматоидный артрит.
- Реактивный артрит.
- Анкилозирующий спондилит.
- Остеоартрит.
- Микрокристалические артриты (подагра, пирофосфатная артропатия).
- Болезнь Рейтера.
Лечение[править | править код]
Для лечения ПсА используют следующие группы лекарственных препаратов:
- Нестероидные противовоспалительные препараты: диклофенак, индометацин.
- Глюкокортикоиды: метилпреднизолон, бетаметазон.
- Базисные противовоспалительные препараты: сульфасалазин, метотрексат.
- Таргетные синтетические базисные противовоспалительные препараты: апремиласт, тофацитиниб[4].
Примечания[править | править код]
Ссылки[править | править код]
На русском языке
- Форум о псориатическом артрите и псориазе
- Статьи, созданные пациентами
Источник
Хроническое воспалительное заболевание суставов неизвестной этиологии, протекающее у 10–40 % больных псориазом.
КЛИНИЧЕСКАЯ КАРТИНА И ЕСТЕСТВЕННОЕ ТЕЧЕНИЕ наверх
Обычно начинается в возрасте от 20-ти до 50-ти лет, встречается также ювенильная форма (как правило, между 9-ю и 12-ю годами.). У >2/3 больных кожные изменения предшествуют суставным изменениям, у остальных — первыми появляются суставные изменения. Не выявлено корреляции между обширностью кожных изменений и тяжестью артрита. Возможна диагностика псориатического артрита у лиц без кожных симптомов псориаза (arthritis psoriatica sine psoriasis). Течение очень изменчиво, с периодами обострений и ремиссии, со временем приводит к инвалидности. Выделяются следующие формы (возможны промежуточные формы или трансформация этих форм у одного и того же пациента):
1) асимметричный олигоартрит — вовлечены <5 суставов, чаще всего пальцев рук и стоп, с развитием дактилита;
2) симметричный полиартрит — напоминает РА, но реже приводит к деформациям;
3) с вовлечением дистальных межфаланговых суставов;
4) аксиальная, с вовлечением позвонковых и крестцово-подвздошных суставов;
5) мутилирующая (обезображивающая) — в т. ч. с развитием «телескопических пальцев».
1. Воспаление периферических суставов: воспаление одного или большего числа периферических суставов — боль, отек, утренняя скованность; может напоминать РА.
2. Изменения на коже и ногтях: псориатические бляшки могут занимать различные участки тела, имеют различную тяжесть и течение (от легкой до тяжелой), принимают папулезную, системную (псориатическая эритродермия) или гнойничковую форму. Единичные изменения могут быть расположены, в т. ч., в области пупка, межягодичной области, на кистях и стопах, волосистой части головы, наружных половых органах. У ≈80 % больных псориатические изменения ногтей (углубления в ногтевой пластине [симптом наперстка], расслоение ногтя, гиперкератоз).
3. Осевая форма псориатического артрита (спондилоартрит, асимметричный артрит тазобедренных суставов):
1) воспалительная боль в спине (определение →табл. 16.11-2);
2) ограничение подвижности шейного, грудного или поясничного отдела позвоночника в сагиттальной и фронтальной плоскостях (от АС его отличает меньшая интенсивность боли, меньшее ограничение подвижности и реже сохраняется симметричность поражений).
Аксиальный/осевой СА (критерии могут быть использованы для пациентов, у которых боль в пояснице сохраняется ≥3 месяцев и появилась в возрасте до 45 лет) |
сакроилеит, документированный визуализирующими исследованиями (МРТ или РГ) и ≥1 другой признак СА либо наличие антигена HLA-B27 и ≥2 других признака СА |
признаки СА: – воспалительная боль в поясницеa – артрит периферических суставов – энтезит (в области пяток) – увеит — дактилит – псориаз – болезнь Крона или неспецифический язвенный колит – положительная реакция на НПВП (исчезновение или значительное снижение боли в пояснице в течение 24–48 ч после приема полной дозы) – СА в семейном анамнезе – HLA-B27 – повышенная концентрация СРБ в сыворотке (после исключения других причин) |
Периферический СА |
артрит или энтезит или же дактилит и ≥1 из следующих признаков СА: – увеит – псориаз – болезнь Крона или неспецифический язвенный колит – предшествующая инфекция – HLA-B27 – сакроилеит при визуализирующем исследовании или ≥2 других из ниже следующих признаков СА: – артрит – энтезит – дактилит – воспалительная боль в пояснице a (когда-либо) – СА в семейном анамнезе |
a Присутствуют ≥4 из следующих признаков: 1) появление боли в возрасте до 40 лет 2) скрытое начало 3) уменьшается после физических упражнений 4) не исчезает в покое 5) возникает ночью (уменьшается после вставания с постели). |
4. Дактилиты (dactylitis): воспалительный процесс, как правило, охватывает все суставы и сухожилия пальца — покраснение, отек и боль целого пальца (колбасовидный палец); остеолиз фаланг приводит к их укорачиванию (телескопические пальцы) →рис. 1.27-2, другие деформации аналогичные РА — бутоньеркоподобные и пальцы в форме шеи лебедя →рис. 1.27-1.
5. Воспаление мест прикреплений сухожилий к кости: боль и отек, болезненность при пальпации или сдавлении в месте прикрепления сухожилия, связки или суставной капсулы к костям, часто охватывает ахиллово сухожилие.
6. Другие изменения: увеит; чувство усталости, нарушения настроения, депрессия; пороки аортального клапана — стеноз и недостаточность в результате перенесенного воспаления аорты (редко).
ДИАГНОСТИКА наверх
Дополнительные методы исследования
1. Лабораторные исследования: повышение СОЭ и CРБ — указывает на активность заболевания и неблагоприятный прогноз; HLA B27 (у 60–70 % больных с изменениями в позвоночнике или тазобедренных суставах).
2. Визуализирующие методы исследования: рентгенография — одностороннее поражение крестцово-подвздошного сустава, асимметричные синдесмофиты, чаще — парасиндесмофиты, поражение поясничного и шейного отдела позвоночника, наиболее распространенные изменения в дистальных межфаланговых суставах кистей и стоп (костные эрозии, остеолиз [остеолиз дистальных фаланг дает картину заточенного карандаша], очаги ремоделирования костной ткани вокруг пораженных суставов), асимметрия поражения межфаланговых суставов кистей и стоп, а также крупных суставов, чаще всего нижних конечностей, укорочение фаланг (телескопические пальцы), периостальные наслоения вдоль тел костей запястья и предплюсны, а также фаланг пальцев, анкилоз дистальных межфаланговых суставов кистей и стоп, поствоспалительная оссификация сухожилий (чаще всего ахиллова сухожилия). МРТ — выявляет ранние воспалительные изменения в крестцово-подвздошных суставах (отек костного мозга, эрозии), энтезит и периферический артрит. УЗИ с допплерографией — помогает в диагностике артрита периферических суставов и энтезитов.
3. Исследование синовиальной жидкости: воспалительный характер.
Диагностические критерии
Критерии классификации CASPAR →табл. 16.11-4.
Псориатическое воспаление суставов можно диагностировать у пациента с периферическим артритом, спондилоартритом и сакроилеитом или энтезитом и ≥3 баллов из нижеследующих: |
1. Симптомы псориаза (псориатические кожные изменения, выявленные ревматологом или дерматологом), псориаз в личном или семейном анамнезе (у родственника I или II степени) — 1 балл; псориатические изменения присутствуют в данный момент — 2 балла. 2. Типичные псориатические изменения ногтей (отделение ногтя, углубления в ногтевой пластинке и гиперкератоз), установленные при объективном обследовании — 1 балл. 3. Отрицательный результат определения ревматоидного фактора каким-либо методом (за исключением латексного теста), лучше всего ELISA или нефелометрическим методом — 1 балл. 4. Дактилит, определяемый как отек всего пальца (т. н. сосискообразный палец) в данный момент или в анамнезе, фиксированный ревматологом — 1 балл. 5. Радиологические признаки околосуставной костной пролиферации в виде нечетко ограниченного окостенения по краям сустава (за исключением остеофитов) на рентгенограммах кисти или стопы — 1 балл. |
CASPAR — ClASsification criteria for Psoriatic ARthritis на основании: Arthritis Rheum, 2006; 54: 2665–2673 |
Осевая форма ПА диагностируется, если выполнены 2 из 3 следующих критериев:
1) воспалительная боль в спине →см. выше;
2) ограничение подвижности позвоночника →см. выше;
3) радиологические критерии (напр., в рентгенограмме одностороннее воспаление тазобедренного сустава ≥2 степени, синдесмофиты позвоночника или в МРТ изменения в тазобедренных суставах).
После постановки диагноза оцените тяжесть заболевания, которая определяет метод лечения (категории «легкая», «умеренная» или «тяжелая» степень тяжести с учетом поражения периферических суставов, кожных покровов осевого скелета, энтезисов и пальцев. Функциональное состояние пациента можно оценивать с помощью показателей HAQ.
Дифференциальная диагностика
В основном РА, другие спондилоартропатии, остеоартроз (табл. 16.11-3).
ЛЕЧЕНИЕ наверх
Основная цель лечения заключается в долгосрочной оптимизации качества жизни пациента. Важное значение в этом отводится достижению ремиссии. Лечение назначается в зависимости от выраженности основных симптомов и тяжести заболевания. Оно включает в себя:
1) обучение пациента и его семьи;
2) реабилитация, в том числе физиотерапия и кинезотерапия;
3) фармакологическое лечение;
4) ортопедическое лечение (если необходимо по причине инвалидности).
Фармакологическое лечение
Алгоритм фармакологического лечения ПА по рекомендациям EULAR (2012) →рис. 16.11-2.
Рисунок 16.11-2. Лечение псориатического артрита (ПА), в соответствии с рекомендациями EULAR 2015
1. НПВП: препараты первого выбора; иногда вызывают обострение кожных изменений. Препараты и дозировки препаратов →табл. 16.12-1.
2. ГКС: при локальной форме ПА — внутрисуставно (в том числе и в тазобедренный сустав), при условии, что количество инъекций в один и тот же сустав должно быть ограничено (<2–3/год), а временные интервалы между инъекциями составляют >1 мес. (риск ускорения деструкции сустава!); при воспалении пальцев и сухожилий, до оболочек сухожилий и околосуставных тканей, мест прикреплений сухожилий. В некоторых случаях рассмотрите системные ГКС в малых эффективных дозах (могут усилить кожные изменения при обширном поражении кожи, особенно, когда не используются одновременно с БПВП и при быстром снижении дозы ГКС). Если ГКС благотворно влияет на суставные изменения, но усиливает кожные поражения, то можно интенсифицировать местное лечение псориаза.
3. БПВП: в случае неэффективности или токсичности НПВП и ГКС (удерживающаяся активность заболевания) или наличия неблагоприятных прогностических факторов (≥5 суставов с активным воспалением, дактилиты, повышенные показатели острой фазы, структурные повреждения на рентгенограмме, внесуставные проявления) подберите лечение в зависимости от доминирующей формы заболевания:
1) воспаление периферических суставов → следует применить осБМП, в первую очередь метотрексат, а в случае его непереносимости или противопоказаний — сульфасалазин, лефлуномид, при необходимости циклоспорин (возможна комбинированная терапия). Если сохраняется высокая активность заболевания и имеется неадекватный ответ на ≥1 из этих препаратов в оптимальной дозе, используемых в течение 3–6 мес. → используйте ингибитор ФНО (адалимумаб, этанерцепт, инфликсимаб, голимумаб или цертолизумаб). В исключительных случаях можно рассмотреть лечение ингибитором ФНО без предварительного последовательного проведения терапии двумя осБМП. У пациентов, которые не отвечают на проведение лечения первым ингибитором ФНО, следует рассмотреть возможность его замены на другой препарат из этой группы. При неэффективности или наличии противопоказаний к применению ингибиторов ФНО, можете применить ингибитор IL-12 и IL-23 (устекинумаб), или ингибитор IL-17 (секукинумаб). У пациентов с периферическим артритом и недостаточным ответом по меньшей мере на один осБМП и которым не показаны биологические БМП следует рассмотреть целесообразность применения таргетного синтетического БМП, такого как ингибитор ФДЭ-4 (апремиласт). Апремиласт также можно применить при неэффективности осБМП перед использованием биологического препарата.
2) тендинит и дактилит → при недостаточном ответе на НПВП или местные инъекции ГКС, при неэффективности осБМП, рассмотрите целесообразность назначения ингибитора ФНО, возможно ингибитора IL12 и IL23 (устекинумаб), ингибитор IL17 (секукинумаб) или апремиласт;
3) осевая форма → лечение как при АС (→см. выше).
Дозировка, противопоказания, побочные эффекты БПВП →табл. 16.1-6.
МОНИТОРИНГ наверх
Эффективность лечения оценивайте с помощью методов, используемых для мониторинга РА (критерии ACR, индикатор DAS), АС (BASDAI) и HAQ (Health Assesment Questionnaire) и PASI (Psoriasis Activity Severity Score).
ПРОГНОЗ наверх
При тяжелом течении, особенно при одновременном наличии периферической и аксиальной форм заболевания, уже через несколько лет развивается деформация суставов и инвалидизация. Плохой прогноз: полиартритическая форма, ускоренное СОЭ, неэффективность предыдущего лечения, повреждения суставов, выявляемые клинически или при рентгенологических исследованиях. Часто значительное ухудшение качества жизни пациентов связано с сопутствующей патологией сердечно-сосудистой системы. Внедрение в лечение ПА биологических препаратов (прежде всего ингибиторов ФНО) существенно улучшило прогноз данного заболевания, улучшило качество жизни пациентов, а также снизило риск сердечно-сосудистых осложнений.
Источник


