Кто лечит реактивный артрит у детей
 Реактивный артрит у детей, он же инфекционно-аллергический артрит – это патология, провоцирующая воспаление в различных суставах организма, не сопровождается гнойными очагами.
Реактивный артрит у детей, он же инфекционно-аллергический артрит – это патология, провоцирующая воспаление в различных суставах организма, не сопровождается гнойными очагами.
Болезнь является весьма распространённой, так как появляется вследствие поражения тела инфекцией, сбоев в иммунитете, респираторных нарушений и других причин. Медицинская статистика показывает большую склонность к реактивному артриту у ребенка мужского пола, но риск остаётся высоким и у девочек.
Болезнь не угрожает жизни, но приносит серьёзные сложности для жизнедеятельности, её важно начать вовремя лечить.
Что это такое?
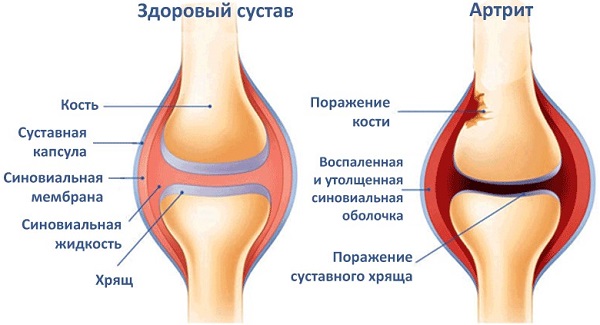
Реактивный артрит (РА) – воспаление суставов, которое носит вторичный характер и развивается после перенесенной внесуставной инфекции. Ранее считалось, что при этом заболевании микробы в полости сустава не обнаруживаются. Современная наука доказала, что при РА можно выявить антигены возбудителей в синовиальной оболочке или жидкости с помощью специальных методов исследования.
Среди детей до 18 лет РА впервые развивается примерно у 30 человек из 100000. Распространенность этого заболевания – 87 случаев на 100000 детского населения. Среди всех ревматических заболеваний в детском возрасте доля РА составляет 40 – 50%. Таким образом, реактивный артрит (не путать с ревматоидным!) – достаточно распространенная болезнь суставов у детей.
Причины развития
Аномальная реакция иммунной системы – основная причина возникновения реактивного артрита у детей. В результате иммунного ответа на внедрение болезнетворных микроорганизмов вырабатываются антитела, которые уничтожают чужаков. Иногда организм перестает понимать разницу между рецепторами клеток внутреннего слоя, выстилающего сустав и клетками микробов. Поэтому вместе с микроорганизмами иммунитет по ошибке уничтожает ткани суставов собственного организма. Ненормальная иммунная реакция запускает реактивный воспалительный процесс, разрушающий сустав.
Инфекции, которые могут спровоцировать заболевание:
- Инфекции дыхательных путей и неспецифические чаще приводят к реактивному артриту у ребенка, чем урогенитальные или кишечные. Ему в половине случаев предшествуют болезни дыхательных путей: ангина, ОРЗ, бронхит, фарингит;
- На втором месте – возбудители кишечных инфекций: иерсинии, сальмонеллы, шигеллы, кампилобактер;
- Реже всего у детей встречается воспаление суставов, вызванное возбудителями урогенитальных инфекций: хламидий, уреаплазмы, гонококков, микоплазмы.
По разным данным, связь с возбудителем удается точно установить в 50-60% случаев.
У дошкольников чаще развивается артрит тазобедренного сустава. У школьников и подростков – голеностопного или коленного сустава. Мелкие суставы рук и ног у детей при реактивном артрите нечасто оказываются повреждены.
Развитие реактивного артрита зависит не столько от инфекции, сколько от предрасположенности. 85% больных имеют отягощенную наследственность – являются носителями антигена HLA-B27. Для них риск развития реактивного артрита в 50 раз выше.
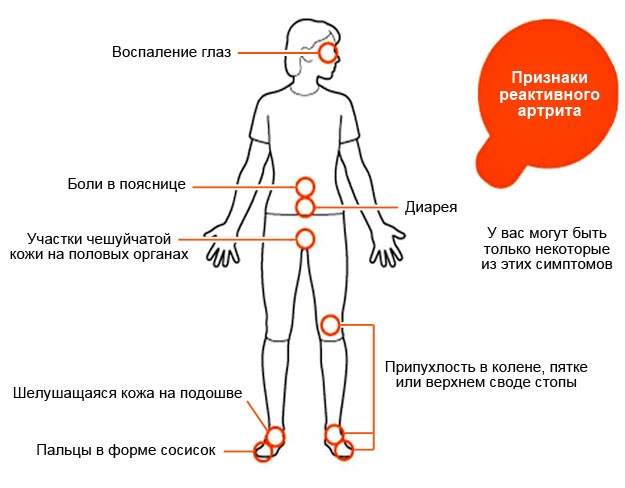
Симптомы и первые признаки
Реактивный артрит у детей Комаровский Е. О. описывает следующей симптоматикой:
- лихорадочное состояние, температура часто достигает 38-39°С;
- глюмерулонефрит;
- тошнота с приступами рвоты, но рвотные позывы появляются не всегда;
- болевые ощущения в любой части головы с головокружением;
- плеврит;
- быстрая утомляемость, слабость;
- признаки болезни проявляются спустя 2-3 недели после инфекционного заболевания;
- ухудшение аппетита и похудание;
- аортальная недостаточность;
- увеличение объёмов лимфоузлов в паху;
- патологии сердечно-сосудистой системы.
Наиболее эффективно лечение реактивного артрита у детей при обнаружении патологии на первом этапе, но в этот период мало характерных симптомов. Недуг полностью излечим на начальной стадии. Если не лечиться или использовать неправильный курс, развивается хроническая форма.
Диагностика
В домашних условиях можно заподозрить реактивный артрит, если воспалению сустава предшествовало какое-либо инфекционное заболевание, а также судя по характерной клинической картине, описанной выше. Далее следует показать ребенка врачу, не начиная самостоятельно никакого лечения, ведь точный диагноз реактивного артрита ставится только после проведения анализов и инструментальных исследований. Все дети с подозрением на реактивный артрит должны быть направлены к ревматологу.
Этапы диагностики:
- Сбор анамнеза.
- Визуальный осмотр.
- Клинический анализ крови (возможно повышение количества лейкоцитов, СОЭ).
- Анализ мочи (также могут быть повышены лейкоциты).
- Ревмопробы (биохимический анализ крови на антистрептолизин О (антитела к стрептококку), СРБ, сиаловые кислоты, общий белок, фибриноген, мочевая кислота, циркулирующие иммунные коплексы), ревматоидный фактор.
- Мазки из мочеиспускательного канала, цервикального канала, конъюнктивы глаза (в случае перенесенной мочеполовой инфекции могут быть выделены хламидии.
- Посев кала на дизгруппу (после кишечной инфекции возможен высев патогенных микроорганизмов – сальмонелл, шигелл, иерсиний).
- Серологические реакции на выявление антител к возбудителям кишечных инфекций.
- Реакция иммунофлюоресценции на обнаружение антигенов хламидий в сыворотке крови и синовиальной жидкости.
- Иммуноферметный анализ – выявляет антитела к хламидиям в сыворотке крови и суставной жидкости.
- Анализ синовиальной жидкости. Может быть повышено количество различных видов лейкоцитов (нейтрофилов – при остром процессе, моноцитов и лимфоцитов – при хроническом).
- Выявление антигена HLA-B27 – в 90 % случаев.
- Рентгенография сустава. Признаки реактивного артрита – кисты в эпифизах, околосуставной остеопороз, воспаление надкостницы, мест крепления сухожилий.
- УЗИ сустава, МРТ – позволяет визуализировать мягкотканые структуры, не видимые на рентгене, наличие суставного выпота.
- Артроскопия – проводится при трудностях в выявлении возбудителя. Врач осматривает сустав изнутри и имеет возможность взять ткани для микроскопического исследования.
К врачу нужно обратиться немедля, если:
- у ребенка покраснение, отек, горячие кожные покровы в области сустава;
- если он жалуется на выраженную боль в суставе;
- при наличии лихорадки.
Последствия реактивного артрита
Без надлежащего лечения реактивные артриты способны вызвать ряд серьезных осложнений. Прежде всего, это касается людей с хроническим течением болезни. Осложнения связаны с частыми обострениями и длительным вяло текущим воспалительным процессом. Чаще всего они встречаются у пациентов, которые обладают генетической предрасположенностью (антигеном HLA-B27).
Наиболее распространенными являются следующие последствия реактивных артритов:
- Хронизация воспалительного процесса. Встречается в среднем у 20% пациентов с реактивными артритами. Она может считаться самым распространенным последствием данного заболевания, так как накладывает отпечаток на жизнь пациента. Человек вынужден длительное время (более года) принимать противовоспалительные препараты, что отражается на его работоспособности.
- Снижение остроты зрения. Является довольно редким последствием синдрома Рейтера. Чаще всего оно вызвано не самой болезнью (которая обычно проходит без последствий самостоятельно), а неправильным приемом препаратов. Без консультации врача-офтальмолога это приведет к обострению хронических заболеваний, если таковые имеются. В частности, речь идет о скрытых формах глаукомы или ускоренном прогрессировании катаракты. Это и становится причиной снижения остроты зрения.
- Ограничение подвижности в суставе. Возникает после интенсивного воспалительного процесса. Отчасти оно объясняется слабостью мышц, если сустав был обездвижен, отчасти – изменениями в полости самого сустава. Наиболее заметно это осложнение при поражении крупных суставов (коленный, локтевой, лучезапястный). При аналогичных проблемах с суставами пальцев ног, например, это не сильно отразится на уровне жизни пациента.
- Хронические болезни внутренних органов. Как уже упоминалось выше, воспалительный процесс при реактивных артритах в редких случаях затрагивает и некоторые внутренние органы. Если пациент поздно обратился к врачу, это может привести к некоторым структурным изменениям и нарушению функции этих органов. В частности, речь идет об утолщении листков плевры и ухудшении фильтрации почек. Наиболее тяжелым осложнением является амилоидоз – отложение патологического белка, которое серьезно нарушает функцию органа.
- Хронические боли в суставе. После перенесенного реактивного артрита остаются редко, но могут беспокоить пациента еще долгие годы. Даже после стихания воспалительного процесса и клинического выздоровления боль иногда остается. Это объясняется структурными изменениями в полости сустава (например, костными наростами на суставных поверхностях или нарушениями выработки суставной жидкости). В результате этих нарушений при движении кости будут сильно тереться друг о друга, что и проявится болевыми ощущениями. Такие боли плохо поддаются медикаментозному лечению и иногда требуют хирургического вмешательства.
Как лечить?
Главной задачей при лечении реактивного артрита у детей в домашних условиях является устранение инфекции.
Если вовремя обратиться к врачу и своевременно начать лечение, то в результате наступает полное выздоровление. К сожалению, некоторые малыши с наследственной предрасположенностью не справляются с болезнью, и реактивный артрит переходит в хроническую форму. При частых рецидивах воспаление может затронуть позвоночник и тем самым вызвать тяжелое заболевание – спондилоартрит.
Медикаменты
Лечение реактивного артрита подразумевает комплексный подход:
- для борьбы с возбудителем заболевания назначают антибиотики, подобранные с учетом вида инфекции;
- для устранения болевых ощущений пациенту рекомендуется принимать нестероидные противовоспалительные препараты (Нурофен, Ибупрофен);
- при острых и длительных болях применяют Нимесулид или Диклофенак;
- в осложненных случаях необходимы гормональные препараты – глюкокортикоиды.
Лечение при острой и хронической формах
При длительном течении болезни для поддержки и укрепления иммунитета рекомендуется принимать иммуномодуляторы. Самые распространенные – Тактивин и Полиоксидоний (рекомендуем прочитать: как давать «Полиоксидоний» детям?). Так как при хронической форме антибиотиков не достаточно, то к лечению подключают еще иммуностимуляторы, которые принимают по определенной схеме. Однако эти препараты нельзя принимать ребенку с симптомами спондилоартрита.
При остром течении коленного артрита деткам в полость сустава вводят гормональные препараты (подробнее в статье: лечение артрита коленного сустава у ребенка). Метод достаточно эффективный, но его нельзя применять, если в полости суставной сумки присутствуют бактерии.
Ремиссия
На этапе ремиссии отсутствуют выраженные симптомы реактивного артрита. Иногда могут возникать слабые дискомфортные ощущения после подвижных игр, переохлаждения. Для их устранения применяются отвлекающие, местнораздражающие наружные средства, например, бальзамы Ким и Барсучок. Во время ремиссии основные усилия врачей направлены на профилактику болезненных рецидивов за счет укрепления защитных сил организма. Для этого детям показан прием сбалансированных комплексов витаминов и микроэлементов: Витамишки, Супрадин Кидс, Мультитабс.
Восстановлению всех функций суставов способствуют физиопроцедуры. Используются магнитотерапия, электрофорез с диметилсульфоксидом, аппликации с парафином и озокеритом, грязелечение, санаторно-курортное лечение. Обязательны ежедневные занятия физкультурой и гимнастикой для укрепления мышц, улучшения кровоснабжения тканей питательными веществами. Также полезны прогулки на свежем воздухе, плавание, аквааэробика.
Профилактика
Ребенка с детства следует приучать к здоровому образу жизни и соблюдению норм личной гигиены. В качестве профилактических мер родителям рекомендуется выполнять следующие рекомендации:
- Своевременно лечить инфекции и хронические заболевания у взрослых членов семьи.
- При планировании беременности женщине следует обследоваться на хламидиоз и при обнаружении инфекции пройти соответствующее лечение, которое предотвратит внутриутробное заражение ребенка.
- Своевременно лечить и вакцинировать домашних животных.
- Приучать ребенка соблюдать личную гигиену( вовремя мыть руки, не брать в рот грязные игрушки, не пользоваться чужими вещами и т.д.).
- Закаливать малыша, повышать его иммунитет, обеспечить ему правильное, полноценное питание, соблюдать режим дня.
- В подростковом возрасте разъяснять вопросы половой гигиены.
Обязанностью каждого родителя является обеспечение ребенку здорового и полноценного образа жизни, а профилактических мер нужно придерживаться не только в периоды болезни, но и на протяжении всей жизни.
Прогноз
У детей с реактивным артритом прогноз в большинстве случаев благоприятный, потому что детский организм быстро восстанавливается. Главным условием является своевременность лечения. В противном случае возможно развитие хронической формы, рецидивы, поражение других органов, развитие ревматоидного артрита и даже слепота.
Источник
При развитии реактивного артрита у детей происходит асептическое, асимметричное воспаление крупных суставов. Чаще поражаются нижние конечности. Развивается в возрасте до 10 лет, через 2 недели после перенесённой инфекции.
Реактивный артрит чаще всего встречается у детей до 10 лет
Причины заболевания
Причин артрита у детей достаточного много (полиэтиологическое заболевание):
- Воспаления мочеполовой системы (с периодами обострения, хронические или острые) – ИМВП, цистит.
- Воспаление желудочно-кишечного тракта (кишечные инфекции)— сальмонеллёз.
- Болезни носоглотки – тонзиллит.
- Другие инфекции – детского возраста (корь, скарлатина), респираторные.
Специалисты выделяют несколько причин развития заболевания
Основные возбудители: хламидии, сальмонеллы и микоплазмы. Они обладают тропностью к слизистой ткани и внутриклеточному паразитированию (поэтому от инфекции сложно избавиться).
Степени болезни
У ребёнка реактивный артрит может проявляться в трёх возможных вариантах:
- острый (до 3 мес.);
- подострый (от 3 до 6 мес.);
- затяжной (от 6 мес. до 1 года).
Болезнь может протекать в трех вариантах
Чаще проявляется первая форма. Хронизация процесса у детей возникает в крайне редких случаях.
Клиническая картина
У детей симптомы реактивного артрита проявляются несколько ярче, чем у взрослых. Это связано с несовершенством иммунного ответа и генерализацией инфекции по всему организму. Для каждой формы имеются свои особенности, но есть и общие симптомы заболевания (синдром Рейтера):
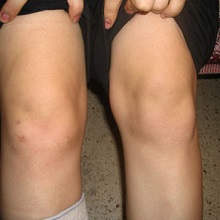
- Поражение крупных суставов — резкая и интенсивная боль, асимметричность, гиперемия, отёк. При затяжном течении деформация суставных поверхностей. Снижение объёма активных и пассивных движений.
- Поражение глаз – снижение остроты зрения, зуд, жжение. Иногда отёк и гиперемия (признаки конъюнктивита).
- Урогенитальный синдром — боль и жжение при мочеиспускании, частые позывы, серозные или гнойные выделения (признаки цистита).
Заболевание поражает крупные суставы
Иногда добавляются кожные проявления. Чаще такая картина наблюдается при хламидийной инфекции.
Вирусный реактивный артрит
Симптоматика при вирусных артритах будет носить несколько особенностей:
- Быстрое развитие заболевания. Нередко артрит развивается в тот момент, когда ещё не угасли признаки инфекции.
- Сопутствующая симптоматика основного заболевания.
- Более благоприятный прогноз.
Вирусный артрит развивается очень стремительно
Возбудители:
- Энтеровирус, ротовирус – сопутствующее проявление — это вздутие живота, диарея, рвота.
- Краснуха – сопутствующее проявление сыпь. Поражение чаще симметричное.
- Парвовирус – сопутствующая эритема.
- ВИЧ — быстрое прогрессирование, чаще на нижних конечностях.
Общий прогноз благоприятный.
Острый артрит
Наиболее частая форма в детском возрасте. Острый артрит может иметь любую этиологию (бактериальную, вирусную). Проявления типичные (триада или тетрада Рейтера).
Острый артрит — форма заболевания, встречающаяся чаще всего
Рецидивирующий артрит
У детей возникает редко (обычно это единичное явление). Причины развития данной формы:
- отсутствие должного лечения;
- неполный курс терапии (или неадекватная схема лечения).
Некорректный курс терапии — малые дозы препарата — приводит к тому, что возбудитель полностью не ликвидируется в организме. А также особенностью возбудителей является возможность к внутриклеточному размножению (хламидии, микоплазмы), что делает их устойчивыми к большинству вариантов лечения.
Клиническая картина аналогична классическому реактивному артриту. Прогноз относительно благоприятный.
Инфекционный артрит
Варианты заболевания, вызванные бактериями и условно-патогенными микроорганизмами. Типичные возбудители:
- хламидии;
- микоплазмы;
- уреаплазмы.
Осмотр пациента у врача
Клиническая картина без особенностей. Прогноз благоприятный. Теме инфекционных артритов посвящена отдельная статья.
Диагностика
Диагностика начинается со сбора жалоб и физикального осмотра. Существуют так называемые большие и малые критерии артрита.
| Критерии | Признаки |
| Большие | a) со стороны суставов: · асимметричность; · вовлечение одного или двух, трёх суставов; · поражение нижних конечностей. b) Наличие в анамнезе инфекции (срок от 3 дней до 6 недель до появления артрита): · кишечная (диарея суток) · мочеполовая (нарушение мочеиспускания). |
| Малые | Лабораторные изменения: · хламидии в мазках; · наличие кишечных бактерий при посеве кала. Хроническая инфекция (положительная ПЦР на хламидий). |
Диагноз считается установленным при наличии 2 больших и одного малого критериев.
Лабораторная
Схема обязательных диагностических исследований для подтверждения артрита:
- ОАК с воспалительными изменениями – повышенные лейкоциты и СОЭ.
- ОАМ – либо в пределах нормы, либо незначительное воспаление (лейкоцитурия, наличие белка).
- БХ – как дифференциальная диагностика с ревматоидным артритом, подагрой (СРБ, белок, мочевина).
- Бактериологическое исследование синовиальной жидкости при пункции сустава (возможность найти возбудителя).
- Бактериологическое исследование кала – на наличие патогенных штаммов.
- ПЦР (исследование крови) на наличие ДНК или РНК возбудителя.
- Иммунологические методы — IgG, IgM — с целью выявления недавно или отдалённо — в течение последних 3 недель — перенесённой инфекции.
Пациенту обязательно нужно сдать кровь на анализ
Первым стоит назначить ПЦР на ДНК хламидий как наиболее вероятного возбудителя заболевания.
Инструментальная
Используют как дополнение к лабораторным методам и клинике. Специфичных инструментальных исследований для реактивного артрита нет. Схема диагностик включает:
- Рентгенологическое обследование — признаки разрушения костных структур, сужения суставных щелей.
- УЗИ суставов.
Проведение УЗИ суставов
При данной форме артрита сердце поражается редко. При необходимости могут быть назначены ЭКГ и УЗИ сердца.
Традиционное лечение
Методы лечения реактивного артрита имею общую схему:
- медикаментозная терапия (комбинация из 2 видов препаратов);
- ЛФК;
- Физиотерапия.
Дополнительные методы лечения (хирургическое лечение) могут включаться при наличии строгих показаний.
Медикаментозное
Основное направление в лечении с учётом этиологии заболевания состоит в ликвидации возбудителя (хламидии, уреаплазмы). Приблизительная схема лечения (корректировка происходит в каждом отдельном случае индивидуально):
- Антибактериальная терапия – направленное действие на возбудителя. Чаще используют препараты из групп макролидов или тетрациклинов. Пример препаратов – «Доксициклин», «Офлоксацин».
- Противовирусные – в тех случаях, когда источником воспаления является вирус (по данным ПЦР) – «Гропринозин», «Изопринозин».
- НПВС – снимает воспаление, уменьшает отёк и обладает анальгезирующим действием. Пример – «Ибупрофен», «Диклофенак».
- Противопротозойное действие – в тех случаях, когда заболевание вызвано условно-патогенными микроорганизмами (уреаплазма) – «Метронидазол», «Тинидазол».
- Глюкокортикоиды – при тяжёлых формах инфекции и отсутствие эффекта от других лекарственных групп. Усиливает действие НПВС – «Метипред», «Дексаметазон», «Преднизолон».
В редких случаях в схему добавляют иммуносупрессоры (активные формы артрита с подозрением на развитие ревматоидного артрита, то есть аутоиммунного процесса) – «Азатиоприн», «Даклизумаб», «Циклоспорин А».
Хирургическое
При данной форме артрита хирургическое вмешательство требуется значительно реже, чем при других формах (ревматоидный). Показания для вмешательства:
- подозрение на гнойную инфекцию и как следствие гнойного артрита;
- прогрессивное увеличение сустава вследствие наличия жидкости в суставе;
- отсутствие эффекта от консервативного лечения.
Хирургическое вмешательство при заболевание проводится крайне редко
Варианты хирургического лечения:
- Пункция сустава. Как правило, используют после проведения УЗИ и подтверждения наличия жидкости в суставе. Полученная жидкость идёт на цитологическое исследование (высевается возбудитель и корректируется лечение).
- Артроскопия – малоинвазивный метод, основанный на осмотре полости сустава с помощью специального инструментария.
Открытые тактики оперативного вмешательства при данном варианте артрита не используют.
Лечебная гимнастика ЛФК
Второй момент в лечении это проработка суставов. Цели терапии:
- восстановление двигательной активности (полной или частичной);
- предотвращение развития контрактур;
- усиливает процессы регенерации (стимуляция местного кровотока).
Общие правила выполнения:
- регулярность и техничность;
- несколько курсов (один не даёт нужного эффекта);
- умеренная интенсивность нагрузок (не более 3–5 выполнений);
- не проводить занятия в острой фазе болезни.
Упражнения ЛФК следует выполнять регулярно
Поскольку включаться в поражение, может, любой крупный сустав, ниже приведены лишь общие варианты упражнений. Для каждого конкретного случая (коленный, лучезапястный, пястный) подбирают индивидуальную группу движений.
Пример движений:
- сгибание/разгибание;
- приведение/отведение;
- махи и круговые движения;
- ходьба на месте, выпады.
Первый курс подбирает врач, последующие допустимо выполнять самостоятельно.
Терапия и процедуры
Основная цель — это местное воздействие на ткани помимо общего действия медикаментозной терапии. Варианты лечения:
- Фонофорез – одновременное действие местных лекарственных средств (гели, мази) и слабого электрического поля.
- Магнитотерапия — воздействие магнитного поля. Изменение полярности ионов на поверхности клеток.
- Лазеротерапия – местно-раздражающее действие. Стимулирует местный кровоток и усиливает обменные процессы.
- Криотерапия — воздействие сверхнизких температур (раздражающее действие).
- УВЧ – ещё один вариант лечения магнитными полями (высокочастотное магнитное поле).
Курс процедур 14 дней в среднем. Возможет повторный цикл процедур.
Питание
Подтверждённых данных об эффективности диеты нет. Общие правила питания:
- Правильное соотношение белков, жиров и углеводов 1:4:1.
- Достаточная калорийность (2000–2500).
- Питьевой режим (1,5 л).
- Достаточное количество микро- и макроэлементов. При желании допускается витаминные комплексы как дополнение к основному питанию.
Ребенку необходимо пить достаточное количество воды в день
Ограничение количества соли, сахара и фастфуда.
Народное лечение
Народные методы лечения допустимо использовать после консультации с врачом и при отсутствии сопутствующих заболеваний. Два способа применения:
- наружный;
- внутренний.
Большей эффективностью обладает первый метод.
Растирки и ванны
Эти варианты наружной терапии используют с несколькими целями:
- Снять болевой синдром.
- С общеукрепляющей функцией.
- Анальгезирующий эффект.
Растирки помогут снять болевые ощущения в суставах
Противопоказания к выполнению:
- острый период болезни;
- выраженный болевой синдром;
- наличие сопутствующих заболеваний.
Варианты терапии:
- Лечебные ванны. В среднем курс 14 дней, длительность приёма 20 мин. Варианты приготовления:
- лечебную ромашку (3 ч. л) и цветы календулы (3 ч. л) кипятить на медленном огне в течение 5 мин. Затем полученный отвар настоять 2 часа и добавить в ванную при температуре не более 38С;
- шалфей (100 г) смешать с вероникой (100 г) и довести до кипения. Оставить до полного остывания в тёмном помещении. После этого процедить и добавить в ванную при температуре 38С;.
- сосновые ветви (2–3) залить водой и кипятить в течение 20 мин. Настоять 3 часа и процедить. Добавить в ванную при температуре 37С.
Лечебные ванны оказывают положительное влияние на организм
- Местные ванны. Они особенно удобные при поражении конечностей. Курс 14 дней. Время выполнения 20 мин. Варианты приготовления:
- мята (2–3 ч. л) и семеня можжевельника (2 ч. л) залить кипятком. Настоять в течение 1 часа. В ёмкости смешать раствор с 1-1,5 л воды;
- крапиву (50 г) и берёзовые листья (50г) смешать и кипятить на медленном огне в течение 10 мин. Смешать с 1,5 л воды и погрузить поражённую конечность.
- Растирки. Оптимальный вариант 2 раза в день по 10–15 мин (до лёгкого покраснения). Варианты терапии:
- смешать 2 ст. л уксуса и 150 г воды. Смочит в полученном растворе марлю и лёгкими массажными движениями наносить на сустав;
- смешать 2 ч. л красного перца, сок алоэ и мёд. Подогреть на водяной бане в течение 15 мин. Наносить массажными движениями на сустав.
Растирку можно приготовить из алоэ, красного перца и меда
При наличии аллергических реакций прекратить использование.
Настои и отвары
Народные средства обладают выраженным обезболивающим эффектом. Обладают аналогичными противопоказаниями с предыдущей группой.
Примеры домашних средств:
- Отвары. Как правило, применяются внутрь в течение 7 дней (в среднем). При отягощённом аллергоанамнезе применении не рекомендуется. Примеры:
- лавровый лист (4,5) залить 200 мл воды. Настаивать 2 часа. Пить в течение суток малыми порциями;
- любые варианты фиточая (корень солодки, имбирь, зелёный чай). Способ приготовления аналогичен классическому чаю;
- листья и почки берёзы (50 г) залить 300 мл кипятка. Настаивать 2 часа. Пить 2 раза в день.
Отвар лаврового листа поможет в лечении заболевания
- Настои. Примеры средств:
- смешать 2 ч.л сухого вещества (плоды, листья бузины) и 100 мл этилового спирта. Настаивать в течение 5 дней. После наносить на сустав 2 раза в день.
Компрессы
Данный вариант лечения не стоит использовать при выраженных суставных изменениях (отёк, гиперемия), поскольку это может привести к ухудшению течения болезни.
Примеры домашних средств:
- Смешать 3 ч. л горчичного порошка и 100 мл вина. Подогреть на водяной бане (до кипения не доводить). Смочить марлю в полученном растворе и приложить к повреждённому участку на 20 мин.
- Отварить 3–4 штуки картофеля, растолочь и помолоть в марлю. Прикладывать горячий картофель к поражённому участку (не допускать перегрева сформированием ожогов) на 20 мин.
При подозрении на гнойный процесс не стоить прогревать поражённую область.
Источник


