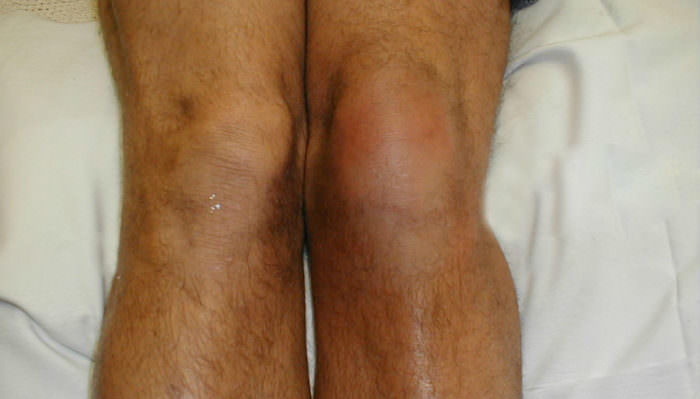
Микоплазмы при реактивном артрите
Микоплазменный артрит выступает причиной развития боли и отечности суставов, однако диагностировать заболевание сложно, ведь оно не имеет специфических признаков. Заражение микоплазмой происходит через мочеполовую систему или органы дыхания. В зависимости от этого первые проявления инфекционного процесса отличаются.

Существует также вероятность проникновения инфекции при пересадке органов или от матери к ребенку.
Причины и пути заражения
Возникновение микоплазменного артрита происходит в результате попадания в организм инфекционного возбудителя. Он занимает промежуточное место между вирусами и бактериями, и является так называемым внутриклеточным паразитом. Обитание микоплазм происходит внутри клеток слизистых оболочек дыхательной и мочеполовой системы. Размножается она также в костной и суставной ткани. При этом попадание в организм осуществляется при половом контакте или вдыхании частиц пыли с микоплазмой. Кроме этого, существует вероятность ее передачи от матери к ребенку и во время пересадки органов или переливания крови. Непосредственной причиной развития воспаления является то, что после накопления инфекционного агента в суставной ткани и костном мозге он вызывает развитие аутоиммунной реакции против клеток, в которых находится микоплазма.
Вернуться к оглавлению
Как проявляется?
 Если инфекция попала в организм воздушно-капельным путем, одним из ее первых симптомов может стать пневмония.
Если инфекция попала в организм воздушно-капельным путем, одним из ее первых симптомов может стать пневмония.
Так как входными воротами инфекции чаще всего выступает мочеполовая система, то сначала возбудитель оказывает влияние на ее органы. Однако в большинстве случаев этот процесс протекает бессимптомно, что способствует бесконтрольному размножению вируса. При попадании с воздуха, основным признаком инфекции является пневмония. Первые в процесс вовлекаются наиболее нагруженные суставы — коленный и голеностопный. Это связано с их обильным кровенаполнением, и как следствие — ранним попаданием микоплазмы.
Первые симптомы заболевания могут обнаруживаться у человека через месяц после заражения или значительно позже. Возникают боли в области пораженных суставов, которые постепенно нарастают. Появляется незначительная припухлость мягких тканей и местное повышение температуры. Это сопровождается нарушением общего состояния больного, слабостью, субфебрильной температурой тела.
Вернуться к оглавлению
Методы диагностики микоплазменного артрита
Для выявления возбудителя в организме человека наиболее достоверным методом является проведение полимеразной цепной реакции. Для исследования используется биологический материал, взятый от пациента. Зачастую это кровь или синовиальная жидкость. Кроме непосредственно выявления возбудителя, обнаружить инфекцию можно при помощи антител, которые образует организм при борьбе с внутриклеточным паразитом. Это происходит при проведении иммуноферментного анализа.
Вернуться к оглавлению
Как лечить артрит?
 Такое заболевание лечится антибиотиками.
Такое заболевание лечится антибиотиками.
Изменения, происходящие в суставах, не вызывают стойких деформаций и являются обратимыми, поэтому поддаются лечению. Терапия заключается в назначении антибактериальных препаратов общего действия. Прием происходит в виде внутримышечных инъекций или таблеток. Курс лечения длится 14 дней что чаще захватывает 2 стадии развития внутриклеточного паразита — внутриклеточный и выход за пределы клетки. Это связано с тем, что микоплазма чувствительна к действию препаратов только без клеточной оболочки. Еще больному показано употребление поливитаминов, сбалансирование питание. Рекомендуется избегать стрессовых ситуаций и выполнять процедуры, способствующие укреплению иммунитета.
Выявить внутриклеточного паразита возможно только с помощью высокоспецифических методов диагностики, поэтому заболевание часто остается не долеченным и беспокоит человека долгие годы.
Вернуться к оглавлению
Меры профилактики
Чтобы избежать заражения нужно избегать случайных половых связей и предохраняться с помощью презерватива. Однако попадание внутриклеточного паразита в организм не значит обязательное развитие инфекции. Зачастую иммунная система сразу же уничтожает чужеродные клетки. Поэтому чтобы не развилась болезнь, необходимо держать иммунитет в постоянном тонусе. Этому способствует отсутствие вредных привычек, правильный режим дня, достаточный сон, соблюдение диеты и занятие общеукрепляющей гимнастикой.
Источник
Реактивный артрит (инфекционно-аллергический артрит) — негнойное воспаление сустава в ответ на внесуставную инфекцию. Реактивный артрит может появиться после ОРЗ, кишечной или мочеполовой инфекции.
Какие обследования надо пройти при артрите
- Общий анализ крови развернутый.
- Общий анализ мочи.
- Анализ крови из вены натощак: антитела IgG, IgA, IgM к Chlamidia pneumoniae, Chlamidia trachomatis, Chlamidia Psittaci, Mycoplasma pneumoniae, уреаплазме.
- Анализ крови из вены натощак: антитела IgG, IgM к возбудителям кишечных инфекций (иерсинии, сальмонеллы, шигеллы, кампилобактер).
- Посев кала на кишечную группу.
- Мазок из зева на флору.
- Биохимия крови: общий белок, белковые фракции, мочевина, креатинин, билирубин (общий, прямой, непрямой), трансаминазы (АЛТ, АСТ, ГГТ), щелочная фосфатаза.
- Анализ крови из вены натощак: С реактивный белок (СРБ), ревматоидный фактор (РФ), антинуклеарный фактор (АНФ), антистрептолизин О (АСЛО).
- ЭКГ и ЭХО-КГ.
- УЗИ брюшной полости и почек.
- Консультация окулиста и осмотр щелевой лампой.
- УЗИ пораженных суставов, при необходимости рентген.
Лечение реактивного артрита
Антибиотики при артритах после кишечной инфекции
Бактерии вызывают реактивный артрит после кишечной инфекции
• иерсинии (Y.Enterocolitica 03, 09 серотип, Y. Pseudotuberculosis);
• сальмонеллы (S. Enteritidis, S. Oranienberg, S. Typhimurium);
• шигеллы (S. Flexneri);
• кампилобактер (Campylobacter jejuni).
О влиянии кишечной инфекции на развитие артрита можно думать, если
- при обследовании выявлены IgM антитела или высокий титр IgG антител к возбудителям кишечных инфекций;
- в анализе кала на кишечную группу обнаружены патогенные бактерии (смотри выше).
Чаще всего назначают антибиотики аминогликозиды. Например, амикацин (цены на аналоги Селемицин, Хемацин, Ликацин, Фарциклин, Амикин, Амикозит, Амикин смотри здесь).
Длительность лечения: внутривенно 3-7 дней, внутримышечно 7-10 дней.
Вводят в/м; в/в струйно, в течение 2 мин; в/в капельно, со скоростью 60 капель в минуту (Амикацин практически не всасывается из кишечника).
Доза: взрослым и детям: по 5 мг/кг каждые 8 ч или по 7,5 мг/кг каждые 12 ч; максимальная доза 15 мг/кг/сутки, курсовая доза не более 15 г.
Форма выпуска:
- Раствор для инъекций — ампулы 100, 250, 500 мг — 2 мл;
- Амикацина сульфат порошок для приготовления раствора для инъекций — флаконы 250, 500 мг;
- Амикин (Амикацина сульфат) — раствор для инъекций 100, 250, 500 мг в 2 мл, 1000 мг в 4 мл.
Антибиотики при артритах после хламидийной или микоплазменной инфекции
Бактерии вызвают реактивный артрит после ОРЗ
• хламидия пневмония (Chlamidia pneumoniae);
• хламидия пситачи (Chlamidia Psittaci);
• микоплазма пневмония (Mycoplasma pneumoniae).
Бактерии вызывают реактивный артрит после мочеполовой инфекции
• хламидия трахоматис (Chlamidia trachomatis);
• уреаплазмы.
При реактивном артрите после перенесенной хламидийной или микоплазменной инфекции назначают антибиотики — макролиды, тетрациклины, фторхинолоны.
Терапия антибиотиками часто недостаточно эффективна при затяжном и хроническом течении реактивного артрита, ассоциированного с хламидийной инфекцией. В России для лечения реактивного артрита после перенесенной хламидийной инфекции используют схемы иммуномодулятор + антибиотик. Наиболее эффективным для лечения считают сочетание ликопида с антибиотиками — макролиды или тетрациклины. Возможна комбинация тактивина или полиоксидония с антибиотиками.
Всем больным с целью лечения суставного синдрома применяют нестероидные противовоспалительные препараты. Они оказывают противовоспалительное, обезболивающее, жаропонижающее действие (смотри здесь).
Глюкокортикостероидные гормоны для лечения реактивного артрита
Глюкокортикоиды как наиболее мощные противовоспалительные средства используются в лечении реактивного артрита в острый период и в период обострения суставного синдрома.
При реактивном артрите Метипред используют, в основном, для внутрисуставного введения. При его недостаточной эффективности или непродолжительности действия, для достижения более выраженного и стойкого эффекта оптимальным является использование Дипроспана. Глюкокортикоиды в суставы или периартикулярно можно вводить лишь при наличии признаков экссудации.
При необходимости можно воспользоваться коротким курсом пульс-терапии метилпреднизолоном.
Иммуносупрессивная терапия в лечении реактивных артритов
Важно!!! Назначению иммуносупресивных препаратов должна предшествовать антибактериальная терапия.
Иммуносупрессивную терапию применяют при хроническом течении артрита, появлении признаков спондилоартрита, высоких лабораторных показателях. Препаратом выбора является Сульфасалазин, реже Метотрексат.
Лечение сульфасалазином начинают с низких доз — 250 мг в день в 2 приема. Дозу препарата рекомендуется постепенно повышать по 125 мг в течение 5-7 дней до терапевтической дозы (от 30-40 до 60 мг/кг в сутки в 2 приема во время еды, запивая молоком) под контролем клинико-лабораторных показателей (количество лейкоцитов, эритроцитов, тромбоцитов; концентрация мочевины, креатинина, трансаминаз, билирубина).
Источник
Микоплазмоз является часто встречающейся половой инфекцией, которая поражает мужчин и женщин разного возраста. Для человека патогенны виды Mycoplasma hominis и Mycoplasma genitalium. Мало кто знает, что, помимо поражения урогенитального тракта, эти микроорганизмы порой вызывают воспалительный процесс в органах дыхательной системы и в суставной ткани. О том, что представляет собой микоплазменный артрит, расскажем сегодня.
К причинам распространения миикоплазменной инфекции и развития суставной реакции относятся следующие:
- слабая сопротивляемость организма,
- длительно протекающий воспалительный процесс в урогенитальном тракте,
- долгое отсутствие диагностики и лечения имеющегося процесса,
- распространенность атипичных форм микоплазм и др.

Артрит при микоплазменной инфекции условно можно отнести к одному из осложнений микоплазмоза. Стоит отметить, что возбудители некоторых других половых инфекций также нередко становятся причиной развития артрита. Известны такие поражения, как синдром Рейтера при хламидиозе, гонококковый артрит.
Микоплазмы проявляют тропность, или сродство, к синовиальным оболочкам суставов человека. Переносясь туда с током крови, микроорганизмы не только создают новый очаг инфекции, но и провоцируют аутоиммунное воспаление: иммунная система начинает вырабатывать антитела к собственным тканям, и в первую очередь страдают суставы и хрящи.
Симптоматика микоплазменного артрита начинается примерно через месяц от момента заражения инфекцией. Человек сперва отмечает патологические симптомы со стороны мочеполовой системы (см. Микоплазмоз у мужчин, Микоплазмоз у женщин). Это, так скажем, классический, но все реже встречающийся вариант заболевания. В настоящее время микоплазмоз протекает бессимптомно или малосимптомно даже при первичном воспалении.
Неприятные симптомы со стороны суставов могут быть приняты за последствия травмы, поэтому немногие обращаются к врачу и, тем более, сдают анализы на половые инфекции. Микоплазмы поражают чаще коленные и голеностопные суставы. Могут также поражаться суставы пальцев кистей, локтевые суставы.
Если артрит имеет острое и быстрое развитие, он не отличается от артритов другой этиологии:
- появляются боли в суставах,
- сустав опухает,
- в некоторых случаях повышается температура тела,
- может иметь место утренняя скованность суставов.
Артрит нередко развивается при микоплазмозе у детей.
Воспаление суставов носит обычно хронический волнообразный характер. Периоды обострения сменяются периодами ремиссий. Запущенный процесс без лечения может привести к деформации сустава, вот почему крайне важна своевременная диагностика микоплазмоза.
Обнаружение микоплазм в синовиальной жидкости с помощью методов ПЦР и бакпосева на среды позволяют установить микоплазменный артрит.
.jpeg)
Лечение поражения суставов микоплазмами состоит в назначении антибактериальных препаратов курсами, в среднем продолжающимися 2 недели. Применяются антибиотики классов тетрациклинов, макролидов, фторхинолонов и аминогликозидов. Выбор антибиотика осуществляется лечащим врачом, на основании данных о чувствительности микоплазмы к лекарственным препаратам.
Вспомогательно назначаются иммуномодулирующие средства, физиотерапевтическое воздействие на ткани суставов в период ремиссии.
Вовремя начатое лечение способствует полной обратимости произошедших в суставах изменений.
Источник
Микоплазменный артрит — заболевание, которое поражает суставную ткань, вызывая в ней серозное или гнойное воспаление, а со временем без необходимого лечения — деформацию и нарушение функций сустава. Патология встречается часто и затрагивает все категории населения. Распространено повсюду, что объясняется неустойчивостью микоплазмы во внешней среде. Чаще встречается в странах где медицина неразвита.

Микоплазма и артрит: в чем связь?
Возбудитель этого заболевания — бактерия микоплазма. Она крохотная, но несмотря на это, сильно влияет на организм человека. Из-за отсутствия клеточной стенки, от патогена не так легко избавиться, потому как многие лекарства не угнетают их способность к размножению. Существует больше 17 разновидностей этой бактерии. Заражение от больного к здоровому человеку возможно:
- при тесном бытовом контакте: общие полотенца и средствами личной гигиены;
- во время полового контакта;
- воздушно-капельным путем: вызывает пневмонии;
- от матери к ребенку — вертикальный путь.
Вернуться к оглавлению
Что происходит в организме при внедрении патогена?
Попадая в суставную ткань, микоплазма может продолжительное время там пребывать, вызывая хроническое воспаление. Клетки, в которых паразитируют патогены, распознаются иммунитетом как чужеродные, против них вырабатываются антитела. Эти антитела повреждают суставную ткань, вызывая характерные для микоплазменного артрита симптомы.
Вернуться к оглавлению
По каким признакам выявляют патологию?
Появление признаков артрита наблюдают через 30 дней после заражения, столько длится и инкубационный период. Так как чаще заражение происходит по мочевыводящим путям, то сначала микоплазму обнаруживают именно там, а уже через 2 недели она появляется в суставах. Человек ощущает боли, покраснение, припухлость, нарушается подвижность пораженной суставной структуры. Иногда микоплазменный артрит развивается после перенесенной пневмонии, вызванной тем же возбудителем. У некоторых больных встречается поражение суставов, уретры и радужки глаз. Встречается изъязвление слизистой оболочки полости рта, кератодермия, поражения сердца и нервной системы человека.
Вернуться к оглавлению
Как проявляет себя бактерия?
 В основном при данной болезни страдают колени и стопы.
В основном при данной болезни страдают колени и стопы.
По статистике от микоплазмы страдают большие суставы нижних конечностей: коленный и голеностопный. Иногда поражается плечевой, локтевой и тазобедренной суставной элемент, но это происходит достаточно редко. Это связано с тем, что при попадании в организм бактерия разносится кровотоком, а крупные характеризуются активным кровоснабжением. При атипичном течении болезнь затрагивает и другие мелкие суставные ткани.
Вернуться к оглавлению
Что предлагает современное лечение?
Симптомы болезни обратимы, если вовремя принять терапевтические меры. Курс лечения длится около 2-х недель и включает назначение антибактериальных препаратов, после определения чувствительности микоплазмы к ним. Препаратами выбора — макролиды и цефалоспорины, но возможно использование и других антибиотиков, все зависит от чувствительности бактерий. Наиболее уязвим патоген именно в стадии внеклеточного существования. но антибиотики действуют и когда микроб внутри клетки. Нелишним будет также применение поливитаминов, которые оказывают положительное влияние и помогут справиться с инфекцией.
Если не лечить микоплазменную инфекцию, она может приобрести хронический характер течения, и избавится от нее будет уже непросто.
Вернуться к оглавлению
Как предупредить болезнь?
Чтобы уберечься от этого заболевания следует вести здоровый образ жизни, отказаться от частой смены половых партнеров, пользоваться презервативами, не использовать чужие средства гигиены. Необходимо заниматься спортом, это убережет от развития подобных заболеваний. Полезным будет профилактический прием поливитаминов. При подозрении на наличие микоплазменного артрита следует немедленно обратиться к врачу.
Источник
Реактивный артрит — воспалительное заболевание с поражением суставов, развивающееся после перенесения некоторых инфекций (мочеполовые, кишечные, носоглоточные).[3]
Заболевание относится к группе серонегативных спондилоартритов. В большинстве случаев ассоциируется с острой или персистирующей кишечной (вызываемой энтеробактериями) или урогенитальной хламидийной инфекцией, но может быть связан и с инфекциями дыхательных путей, вызываемых микоплазмами и хламидиями. Имеются данные о возможной связи и с некоторыми паразитарными заболеваниями.
Комплекс симптомов, включающий артрит, конъюнктивит, уретрит или цервицит, колит и характерные поражения кожи, называется синдром Рейтера.
История[править | править код]
Термин «реактивный артрит» впервые введен финскими учеными К. Aho, K. Sievers и Р. Ahvonen, в 1969 году описавшими возникновение артрита при энтероколите, вызванном иерсиниями. При этом подчеркивался «реактивный», стерильный характер артритов и полагалось, что в синовиальной жидкости и синовиальной оболочке отсутствуют инфекционные агенты и их антигены.
Позже, по мере развития методов визуализации и лабораторной диагностики, в суставной среде больных были обнаружены внутриклеточные включения Chlamydia trachomatis, фрагменты ДНК и РНК микробов, а также циркулирующие иммунные комплексы. Позднее было выяснено, что в норме сустав не является стерильным и в нем зачастую присутствует различные микроорганизмы.
По мере изучения была выявлена тесная взаимосвязь реактивного артрита с антигеном HLA–B27. Было обнаружено, что антитела к ряду микроорганизмов перекрестно реагируют с HLA-B27 и могут повреждать при иммунном ответе собственные ткани организма.
Этиология[править | править код]
На сегодняшний день способность вызывать реактивный артрит выявлена у многих микроорганизмов[4][5]:
- Возбудители кишечных инфекций:
- Yersinia enterocolitica
- Yersinia pseudotuberculosis
- Salmonella enteritidis
- Salmonella typhimurium
- Shigella flexneri
- Shigella sonnei
- Shigella Newcastle
- Giardia lamblia
- Entamoeba histolytica
- Campylobacter jejuni
- Clostridium difficile
- Blastocystis hominis
- Clostridium difficile
- Возбудители урогенитальных инфекций:
- Chlamydia trachomatis
- Gardenella vaginalis
- Ureoplasma ureolyticum
- Mycoplasma hominis
- Trichomonas vaginalis
- Возбудители инфекций дыхательных путей:
- Mycoplasma pneumoniae
- Chlamydophila pneumoniae
- Klebsiella pneumoniae
- Mycobacterium tuberculosis
- Neisseria gonorrhoea
- Cryptosporidia
- Возбудители неспецифических инфекций:
- Бруцелла
- Стрептококки
- Стафилококки
- Leptospira
- Боррелии
- Toxoplasma gondii
Эпидемиология[править | править код]
После перенесенной хламидийной урогенитальной инфекции реактивный артрит развивается в 1—3 % случаев. После кишечной — в 1,5—4 % случаев.
Заболевают люди в возрасте 20—40 лет, чаще мужчины. Урогенитальный реактивный артрит возникает у мужчин в 20 раз чаще, чем у женщин, энтероколитический — в 10 раз чаще.
Имеются данные, что у носителей антигена НLA-B27 после перенесенных кишечной или хламидийной инфекции артрит развивается в 50 раз чаще, чем у не имеющих этого антигена.
Патогенез[править | править код]
В развитии реактивного артрита выявлен феномен перекрестного реагирования антител к возбудителю с антигеном HLA-B27 главного комплекса гистосовместимости организма хозяина. Возможным объяснением этого является теория «молекулярной мимикрии» — структурное сходство белков клеточной стенки бактерий с белками клеток больного человека.
Существует несколько иммунологических гипотез патогенеза реактивного артрита.
- Антиген-презентативная гипотеза: согласно ей комплекс HLA-B27 способен представлять на себе микробные пептиды, вызывающие артрит. Взаимодействуя с цитотоксическими CD8 Т-лимфоцитами, они вызывают лизис клеток хрящевой ткани и воспалительный процесс.
- Нарушения сборки тяжелых цепей антигена HLA-B27: предложена в 2000 году R. A. Colbert (англ. R. A. Colbert) и соавторами. Согласно ей, под воздействием полисахаридов микробных клеток нарушается синтез тяжелых цепей антигена HLA-B27. Это ведет к нарушению активности макрофагов, снижает эффективность их иммунного ответа и уничтожения бактериальных клеток, и может приводить к развитию воспаления в суставе.
- Цитокиновая гипотеза. Предложена J. Sieper (англ. J. Sieper) в 2001 году. Основана на исследованиях, показывающих дисбаланс цитокинов у больных реактивными артритами. Выявлено снижение Тh1-иммунного ответа (продукция ИФ-γ, ФНО-α, ИЛ-2 и ИЛ-12) в пользу Th2-иммунного ответа (синтез ИЛ-4 и ИЛ-10). При этом в макрофагах синовиальной жидкости снижается продукция ИФ-γ и ФНО-α и увеличивается продукция ИЛ-4, что способствует персистенции бактерий в суставе. Данная гипотеза находится в разработке и до настоящего времени окончательно не сформулирована.
В настоящее время положение о реактивных артритах как стерильных утратило свою актуальность. Одним из важных достижений в изучении реактивных артритов в настоящее время является то, что инициирующие артрит микроорганизмы, в частности хламидии, диссеминируют в сустав. Доказательством этому служит обнаружение методом амплификации нуклеиновых кислот жизнеспособных хламидий в суставной оболочке и суставной жидкости. Несмотря на это, при рутинной диагностике хламидии из сустава выделить практически невозможно. Считается, что хламидии «рекрутируются» в сустав синовиальной оболочкой в составе макрофагов и дендритных клеток. Последние, вероятно, непосредственно в суставе стимулируют специфический Т-клеточный иммунный ответ. Это подтверждается тем, что синовиальная оболочка на 50% состоит из макрофагов, так что в суставе, как правило, неизбежно захватывание из кровотока тех или иных частиц. Чаще это происходит в крупных и средних суставах (коленных, голеностопных), подвергающихся микротравмам в результате того, что они несут опорную нагрузку. По данным разных авторов, хламидии определяются в суставе с последующим культивированием в развивающихся куриных эмбрионах и в живых клетках более, чем в половине случаев (53%). При культивировании определяют как типичные, так и L-формы. И те и другие, таким образом, могут персистировать в синовиальной оболочке. [6]
Клиническая картина[править | править код]
- Поражение суставов: Развивается в течение месяца после перенесенной инфекции. Поражаются преимущественно крупные суставы нижних конечностей (коленные, голеностопные, больших пальцев) с одной стороны. Также могут быть вовлечены и другие суставы, редко более шести, часто возникает артрит крестцово-подвздошных суставов (сакроилеит) и вышележащих отделов позвоночника.
- Поражение сухожилий: Вместе с суставами часто поражаются и сухожилия, в месте их прикрепления к кости, сухожильные сумки пальцев стоп и кистей с развитием дактилита.
- Поражение слизистых оболочек: Конъюнктивит — чаще малосимптомный или бессимптомный, кратковременный. Могут развиваться неинфекционные уретрит, кольцевидный баланит, цервицит, эрозии полости рта, увеит.
- Поражение кожи: Кератодермия (keratoderma blennorrhagica) — безболезненное ороговение кожи с высыпаниями в виде папул и бляшек чаще на подошвенной части стоп и ладонях.
- Поражение ногтей: Чаще выявляется на пальцах стоп: жёлтое окрашивание, шелушение и разрушение ногтя.
- Системные проявления: Увеличение лимфоузлов, особенно паховых. Перикардит, миокардит, приводящий к нарушениям проводимости сердца; недостаточность аортального клапана, плеврит, воспаление почек (гломерулонефрит). Возможно развитие полиневрита.
Синдром Рейтера[править | править код]
Классическое проявление реактивного артрита, сочетает в себе «триаду Рейтера»: поражение суставов (артрит, синовит), глаз (конъюнктивит, увеит), и слизистых мочеполовых органов (уретрит). В случае присоединения кожных проявлений (кератодермия) носит название «тетрада Рейтера». Впервые описана Бенджамином Броди, а затем в 1916 году немецким военным врачом Гансом Конрадом Рейтером у переболевшего дизентерией солдата.
В настоящее время рассматривается как особая форма реактивного артрита.
Заболевание начинается через 2—4 недели после перенесенной хламидийной или кишечной инфекции, чаще с поражения урогенитального тракта. Наиболее частые пусковые агенты — Chlamydia trachomatis и Shigella flexneri 2а, а также их сочетание.
Диагностика[править | править код]
Диагностические критерии[править | править код]
Критерии III Международного совещания по реактивному артриту (Берлин, 1996 г.):
- Периферический артрит:
- Асимметричный
- Олигоартрит (поражение до 4 суставов)
- Преимущественное поражение суставов ног
- Инфекционные проявления:
- Диарея
- Уретрит
- Возникновение за 2—4 недели до развития артрита
- Лабораторное подтверждение инфекции:
- При наличии клинических проявлений инфекции — желательно
- При отсутствии явных клинических проявлений инфекции — обязательно
- Критерии исключения — установленная причина развития моно- или олигоартрита:
- Спондилоартрит
- Септический артрит
- Кристаллический артрит
- Болезнь Лайма
- Стрептококковый артрит
Дифференциальная диагностика[править | править код]
- Септический артрит: протекает в виде моноартрита. Отличается высоким лейкоцитозом синовиальной жидкости (20 000—100 000/мкл), положительные результаты бактериального посева.
- Вирусный артрит могут вызывать вирусы краснухи, парвовирус, аденовирус, вирус гепатита B, вирусы герпеса различных типов, вирус паротита, энтеровирусы, Коксаки-вирусы и др. В анамнезе часто прослеживается связь с вирусной инфекцией или вакцинаией. В клинике более выражен синдром артралгический синдром (боли в суставах), чем артритический (отек, гиперемия). В течение 1—2 нед симптомы исчезают без остаточных явлений.
- Постстрептококковый артрит: появляется на фоне или спустя 1—2 нед после перенесенной стрептококковой инфекции, характеризуется одновременным вовлечением средних суставов, повышением титра антистрептококковых антител. Часто у больных выявляются хронические очаги инфекции в носоглотке (тонзиллит, фарингит, гайморит). Действие НПВП может оказаться замедленным, улучшение лабораторных показателей незначительным.
- Ревматоидный артрит: отличается клиника. Специальных маркеров не существует. При реактивном артрите происходит воспаление сухожилий, из-за этого частый симптом — боль в пятке. Представляет сложности для дифференцирования в случае дебюта у молодых людей олигоартритом, несимметричности поражений и серонегативности. Требуется тщательный поиск триггерных инфекций, динамическое наблюдение.
- Анкилозирующий спондилит: Единственное отличие — это рентген КПС (крестцово-подвздошного сочленения) и тазобедренных суставов: если сакроилеит односторонний или отсутствует, то это реактивный артрит (БР), а если двухсторонний (не менее второй стадии) либо односторонний (не менее третьей стадии) — то анкилозирующий спондилит. Но для ранней диагностики этот метод не годится, так как описанные изменения проявляются лишь после нескольких лет болезни. Есть все основания считать, что затянувшийся реактивный артрит перейдёт в анкилозирующий спондиартрит, который может считаться следующей стадией развития болезни.
- Псориатический артрит: трудности возникают при развитии артрита ранее появления кожных симптомов. Для исключения реактивности проводится поиск триггерных инфекций и наблюдение в динамике.
- Болезнь Лайма: имеет характерный эпиданамнез: пребывание в эндемических зонах, укус клеща. В крови выявляются антитела к роду Borrelia.
- Туберкулезный артрит: имеются общие симптомы туберкулеза: интоксикационный синдром, субфебрилитет, вегетативные нарушения. Боли в суставах преимущественно в ночное время, явления артрита. Диагноз подтверждается рентгенологическими данными, анализом синовиальной жидкости, биопсией синовиальной оболочки.
Лабораторная диагностика[править | править код]
К обязательным исследованиям относятся: общий анализ крови, мочи, выявление хламидий и антител к ним, исследование на наличие ВИЧ-инфекции, гонококков, исследование кала на Salmonella, Shigella, подтверждение отсутствия антиядерных антител и ревматоидного фактора.
| Исследование | Результат |
|---|---|
| Общий анализ крови | лейкоцитоз, повышение СОЭ, нормохромная анемия. |
| Общий анализ мочи | возможна протеинурия, микрогематурия, лейкоцитурия |
| АТ, ПЦР к хламидиям | часто положительны |
| АТ к гонококкам | положительны только в случае микст-инфекции |
| Анализ кала | Возможно выявление сальмонелл, шигелл |
| Антиядерные АТ | Отсутствуют |
| Ревматоидный фактор | Отсутствует |
Дополнительные исследования включают анализ синовиальной жидкости. Признаками достоверного диагноза реактивного артрита являются:
низкая вязкость синовиальной жидкости, плохое образование муцинового сгустка, лейкоцитоз (5000—10 000/мкл) с преобладанием сегментоядерных нейтрофилов. В отличие от септического артрита, нехарактерно снижение концентрации глюкозы.
Инструментальные исследования[править | править код]
Обязательные: рентгенологическое исследование пораженных суставов. Характерно: изменения могут быть замечены только при длительном течении заболевания; возможно выявление одностороннего сакроилеита, чаще у носителей антигена HLA-B27. Грубые изменения кости и хряща (оссификаты) нехарактерны.
Дополнительные: эхокардиография (выявление поражения аортальных клапанов).
Лечение[править | править код]
Исход болезни тесно связан с уничтожением (эрадикацией) возбудителя, в связи с чем необходимо длительное применение антибактериальных препаратов.
Цели симптоматического лечения — устранение болей и воспаления в суставах.
Лечение обычно проводится амбулаторно, госпитализации требуют случаи тяжелого артрита с системными проявлениями, неясные случаи, требующие уточнения диагноза.
Немедикаментозное лечение[править | править код]
Показан двигательный режим: покой пораженной конечности в течение первых двух недель заболевания, однако фиксация сустава и иммобилизация не показаны. Холод на пораженный сустав. В дальнейшем назначается ЛФК по индивидуальному плану.
Необходимости придерживаться специальной диеты нет.
Лекарственная терапия[править | править код]
1. Антибактериальная терапия имеет первостепенную важность в случае выявления хламидийной инфекции, проводится длительно. Применяются препараты в основном трех групп, действующих на внутриклеточные микроорганизмы: макролиды, фторхинолоны и тетрациклины.
Препараты выбора:
- Доксициклин 0,3 г в сутки, внутрь в 2 приёма в течение 30 дней;
- Азитромицин 1 г в сутки в первый день, затем по 0,5 г/сут внутрь в течение 30 дней;
- Кларитромицин 0,5 г в сутки, внутрь в 2 приёма в течение 30 дней;
- Спирамицин 9 МЕ в сутки, в 3 приёма в течение 30 дней.
Препараты второго ряда (при непереносимости или неэффективности вышеуказанных ЛС):
- Офлоксацин 600 мг в сутки внутрь в 2 приёма в течение 30 дней;
- Ципрофлоксацин 1500 мг в сутки, внутрь в 2 приёма в течение 30 дней;
- Ломефлоксацин 400—800 мг в сутки, внутрь в 1-2 приёма в течение 30 дней.
В случае энтероколита эффективность антибиотиков не доказана.
2. НПВП — оказывают симптоматическое действие: снимают боль и воспаление суставов.
- Диклофенак внутрь 2-3 мг/кг/день в 2-3 приема;
- Напроксен внутрь 15-20 мг/кг/день в 2 приема;
- Ибупрофен внутрь 35-40 мг/кг в 2-4 приема;
- Нимесулид внутрь 5 мг/кг в 2-3 приема;
- Мелоксикам внутрь 0,3-0,5 мг/кг в 1 прием.
Все без исключения НПВП оказывают негативное влияние на желудок и почки! Поэтому небходимо использовать наименьше возможную дозу.
При приеме НПВП необходимо следить за анализами крови для контроля почек и печени. Также обязательно использовать препараты для защиты желудка (Омепрозол и др.)
3. Глюкокортикоиды — при тяжелом течении артрита применяются для внутрисуставного введения. Необходимым условием является исключение септического артрита.
4. Иммуносупрессоры — применяются при тяжелом и затяжном течении,
появлении признаков спондилоартрита, высокой активности артрита.
- Сульфасалазин 2—3 / г/сут.;
- Метотрексат по 7,5—15 мг/нед. (Не используется в современном лечение реактивных артритов. Не является препаратом выбора так как не показал эффективности в исследованиях в группе серонегативных спондиартритов)