Околосуставной остеопороз при ревматоидном артрите
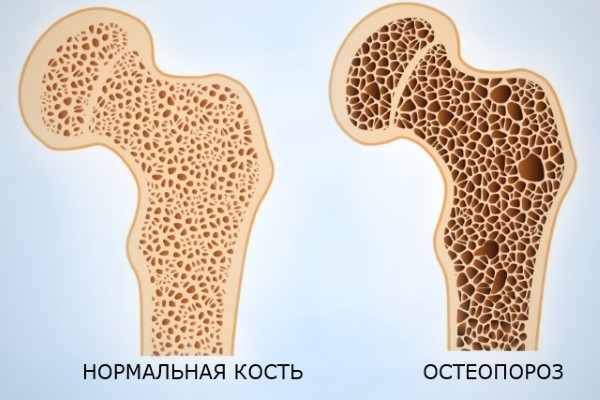
Околосуставной остеопороз — это заболевание скелета, заключающееся в разрушении суставов и контактирующих с ними костей. Чаще патология развивается в пожилом возрасте на фоне гормонального дисбаланса, но может быть обусловлена и длительным приемом лекарств.
Также причинами дегенеративных изменений является воспаление суставов различной этиологии, которое спровоцировало разрушение периартикулярных костных тканей. Важным негативным фактором считается ревматоидный артрит. Поэтому при лечении этой разновидности остеопороза нужно уделять внимание как нормализации минерального обмена, так и ликвидации проблем с суставами.
Суть заболевания
Этот вид остеопороза обычно поражает крупные сочленения: тазобедренный сустав, плечо, локоть, колено. Сначала разрушается субхондральная область. Патологические изменения распространяются с костной ткани на суставные хрящи, связки и сухожилия. Провоцируют резорбцию элементов скелета проявления артрита. Постепенно хрящевая прослойка изнашивается, становится тоньше и уязвимее. Это приводит к значительному уменьшению ее амортизирующих свойств, что увеличивает травмирование костей при движениях.
Чтобы уменьшить разрушение суставных структур, формируются костные наросты, ограничивающие объем движений. Такой процесс спасает ткани от разрушения, но постепенно сочленения утрачивают свою функцию.
Заболевание имеет хронический, прогрессирующий характер. Происходит уменьшение плотности элементов скелета и снижение суммарной костной массы, что ведет в повышенной ломкости частей опорно-двигательного аппарата, в том числе суставов.
Формы и причины патологии
Выделяют две основные разновидности околосуставного остеопороза:
- Первичный — развивается на фоне возрастных гормональных расстройств. К этой группе относится сенильный остеопороз, характерный для старческого возраста.
- Вторичный — провоцируется заболеваниями суставов, особенно аутоиммунной этиологии. В первую очередь к ним относится ревматоидный артрит, важная роль принадлежит любой суставной патологии.
Также к причинам вторичной формы болезни можно отнести переломы и другие суставные травмы, при которых требуется длительная иммобилизация. Вследствие неподвижности мышцы и связки становятся слабыми, разрушаются кости. Негативно сказывается длительный прием некоторых лекарственных средств — антиэпилептические препараты, глюкокортикостероидые гормоны, мочегонные.
Основными причиной первичной формы являются следующие обстоятельства:
- удаление репродуктивных органов по медицинским показаниям;
- эндокринная патология, в том числе болезни щитовидной железы, надпочечников, опухоли гипофиза, сахарный диабет;
- плохое усвоение кальция и витамина D из-за хронических болезней желудка и кишечника с нарушением всасывания питательных веществ;
- наследственная предрасположенность.
Провоцирующими факторами считаются профессиональные вредности, частые переохлаждения, заболевания крови, плохое питание с недостаточным поступлением кальция и витаминов, злоупотребление алкоголем. Отрицательно влияют пассивный образ жизни с низкой двигательной активностью и недостаточной инсоляцией, хронические перегрузки различного характера.
Негативные последствия имеют неблагоприятное протекание беременности, родов, искусственное вскармливание, образ жизни матери. Иногда именно в самом начале жизни закладываются основы повышенной хрупкости элементов скелета, которые проявляются в зрелом возрасте.
По статистике чаще развивается вторичный околосуставной остеопороз, возникающий вследствие болезней суставов.
Особенность: ускоренная деминерализация костей протекает на фоне ревматоидного артрита.
В медицинской литературе есть упоминания об идиопатическом околосуставном процессе костной резорбции, явные причины которого выявить не удалось.
Клинические особенности
Проявления патологии зависят от степени поражения, основным признаком являются суставные боли, распространяющиеся на костные структуры сочлененения. Заболевание длительное время протекает скрыто, но процесс разрежения костей постепенно прогрессирует.
Начальные этапы характеризуются такими общими признаками, как ломкость ногтей, выпадение и седина волос, быстрая утомляемость, дискомфорт и ноющие боли в суставах после нагрузок, проблемы с зубами. Также пациента беспокоит неустойчивость артериального давления, приступы сердцебиения, ночные судороги в ногах, раздражительность.
По мере развития заболевания возникают следующие симптомы:
- хруст, скрип в суставах при движении;
- постоянный болевой синдром;
- отечность околосуставных тканей, иногда покраснение кожи;
- объем движений ограничен, особенно после сна.
Постепенно сочленения утрачивают функциональность. Человек становится ограниченным в передвижении и самообслуживании. На этой стадии обычно встает вопрос об инвалидности. По мере прогрессирования происходит деформация и подвывихи суставов.

Признаки общего процесса — снижение роста, появление сутулости и сколиоза.
Способы выявления болезни
Остеопороз является коварным заболеванием, длительное время протекающим в скрытой форме.
Диагноз костного разрежения околосуставных тканей часто устанавливается на стадии выраженной деминерализации, что требует экстренного назначения активного и комплексного лечения.
Для выявления патологии необходимы следующие мероприятия:
- тщательный сбор анамнеза;
- осмотра пациента;
- консультации ревматолога, ортопеда;
- денситометрия — определяет уменьшение минеральной плотности костей;
- рентгенография — показывает повышение прозрачности костных структур, дегенеративно-дистрофические изменения сустава, степень разрушения костей и состояние суставных элементов.
Как остановить прогрессирование патологии
Лечение должно быть направлено на основное заболевание, послужившее провокатором начала разрушения околосуставных костей. Цель терапии – добиться относительной нормализации кальциевого обмена и восстановления минеральной плотности костного каркаса.
Спектр назначаемых лечебных процедур определяется степенью деминерализации, возрастом пациентом, состоянием его здоровья, наличием сопутствующих болезней.
В острой стадии воспаления сустава с разрушением прилегающей костной ткани обязателен охранительный режим с исключением нагрузок на конечность.
Иммобилизация сочленения способствует ускоренному затиханию воспалительных явлений и восстановлению элементов скелета. Для обеспечения неподвижности конечности применяют гипсовые лонгеты, шины.
Как правило, чтобы добиться положительных сдвигов в состоянии костной ткани, и врачам, и пациенту нужно приложить много усилий. Человек должен быть подготовлен к необходимости изо дня в день выполнять врачебные назначения, затрачивая на это много времени, а зачастую и денег.
Применение лекарственных средств
Для консервативной терапии используются препараты из различных фармакологических групп. Симптоматическая терапия предусматривает снижение интенсивности боли и снятие суставного воспаления. Для этого назначаются следующие медикаменты:
- нестероидные противовоспалительные препараты (Диклофенак, Мовалис);
- анальгетики (Пенталгин, Баралгин);
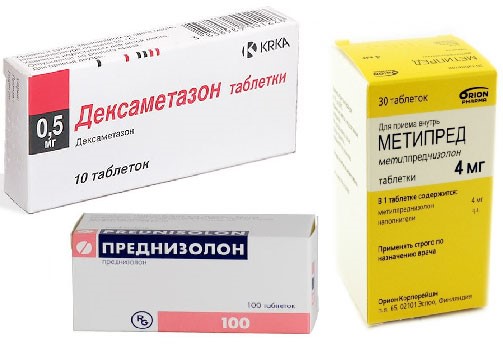
- глюкокортикостероидные гормоны — в запущенных случаях коротким курсом (производные Преднизолона).
Делают внутрисуставные блокады с использованием анестетиков и гормонов, вводимых в полость сустава.
Обязательно проводится терапия, направленная на нормализацию минерального обмена. Так, для улучшения усвоения кальция и ускорения встраивания в костные структуры назначают Кальцитонин, препараты из группы бисфосфонатов (Бонвива).
Если причиной костного распада является недостаток половых гормонов, женщинам рекомендуют дозированный прием эстрогенов (только при отсутствии противопоказаний).
В запущенных случаях и при неэффективности консервативных мер встает вопрос о хирургическом вмешательстве.
Вспомогательные методы лечения
Назначаются физиопроцедуры — электро- и фонофорез с растворами противовоспалительных, обезболивающих и сосудистых средств, использование лечебных грязей, парафиновых аппликаций, магнитотерапия, дозированное ультрафиолетовое облучение
Важную роль играет лечебная физкультура. Комплекс подбирается специалистом в соответствии с возрастом и состоянием скелета пациента. Количество упражнений и кратность их повторения в течение занятия определяет лечащий врач. После физкультуры пациент не должен испытывать усталости и раздражения. Желательно, чтобы гимнастика давала ощущение бодрости и удовлетворение от достигнутых результатов.
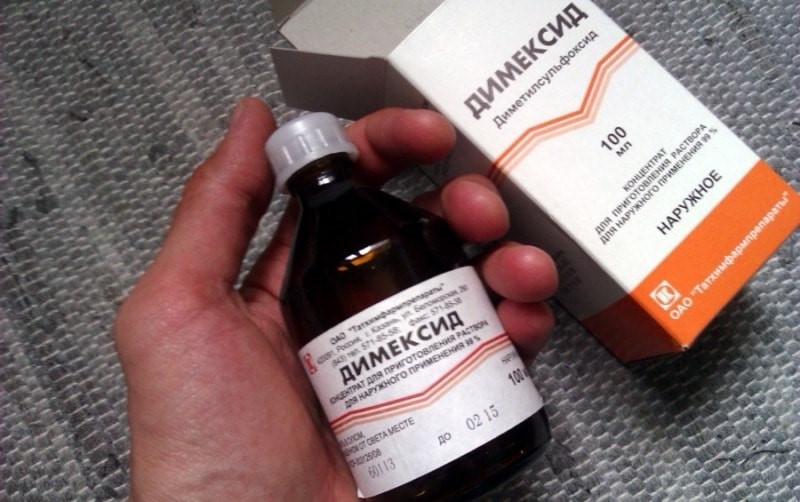
Местно применяют аппликации с Димексидом, медицинской желчью, осторожные растирания с использованием разогревающих и противовоспалительных кремов и мазей.
В стадии стойкого стихания воспалительных явлений специалисты рекомендуют следующие мероприятия:
- массаж по щадящей методике с исключением болевых ощущений и элементами легкой разработки;
- длительные курсы хондропротекторов (Хондролон, Терафлекс);
- прием кальцийсодержащих препаратов, витаминов, антиоксидантов.
Комплексная терапия включает изменение диеты. Рацион должен содержать молочные продукты, нежирное мясо, много фруктов, овощей, зелени и орехов. Питание дробное, небольшими порциями, 4—5 раз в сутки. Придется исключить газированные напитки, алкоголь, жареную и жирную пищу. Сократить употребление кофе, какао, ограничить шоколад, сладости. Нужно увеличить потребление морепродуктов, в том числе морской капусты, богатой микроэлементами.
Помощь народной медицины
Применение народных рецептов действенно только на ранних стадиях болезни. Необходимо сочетание методов целителей с параллельным приемом лекарств, а также согласование с лечащим врачом. Хорошо зарекомендовали себя следующие рецепты:
- Смешать в равных пропорциях порошок яичной скорлупы и измельченный прополис, добавить мед, количество которого должно быть в два раза больше. Снадобье принимать по 1 чайной ложке три раза в сутки, запивая теплой водой, независимо от приема пищи.
- Мелко порезать свежую петрушку или укроп, залить кипятком, объем которого в 10 раз превышает взятое лекарственное сырье. Настаивать не менее трех часов. Принимать между едой по 1 стакану в теплом виде 2—3 раза в день.
Местно можно использовать компрессы с настоями или отварами полевого хвоща, спорыша, окопника. Курс лечения длится около 3 недель.

Профилактические мероприятия
Избежать развития околосуставного остеопороза можно, выполняя несложные правила:
- ведение здорового и активного образа жизни;
- исключение по возможности физических и нервных перегрузок;
- достаточное время для сна;
- рациональное питание;
- контроль веса;
- своевременное лечение суставных болезней;
- длительные прогулки, особенно в солнечные дни;
- прохождение ежегодной диспансеризации;
- отказ от вредных привычек.
В пожилом возрасте важно регулярно проводить денситометрию и сдавать анализы для исключения остеопороза.
Ответы на вопросы
Какой врач лечит заболевание?
При появлении болей в суставах нужно обратиться в поликлинику по месту жительства. Участковый терапевт выслушает жалобы, проведет первичный осмотр, даст направления на лабораторные анализы и рентгенографию. При подозрении на остеопороз, спровоцированный суставной патологией, доктор назначит денситометрию и консультации узких специалистов. Главную роль в лечении патологии играют ревматологи, при необходимости пациент будет осмотрен ортопедом или травматологом.

Почему остеопороз прогрессирует на фоне ревматоидного артрита?
Ускоряют процесс резорбции назначаемые при ревматоидном артрите лекарства: гормоны и иммуносупрессоры.
Негативно влияют внутрисуставные блокады, в состав которых входят гормоны. Они хорошо снимают воспаление и уменьшают боль, но одновременно провоцируют разрушение околосуставных костей. Поэтому связки и костные ткани теряют свою прочность.
Болевой синдром и тугоподвижность сочленений также ведут к ослаблению всех суставных структур.
Влияет ли остеопороз на течение ревматоидного артрита?
Вымывание кальция ускоряет деформирование суставов, ревматоидный артрит при остеопорозе прогрессирует и меньше поддается лечению.
Что такое эндопротезирование сустава?
Так называют замену разрушенного сустава, утратившего свою функции искусственной конструкцией. После этого пациент проходит длительную реабилитацию.
Заключение
Прогноз околосуставного остеопороза зависит от своевременной диагностики и адекватности врачебных мероприятий. Поможет комплексная терапия, нацеленная на борьбу с суставной патологией суставов, остановку дегенерации костей и сухожильно-связочного аппарата.
Важен настрой пациента на хорошие результаты лечения, доверие к наблюдающему специалисту и тщательное выполнение назначений врача. Это необходимо для сохранения здоровья и продолжения активной жизни.
Источник
Ревматоидный артрит (РА) относится к заболеваниям высокой медико–социальной значимости, обусловленной как значительной его распространенностью, так и прогрессирующим характером течения, приводящим к ранней инвалидизации больных трудоспособного возраста.
РА занимает особое место среди различных заболеваний, которые могут явиться причиной вторичного остеопороза. Клиническое значение остеопороза в первую очередь определяется высоким риском переломов костей скелета, что существенно снижает качество жизни и ухудшает прогноз у больных РА [2]. Развитие остеопороза и суставной деструкции при хроническом ревматоидном воспалении имеет общие патогенетические механизмы развития и связано с активацией системы иммунитета, гиперпродукцией «провоспалительных» и недостаточным синтезом «антивоспалительных» цитокинов, дисбалансом в системе RANKL/RANK/OPG, приводящим к активации остеокластогенеза и повышению костной резорбции [5,6,11] (рис. 1).
Рис. 1. Патогенетические механизмы развития остеопороза при РА
Потери костной массы при РА могут носить как локальный (периартикулярный), так и системный (генерализованный) характер. Периартикулярный остеопороз является одним из ранних диагностических критериев РА [2]. В развитии остеопороза при РА, помимо общих факторов риска (возраст, пол, генетическая предрасположенность и др.), особое значение приобретают факторы, ассоциированные с самим заболеванием (табл. 1). Несмотря на многочисленные исследования, роль каждого из них в нарушении костного метаболизма остается до конца не изученной.
Учитывая влияние иммуновоспалительных нарушений на ремоделирование костной ткани, «резорбтивный» эффект «провоспалительных» цитокинов, представляется бесспорной взаимосвязь активности воспаления и снижения костной массы у больных РА. Установлено, что снижение минеральной плотности костной ткани (МПКТ), а также увеличение продукции биохимических маркеров костной резорбции (гидроксипролина, пиридинолина и др.) достоверно коррелирует с клиническими и лабораторными показателями активности РА [5,8], ввиду чего предлагается рассматривать МПКТ в качестве маркера тяжести воспалительного процесса и прогрессирования болезни [7,10].
Пол и возраст больных являются определяющими факторами в развитии остеопороза. Большинством исследователей указывается на более частое выявление остеопороза у женщин, что связывается как с эстрогенной недостаточностью, возникающей в период менопаузы, так и с исходно низкой костной массой по сравнению с мужчинами [4]. Установлено, что женщины в течение жизни в среднем теряют до 35% кортикальной и около 50% трабекулярной костной массы, тогда как у мужчин данные потери составляют всего лишь 20% и 15% соответственно [1]. Вместе с тем имеются данные, указывающие на более быструю потерю костной массы при РА у молодых мужчин, при том что наибольшее снижение МПКТ отмечается у женщин в постменопаузальном периоде [2].
Несомненную роль в генезе остеопороза играет снижение физической активности больных РА. По данным ряда исследований, снижение функциональной способности, как и низкий вес тела больных РА, ассоциируются со снижением МПКТ и являются прогностически неблагоприятными факторами [7,9].
Данные о влиянии длительности заболевания РА на МПКТ противоречивы. Отмечено, что МПКТ коррелирует с длительностью заболевания РА, а наибольшая скорость снижения костной массы развивается в первые годы болезни [12]. Некоторыми исследователями указывается на преимущественно локальный характер развития остеопороза у больных на ранней стадии РА, тогда как генерализованное снижение плотности кости отмечается лишь на поздних стадиях болезни. Согласно другим исследованиям, генерализованный остеопороз быстрее прогрессирует в первые годы болезни и является индикатором тяжести системного воспалительного процесса [9,10].
Особый интерес представляет изучение влияния на ремоделирование костной ткани противовоспалительной и иммуносупрессивной терапии. Значение глюкокортикоидов (ГК) в развитии остеопороза общеизвестно. В результате терапевтического применения ГК остеопороз развивается у 30–50% пациентов [3]. Наиболее важными факторами определяющими развитие ГК–индуцированного остеопороза считаются:
- высокая кумулятивная доза ГК
- возраст старше 50 лет
- постменопаузальный период.
На фоне лечения высокими дозами ГК потеря костной массы в среднем составляет 5–15% в год [4]. Наиболее быстрое снижение плотности костной ткани развивается в течение первых 6–12 месяцев от начала ГК терапии. В настоящее время широко обсуждается вопрос о раннем назначении при РА низких доз ГК, возможном их позитивном и негативном воздействии на костное ремоделирование. Получены данные о том, что лечение низкими дозами (<5 мг/сут) ГК не оказывает существенного влияния на костную массу. Более того, при ревматоидном артрите ГК могут оказывать определенный протективный эффект за счет снижения активности воспалительного процесса и улучшению функциональной способности пациентов [5]. Вместе с тем в ряде контролируемых исследований показано, что даже назначение минимальных доз ГК (2,5 мг/сут) может оказывать нежелательное действие на метаболизм костной ткани и способствовать снижению костной массы [12,13].
Основными методами диагностики остеопороза являются:
– рентгенография костей,
– остеоденситометрия.
Общими рентгенологическими признаками остеопороза являются повышение прозрачности костного рисунка, истончение и подчеркнутость кортикального слоя, расширение костно–мозгового канала [1]. Однако использование данного метода в диагностике остеопороза ограниченно ввиду его низкой чувствительности. Результаты, полученные на основании визуальной оценки рентгенограмм, недостаточны для выявления остеопороза у больных с начальными проявлениями РА [2]. Это связано, во–первых, с субъективностью восприятия, во–вторых, с возможностью визуального распознавания остеопороза лишь при значительной (не менее 25–30%) потере костной массы [5]. В этой связи особую важность приобретают методы количественной оценки остеопороза. Измерение МПКТ методом остеоденситометрии является основным количественным показателем, определяющим выраженность остеопороза и риск переломов. «Золотым стандартом» в определении МПКТ считается метод двухэнергетической рентгеновской абсорбциометрии (DXA).
Нами проводилось изучение состояния МПКТ в различных участках скелета методом двухэнергетической рентгеновской абсорбциометрии у больных на ранней стадии РА. Обследовано 30 больных с достоверным диагнозом РА согласно критериям АРА (1987), из них 22 женщины и 8 мужчин. Средний возраст обследованных больных составил 48,5±3,7 года, а длительность заболевания 5,7±1,1 месяцев. Все больные РА принимали только нестероидные противовоспалительные препараты. Изменения МПКТ оценивались по Т– индексу (сравнение с пиковыми значениями МПКТ у здоровых лиц в возрасте до 30 лет) и Z – индексу (относительно средних значений, нормативных для данного возраста и пола). Для характеристики нарушений МПКТ использовались рекомендации ВОЗ, согласно которым снижение МПКТ по Т–индексу более чем на 1 стандартное отклонение (SD) рассматривается как остеопения, а более 2,5 SD – как остеопороз.
В целом остеопороз диагностирован у 33,3% больных РА, остеопения – у 36,7%, и лишь 30% обследованных имели нормальную плотность кости (рис. 2). При этом снижение МПКТ было неравномерным в различных участках скелета (рис. 3).
Рис. 2. Частота выявления остеопороза и остеопении у больных РА на ранней стадии
Рис. 3. Показатели МПКТ в различных участках скелета у больных РА на ранней стадии
Наиболее часто развитие остеопении и остеопороза наблюдалось в области Варда (70%), шейке бедренной кости (63,3%), и дистальном отделе предплечья (50%). Анализ значений МПКТ в зависимости от пола больных РА в нашем исследовании не выявил существенных различий, однако прослеживалась тенденция большего его снижения у мужчин. Так, при обследовании 8 больных РА мужского пола остеопения и/или остеопороз были выявлены у 7 из них. Проведенный корреляционный анализ между показателями МПКТ и клинико–лабораторными характеристиками больных РА выявил достоверные сильные связи с возрастом больных (r= от –0,44 до –0,29 в зависимости от участка скелета) и некоторыми иммунологическими показателями: CD4/область Варда r = –0,63; CD4/L4 r= –0,49; CD8/L1–L4 r= –0,59).
Таким образом, развитие генерализованной остеопении и остеопороза можно считать характерным проявлением РА на ранней стадии, наибольший риск которого имеют больные РА старше 50 лет. В связи с чем, по нашему мнению, у данной категории больных, является обязательным проведение остеоденситометрии для решения вопроса о назначении антиостеопоретических препаратов.
Своевременная диагностика и фармакотерапия остеопороза при РА позволяет модифицировать течение болезни, снизить риск остеопоретических переломов и улучшить прогноз больных РА.
В настоящее время существуют различные группы препаратов, предназначенные для лечения и профилактики остеопороза, в т.ч. эстрогены, бис фосфонаты и ряд других. Однако в ряду эффективных препаратов, применяемых для фармакотерапии остеопороза, одно из ведущих мест занимают кальцитонины.
История применения кальцитонинов для лечения остеопороза насчитывает около 30 лет. Наибольшее распространение в Европе и нашей стране получил препарат кальцитонина – Миакальцик. Основной механизм действия – торможение костной резорбции за счет первичного угнетения остеокластической активности и уменьшения количества остеокластов. Убедительно продемонстрирован и его анальгезирующий эффект, который, как предполагают исследователи, связан с повышением в крови уровня b-эндорфинов, воздействием на метаболизм в ЦНС серотонина и моноаминов.
Имеется большое количество данных, подтверждающих положительное влияние терапии Миакальциком на МПКТ. Повышение МПКТ в поясничном отделе позвоночника (L1–L4) по сравнению с исходным уровнем составило, по данным различных авторов, от 1,7 до 8%.
В большинстве рандомизированных исследований по эффективности использования кальцитонина для лечения или профилактики постменопаузального и сенильного остеопороза, в т.ч. и при РА, показано, что применение инъекций кальцитонина в дозе 100 ед или интраназальной формы в дозе 200 ед в течение 1–5 лет приводит к увеличению МПКТ в поясничных позвонках на 1–3% от исходного уровня, в то время как в контрольной группе пациенты теряли 3–6% массы кости. В настоящее время предпочитают применять интраназальную лекарственную форму в связи с удобством применения и меньшим числом побочных эффектов. Препараты кальцитонина при заболеваниях суставов прежде всего показаны при тяжелых формах постменопаузального, сенильного и стероидного остеопороза с выраженным болевым синдромом. Препарат может применяться как непрерывно, так и в виде курсов (2 месяца ежедневного приема, 2 месяца перерыв). Длительность лечения 2–5 лет. Одновременно следует принимать соли кальция, а в ряде случаев и витамин D.
Таким образом, Миакальцик (кальцитонин лосося) является эффективным средством лечения постменопаузального остеопороза, длительное его применение приводит к достоверному снижению частоты переломов (в первую очередь, позвонков) и улучшению качества кости.
Литература:
1. Лазебник Л.Б., Маличенко С.Б. Остеопороз. Методическое руководство, Москва, 1997, 62 с.
2. Насонов Е.Л., Скрипникова И.А., Насонова В.А. Проблема остеопороза в ревматологии. М., Стин, 1997.
3. Насонов Е.Л. Глюкокортикоидный остеопороз: современные рекомендации. Consilium medicum, 2002, 4, 8.
4. Рожинская Л.Я. Системный остеопороз. М, 2000, 196 с.
5. Руководство по остеопорозу. Под ред. д.м.н., проф. Л.И.Беневоленской, 2003, 524с.
6. Brosch S, Redlich K, Pietschmann P. Pathogenesis of osteoporosis in rheumatoid arthritis. Acta Med Austriaca. 2003;30(1):1–5.
7. Deodhar A A, Brabyn J, Pande I et al. Hand bone densitometry in rheumatoid arthritis, a five year longitudinal study: an outcome measure and a prognostic marker. Annals of the Rheumatic Diseases 2003; 62:767–770.
8. Dolan AL, Moniz C, Abraha H, Pitt P. Does active treatment of rheumatoid arthritis limit disease–associated bone loss? Rheumatology. 2002; 41(9):1047–51.
9. Forsblad d’Elia H, Larsen A, Waltbrand E. et al. Radiographic joint destruction in postmenopausal rheumatoid arthritis is strongly associated with generalised osteoporosis Annals of the Rheumatic Diseases 2003; 62: 617–623.
10. Gough AK, Lilley J, Eyre S et al. Generalised bone loss in patients with early rheumatoid arthritis. Lancet, 1994, 2; 344 (8914): 23–7.
11. Gravallese E M. Bone destruction in arthritis. Annals of the Rheumatic Diseases 2002; 61: 84–86
12. Haugeberg G, Orstavik RE, Uhlig T et al. Bone loss in patients with rheumatoid arthritis: results from a population–based cohort of 366 patients followed up for two years. Arthritis Rheum. 2002 Jul; 46(7): 1720–8.
13. Jensen T,Klarlund M,Hansen M et al. Bone loss in unclassified polyarthritis and early rheumatoid arthritis is better detected by digital x ray radiogrammetry than dual x ray absorptiometry: relationship with disease activity and radiographic outcome. Annals of the Rheumatic Diseases 2004; 63: 15–22.
14. Kelly C, Bartholomew P, Lapworth A et al. Peripheral bone density in patients with rheumatoid arthritis and factors which influence it. Eur J Intern Med. 2002 Oct; 13(7): 423.
Источник


