Остеомиелит и гнойный артрит

Остеомиелит — воспалительное заболевание костного мозга, характеризующееся поражением всех элементов кости. Согласно статистическим данным, остеомиелит возникает после травм и хирургической операции в 6,5 % от всех патологий опорно-двигательного аппарата. Остеомиелит при артрите развивается на фоне грибковой или бактериальной инфекции. Она может проникать в костную ткань с кровотоком и при воспалительном поражении мягких тканей, находящихся близко с костью. В таких случаях инфекция распространяется в течение нескольких дней или недель. Категорически запрещено пытаться вылечить остеомиелит народными средствами без обращения к врачу, поскольку патология может привести к инвалидизации или даже к летальному исходу.
Причины возникновения
Остеомиелит при артрите развивается на фоне стафилококковой инфекции. Нередко причиной заболевания становится открытая инфицированная рана у пациентов с синдромом диабетической стопы или протезирование суставов. В кость инфекция может попасть при огнестрельных ранениях, переломах или хирургических вмешательствах. У детей остеомиелит поражает длинные трубчатые кости, а у взрослых — позвонки.
О чем говорит артрит и остеомиелит
Острый остеомиелит при артрите сопровождается повышением температуры тела, появлением болевого синдрома в области поражения, покраснением и отечностью кожи вокруг поврежденной кости, ознобом. При поражении позвонка интенсивная боль локализуется в пояснице. При хронической форме болезни клиническая картина может быть слабо выражена. Заподозрить недуг помогают симптомы хронического воспаления — длительно незаживающие раны и общее недомогание. Также при хроническом остеомиелите могут появляться свищи. Через них выделяются гной и костные секвестры.
С чем можно перепутать артрит и остеомиелит
На начальной стадии признаки остеомиелита при артрите можно спутать с симптомами респираторной инфекции или гриппа. Как и при ОРВИ, у пациента сильно повышается температура тела, учащается пульс и отмечается общее ухудшение самочувствия.
Посттравматический остеомиелит легче диагностировать врачу, так как патология выдает себя наличием раны, из которой вытекает гной, отеком, покраснением кожного покрова, болевыми ощущениями при разгибании и сгибании.
Что делать?
Лечение острого остеомиелита проводится только в стационарных условиях под контролем врача. Оно заключается в проведении иммобилизации конечности и применении антибактериальных препаратов.
Как лечить?
При остеомиелите на фоне артрита больного госпитализируют в травматологическое или хирургическое отделение. В курс лечения входят антибиотики тетрациклинового ряда, пробиотики, иммунотерапия и дезинтоксикация, препараты для местного лечения раны. Нередко при хроническом остеомиелите возникают осложнения. К ним относятся переломы, появление ложных суставов, костных деформаций, контрактур и злокачественные перерождения тканей. Длительное нахождение в организме очага инфекции провоцирует амилоидоз почек и приводит к изменениям внутренних органов. При ослабленном иммунитете возможен сепсис.
Медикаментозное лечение
В условиях стационара врач выполняет иммобилизацию конечности. С учетом чувствительности патогенных микроорганизмов он назначает антибиотики. Для уменьшения симптомов интоксикации и улучшения местного кровообращения требуется переливание плазмы, гемодез и использование 10 % раствора альбумина. Если остеомиелит при артрите осложнен сепсисом, то необходима экстракорпоральная гемокоррекция.
При остром остеомиелите основой лечения считается дренирование гнойного очага. На ранних стадиях заболевания полость кости промывают растворами антибиотиков и протеазов.
Хирургическое лечение
При сильном поражении кости требуется хирургическое вмешательство. Во время операции хирург проводит санацию гнойного очага, удаляет нежизнеспособную костную ткань и выполняет пломбировку кости.
Консервативная терапия
Через 20 дней после проведения оперативного вмешательства или при стабилизации состояния больного после приема медикаментов врачи рекомендуют выполнять упражнения лечебной физкультуры. Они способствуют восстановлению работоспособности мышц, обеспечивают поступление витаминов и минералов в костную ткань. Также пациентам следует откорректировать рацион питания. В него нужно включить продукты, обогащенные кальцием, фосфором, магнием, железом и витаминами. Желательно исключить из меню копчености, жареные блюда, специи, шоколад и кофе.
К эффективным физиопроцедурам для снятия воспалительного процесса при остеомиелите и артрите относятся следующие:
- ультравысокочастотная терапия;
- сверхвысокочастотная терапия;
- инфракрасная лазеротерапия.
Для ускорения процессов регенерации и репарации применяют такие процедуры:
- электрофорез;
- высокочастотная магнитотерапия;
- ультразвуковая терапия;
- озокеритовые и парафиновые аппликации;
- пелоидотерапия.
Улучшить обменные процессы в соединительной ткани помогут радоновые и сероводородные ванны. Для стимуляции синтеза коллагена и зарастания свищевых ходов в стадии ремиссии применяют ультразвуковую терапию.
Для активизации иммунной системы пациенту назначают электрофорез иммуномодулирующих препаратов, лазерное облучение крови и гелиотерапию.
Выведению из организма бактериальных токсинов способствует прием минеральных вод.
В стадии выздоровления пациенту полезно санаторно-курортное лечение.
Отзывы пациентов
Точность диагностики и качественное обслуживание — главные приоритеты нашей работы. Мы ценим каждый отзыв, который оставляют нам наши пациенты.
Источник
Остеомиелит
– воспаление костного мозга с вовлечением
в гнойный процесс всех зон кости –
костного мозга, компактного слоя кости
и надкостницы.
Возбудители
– чаще всего – золотистый стафилококк,
стрептококк, энтеробактерии, смешанная
микрофлора.
Пути проникновения
инфекции.
Воспаление
чаще развивается в длинных трубчатых
костях у детей и в юношеском возрасте.
Возникает в основном в ростковых зонах
– метафизе.
Особенности
строения кости у детей:
Метафиз
на границе с эпифизом имеет обширную
капиллярной сеть с замедленным кровотоком.
Сосудистая сеть метафиза не сообщается
с сосудистой сетью эпифиза.
В
губчатой кости имеются нежные костные
балки, легко расплавляемые гноем, хорошо
кровоснабжаемая надкостница рыхло
связанная с костью.
При открытых
повреждениях микробы попадают в костный
мозг экзогенным путем.
Эндогенный путь
– из соседних или отдаленных гнойных
очагов.
Среди факторов,
способствующих развитию остеомиелита:
анатомические
и физиологические особенности
кровообращения в костях; реактивность
организма; гиповитаминозы, острые
инфекционные заболевания.
Патологоанатомическая
картина.
Попадание
микробов – серозное воспаление –
гиперемия, отек костного мозга – тканевой
некроз – развитие флегмон. Гнойная
инфекция по гаверсовым каналам проникает
в компактный слой кости и вызывает
гнойную инфильтрацию надкостницы.
Нередко возникают поднадкостничные
абсцессы и разрушение кости в области
ее кортикального слоя вследствие
нарушений кровообращения – образование
секвестров.
Костный
секвестр окружен грануляционной тканью
и находится в секвестральной полости.
Классификация
остеомиелитов.
острый
остеомиелит.
острый
гематогенный остеомиелит.острый
травматический остеомиелит.
Хронический
остеомиелит.
первичный
хронический остеомиелит:
а)
абсцесс Броди.
б)
альбуминозный остеомиелит Оллье.
в)
склерозирующий остеомиелит Гарре.
вторичный
хронический остеомиелит.
Острый гематогенный
остеомиелит.
Клиника.
Заболевание начинается остро, высокая
температура (39-40оС), слабость, озноб,
головные боли, тошнота, рвота, сухой,
обложенный язык, тахикардия, лейкоцитоз.
Заболевают чаще дети и подростки.
Местно
– боли четко локализуются при присоединении
местного тканевого отека, функция
конечности ограничена, при флегмоне
мягких тканей кожа над очагом
гиперемирована, появляется инфильтрация,
затем флюктуация.
Чаще локализуется
в длинных трубчатых костях (бедренной,
плечевой и большеберцовой). Среди плоских
костей чаще поражаются кости таза.
Молниеносные формы
– выраженная интоксикация, сепсис.
Клиническая
картина.
В
первые две недели при рентгенологическом
исследовании изменений в костях обычно
не выявляют. Их определяют начиная с 3
недели в виде периостальных утолщений,
серповидного отслоения кортикального
слоя, зазубренности контуров в очаге
воспаления, воспалительного остеопороза.
Костная
пункция, определение внутрикостного
давления – денситонометрия,
остеомедуллография.
Осложнения.
Общая
гнойная инфекция, анемия, амилоидная
дегенерация внутренних органов, вторичные
гнойные артриты, позднее – переломы,
анкилозы, деформации и контрактуры
конечностей.
Лечение:
Покой,
иммобилизация пораженной конечности,
Метод микроперфорации кости с введением
микроирригаторов.
Трепанация кости
Орошение раны
растворами антибиотиков и антисептиков.
В
запущенных случаях при наличии флегмоны
мягких тканей – вскрытие поднадкостничного
абсцесса, трепанируют костномозговой
канал и широко дренируют гнойную полость.
Радикальное
вмешательство проводят в более поздние
сроки, когда происходит отграничение
секвестров.
Общее лечение.
Антибиотикотерапия
(полусинтетические пенициллины,
линкомицин, цефалоспорины. Эффективен
эндолимфатический путь введения.
Дезинтоксикационная
терапия – корпоральная, экстракорпоральная.
Иммунокоррекция
и симптоматическая терапия.
Гнойный артрит
Причины
воспаления сустава – дистрофическое,
эндокринное, анафилактическое,
травматическое. Чаще всего – инфекционные
воспаления.
Этиология
и патогенез
Возбутели
– чаще стафилококк, реже – стрепто- и
пневмококки, энтеробактерии, иногда
специфической инфекцией. Инфекция может
проникать прямвм путем, из рядом
расположенного очага и гематогенным
путем.
Патологоанатомическая
картина
Различают
серозный, фибринозный и гнойный артрит.
В суставной сумке быстро накапливается
экссудат, появляется гиперемия, отек,
инфильтрация тканей.
Обычно
процесс не ограничивается воспалением
синовиальных оболочек (синовит), а
захватывает всю суставную сумку –
развивается флегмона суставной капсулы.
Процесс распространяется и на окружающие
ткани.
В
запущенных случаях происходит полное
нарушение структур сустава, возникают
обширные гнойные затеки и нагноительный
процесс переходит на костные поверхности
сустава.
Клиника.
Чаще
поражается коленный (гонит), тазобедренный
(коксит), плечевой (омартрит) и голеностопный
суставы.
Боли
в суставе, движения резко ограничены и
болезненны. Конечность полусогнута,
область сустава увеличена в объеме,
суставные контуры сглажены, выражен
отек, повышена температура конечности,
определяется флюктуация, баллотация
надколенника (при гонитах)
Если
возбудитель маловирулентный – экссудат
рассасывается, наступает выздоровление.
Чаще
воспаление прогрессирует, а в случае
прорыва гноя из суставной капсулы
возникает околосуставная флегмона. При
разрушении суставных связок и хрящей
появляются патологические движения в
суставе и крепитация суставных
поверхностей костей. Ограничивается
подвижность в суставе и возникает
анкилоз. Может развиться сепсис.
Последствия
гнойного артрита – подвывихи или полные
вывихи, деформирующие артрозы, анкилозы
суставов.
Дифференциальный
диагноз.
Абсцесс
подкожной клетчатки, подкожная флегмона,
острый остеомиелит, воспаление слизистых
сумок сустава, костный туберкулез,
костная саркома, ревматический,
посттравматический артрит.
Лечение.
Иммобилизация
конечности.Тепловые
процедуры, обезболивающие средства.Пункция
сустава и введение в его полость
антибиотиков.
При гнойном артрите:
Вскрытие
полости сустава и промывание антисептиками
(проточное).Антибиотикотерапия,
переливание крови и кровезаменителей.Оксигенотерапия,
полноценное питание.
Функциональное
лечение – лечебная гимнастика, массаж,
физиопроцедуры.
Резекция
сустава при полном разрушении суставных
поверхностей и капсулы.
Наложение
компрессионно-дистракционных аппаратов.
При септических
осложнениях – ампутация конечности.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
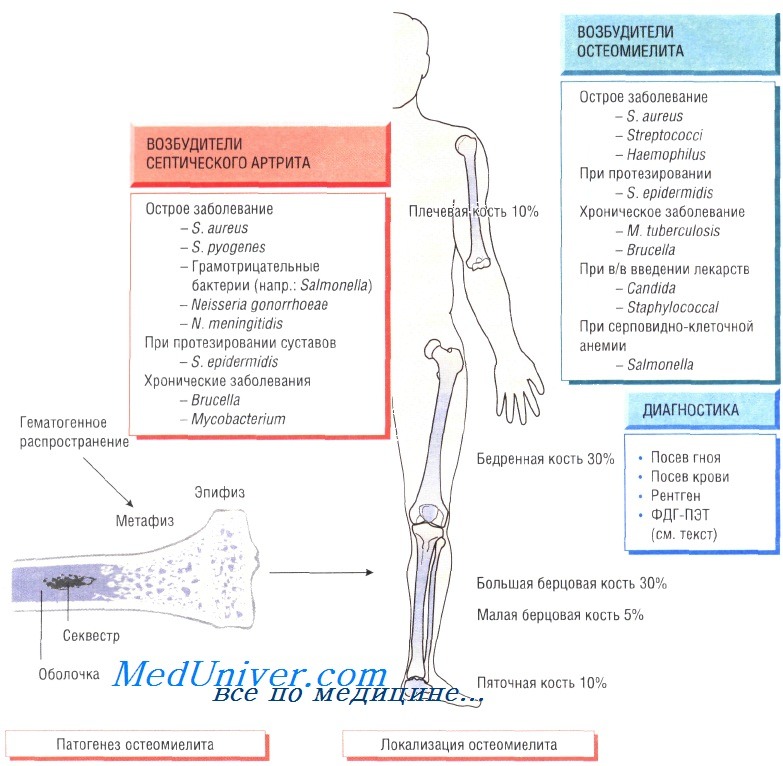
Инфекционные заболевания костей и суставов — остеомиелиты и артриты: причины, диагностика, лечениеОстеомиелит (инфекция костной ткани) возникает в результате гематогенного распространения инфекции или поражения кости вследствие заболеваний суставов, а также после травмы и хирургического вмешательства. Образование гноя способствует развитию ишемии и некроза тканей. Омертвевшую часть кости называют секвестром. Вокруг очага инфекции происходит формирование новой костной ткани (оболочки). У детей чаще всего отмечают поражение метафизов трубчатых костей (бедренной, большеберцовой и плечевой). У взрослых также может развиться остеомиелит позвоночника. В 90% случаев в роли возбудителя остеомиелита выступает Staphylococcus aureus, реже — Streptococcus pyogenes (4%), Haemophilus influenzae (4%), Escherichia coli, Mycobacterium tuberculosis и микроорганизмы родов Salmonella и Brucella. У пациентов с серповидно-клеточной анемией чаще всего диагностируют сальмонеллёзную этиологию заболевания. Клинические признаки остеомиелита. У пациентов отмечают гипертермию и болевой синдром, причём у некоторых из них (особенно в молодом возрасте) боль чётко не локализована. Дети часто перестают двигать поражённой конечностью (псевдопаралич). При прогрессировании заболевания наблюдают отёчность мягких тканей, сопровождающуюся образованием полостей. При отсутствии необходимого лечения и поздней диагностики возникают патологические переломы. Кроме того, повышается риск развития хронической формы остеомиелита. Очень часто очаги острой или хронической инфекции возникают вокруг инородных тел (хирургические нитки, осколки при травме). Диагностика остеомиелита. Изменения, определяемые при радиологических исследованиях, возникают только на поздних стадиях болезни, когда происходит деминерализация костей. Сцинтиграфия позволяет обнаружить инфекцию, но не дифференцировать инфекционный и воспалительный процессы. Наиболее чувствительный метод — позитронно-эмиссионная томография с использованием фтордеоксиглюкозы (ФДГ-ПЭТ). Большое значение имеет посев образцов крови пациента, хотя на ранних стадиях инфекции результат может быть отрицательным. Для идентификации возбудителя и определения его чувствительности к антибиотикам осуществляют посев гноя, отобранного при помощи иглы или прямой биопсии. Лечение остеомиелита. Основной метод лечения — дренирование и иссечение секвестра. Эмпирическую антибиотикотерапию (флуклоксациллин и фузидовая кислота) необходимо начинать как можно быстрее, не дожидаясь результатов посева, так как в большинстве случаев заболевание вызывают стафилококки и стрептококки. Другие препараты (ципрофлоксацин) назначают при выделении чистой культуры сальмонелл или подозрении на сальмонеллёзную инфекцию у пациентов с серповидно-клеточной анемией. Лечение продолжают до очевидного выздоровления и исчезновения признаков воспаления (около 6 нед).
Хронический остеомиелитПри неправильном лечении, а также после хирургической операции или травмы болезнь переходит в хроническую форму. С внедрением в клиническую практику протезирования у пожилых людей всё чаще обнаруживают хронический остеомиелит, связанный с контаминацией протезов слабовирулентными микроорганизмами (коагулаза-отрицательными стафилококками). У 50% больных возбудителем становятся Staphylococcus aureus, в остальных случаях чаще — грамотрицательные бактерии (рода Pseudomonas, Proteus и Е. coli). Основные симптомы — постоянный болевой синдром, отёк, деформация тканей и хронические выделения из свищей. Для диагностики необходимо выполнить посев гноя, отобранного в асептических условиях. Залогом эффективного лечения считают правильно подобранную антибактериальную терапию и успешное выполнение хирургического вмешательства. При возникновении инфекции в месте установки протеза его необходимо удалить (для эффективности лечения). Гнойный артритГнойный артрит обычно возникает на фоне бактериемии, при этом в 95% случаев возбудителем являются S. aureus и S. pyogenes. Кроме того, в этиологии заболевания участвуют кишечные бактерии, сальмонеллы, бруцеллы, Neisseria gonorrhoeae, Н. influenzae, Borrelia burgdorferi, Pasteurella и M. tuberculosis. Чаще происходит поражение крупных суставов (например, коленного), но нередко отмечают инфекции плечевого, тазобедренного, голеностопного, локтевого и запястного суставов. Очень часто заболевание возникает при протезировании суставов, когда во время операции или в результате гематогенного распространения на протезе развиваются микроорганизмы, входящие в состав микрофлоры кожи (обычно S. aureus или Staphylococcus epidermidis). Источник инфекции может быть на удалённом расстоянии от места развития артрита. Клинические признаки гнойного артрита. У детей болезнь начинается с внезапного повышения температуры, возникновения боли и отёчности, затрудняющих движения в поражённом суставе. У взрослых артрит может развиваться постепенно. В ряде случаев в анамнезе есть указания на заболевания мочевыводящих путей или сальмонеллёз. Другие характерные симптомы — развитие целлюлита или появление сыпи (например, сыпь при гонококковой инфекции). Перед установлением диагноза необходимо исключить такие заболевания, как ревматоидный артрит, остеоартрит, подагра, псевдоподагра и реактивный артрит. Для диагностики выполняют пункцию сустава. Проводят бактериологическое исследование суставной жидкости (окраска по Граму), возможно повышение количества лейкоцитов. Результаты посева оценивают через 48 ч. При подозрении на бруцеллёз для посева отбирают образцы костного мозга пациента. Лечение следует начинать с внутривенного введения антибиотиков, эффективных в отношении определённого или предполагаемого возбудителя. Затем продолжают курс антибактериальной терапии (приём препаратов внутрь) до 6 нед. Иногда необходима пункция и промывание сустава. Вирусный артритНекоторые вирусы (например, вирус краснухи, паротита и гепатита В) могут стать причиной артрита. Артрит, вызванный вирусом краснухи (чаще наблюдается у женщин), развивается через несколько дней после возникновения сыпи. Некоторые альфавирусы способны вызывать тяжёлые заболевания костей и суставов. Иногда артрит возникает вследствие иммунной реакции на возбудителя в периоде реконвалесценции некоторых инфекционных заболеваний (например, после менингококковой инфекции, шигеллёза или хламидиоза). При хламидиозе возможно развитие синдрома Рейтера — сочетание увеита и артрита. Инфекции суставов после протезированияСуставные протезы могут подвергнуться микробной контаминации во время операции и при гематогенном распространении инфекции. Возбудителями обычно становятся низковирулентные микроорганизмы (например, S. epidermidis). Тяжёлые последствия наблюдают в результате инфекции, вызванной S. aureus (особенно его метициллинрезистентны-ми штаммами). Для лечения назначают внутривенное введение антибактериальных препаратов (по результатам исследования чувствительности микроорганизмов к антибиотикам). В связи с развитием инфекции суставной протез необходимо удалить, при этом следует соблюдать меры предосторожности для недопущения распространения инфекции. Пациентам, которым предстоит протезирование суставов, назначают курс профилактической антибиотикотерапии препаратами, эффективными в отношении S. aureus. — Вернуться в раздел «Микробиология» Оглавление темы «Инфекционные болезни»:
|
Источник