Патогенез артрозов и артритов
Артрозу
коленного сустава (гонартрозу) принадлежит
ведущее место в группе артрозных
поражений суставов конечностей. На
первый план при гонартрозе выступает
дегенеративно-дистрофический процесс
в гиалиновом хряще, покрывающем мыщелки
бедренной и большеберцовой костей (рис.
1.3.).
Рис.
1.3. Гонартроз коленного сустава.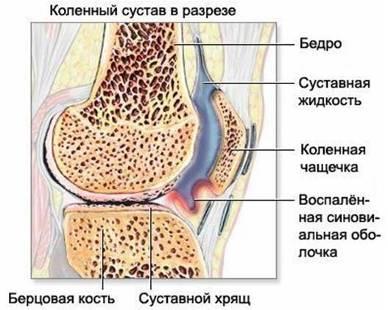
Начинается
патологический процесс с нарушения
кровообращения в мелких костных сосудах,
вслед за которыми происходят изменения
в хрящевом покрове сустава. Начальные
изменения развиваются на молекулярном
уровне в хрящевой ткани, а итогом их
постепенно становятся заметные изменения
гиалинового хряща: он местами мутнеет,
истончается, расслаивается и даёт
трещины в разных направлениях. Наконец,
патологический процесс может завершиться
полным исчезновением хряща на большем
или меньшем протяжении, обнажением
подлежащей кости. Последняя реагирует
на гибель хрящевого покрытия уплотнением
(склерозом) субхондральной зоны,
избыточным разрастанием кости по
периферии (так называемые «шипы»),
деформацией и осевым искривлением ноги;
отсюда идёт полное название заболевания
– деформирующий артроз [].
Артроз
коленного сустава можно разделить на
первичный и вторичный. Этиология и
патогенез первичных артрозов полностью
не выяснены. Первичный артроз коленного
сустава развивается в процессе обычной
жизнедеятельности человека. Среди
этиологических факторов, способствующих
развитию местных проявлений болезни,
первое место занимает статическая
нагрузка, превышающая возможности
сустава и механическая микротравматизация.
С возрастом наступают изменения сосудов
синовиальной оболочки. Важная роль
отводится также некоторым эндокринным
расстройствам, особенно увеличению
активности соматотропного гормона
гипофиза, снижению функции щитовидной
и половых желез.
Страдают
люди пожилого возраста, женщины чаще,
чем мужчины. К развитию артроза коленного
сустава особенно расположены люди с
повышенной массой тела, ожирением. При
ожирении происходит не только увеличение
механической нагрузки на суставы нижних
конечностей, но и отмечается общее
воздействие метаболических нарушений
на функцию опорно-двигательного аппарата.
Кроме того, не исключается значение
инфекционных, аллергических и токсических
факторов. Отмечена определенная роль
патологии вен голени в развитии артрозов
коленных суставов. Имеются также данные,
указывающие на роль наследственности
в этиологии остеоартрозов [].
Продолжительная
микротравматизация, как и физическая
нагрузка, прежде всего, вызывает изменения
в связочном аппарате, суставной капсуле
и других околосуставных мягких тканях,
а затем в синовиальной оболочке, что
приводит к образованию неполноценной
синовиальной жидкости. Изменение
физико-химического состава синовиальной
жидкости является основной причиной
нарушения нормального состояния хрящевой
ткани.
Вторичный
артроз коленного сустава имеет в своей
основе травму коленного сустава
(внутрисуставной перелом бедра и
большеберцовой кости, разрыв связок,
повреждение менисков, гемартороз) или
перенесённое заболевание (артрит
различной этиологии, хондроматоз
суставов, «суставная мышь» и др.).
Одними из наиболее частых причин
вторичного артроза. являются травмы
суставов, а также различные аномалии
развития суставов и образующих их
костей: врожденная дисплазия тазобедренных
суставов, варусное (О-образное) или
вальгусное (Х-образное) отклонение оси
голени по отношению к оси бедра, дефекты
развития или положения надколенника
(дисплазия, высокое стояние и др.), стоп
(короткая или длинная первая плюсневая
кость, полая или плоская стопа) и др.
Вторичный
артроз может быть следствием хроничеких
заболеваний суставов различной этиологии
(ревматоидный артрит (артрит артроз),
пирофосфатная артропатия и др.), деформаций
суставных концов костей (аваскулярные
некрозы костей, Педжета болезнь, болезнь
Гоше и др.) или системных метаболических
заболеваний, при которых преимущественно
страдает хрящевая ткань (охроноз).
Известен также эндемический артроз
(Кашина-Бека болезнь и др.), наблюдающийся
в определенных местностях и обусловленный
региональными особенностями минерального
состава пищевых продуктов и воды. Такие
факторы, как избыточная масса тела,
длительная повышенная физическая
нагрузка на суставы (занятия некоторыми
видами спорта, определенные профессии),
нарушения кровообращения в области
суставов (варикозное расширение вен)
сами по себе не вызывают артроза, но
способствуют его развитию у лиц с
генетической предрасположенностью или
заболеваниями опорно-двигательного
аппарата. Эти факторы называют факторами
риска развития артроза [].
Своевременное
адекватное лечение перечисленных
процессов может препятствовать
возникновению и развитию гонартроза.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Артриты и артрозы у животных
Среди хирургических болезней артриты у животных широко распространены. По мере перевода животноводства на промышленную основу и его интенсификации вопросы повреждения суставов продолжают оставаться актуальными. В некоторых откормочных комплексах в отдельные годы преждевременно выбраковывают из-за артритов 2—3 % бычков.
По течению артриты у животных могут быть острыми и хроническими, а по характеру экссудата — асептическими и гнойными. Хронические артриты иногда сопровождаются разростом фиброзной или костной ткани. У животных могут возникать в результате инфекционных болезней острые и хронические артриты (при бруцеллезе, паратифе).
Асептические воспаления сустава (асептические артриты). По характеру экссудата они могут быть серозные, серозно-фибринозные, фибринозные, по клиническому течению — острые и хронические.
Причины. Ушибы, растяжения, вывихи и другие механические повреждения предопределяют в последующем развитие асептических артритов. Они могут возникать при токсико-аллергических состояниях и инфекциях. У коров их наблюдают при послеродовых инфекциях и маститах, у лошадей — при инфекционной анемии, бруцеллезе, у свиней — при роже.
Асептические артриты у животных нередко возникают при ревматизме, рахите.
В этиологии и патогенезе асептических и гнойных артритов существенное значение имеет состояние сенсибилизации организма. У крупного рогатого скота и других животных под воздействием различных аллергенов (кровь, сыворотка, вакцины, лекарственные вещества, антибиотики, пыльца растений и т.д.) может возникать состояние сенсибилизации. В результате организм животного ставится более ранимым по отношению к тем или иным повреждающим воздействиям. В этих условиях воспаление в суставе может возникнуть под влиянием различных даже слабых раздражителей (охлаждение, химические вещества, травма и т. д.).
Артриты у сенсибилизированных животных принимают характер ярко выраженного гиперергического воспаления, при котором более сильно проявляются клинические признаки воспаления, морфологические изменения в тканях сустава.
При серозно-фибринозном, фибринозном артритах в дивертикулах полости сустава обнаруживают скопление большого количества фибрина в виде напластований на капсуле сустава, комков, глыбок, свободно лежащих в дивертикулах сустава.
Клинические признаки. Асептические артриты могут развиваться в любом суставе, но более часто поражаются путовый, заплюсневый, коленный. В острый период заболевания при движении животного заметна хромота смешанного типа. Наиболее четко она проявляется при серозно-фибринозном и фибринозном артритах. При последнем возможно непродолжительное повышение температуры тела на 0,5—1°С. Общее состояние больных удовлетворительное. Животное держит конечность полусогнутой, касаясь пола зацепной частью копыт, и освобождает пораженную конечность от нагрузки.
В области пораженного сустава определяют четко выраженную припухлость, объем сустава увеличен, контуры сглажены. При пальпации отмечают местное повышение температуры, сильную болезненность. Пассивные движения сустава также болезненны. В дивертикулах сустава ощущают флюктуацию, но при сильном поражении сустава из-за пастозности тканей сустава определение флюктуации бывает затруднительным.
Прогноз. При остром течении болезни прогноз обычно благоприятный, а при хроническом — осторожный, так как восстановить полностью функцию конечности затруднительно.
Лечение. При механических повреждениях в первые сутки применяют холод в сочетании с давящей повязкой. Холод при артритах невыясненной этиологии не применяют. В последующие дни показаны согревающие компрессы, тепловлажные укутывания, лампы соллюкс, парафинотерапия, массаж, дозированные движения, втирание 5%-ных ихтиоловой и камфорной мазей.
Применяют циркулярную новокаиновую блокаду. Заслуживает внимания использование гидрокортизона. Крупным животным его вводят в суставную полость в дозе 125 мг с 1 мл 0,5%-ного раствора новокаина с добавлением 500 тыс. ЕД бензилпенициллина или стрептомицина сульфата. При подостром течении введение повторяют через 5—6 дней.
Хороший результат при лечении серозно-фибринозных и фибринозных артритов у крупного рогатого скота дают протеолитические ферменты и антигистаминные препараты. Больным животным (фиксируют в стоячем положении) внутримышечно вводят 5—10мл 2,5%-ного раствора пипольфена. Со стороны наиболее выступающего дивертикула сустава делают пункцию и по возможности аспирируют экссудат. В случае беспокойства животного поднимают больную конечность или противоположную здоровую. Затем делают пункцию сустава со стороны противоположного дивертикула и промывают полость 0,5%-ным раствором новокаина с антибиотиками (на 100 мл раствора новокаина добавляют 500 тыс. ЕД стрептомицина сульфата и бензилпенициллина).
После промывания и извлечения жидкости в полость сустава через одну из игл вводят раствор фермента с антибиотиком по прописи: химотрипсин — 20 мг или химопсин — 50 мг, неомицин сульфат — 1 г или стрептомицин сульфат — 1 г, 0,5%-ный раствор новокаина — 3—5 мл. На следующий день указанные обработки повторяют.
В последующем раствор фермента с предварительным введением пипольфена инъецируют через 3—4 дня. На курс лечения требуется 3—4 введения.
Профилактика заключается в недопущении травм и соблюдении мер, рекомендованных для предупреждения хирургических болезней.
20.Переломы костей: классификация, методы лечения и профилактика.
A. В зависимости от происхождения переломы делятся на врожденные и приобретенные.
Врожденные переломы возникают во внутриутробном периоде, нередко бывают множественными и происходят вследствие неполноценности костного скелета плода. От внутриутробных переломов следует отличать переломы в результате применения силы при извлечении плода (переломы бедра, плеча, ключицы) во время родов.
Приобретенные переломы делятся на травматические, когда под влиянием механических факторов нарушается целость нормальной кости, и патологические, когда перелом происходит вследствие предшествующих патологических изменений в кости (остеомиэлит, туберкулез, сифилис, эхинококкоз костей, злокачественные опухоли) или вследствие некоторых нервных заболеваний, как, например, спинной сухотки, сирингомиэлии и пр. Патологические переломы отличаются тем, что могут произойти после незначительной травмы, которая при нормальных костях не может вызвать перелома, а иногда даже и без травмы.
Б. В зависимости от того, повреждена ли кожа на месте перелома или не повреждена, переломы делятся на открытые и закрытые. Открытые переломы представляют гораздо большую опасность, так как легко инфицируются.
B. В зависимости от локализации перелома в той или иной части кости переломы делятся на эпифизарные, метафизарные и диафизарные. Наиболее частыми являются диафизарные, реже бывают эпифизарные и метафизарные.
Эпифизарные переломы (внутрисуставные) являются наиболее тяжелыми; нередко они ведут к смещениям суставных концов костей и вывихам; при них резко нарушается конфигурация сустава и очень часто остается стойкое ограничение подвижности. Иногда бывает лишь отрыв эпифиза, так называемый эпифизеолиз, который чаще наблюдается у детей до окончания окостенения эпифизарной линии, т. е. в период, когда между эпифизом и диафизом еще имеется хрящ. После окостенения эпифизарного хряща (в возрасте 23 лет) эпифизеолиз наблюдается крайне редко. Причиной этих видов переломов являются чаще непрямые насилия, скручивание кости вместе с каким-либо быстрым движением в области сочленения.
Метафизарные переломы (околосуставные) нередко являются фиксированными взаимным сцеплением одного отломка с другим. Иначе они называются вколоченными, так как при них одна кость внедряется в другую. Надкостница при этих переломах часто не повреждается, и перелом образует ряд трещин в виде продольных, лучистых, спиральных линий; крепитация отсутствует, и почти никогда не бывает смещения.
Г. В зависимости от механизма происхождения переломы делятся на переломы от сдавления, переломы от сгибания, переломы от скручивания и отрывные переломы.
Д. В зависимости от степени повреждения, переломы делятся на полные, когда целость кости нарушена на всем протяжении, и неполные, когда имеется лишь частичное нарушение целости кости, т. е. когда имеется лишь трещина или надлом кости.
Трещина (fissura)— частный случай надлома — представляет такое нарушение целости кости, которое не захватывает всей ее толщины, так что прилегающие к трещине поверхности кости между собой не расходятся.
Наиболее тяжелыми по характеру последствий являются оскольчатые переломы со смещениями, происходящие чаще всего от сдавления.
Е. В зависимости от направления линии излома к длинной оси кости различают переломы:
а) Поперечные, если плоскость перелома идет поперечно, почти под прямым углом к оси диафиза кости. Иногда поперечные переломы комбинируются с продольной трещиной, образуя так называемые Т-образные или Y-образные переломы, которые наблюдаются в нижних эпифизах плечевой, бедренной и большеберцовой кости.
б) Продольные переломы, если плоскость перелома совпадает с длинной осью трубчатой кости. Они встречаются редко и иногда являются частью Т-образных переломов (внутри или околосуставных).
в) Винтообразные, или спиральные, переломы, если происходит скручивание кости вокруг своей оси. Поверхность перелома идет спиралью, образуя на одном отломке заостренный край, а на другом — соответствующую впадину.
г) Косые переломы, если плоскость излома идет не под прямым углом, как при поперечных переломах, а под косым. Смещение (dislocatio)
Различают несколько видов смещения;
а) Смещение под углом (dislocatio ad axin), когда образуется угол на месте перелома. Угол зависит от направления отломков и имеет различные размеры. Это смещение вызвано, с одной стороны, действием механического фактора, с другой — ретракцией, сокращением мышц.
б) Боковое смещение (dislocatio ad latum) наблюдается при расхождении отломков кости в стороны в направлении поперечника кости; обычно оно встречается при поперечных переломах.
в) Смещение по длине (dislocatio ad longitudinem)— наиболее частый вид смещения при переломах длинных костей. Один отломок скользит вдоль другого в направленни длинной оси кости, частично соприкасаясь с ним. Этот вид смещения возникает под влиянием сильного сокращения мышц, что дает значительное укорочение конечности или смещение с расхождением отломков при вколачивании одного отломка в другой (при метафизарных переломах).
г) Смещение по периферии (dislocatio ad peripheriam) происходит вследствие поворота одного из отломков кости, чаще периферического, вокруг своей оси.
Нередко наблюдается не чистый вид одной из указанных форм смещения, а комбинированные его формы.
Ж. В зависимости от числа переломов в одной кости наблюдаются одиночные переломы, если переломкости имеется в одном участке, и множественные, если перелом имеется в двух или трех участках одной н той же кости. Множественными переломами называют также переломы в различных костях.
3. Переломы, в зависимости от сопровождающих их осложнений, делят на простые и осложненные. Это деление относительное, так как все переломы осложнены в той или другой степени повреждением мягких тканей. Однако оно целесообразно с точки зрения клинического течения, прогноза, лечения и исхода.
К осложненным переломам относятся: перелом костей черепа с одновременным повреждением мозга, переломы тазовых костей с повреждением внутритазовых органов, открытые переломы (рана, инфекция), переломы костей с разрывом сосудов и др. Перелом может сопровождать и другой вид травмы, давая комбинированные повреждения. Под этим названием подразумеваются осложненные переломы, если осложнение не связано с местом перелома: перелом плеча и вывих плечевого сустава, перелом черепа и разрыв печени и т. п.
Источник
РОССИЙСКИЙ
УНИВЕРСИТЕТ ДРУЖБЫ НАРОДОВ
КАФЕДРА
ОРТОПЕДИЧЕСКОЙ СТОМАТОЛОГИИ
Реферат
на тему:
Артриты
и артрозы ВНЧС
Выполнил
студент V курса
стоматологического
факультета
группы
№ 506 Бибулатов Т.
Москва – 2016
Артрит
ВНЧС – острое
или хроническое воспаление структурных
элементов височно-нижнечелюстного
сустава, сопровождающееся нарушением
его функции. В общей структуре заболеваний
ВНЧС артриты составляют 6-18 % и статистически
чаще встречаются у лиц молодого и
среднего возраста. С учетом этиологии
и течения артрита ВНЧС, его лечение
может входить в сферу компетентности
стоматологии, травматологии, ревматологии.
ВНЧС
является
парным сочленением, образованным
височной и нижнечелюстной костями и
обеспечивающим движение нижней челюсти.
Основные элементы височно-нижнечелюстного
сустава включают суставную головку
нижней челюсти, нижнечелюстную ямку
височной кости, суставной диск, суставной
бугорок, суставную капсулу и связочный
аппарат. В начальной стадии воспаление
захватывает капсулу сустава и
периартикулярные ткани. В дальнейшем
воспалительный процесс распространяется
на синовиальную оболочку, суставные
поверхности и участки костной ткани,
сопровождаясь разволокнением и
расплавлением хряща, формированием
соединительной ткани в полости сустава.
Исходом артрита височно-нижнечелюстного
сустава могут являться мышечные
контрактуры, деформирующий артроз,
фиброзный или костный анкилоз ВНЧС.
Классификация
артрита ВНЧС
С
учетом причин, лежащих в основе
воспалительного процесса, различают
инфекционные и неинфекционные артриты
ВНЧС. В свою очередь, инфекционные
артриты ВНЧС делятся на неспецифические
и специфические (туберкулезный,
сифилитический, гонорейный,
актиномикотический и др.). Артриты ВНЧС
неинфекционного генеза могут быть
травматическими, ревматоидными,
реактивными по происхождению.
Артрит
ВНЧС может иметь острый или хронический
характер течения; при этом острая стадия
может сопровождаться серозным или
гнойным воспалением.
Причины
артрита ВНЧС
При
инфекционных артритах попадание
возбудителей в полость ВНЧС может
происходить гематогенным, контактным
или прямым путем. Гематогенный занос
инфекции в ткани сустава возможен при
скарлатине, кори, ангине, дифтерии, тифе,
сальмонеллезе, бруцеллезе, гонорее,
туберкулезе, сифилисе, актиномикозе и
др.
Контактное
инфицирование ВНЧС может наблюдаться
при гнойном паротите, среднем отите,
мастоидите, остеомиелите нижней челюсти
или височной кости, фурункуле наружного
слухового прохода, абсцессе и флегмоне
околоушно-жевательной области. Прямое
попадание инфекции чаще всего связано
с пункцией ВНЧС, переломом нижней
челюсти, огнестрельным ранением и пр.
Реактивные
артриты ВНЧС являются асептическими
по своей сути (возбудители заболевания
в пораженном суставе отсутствуют), но
имеющими прямую патогенетическую связь
с перенесенной инфекцией. Реактивный
артрит ВНЧС может развиться на фоне
хламидиоза, уреаплазмоза, краснухи,
вирусного гепатита, энтерита,
менингококковой инфекции и др.
При
ревматоидном артрите поражение ВНЧС
происходит одновременно с другими
суставами (коленными, тазобедренными,
плечевыми, мелкими суставами кистей и
стоп и др.) или вскоре после них. Острый
травматический артрит ВНЧС может быть
связан с механическим повреждением
сустава при ушибе, ударе в челюсть,
чрезмерном открывании рта; часто
сочетается с гемартрозом. При инфекционном
и травматическом поражении, как правило,
воспаление ВНЧС носит односторонний
характер; при ревматизме – двусторонний.
Ведущим
симптомом в клинике острого артрита
ВНЧС выступает резкая боль в области
сустава, которая усиливается при попытке
открыть рот или выполнить движение
челюстью. Как правило, боль носит
локальный, пульсирующий характер, однако
нередко может иррадиировать в язык,
ухо, затылок, висок. При артрите ВНЧС
больной может приоткрыть рот не более
чем на 5-10 мм; при попытках открыть рот
происходит смещение нижней челюсти в
больную сторону. В проекции пораженного
височно-нижнечелюстного сустава
определяется гиперемия кожных покровов,
отек мягких тканей, болезненность при
пальпации. При скоплении в полости
сустава серозного экссудата больные
жалуются на ощущение распирания в
челюсти, невозможность плотно сомкнуть
зубы.
Гнойный
артрит ВНЧС протекает с явлениями
лихорадки, образованием в области
сустава плотного инфильтрата, гиперестезией
и гиперемией кожи. Больные предъявляют
жалобы на острую локальную болезненность,
снижение слуха, приступы головокружения.
При осмотре выявляется сужение наружного
слухового прохода. Возможно формирование
абсцессов, вскрывающихся в околоушную
область или наружный слуховой проход.
При
хроническом артрите ВНЧС болевые
ощущения проявляются в меньшей степени;
ведущими жалобами выступают тугоподвижность
сустава различной степени выраженности,
ощущение скованности в суставе,
глоссалгия, шум в ушах. Амплитуда
открывания рта составляет 2-2,5 см; при
движениях челюсти отмечается хруст и
щелканье в суставе. Деформация суставной
головки и кортикальной пластинки впадины
при хроническом воспалении могут
приводить к подвывиху и вывиху нижней
челюсти.
Ревматический
артрит ВНЧС протекает с множественными
артралгиями, явлениями полиартрита,
лихорадкой; при этом у больных могут
обнаруживаться приобретенные пороки
сердца. При лабораторном обследовании
выявляется положительные ревматические
пробы (СРБ, сиаловая, дифениламиновая
и др.)
При
травматическом артрите ВНЧС момент
травмы сопровождается резкой болью в
суставе с последующим тризмом и
ограничением пассивных и активных
движений нижней челюсти. Нередко при
травматических повреждениях возникает
разрыв связочного аппарата, кровоизлияние
в сустав, что в дальнейшем приводит к
анкилозированию височно-нижнечелюстного
сочленения.
Артриты
ВНЧС специфической этиологии имеют
хроническое течение. Так, при туберкулезном
артрите ВНЧС нередко развиваются
свищевые ходы, присоединяется вторичная
бактериальная инфекция. Диагностике
способствует наличие контакта с
туберкулезным больным в анамнезе,
положительные туберкулиновые пробы,
характерные изменения в легких.
Течение
гонорейного артрита ВНЧС – острое, с
болями и инфильтрацией в области сустава,
субфебрилитетом, интоксикацией. Для
сифилитического артрита ВНЧС характерно
образование гуммы в околосуставных
тканях, формирование контрактуры нижней
челюсти. При актиномикотическом артрите
ВНЧС периодические обострения хронического
процесса также приводят к развитию
выраженных контрактур жевательных
мышц.
Диагностика артрита внчс
С
учетом ведущего этиологического фактора
к диагностике артрита ВНЧС могут
привлекаться стоматологи, травматологи,
ревматологи, отоларингологи, фтизиатры,
дерматовенерологи, инфекционисты.
Основным
методом верификации диагноза является
рентгенография или компьютерная
томография ВНЧС. Определяющим
рентгенологическим признаком острого
артрита ВНЧС служит расширение суставной
щели; хронического артрита — сужение
суставной щели, появление краевых узуров
суставной головки и суставного бугорка.
Острый
артрит ВНЧС требует дифференциации с
невралгией тройничного нерва, острым
отитом, перикоронаритом, прочими
заболеваниями, протекающими с артропатиями
(подагрой, дерматомиозитом, болезнью
Бехчета, болезнью Бехтерева и др.).
В
определении этиологии специфических
артритов ВНЧС решающая роль принадлежит
методам ПЦР и ИФА-диагностики.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
15.04.201525.39 Mб19Баранов Х.К. Арабско-русский словарь.djvu
Источник


