Полимиалгия при ревматоидном артрите
Это воспалительное заболевание, при котором в мышцах тазового и плечевого пояса возникают боли неясной этиологии. Они локализуются преимущественно в области плеч, шеи, позвоночника, бедра и ягодиц. Болевой синдром сопровождается лихорадкой и значительным снижением веса. Такая полимиалгия не имеет специфической диагностики. Лечение же проводится при помощи лекарственных препаратов. Ими удается справиться с заболеванием, поскольку течение полимиалгии ревматического типа доброкачественное.
Что такое ревматическая полимиалгия
По международной классификации болезней (МКБ-10) патология имеет код М35.3. Полимиалгия ревматическая еще называется ризомелическим псевдоартритом. Заболевание представляет собой клиническим синдром, при котором у пациента наблюдаются скованность и болезненность мышц проксимальных отделов тазового и плечевого пояса. Такой тип полимиалгии чаще диагностируется у женщин в возрасте 50-75 лет. К общим симптомам этой патологии могут прибавиться могут признаки гигантоклеточного артериита – воспаления артерий из-за скопления в них гигантских клеток.
Причины
Врачи до сих пор не называют точной причины полимиалгии ревматического типа. Предположительно фактором риска являются вирусные инфекции, поскольку у пациентов обнаруживаются повышенные титры антител к аденовирусу и респираторно-синцитиальному вирусу. К возможным причинам также относятся:
- инфекции, вызванные вирусами парагриппа;
- переохлаждения;
- гигантоклеточный темпоральный артериит (болезнь Хортона);
- острые респираторные инфекции в анамнезе;
- наследственность;
- длительные стрессы.
Симптомы
Патология отличается острым началом. У пациента резко развивается фебрильная или субфебрильная лихорадка, появляются симптомы выраженной интоксикации. Далее формируются многочисленные миалгии в районе бедер, плечевого пояса, бедер, ягодиц, шеи. Выраженность их интенсивная, характер – режущий, тянущий или дергающий. Боль наблюдается постоянно – она усиливается с утра и после длительного отсутствия движений.
Миалгия возникает и в мышцах, которые испытывают только статическую нагрузку. Вследствие этого человеку постоянно приходится менять положение тела. Симптомы не зависят от метеоусловий и воздействия тепловых или холодовых факторов. Кроме боли, пациента беспокоят следующие признаки:
- скованность в суставах;
- слабость, усталость;
- ухудшение аппетита;
- потливость ночью;
- затруднение движений при элементарных действиях (повороте в постели, подъеме головы лежа, ходьбе по лестнице);
- семенящая походка с короткими частыми шагами;
- потеря массы тела, анорексия;
- подавленное состояние.
Возможные осложнения
Самое грозное осложнение полимиалгии ревматического типа – височный артериит. Еще он называется гигантоклеточным и темпоральным. Такой артериит – это воспаление дуги аорты, при котором страдает височная артерия и другие крупные сосуды шеи и головы. Причина – закупорка сосудистого русла из-за скапливания в нем аномальных гигантских клеток. Заболевание сопровождается отечностью и болезненностью в области виска и волосистой части головы. Другие симптомы гигантоклеточного артериита:
- длительное или эпизодическое повышение температуры до 38-39 градусов;
- частые боли в голове, даже при расчесывании волос;
- отсутствие аппетита;
- тупая боль в мышцах или суставах;
- нарушения сна;
- дискомфорт в области лица в виде боли, покалываний, онемения, жжения при разговоре или принятии пищи.
Височные и теменные артерии при артериите уплотняются, краснеют и становятся болезненными. Воспаление затрагивает и глаза, вызывая нечеткость зрения, появление «тумана» перед глазами, опущение верхнего века и диплопию (двоение). Эти симптомы появляются спустя несколько месяцев после развития височного артериита. Опасность такого заболевания в высоком риске частичной или полной слепоты, инсульта, инфарктов. Общий прогноз благоприятный, поскольку уровень смертности от височного артериита не превышает средние показатели для других возрастных заболеваний.
Ревматическая полимиалгия может привести и к воспалительным заболеваниям суставов: артриту, бурситу, синовиту. Воспаление при этом проходит после излечения основой патологии. Другие потенциальные осложнения полимиалгии ревматического типа могут возникнуть при ее лечении глюкокортикоидами. Чтобы не допустить пагубного действия таких препаратов, врачи дополнительно назначают лекарства против следующих возможных последствий:
- катаракты;
- сахарного диабета;
- остеопороза;
- артериальной гипертензии;
- стероидных язв желудка;
- гипокалиемии.
Диагностика
При первичном осмотре врач выявляет в жалобах пациента характерные мышечные боли. Поскольку они присущи и другим заболеваниям, при подтверждении полимиалгии ревматического типа используют следующие критерии:
- возраст от 50 лет;
- миалгии в 2-3 зонах – шее, тазовом и плечевом поясах;
- увеличение показателя скорости оседания эритроцитов (СОЭ) выше 35 мм/ч;
- двухсторонний характер миалгий;
- ограниченная подвижность тазобедренных и плечевых суставов, шейного отдела позвочночного столба;
- жалобы на утомляемость, лихорадку, анорексию, признаки анемии;
- давность появления симптомов более 2 месяцев.
Первые пять критериев при диагностике полимиалгии являются основными. Для уточнения диагноза врач назначает биохимический анализ крови. Он выявляет следующие отклонения:
- признаки анемии;
- стойкое увеличение СОЭ до 50-70 мм/ч;
- увеличение уровня С-реактивного белка, фибриногена, интерлейкина-6 и альфа2- и гамма-глобулинов.
Клинический анализ крови помогает определить причину определенных симптомов. Во время исследования оценивают уровень лейкоцитов, эритроцитов, гемоглобина, тромбоцитов, гематокрит. При воспалении в организме большинство этих показателей увеличиваются. Еще один метод лабораторной диагностики – анализ крови на ревмопробы. Он необходим для определения степени распространения воспаления в тканях органов и суставов. С этой целью используется ревмокомплекс из следующих маркеров:
- Антистрептолизин-О (АСЛО). Это выявление защитных клеток организма к антигенам стрептококка. Помогает дифференцировать полимиалгию от ревматоидного артрита.
- Ревмофактор. При ревматоидных заболеваниях в крови появляется белок, против которого иммунитет вырабатывает антитела. Тест и заключается в определении антител к собственным антигенам.
Для дифференциации полимиалгии проводятся инструментальные исследования. Рентген при такой патологии не показывает эрозии, уменьшение ширины суставной щели, признаки остеоартроза. Биопсия синовиальной жидкости выявляет нейтрофильный лейкоцитоз. Чтобы выявить возможные воспалительные изменения и их локализацию, дополнительно назначаются МРТ (магнитно-резонансная томография), УЗИ (ультразвуковое исследование), ПЭТ (позитронно-эмиссионная томография). Эти методы помогают отличить полимиалгию от следующих патологий:
- фибромиалгии;
- ревматоидного артрита;
- злокачественных новообразований;
- полимиозита;
- гипотиреоза;
- депрессии;
- остеоартрита.
Лечение ревматической полимиалгии
Весь процесс лечения полимиалгии ревматического типа до наступления стойкой ремиссии занимает длительное время – от полугода до 3 лет. Если терапия была начата на ранней стадии, то справиться с заболеванием удается за пару месяцев. Болезненные движения можно исключить, если увеличить высоту стула или использовать расческу на длинной ручке. Так больной не будет вынужден повторять неприятныедействия. Ограничивать же двигательную активность в целом нет необходимости.
Единственный метод лечения такой полимиалгии – глюкокортикоиды (кортикостероиды). Их назначают в небольших дозировках. На начальном этапе заболевания кортикостероиды дают положительный результат уже через 2-3 недели. Тогда дозировку постепенно уменьшают. Дополнительно пациенту назначают:
- курс витаминотерапии;
- лечебную физкультуру;
- специальную диету.
При малейшем ухудшении состояния дозу глюкокортикоидов увеличивают. Отменить их удается в редких случаях через полгода. Чтобы исключить возможные осложнения от стероидной терапии, дополнительно используют витамин Д3, противоязвенные препараты, лекарства на основе кальция. Обязательное условие лечения – регулярный контроль уровня электролитов в крови.
Медикаментозные методы
Базовый медикаментозный курс терапии – это прием низкодозированных кортикостероидов в течение 0,5-3 лет. Ранняя отмена таких препаратов ведет к обострению заболевания. Большинству пациентов из стероидных средств назначают Преднизолон. Он основан на одноименном компоненте, который обладает иммунодепрессивным, антиаллергическим и противовоспалительным действиями.
Список показаний к применению Преднизолона включает множество патологий, в том числе аллергические заболевания, ревматическую лихорадку, болезни, связанные с воспалением в суставах и околосуставной сумке. Схема применения этого препарата при полимиалгии:
- Начальная дозировка – 10-15 мг в сутки, разделенные на 3 приема.
- Если на протяжении 3 недель лечение не приносит результата, то дозу увеличивают на 5 мг.
- После достижения клинического эффекта дозу постепенно снижают: сначала на 2,5 мг в неделю, а после достижения уровня в 10 мг – на 1,25 мг/нед. (в этот период постоянно отслеживают показатели СОЭ).
- Поддерживающая доза составляет 5 мг/сут..
- При присоединении гигантоклеточного артериита дозировку увеличивают до 40-60 или даже 60-80 мг/сут. (это помогает предупредить развитие слепоты и поражений внутренних органов.
- При длительном приеме Преднизолона необходимо для профилактики остеопороза дополнительно принимать биофосфонаты.
- На фоне гормональной терапии необходимо использовать препараты с витаминомД3 и кальцием, чтобы исключить развитие катаракты, язвы желудка, гипогликемии.
Противопоказания и побочные эффекты Преднизолона многочисленны, поэтому их стоит уточнить в подробной инструкции к препарату. Преимущество этого лекарства – высокая эффективность. Если к полимиалгии присоединился гигантоклеточный артериит, то Преднизолон сочетают с Метотрексатом, Этанерцептом или Азатиоприном. Такая схема лечения помогает снизить дозировку глюкокортикоида, но оставить его эффективность на том же уровне.
Кроме гормональных препаратов, назначают нестероидные противовоспалительные средства (НПВС). Они проявляют меньшую эффективность, поскольку не помогают устранить воспаление. По этой причине назначение НПВС оправдано только на самой ранней стадии заболевания и умеренно выраженных симптомах. Так, дополнительно к гормональной терапии или при сильном болевом синдроме используются:
- Индометацин;
- Кетанов;
- Ортофен.
Преимущество последнего препарата – выпускается в форме мази, таблеток, раствора и геля. Их основой выступает вещество диклофенак, обладающее противовоспалительными свойствами. По этой причине Ортофен применяется при заболеваниях опорно-двигательного аппарата воспалительного и дегенеративного характера. Побочные эффекты и противопоказания к такому лекарству лучше изучать в подробной инструкции к нему, поскольку они представлены большими списками. Дозировка Ортофена с учетом формы выпуска определяется так:
- 25-25 мг таблеток 2-3 раза в сутки;
- 75 мг внутримышечно – однократное введение;
- 3 г мази или геля для нанесения на очаг воспаления.
Диета
Рацион больного полимиалгией должен быть обогащен кальцием. Это обязательное условие для профилактики развития остеопороза, который может стать следствием приема Преднизолона. Кальций содержат следующие продукты:
- творог;
- молоко;
- миндаль;
- сыр тофу;
- патока;
- курица;
- индейка;
- капуста;
- йогурт;
- шпинат.
Под строгим запретом находится пища и выпечка из белой муки, кондитерские изделия и сладости. Ограничить необходимо употребление картофеля, помидоров, баклажанов и перца. Не рекомендуется употреблять и такие продукты:
- икру;
- рыбу жирных сортов;
- жирную сметану;
- куриные яйца;
- сливочное масло;
- говядину;
- свинину.
Лечение народными средствами
Немалый опыт лечения полимиалгии накоплен и народной медициной, но ее методы стоит использовать только как вспомогательные. Они в той или иной степени уменьшают боли и облегчают состояние. Некоторые врачи даже советуют народные средства. Если специалист дал разрешение, то допускается использовать такие рецепты:
- Ошпарить несколько листьев молодой березы кипятком, чтобы они размягчились, после чего приложить к больному месту. Сверху накрыть пленкой, утеплить. Делать такой компресс ежедневно в течение недели. Оптимальное время – перед сном.
- Поместить в хлопчатобумажный мешочек 800 г сенны, прокипятить ее в 2 л воды. Отвар перелить в ванную с умеренно горячей водой. Принимать ее в течение 10-15 минут.
- Измельчить 10 таблеток Анальгина, влить к ним 300 мл спирта, по 10 мл йода и камфорного спирта. Отправить настойку в темное место на 3 недели. по истечении указанного срока использовать состав для растирания больных мышц до 2-3 раз за сутки.
- На стакан водки взять 1 ст. л. плодов можжевельника. Смешать ингредиенты, дать им настояться 10-14 дней. Употреблять ежедневно по 1 ч. л. 2 раза в день на протяжении 2 месяцев.
Прогноз
Основной прогноз зависит от того, насколько вовремя было начато лечение и успело ли сформироваться осложнение в виде гигантоклеточного артериита. Если эта патология у пациента не наблюдается, то ревматоидная полимиалгия носит доброкачественный характер, поэтому инвалидизации и деформации конечностей при правильной терапии и реабилитации удается избежать. Симптомы после начатого лечения постепенно уменьшаются. Болезнь разрешается примерно в течение 3 лет. Пациент выздоравливает и может возвращаться к привычному образу жизни.
Профилактика
Первичных методов профилактики против такого заболевания врачами не разработано. К вторичным относится прием поддерживающих доз глюкокортикоидов. Это необходимо для предупреждения обострений и осложнений полимиалгии. В целом, врачи советуют пациентам придерживаться следующих правил:
- не перенагружать суставы;
- сбалансированно питаться;
- своевременно лечить воспалительные заболевания;
- вести активный образ жизни, заниматься спортом;
- не злоупотреблять алкоголем;
- не допускать переохлаждений.
Видео
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Внимание! Информация,
представленная в статье, носит ознакомительный характер. Материалы статьи не
призывают к самостоятельному лечению. Только квалифицированный врач может
поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных
особенностей конкретного пациента.
Источник
Статья посвящена проблеме ревматической полимиалгии. Приводится дифференциальная диагностика ревматической полимиалгии. Описан клинический случай данного заболевания.

Ведение
Ревматическая полимиалгия (РПМ) – воспалительное заболевание костно-мышечной системы, которое развивается исключительно у лиц старше 50 лет и характеризуется интенсивными болями и скованностью мышц плечевого и/или тазового пояса, шеи, системными проявлениями (лихорадка, похудание), сопровождается значительным повышением острофазовых показателей крови, а также наступлением ремиссии при назначении глюкокортикоидов (ГК) в небольших дозах [1, 2].
Распространенность РПМ в популяции, по данным различных авторов, составляет от 12,8 до 68,3 на 100 тыс. населения в возрасте старше 50 лет, у женщин она развивается в 2–3 раза чаще, наиболее высокая заболеваемость – в странах Северной Европы и Скандинавии [3].
Клиническая картина РПМ
Постановка диагноза РПМ на терапевтическом приеме представляет значительные трудности из-за отсутствия патогномоничных признаков заболевания. По мнению А.Ю. Захаровой и соавт., основой установления диагноза РПМ по-прежнему остаются тщательный сбор анамнеза и осмотр пациента [4].
«Визитной карточкой» заболевания является сочетание выраженных болей в проксимальных группах мышц с высоким острофазовым воспалительным ответом. Как правило, это двусторонние, симметричные, чрезвычайно интенсивные боли в мышцах и параартикулярных мягких тканях плечевого (область плечевых суставов и проксимальных отделов плеч) и тазового пояса (область тазобедренных суставов, ягодицы, проксимальные отделы бедер), а нередко и в области шеи, в отсутствие мышечной слабости. Возможно распространение болей на ключицы, верхнюю половину грудной клетки, поясницу, подколенные области, но при этом всегда сохраняется проксимальный (так называемый ризомелический) вариант локализации миалгий. Они постоянные, усиливаются при каждом движении пациента, не стихают даже в ночное время и приводят к нарушению сна. Последнее связано с необходимостью часто менять положение в кровати из-за возобновления болей в тех областях, которые подвержены нагрузке массой тела [1]. Нередко пациенты отмечают, что «боятся пошевелиться по ночам, поскольку все тело пронзает интенсивная боль». Типична мышечная скованность, которая возникает не только в утренние часы в момент пробуждения (пациенты описывают это состояние как «закованность в жесткий корсет»), но и появляется после длительного периода неподвижности [5]. Постоянным признаком РПМ считается ограничение активных и, в меньшей степени, пассивных движений в плечевых и тазобедренных суставах за счет снижения мышечной силы [1]. Выраженный болевой синдром приводит к ограничению самообслуживания и необходимости посторонней помощи при вставании с кровати, одевании и прочих бытовых действиях. Несмотря на столь яркую клиническую картину, при объективном осмотре пораженных областей не удается выявить какой-либо патологии, за исключением незначительной болезненности при пальпации в области бугорков головок плечевых костей и больших вертелов бедренных костей. Как подчеркивает Н.В. Бунчук, типичное явление для РПМ – диссонанс между значительной выраженностью болей и небольшой пальпаторной болезненностью тканей в болевых зонах [2].
В разгар болезни (в среднем через 2–3 нед.) может присоединиться лихорадка, обычно субфебрильная, при отсутствии катаральных явлений со стороны респираторного тракта. Необходимо подчеркнуть, что повышение температуры при РПМ никогда не наблюдается в первые дни заболевания, т. е. не предшествует типичным болевым ощущениям.
Во время первого приема врачу необходимо получить четкое представление о характере и локализации болей в период дебюта и разгара болезни, убедиться в отсутствии нетипичных симптомов. Установление последовательности появления симптомов РПМ может избавить пациента от ненужного назначения антибактериальных препаратов, поскольку врачом-терапевтом в первую очередь во внимание принимается повышение температуры тела, а «сопутствующие» мышечные и суставные боли трактуются как проявление лихорадочного синдрома.
Вероятно, за столь «коварный» дебют заболевания (достижение апогея болезни за 2–3 нед.) РПМ ранее называли и «сенильной ревматической подагрой» (Bruce W., 1888), и «миалгическим синдромом с системными реакциями» (Kersley G., 1951), и «ризомелическим псевдополиартритом» (Forestier J., Certonciny A., 1953) [2].
После прохождения пика болезни (несколько дней – недель) заболевание может приобрести волнообразное течение с чередованием периодов обострения и затихания болей [2].
Миалгическому синдрому нередко сопутствует периферический, чаще моно- или олигоартрит. Поражаются коленные, лучезапястные или грудино-ключичные суставы, намного реже – мелкие суставы кистей и стоп (пястнофаланговые, проксимальные межфаланговые суставы кистей, плюснефаланговые суставы), при этом симметричность суставного поражения необязательна. Достаточно часто при РПМ обнаруживают одно- или двусторонние субакромиальные/субдельтовидные бурситы. Редко (в 18% случаев) может наблюдаться развитие синдрома запястного канала, однако выраженность парестезий, по сравнению с проксимальными миалгиями, умеренная [2]. Еще реже (до 10%), по данным Н.В. Бунчука, встречаются диффузный умеренно выраженный отек кистей (со сгибательной контрактурой пальцев за счет ладонного фасциита) и поражения сухожилий сгибателей пальцев, полностью купирующиеся на фоне лечения ГК [2].
Практически в каждом случае РПМ наблюдается разной степени выраженности снижение массы тела. При этом быстрое похудание за короткий промежуток времени, пожилой возраст, впервые возникший интенсивный болевой синдром с сохранением боли в ночное время, субфебрилитет, «не отвечающий» на прием антибактериальных препаратов, вкупе с повышением острофазовых показателей крови настраивают врача-терапевта на длительный и напрасный поиск онкологического заболевания.
С началом лечения ГК все конституциональные проявления (лихорадка, общая слабость, снижение аппетита, дальнейшее похудание, тревожное состояние) быстро купируются. Пациенты в течение 1–2 мес. возвращаются к исходной массе тела.
Диагностика РПМ
Облигатным признаком РПМ, отмечающимся практически у каждого пациента в активной фазе заболевания, является значительное повышение скорости оседания эритроцитов (СОЭ) выше 40 мм/ч по методу Вестергрена. Кроме того, наблюдается повышение других неспецифических показателей активности РПМ: уровня С-реактивного белка (СРБ), фибриногена, альфа-2-глобулинов, интерлейкина-6 [2]. Как правило, снижается уровень гемоглобина, но не ниже 90 г/л, анемия носит нормохромный, нормоцитарный характер. В литературе описываются случаи сочетания лейкоцитоза (до 23×109/л) и тромбоцитоза (до 640×109/л) у пациентов с РПМ [6], которые, вероятно, носят реактивный характер и снижаются на фоне терапии ГК.
У 16–29% пациентов в активной фазе РПМ отмечается гиперферментемия, в частности, повышение активности щелочной фосфатазы и аспарагиновой трансаминазы [2]. Данные лабораторные изменения быстро нормализуются после начала терапии ГК. Несмотря на развитие при РПМ проксимального полимиалгического синдрома, повышение сывороточного уровня креатинфосфокиназы (КФК) и лактатдегидрогеназы (ЛДГ) не наблюдается. Не характерно обнаружение антинуклеарных и антинейтрофильных цитоплазматических антител, прокальцитониновый тест – отрицательный.
Известно, что нередко РПМ может развиться одновременно с гигантоклеточным артериитом (ГКА), до или после дебюта системного васкулита. В популяционных исследованиях было показано, что клиника РПМ наблюдается у 40–60% с ГКА, а в 16–21% случаев РПМ присоединяется ГКА [2, 7]. С учетом высокой вероятности представительства обоих заболеваний у одного пациента со стороны лечащего врача требуется особая настороженность в плане своевременной диагностики скрыто протекающего васкулита. В этой связи следует обращать внимание на наличие у пациента жалоб на головные боли, преходящие нарушения жевания или зрения (диплопия, amaurosis fugax).
Неоднократно предпринимались попытки создания диагностических критериев РПМ. На протяжении более трех десятилетий (до 2012 г.) наибольшей популярностью и известностью пользовались критерии H.A. Bird et al. (1979) [8]. Современные классификационные критерии РПМ, разработанные экспертами Американской коллегии ревматологов и Европейской антиревматической лиги в 2012 г., наряду с клиническими и лабораторными признаками включают еще и ультразвуковые критерии (табл. 1) [9]. Специфичность нового диагностического критерия – обнаружение субдельтовидного бурсита у пациента с РПМ – чрезвычайно высока и составляет 99,1% [10].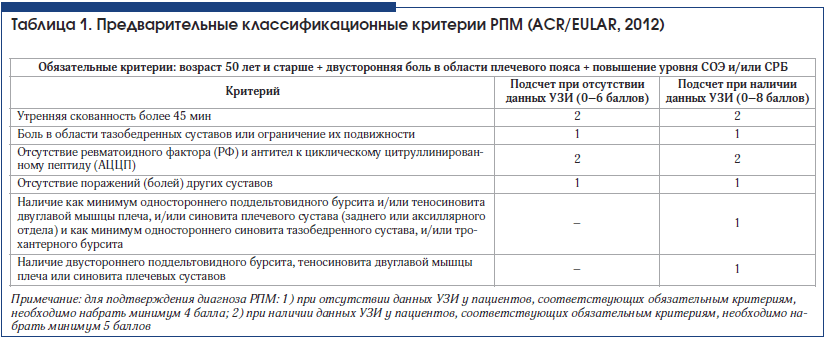
Приводим собственное наблюдение
Пациентка М., 71 год, самостоятельно обратилась на прием к ревматологу с жалобами на сильные боли, охватывающие область шеи и верхнего плечевого пояса. Боли носили двусторонний, постоянный характер, усиливались при движении, в т. ч. и ночью, при каждом изменении положения тела, кратковременное облегчение состояния приносил прием простых анальгетиков или НПВП. Также беспокоила скованность, наиболее выраженная утром после пробуждения (сохранялась более 1 ч) или любого длительного периода неподвижности. Болевой синдром сопровождался ограничением активных движений в суставах, пациентка нуждалась в посторонней помощи при выполнении элементарных бытовых и гигиенических действий. Еще одной жалобой было онемение пальцев кистей и трудности при сжатии кистей в кулак. Из конституциональных проявлений обращали на себя внимание повышение температуры тела до 37,5° С (на протяжении последних 4–5 нед.) и похудание на 5 кг за 4 мес.
С 2010 г. наблюдалась у терапевта по поводу двустороннего коксартроза, проводились краткосрочные курсы приема симптоматических препаратов медленного действия (хондроитина сульфат) и нестероидных противовоспалительных препаратов (НПВП). Прогрессирующий характер поражения тазобедренных суставов и стойко сохраняющийся болевой синдром стали причиной последовательного проведения тотального эндопротезирования обоих суставов (2013, 2014 г.). В амбулаторных условиях дальнейшее лечение остеоартроза не проводилось.
Резкое ухудшение состояния – с июня 2017 г., когда впервые отметила появлений болей в суставах и мышцах верхнего плечевого пояса и области шеи. В течение нескольких недель интенсивность суставно-мышечных болей нарастала, присоединились ночные боли, затруднения при самообслуживании, стала отмечать ежедневное повышение температуры тела до субфебрильных цифр. Появление онемения пальцев обеих кистей, парастезий (усиливались по ночам) послужило поводом к обращению к неврологу. При обследовании выявлен синдром запястного канала (туннельная нейропатия срединного нерва), носивший двусторонний характер. В июле 2017 г. в условиях травматологического отделения одного из городских стационаров были выполнены пластика карпальной связки левой кисти и невролиз срединного нерва слева. Значимого улучшения самочувствия пациентки в послеоперационном периоде не последовало, было предложено выполнение аналогичного оперативного вмешательства на другой кисти, от проведения которого она отказалась. Следует обратить внимание, что в условиях стационара не было обращено должного внимания на резкое повышение острофазовых показателей крови (СОЭ по методу Вестергрена – 78 мм/ч, СРБ – 53 мг/л).
Интенсивный суставно-мышечный синдром с конституциональными проявлениями, сохранение высокого лабораторного воспалительного ответа, отсутствие эффекта от приема НПВП послужили поводом к обращению пациентки к ревматологу в сентябре 2017 г. При объективном осмотре: состояние средней степени тяжести, выражение лица страдальческое. Нуждается в посторонней помощи при раздевании. Диффузный отек кистей, кисти с трудом сжимаются в кулак. Выявлено ограничение активных движений в обоих плечевых суставах, при заведении рук за спину и за голову, болезненность при пальпации в области бугорков головок плечевых костей, лучезапястных суставов. Узелки Гебердена и Бушара в области межфаланговых суставов кистей. Послеоперационные рубцы по передненаружной поверхности обоих бедер. По внутренним органам и системам – без особенностей.
По результатам дообследования: ревматоидный фактор (РФ) – 1,0 Ед/л, антитела к циклическому цитруллинированному пептиду (АЦЦП) – менее 7 Ед/мл (при верхней границе – до 17). Тиреотропный гормон – 4,02 мМЕ/л (при верхней границе – до 3,4) в отсутствие изменения сывороточного уровня тиреоидных гормонов. В протеинограмме отмечалось повышение содержания альфа-2-глобулинов в отсутствие изменения уровня общего белка. Уровни КФК, ЛДГ, трансаминаз, щелочной фосфатазы, кальция оставались в пределах референсных значений. Антинуклеарные антитела не обнаружены.
При проведении УЗИ плечевых суставов выявлены двусторонний синовит плечевых суставов, бурсит сумки подлопаточной мышцы, более выраженный справа.
Таким образом, у пациентки в возрасте старше 50 лет с двусторонними болями в области плечевого пояса и повышением острофазовых показателей крови (обязательные критерии) определялись дополнительные критерии: утренняя скованность более 45 мин (2 балла), отсутствие повышения в сыворотке крови РФ и АЦЦП (2 балла), двусторонний синовит плечевых суставов по результатам УЗИ (1 балл), что позволило расценить это состояние как РПМ.
Дополнительным признаком стал также хороший эффект от приема преднизолона в дозе 15 мг/сут, отмеченный через 3 сут от начала приема ГК.
Недостаточная осведомленность врачей в отношении возможного развития у пожилых пациентов РПМ послужила поводом для поздней верификации диагноза (спустя 4 мес. от дебюта заболевания) и необоснованного проведения хирургического вмешательства. Необходимо также отметить, что диффузный умеренно выраженный отек правой кисти со сгибательной контрактурой пальцев, вероятно, за счет ладонного фасциита и парастезии пальцев полностью купировались на фоне лечения ГК. Спустя 1 мес. от начала терапии ГК наблюдалось снижение уровней СОЭ до 35 мм/ч (по методу Вестергрена) и СРБ до 12 мг/л. Пациентка в течение 1 мес. вернулась к исходной массе тела. Полностью купированы субфебрилитет и артрит периферических суставов, восстановился объем активных движений в суставах, в посторонней помощи не нуждается.
В таблице 2 представлены основные заболевания, которые включаются в круг дифференциально-диагностического поиска при установлении диагноза РПМ, и их отличительные особенности, позволяющие исключить данные состояния.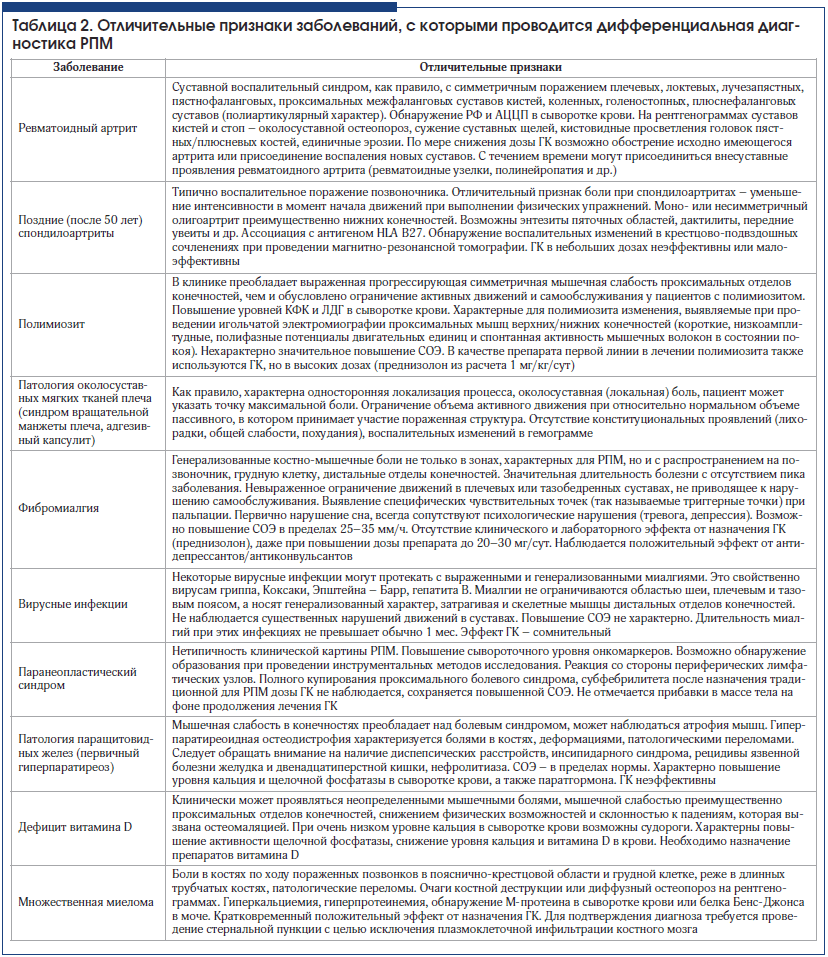
Лечение РПМ
При РПМ эффективность НПВП и простых анальгетиков, как правило, недостаточна [11]. Широко применяемые НПВП в средних терапевтических дозах хотя и приводят к уменьшению интенсивности болей, но полностью их не купируют. В отличие от НПВП, ГК (преднизолон или метилпреднизолон в суточной дозе 15 и 12 мг соответственно) приводят к уменьшению выраженности болей уже через 1 сут после начала приема препарата. Такой эффект ГК при РПМ в литературе называют «драматическим», пациенты нередко свое состояние на фоне первых дней приема преднизолона описывают как «второе рождение». По мнению Н.В. Бунчука, «излечивающий» эффект ГК может иметь большее диагностическое значение, чем выявление типичных, но в то же время неспецифических клинических и лабораторных проявлений РПМ в момент первой встречи с пациентом [2]. Полное купирование болевого синдрома ожидаемо, как правило, через 2–3 нед. (рекомендуется в этот период запланировать второй визит пациента к лечащему врачу – в отсутствие указанного эффекта ГК рассмотреть целесообразность проведения дальнейшей дифференциальной диагностики), однако терапия ГК продолжается на протяжении как минимум 1 года.
По мере стихания клинических проявлений РПМ через 4 нед. начинают постепенное снижение дозы ГК по 2,5 мг/мес. (в пересчете на преднизолон) до суммарной дозы 10 мг/сут (так называемый период «индукции ремиссии»). Стартовое снижение дозы преднизолона должно проводиться под обязательным контролем лабораторных данных, в частности уровня СОЭ (не реже 1 р./мес. в первые 3 мес. терапии, далее – с кратностью 1 р./2–3 мес.). В дальнейшем темпы снижения дозы ГК составляют 1 мг в течение 2 мес. вплоть до полной отмены препарата [12, 13]. В случае возникновения рецидива заболевания рекомендуется повысить дозу ГК до последней эффективной, а попытку дальнейшего снижения дозы препарата отложить на срок до 2 мес.
В случае же невозможности снижения дозы преднизолона менее 10 мг/сут из-за частых обострений заболевания или при развитии серьезных нежелательных реакций на фоне терапии ГК к лечению добавляется метотрексат, обладающий стероидсберегающим эффектом, в дозе 10 мг/нед. (перорально, внутримышечно или подкожно) [12, 13].
Таким образом, типичная клиническая картина, выраженный эффект небольших доз преднизолона являются своеобразной «визитной карточкой» РПМ, однако диагностика данного заболевания не всегда своевременна. Вероятно, будет уместным процитировать швейцарского педиатра Г. Фанкони: «Редкие болезни остаются редкими, пока они малоизвестны».
Источник