Псориатический артрит как поставить диагноз
Диагностика псориатического артрита (ПА), так же как и других ревматических заболеваний, основана на соответствии симптомов болезни определенным критериям. Лечение осуществляется в соответствии со стандартами терапии и может включать патогенетические и симптоматические средства. Основными направлениями являются купирование воспаления и замедление прогрессирования патологического процесса.
Диагностика
 Поражение суставов кисти типичный признак псориатического артрита.
Поражение суставов кисти типичный признак псориатического артрита.
Сформулировано 10 диагностических критериев ПА.
У больного должен обязательно быть один или несколько из следующих признаков:
- псориатическое поражение кожи или ногтей;
- псориаз у близких родственников (родители, дети, братья, сестры);
- изменения на рентгенограмме, включающие остеолиз (разрушение костной ткани) и периостальные наслоения при отсутствии остеопороза околосуставной области.
Кроме того, для подтверждения диагноза должны быть зарегистрированы некоторые из перечисленных ниже признаков:
- артрит дистальных межфаланговых суставов кистей, расположенных между ногтевой и средней фалангами пальцев;
- поражение всех трех суставов первого пальца кисти;
- изменения большого пальца стопы;
- боль в пятках;
- отрицательный ревматоидный фактор;
- сакроилеит (поражение крестцово-подвздошных сочленений), подтвержденный рентгенологически;
- паравертебральная кальцификация (отложение солей кальция в околопозвоночных тканях).
Всего для диагностики ПА необходимо наличие как минимум трех из перечисленных обязательных и дополнительных признаков. Если же у пациента определяется положительный ревматоидный фактор, у него для диагностики ПА дополнительно необходимо наличие рентгенологической картины сакроилеита и паравертебральной кальцификации, то есть пяти из вышеперечисленных симптомов.
Рентгенологические особенности ПА:
- асимметричный артрит;
- отсутствие остеопороза (снижения плотности кости) возле сустава;
- артрит дистальных межфаланговых суставов;
- разрушение концов фаланг с формированием своеобразной картины «карандаша в колпачке»;
- костный анкилоз (сращение) в области крестцово-подвздошных сочленений и между позвонками.
Специфичная лабораторная диагностика ПА отсутствует. В анализе крови определяются воспалительные изменения: увеличение количества лейкоцитов, скорости оседания эритроцитов, умеренное снижение количества эритроцитов и гемоглобина при сохранении нормального цветового показателя (нормохромная анемия). При поражении других органов и систем развиваются соответствующие диагностические признаки.
Лечение
Терапия ПА включает немедикаментозные и лекарственные методы воздействия.
Образ жизни и диета
Пациент с ПА должен изменить свою жизнь. Ему следует избегать факторов, провоцирующих обострение. К ним относятся стрессы, травмы, инфекционные заболевания. Необходимо отказаться от курения и употребления алкоголя.
Рекомендуется соблюдать диету, направленную на нормализацию веса, содержащую малое количество соли и животных жиров. Следует избегать чрезмерного употребления рафинированных углеводов, в том числе сахара. Необходимо ограничить в пище такие продукты, как цитрусовые, красные фрукты и ягоды (малину, клубнику, гранат), соленую рыбу и суши, помидоры, бобовые, мясо (говядину и свинину).
Для снижения риска сердечно-сосудистых осложнений больному с ПА необходимо раз в полгода определять индекс массы тела, контролировать уровень глюкозы и холестерина в крови, а также артериального давления.
Доказано, что курение и ожирение – два ведущих фактора уменьшения продолжительности жизни больных с ПА.
Немедикаментозная терапия
В некоторых исследованиях отмечен эффект таких методов физиотерапии, как иглоукалывание, бальнеолечение, гомеопатические средства. Эти методы усиливают действие симптоматического лечения, улучшают функцию суставов, но на прогноз болезни никак не влияют.
При ПА необходимо ежедневно заниматься лечебной физкультурой, помогающей сохранить подвижность суставов и избежать мышечной атрофии. В комплекс входят упражнения для стоп, суставов кистей, плечевых, локтевых, тазобедренных и коленных суставов, то есть для наиболее часто поражаемых болезнью органов. Важны адекватные силовые нагрузки и упражнения на растяжение.
Среди методов физиолечения имеют значение ультравысокочастотная терапия (УВЧ), сантиметроволновая терапия, инфракрасная лазеротерапия, индуктотермия и другие. Физиотерапевтические процедуры можно проводить только в стадии ремиссии заболевания.
В реабилитации больных с ПА можно использовать мануальную терапию, грязелечение, в том числе с применением «сухих» рапы и грязевых экстрактов.
Медикаментозная терапия
Цели медикаментозного лечения ПА:
- достижение минимальной активности или ремиссии заболевания, то есть избавление пациента от беспокоящих его признаков;
- улучшение качества жизни пациентов и увеличение ее продолжительности;
- снижение риска заболеваний, часто сочетающихся с ПА: ишемической болезни сердца, инфаркта миокарда, сахарного диабета 2 типа, метаболического синдрома, артериальной гипертензии, депрессии и воспалительных болезней кишечника.
Эффективность терапии оценивается по специальным стандартизированным индексам, учитывающим состояние суставов, позвоночника, кожи, наличие дактилита и энтезита, а также нарушение функции опорно-двигательного аппарата.
Группы препаратов, используемые для лечения ПА:
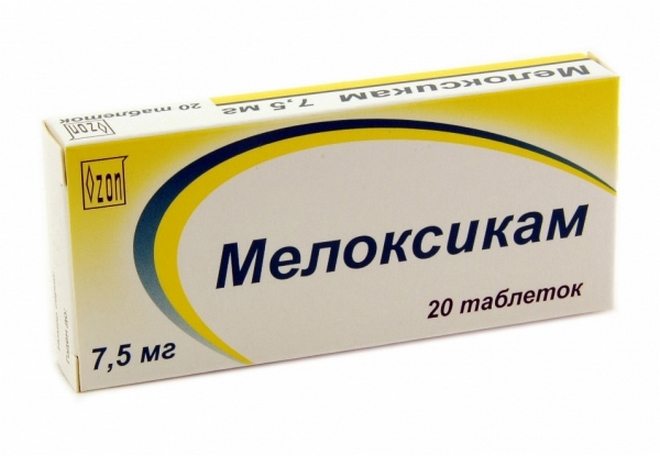
- нестероидные противовоспалительные средства (НПВС);
- глюкокортикостероиды (ГКС), чаще всего внутрисуставные;
- базисные противовоспалительные препараты (БПП);
- генно-инженерные биологические препараты (ГИБП).
НПВС – препараты первого выбора при активном ПА. Они хорошо снимают симптомы заболевания, но не влияют на его прогрессирование. Прием этих лекарств может сопровождаться нежелательными реакциями со стороны органов пищеварения и сердечно-сосудистой системы, поэтому их нужно назначать с осторожностью пожилым пациентам и регулярно (через каждые 3 – 6 месяцев) контролировать их эффективность и переносимость. Все подгруппы НПВС одинаково эффективны в лечении симптомов ПА.
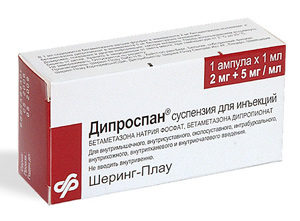 Системные ГКС при ПА обычно не назначаются, так как их применение может вызвать обострение псориаза. Чаще всего при поражении одного или нескольких суставов назначается внутрисуставное введение дипроспана. Он также помогает при энтезитах и тендинитах (воспалении сухожилий). Такое лечение должно сочетаться с приемом НПВС или БПП.
Системные ГКС при ПА обычно не назначаются, так как их применение может вызвать обострение псориаза. Чаще всего при поражении одного или нескольких суставов назначается внутрисуставное введение дипроспана. Он также помогает при энтезитах и тендинитах (воспалении сухожилий). Такое лечение должно сочетаться с приемом НПВС или БПП.
При неблагоприятном прогнозе заболевания пациенту как можно раньше должны быть назначены БПП, прежде всего метотрексат, а при невозможности его использования – лефлуномид («Арава»), сульфасалазин или циклоспорин А. О неблагоприятном прогнозе говорят эрозии суставных поверхностей, поражение пяти и более суставов, предшествующий прием системных ГКС, нарушение функции суставов, повышение скорости оседания эритроцитов, необходимость активной терапии, псориатическое поражение кожи, начало болезни в возрасте старше 60 лет. БПП уменьшают выраженность симптомов ПА, но не замедляют его прогрессирование.
БПП довольно хорошо переносятся. Прием метотрексата нужно обязательно сочетать с назначением фолиевой кислоты. Во время лечения этими препаратами нужно регулярно контролировать общий анализ крови и уровень печеночных трансаминаз.
Новой перспективной группой для лечения ПА являются ГИБП: инфликсимаб, адалимумаб, голимумаб и этанерцепт. Все они относятся к ингибиторам фактора некроза опухоли, не только снимают симптомы болезни, но и замедляют ее прогрессирование.
Они показаны при неэффективности метотрексата или НПВС и наличии суставных эрозий курсами не короче трех месяцев. При наличии неблагоприятных прогностических факторов, активном ПА, значительном псориазе ГИБП могут быть назначены сразу, без использования БПП.
Средства народной медицины
 ПА – серьезное заболевание, при неправильном лечении приводящее к разрушению суставов, поражению внутренних органов, развитию коморбидных заболеваний. Его лечение должен проводить ревматолог, основываясь на современных рекомендациях доказательной медицины. Любые дополнительные вмешательства необходимо проводить только после консультации с врачом. При этом следует помнить, что эффективность и безопасность средств народной медицины никем не изучалась.
ПА – серьезное заболевание, при неправильном лечении приводящее к разрушению суставов, поражению внутренних органов, развитию коморбидных заболеваний. Его лечение должен проводить ревматолог, основываясь на современных рекомендациях доказательной медицины. Любые дополнительные вмешательства необходимо проводить только после консультации с врачом. При этом следует помнить, что эффективность и безопасность средств народной медицины никем не изучалась.
Средства народной медицины в некоторых случаях могут помочь в лечении симптомов болезни, в частности, боли и отека суставов. Для этого можно использовать следующие рецепты:
- сделать компресс из сырого натертого картофеля, приложить его к суставу, накрыть полиэтиленом и полотенцем, оставить на 2 – 3 часа;
- обернуть больной сустав листьями лопуха, капусты или подорожника;
- делать компрессы из тертой моркови или измельченного алоэ в сочетании с небольшим количеством растительного масла и скипидара;
- растирать больные суставы спиртовой настойкой цветков сирени;
- пить отвар березовых почек.
С большой осторожностью нужно использовать все эти методы больным с кожными проявлениями псориаза.
Врач-ревматолог, к. м. н., Михаил Протопопов рассказывает о псориатическом артрите:
Источник
Псориатический артрит (ПА) может вызвать отек, жесткость и боль в суставах и вокруг них, вызвать изменения ногтей и общую усталость. Исследования показывают, что отсрочка лечения ПА всего на шесть месяцев может привести к постоянному повреждению суставов. Раннее распознавание, диагностика и лечение имеют решающее значение для облегчения боли и воспаления и предотвращения повреждения суставов. В этой статье рассмотрим, как определить псориатический артрит.
Если вы испытываете боли в суставах и боли, поговорите с врачом о диагнозе и лечении. Работа с врачами первичной медико — санитарной помощи или дерматологами часто является первым шагом в диагностике псориатического артрита, но пациенты с ПА должны рассмотреть возможность обращения к ревматологу, специализирующегося на артрите. Виды псориатического артрита.
Не существует окончательного теста на псориатический артрит. Диагноз делается в основном наблюдениями вашего врача и процессом устранения. Вашему врачу понадобится ваша медицинская история, особенно ваша история с псориазом, и может провести физический осмотр, анализы крови, МРТ и рентгеновские лучи суставов, которые имеют симптомы для определения псориатического артрита.
Симптомы ПА сходны с симптомами трех других артритных заболеваний: ревматоидного артрита, подагры и реактивного артрита.
Ревматоидный артрит обычно включает в себя суставы, симметрично распределенные по обеим сторонам тела, и он может вызывать шишечки под кожей, которые отсутствуют при псориатическом артрите. Однако некоторые формы ПА очень похожи. Однако псориаз на коже и изменения ногтей обычно являются показателями ПА.
Чтобы исключить ревматоидный артрит, ваш врач может проверить наличие определенного антитела, называемого ревматоидным фактором, который обычно присутствует при ревматоидном артрите. Ревматоидный фактор обычно не встречается в крови пациентов с ПА.
У человека может быть ревматоидный артрит и псориатический артрит, но это редко.
Аналогично, возможно иметь подагру наряду с псориазом и ПА. Если у вас есть мучительно болезненная атака в суставах, особенно в большом пальце, вы можете сделать тест на подагру. Ваш врач захочет изучить жидкость, полученную из пораженного сустава, на повышение уровня мочевой кислоты в сыворотке, что указывает на подагру. Альтернативное лечение ПА.
Тем не менее у людей с псориатическим артритом также могут быть повышенные уровни мочевой кислоты в сыворотке, а также нет подагры. Принятие аспирина или увеличение оборота клеток кожи также может привести к высоким уровням мочевой кислоты в сыворотке. Важно различать две формы артрита, потому что их можно лечить разными лекарствами.
Каковы симптомы псориатического артрита
Псориатический артрит может развиваться медленно с легкими симптомами, или он может развиваться быстро и быть серьезным. Раннее распознавание, диагностика и лечение ПА могут помочь предотвратить или ограничить обширные повреждения суставов, которые возникают на более поздних стадиях заболевания. Болезнь может развиться в суставе после травмы и может показаться разрывом хряща.
Вот общие симптомы псориатического артрита:
- Обобщенная усталость.
- Нежность, боль и отек над сухожилиями.
- Распухшие пальцы и пальцы ног, похожие на колбасы.
- Жесткость, боль, пульсация, отек и нежность в одном или нескольких суставах.
- Уменьшенный диапазон движения.
- Утренняя жесткость и усталость.
- Изменения ногтей — например, ноготь отделяется от ногтевого ложа или становится язвенным и имитирует грибковые инфекции.
- Покраснение и боль глаз, такое как конъюнктивит. Диета при ПА суставов.
Псориатический артрит обычно поражает дистальные суставы (те, которые ближе всего к ногтю) пальцами или пальцами ног.
Вы также можете испытывать симптомы в нижней части спины, запястьях, коленях или лодыжке. У 85% пациентов псориаз возникает до заболевания суставов. Если у вас был диагностирован псориаз, важно сообщить своему дерматологу, есть ли у вас любые боли.
Существует небольшая связь между тяжести псориаза и тяжести псориатического артрита. Наличие тяжелого случая псориаза не обязательно означает, что у человека будет тяжелый случай ПА. У человека может быть несколько поражений кожи, но у них много суставов, пораженных артритом. Как определить псориатический артрит смотрите выше.
Источник
И у псориатического, и у ревматоидного артрита одинаковая природа. Оба являются аутоиммунными заболеваниями, поражающими суставы. Оба носят воспалительный характер и быстро прогрессируют.
При этом симптомы ПА и РА практически не отличаются:
скованность в конечностях;
боль и сильные отеки;
хроническая усталость и частые перемены настроения у больного.
При этом обе болезни периодически обостряются, а также лечатся с помощью похожих медикаментов.
Может даже показаться, что это одно и то же заболевание, но нет. Происхождение и источники у них различные, а потому требуют разных подходов к диагностике и лечению.
Псориатический артрит (Код по МКБ-10 L40.5 M07)
Вплоть до 1950-х годов псориатический артрит считался просто формой псориаза, которая сопутствует ревматоидному артриту. Однако в 1964 году Американская ассоциация ревматизма впервые классифицировала и описала ПА как уникальную отдельную патологию.
В Международном классификаторе болезней 10-го пересмотра (МКБ-10) он также проходит как отдельная болезнь под кодом L40.5.
В чем основные отличия псориатического артрита от ревматоидного артрита?
Главным отличием ПА от РА является распределение пораженных суставов. Обе болезни могут разрушать суставы пальцев рук и ног, запястья, а также более крупные: колени, плечи, бедра, межпозвоночные соединения. Ревматоидный артрит довольно часто становится причиной скованности в лодыжках.
Однако при псориатическом артрите поражения часто асимметричны, происходят спорадически и могут затрагивать только какие-то отдельные суставы. При ревматоидном же характерна симметрия.
Разумеется, бывают и исключения. По факту 15% пациентов с ПА будут иметь симметрические воспаления. Это считается более тяжелым случаем, поскольку затрудняет дифдиагноз.
Другое характерное отличие – вовлечение позвоночника в процесс воспаления. ПА может проявиться в любом отделе позвоночника (так называемый аксиальный артрит), в то время как РА в основном ограничивается шейным.
По этой причине ПА относится к категории спондилоартопатических расстройств, а РА – нет.
Признаки псориатического артрита
Повреждение костей
В сравнении ревматоидный артрит выглядит более тяжелой болезнью. Эрозия костей здесь является центральной особенностью, провоцируя необратимую потерю костной ткани (остеолиз), а также деформацию суставов.
Примерно то же самое происходит и при псориатическом артрите, однако, разрушительный эффект куда меньше. Потеря костной ткани чаще ограничивается дистальными фалангами пальцев (ближе всего к ногтям). Лишь при мутилирующем артрите (Arthritis mutilans) обезображивание суставов рук происходит быстро и приобретает тяжелую форму.
Пальцы ног и кожа
Ещё одной подсказкой является характер болевых ощущений. При псориатическом артрите боль исходит от дистальных суставов, при ревматоидном будут больше затрагиваться проксимальные суставы (чуть выше суставов пальцев).
При тяжелой форме ПА пальцы также могут приобретать вид сосисок (так называемый дактилит), что затрудняет сжимание кисти в кулак.
Также около 85% пациентов с псориатическим артритом имеют все симптомы псориаза (сухие шелушащиеся бляшки на коже, сильный суд и проч.). У половины пациентов псориаз поражает ногтевые пластины. Ни то, ни другое не наблюдается при РА.
Причины псориатического и ревматоидного артрита
Как и любое аутоиммунное заболевание псориатический и ревматоидный артрит развиваются из-за чрезмерной активности иммунитета. Антитела (иммуноглобулины) начинают атаковать собственные ткани. Объектом становятся рецепторы на поверхности клеток, которые иммунная система начинает воспринимать как антигены. В этом случае антитела превращаются в аутоагрессивные антитела – это результат генетической «поломки».
В случае ПА и РА объектом атаки являются соединительные ткани суставов, но вот фактические цели аутоиммунной атаки существенно различаются.
При ревматоидном артрите мишенью аутоантител становятся клетки в подкладке сустава – синовиоциты. Воспаление приводит к аномальному делению и росту этих клеток, что провоцирует целый каскад событий:
- Гиперплазия синовиальной оболочки сустава (уплотнение);
Инфильтрация воспалительных белков (цитокинов) в суставы
Постепенное разрушение суставного хряща, костей и сухожилий.
При псориатическом артрите воспаление является косвенным эффектом. Вместо синовиоцитов иммунная система нацелена на клетки кожи – кератиноциты. Из-за аутоиммунной атаки они также начинают делиться ускоренными темпами, вызывая те самые симптомы псориаза в виде сухих бляшек на коже. Это происходит в большинстве, но не во всех случаях.
Со временем воспаление начнет поражать другие системы и органы, включая ногти, глаза, мозг, почки, поджелудочную железу. Известно также, что псориаз может провоцировать и другие заболевания, например, сахарный диабет. Может оно затронуть и суставы – и тогда развивается псориатический артрит.
Синовиальная гиперплазия также характерна и для ПА, однако, она протекает более тяжело, чем при РА. Вероятно, потому что суставы болезнь атакует по касательной, а не напрямую.
Диагностика ревматоидного артрита
При подозрениях на ревматоидный артрит потребуется точная диагностика. Врач, как правило, назначит ряд анализов, разработанных по критериям Американского колледжа ревматологии (ACR):
Анализ крови на содержание аутоантител, включая анализ на ревматоидный фактор (РФ) и антител к циклическому цитруллинированному пептиду (АЦЦП). Маркеры этих антител разные. АЦЦП чаще всего обнаруживаются именно у людей с ревматоидным артритом.
Маркеры воспаления в крови, включая С-реактивный белок (СРБ) и осаждение эритроцитов (СОЭ).
Рентгенография и магнитно-резонансная томография (МРТ), чтобы выявить характер костной эрозии и сужение синовиального пространства в суставах.
Результаты тестов должны оценить продолжительность и тяжесть симптомов, характер воспаления, его местоположение и т.д. Совокупный балл от 6 до 10 будет говорить о высокой вероятности ревматоидного артрита.
Диагностика псориатического артрита
В отличие от РА псориатический артрит в основном диагностируется с помощью визуального осмотра и обзора истории болезни. Не существует никаких анализов крови или скрининговых процедур, которые могли бы поставить окончательный диагноз. Врач должен искать ключи, которые являются главными индикаторами ПА:
Ассиметричное расположение воспалений;
Вовлеченность кожи и ногтей;
Семейная история псориаза или ПА;
Стимулирующие факторы, запускающие воспаление (стрептококковая инфекция, лекарства, простуда, время года, погода и т.д.).
Рентгеновский снимок или МРТ также могут обнаружить деформацию суставов – так называемый «карандаш в стакане», когда кончик пальца выглядит как заостренный карандаш, а дистальная фаланга изнашивается до чашкообразной формы. Однако такая деформация поражает лишь 5–15% пациентов с ПА и в основном уже на поздней стадии заболевания.
При поражении кожи может быть проведена биопсия ткани, чтобы убедиться в наличии ПА. Под микроскопом клетки эпидермиса будут акантотическими (плоскими и сжатыми) в отличие от экземы, рака кожи и других кожных заболеваний.
Прочие лабораторные тесты проводятся в основном, чтобы исключить прочие заболевания. Как правило, во время дифференциальной диагностики исследуют схожие артритные заболевания:
Подагра;
Артроз;
Анкилозирующий спондилит;
Реактивный артрит.
Как лечат псориатический артрит
ПА и РА часто лечатся одними и теми же лекарствами, хоть и с разным успехом. Физические упражнения, похудение, отказ от курения – все это врачи советуют при обоих диагнозах.
Лечение легких и средней тяжести состояний обычно проводится при помощи нестероидных противовоспалительных препаратов (НПВС).
Там, где они не помогают, применяют другие методы.
Кортикостероиды
Самый распространенный препарат – преднизон (гидрокортизон) либо в виде таблеток, либо инъекций непосредственно в пораженный сустав. Однако тактика применения все же будет различной:
При псориатическом артрите кортикостеориды чаще используются во время обострений сиптомов. Применять их следует с особой осторожностью, поскольку возможно серьезное осложнение – болезнь Цумбуша (генерализованный пустулезный псориаз).
При ревматоидном артрите низкие дозы кортикостероидов часто назначаются в комбинации с другими препаратами. Они также могут вводиться непосредственно в сустав для снятия острых болей.
Болезнь-модифицирующие антиревматические препараты (БМАРП)
БМАРП или по-другому базисные противоревматические препараты (Метотрексат или Лефлуномид) эффективны при лечении ревматоидного артрита, но вот при лечении псориатического уже менее убедительны.
Поэтому Метотрексат считается препаратом первой линии для лечения многих аутоиммунных заболеваний и одобрен для лечения псориаза, но не псориатического артрита.
Ингибиторы фактора некроза опухоли (ФНО)
Ингибиторы ФНО представляют собой препараты, блокирующие тип цитокина, известный как фактор некроза опухоли – внеклеточного белка, который играет определенную роль в воспалительных процессах при ПА и РА.
Тем не менее ФНО причиняют гораздо больше вреда именно при псориатическом артрите, поэтому ингибиторы эффективны при лечении именно этой болезни.
Согласно исследованию, проведенному в 2011 году в Дании, 60% пациентов с ПА достигли устойчивой ремиссии после курса ингибиторов ФНО, по сравнению с 44% людей с РА.
Особенности лечения ревматоидного артрита
Вообще говоря, РА лучше начинать лечить сразу после постановки диагноза. Это необходимо для предотвращения необратимых состояний – костной эрозии и остеолиза, которые могут развиться буквально за два года. Раннее лечение особенно важно для тех, у кого по результатам обследования есть риск развития тяжелой формы заболевания.
В целом, ревматоидный артрит при своевременном лечении и профилактики может уйти в устойчивую ремиссию на долгие годы и никак не беспокоить пациента.
Особенности лечения псориатического артрита
Лечение ПА в отличие от РА может потребоваться только при возникновении устойчивых симптомов. Когда тяжесть болезни ослабевает или переходит в ремиссию, лечение можно прекратить.
Однако, если ПА сопровождается псориазом средней тяжести, лечить их требуется непрерывно.
Источник