Пункция сустава при артрите
Пункция сустава представляет собой определенную хирургическую процедуру, в ходе которой происходит введение иглы в суставную сумку. Главной задачей этого вмешательства является именно проникновение в суставную полость. Проведение процедуры оправдано во многих случаях, включая диагностику заболеваний и по медицинским показателям.

Синовиальной жидкость
Отдельно хотелось бы рассказать непосредственно о самой синовиальной жидкости. В число ее основных функций входит питание хрящевой ткани, что способствует лучшему скольжению сустава. Кроме того, данная жидкость еще и выполняет функцию фильтра, поэтому наличие различных субстанций, вроде белка и мочевой кислоты, легко прослеживается в суставной жидкости.
Нередки бывают ситуации, когда врач при визуальном осмотре определяет помутнение синовиальной жидкости, что говорит о наличии в ней достаточного количества посторонних клеток. Если в ней обнаруживается кровь, то с большой долей вероятности это указывает на различные повреждения травматического характера менисков или хрящей. В нормальном состоянии, когда отсутствует воспалительный процесс, жидкость должна быть достаточно вязкой и, что самое главное, абсолютно чистой.
Помутнение жидкости говорит о наличии воспалительного процесса. Существует четыре стадии этого процесса:
- Первая стадия. На этом этапе четко видно помутнение жидкости, а также покраснение синовиальной мембраны.
- Вторая стадия. На этой стадии уже прослеживаются следы особого белка, который ответственен за воспалительный процесс — фибрина.
- Третья стадия. Синовиальная мембрана не только краснеет, но еще и утолщается.
- Четвертая стадия. На этом этапе уже может происходить разрушению костной ткани. Также могут появляться кисты.
Показания к процедуре
Показания к применению данного вмешательства можно разделить на две группы — диагностические и лечебные. Сначала рассмотрим, в каких именно диагностических целях используется пункция сустава:
- С помощью пункции производится тест на наличие в суставной полости различных примесей, вроде гноя или крови, появляющейся вследствие травматических последствий.
- Анализ пунктата на биохимию.
- Используется для диагностирования состояния менисков.
Достаточно большое количество информации можно получить уже на этапе проведения данной процедуры. При поступлении жидкости в шприц, врач может видеть сгустки крови или гноя, а также оценивает общую консистенцию. Анализ на биохимию позволяет диагностировать различные патологические процессы, проходящие в суставной сумке.
Что касается лечебных целей, то они следующие:
- Если в суставной сумке обнаруживаются посторонние примеси, то с помощью пункции осуществляется их откачивание, что оказывается весьма эффективным при воспалительных процессах.
- С помощью пункции можно ввести в суставную полость различные препараты и средства. В частности, таким образом происходит введение анестетиков при оперативном вмешательстве, а также антибиотиков, если у человека прогрессирует воспалительный процесс.
- В суставной полости могут возникать гематомы, что является следствием гемартроза. В таком случае, с помощью пункции осуществляется забор крови из этих гематом.
Помимо вышеуказанных показаний, существует и еще одно — это введение кислорода в сумку сустава. Данная процедура проводится при следующих заболеваниях:
- Артроз суставов.
- Плечелопаточный периартрит.
- Различные поражения опорно-двигательной системы дистрофического характера.
- Также введение кислорода показано в качестве профилактической меры при посттравматическом артрозе.

Противопоказания
Что касается противопоказаний к проведению пункции, то они следующие:
- Если на месте проведения пункции развивается острый гнойно-воспалительный процесс.
- Если у больного диагностированы нарушения свертываемости крови.
Это абсолютные противопоказания, при которых проведение пункции ни в коем случае не проводится. Но есть и ряд относительных противопоказаний, которые также могут помешать проведению процедуры:
- Если по каким-то причинам сам больной отказывается от проведения данной манипуляции, то пункция не проводится. Здесь уже задачей врача является донесение до больного необходимой информации, касающейся необходимости взятия у него пункции.
- Наличие соматической патологии, при которой пункция может лишь ухудшить состояние больного.
- Если человек в течение длительного промежутка времени ведет прием антикоагулянтов или антиагрегантов.
Как проходит пункция?
Пункция проходит следующим образом:
- Пункция сустава осуществляется с помощью шприца на 10-20 грамм, а также с 5-сантиметровой иглой, лощина которой составляет порядка 1-2 мм. Применение 1-мм иглы оправдано в том случае, если не осуществляется забор жидкости, а проводится только введение лекарственных средств в суставную сумку. Иглы толщиной 2 мм используются именно для откачивания жидкости из сустава.
- Данная процедура требует высокой квалификации специалиста, который будет ее выполнять. Важно, чтобы игла входила в сумку не более, чем на полтора сантиметра. При этом важно следить, чтобы кончик иглы не раскачивался, иначе можно сильно повредить синовиальную оболочку.
- После проведения процедуры нужно наложить на место прокола тугую повязку, что позволяет избежать развития возможных осложнений. Стоит также отметить, что специфика проведения данной процедуры будет различной, в зависимости от того места, где будет браться пункция.
Особенности пункции разных суставов
Суставы имеют различное строение, поэтому процесс проведения пункции будет различным. Врач должен в совершенстве знать их строение, чтобы во время проведения пункции, не задеть иглой рядом находящиеся области. Рассмотрим пункции различных суставов более подробно.
Плечевой сустав
Пункция данного сустава может быть трех видов:
- передняя;
- задняя;
- боковая.
Если говорить о технике их исполнения, то она абсолютно идентична. Разница заключается лишь в способе введения иглы относительно акромиально-ключичного сочленения.
Непосредственно сам прокол кожи должен осуществляться перпендикулярно, а дальнейшее направление иглы может меняться, в зависимости от необходимости. Игла вводится до появления в шприце пуктата, либо до того момента, когда врач не почувствует, что игла как будто провалилась в пустоту.
Во время процедуры, когда осуществляется прокол спереди, больной ложится на спину. Если прокол проводится сбоку, то больного нужно уложить на другой бок. Рука должна быть вытянута вдоль тела. Если проводится прокол сзади, то больной, соответственно, ложится лицом вниз.
Локтевой сустав
Перед проведением пункции, пациент должен согнуть руку в локте под прямым углом. Игла вводится сзади над головкой лучевой кости, между краем локтевого отростка и нижней границей наружного надмыщелка.
 Лучезапястный сустав
Лучезапястный сустав
Пункция берется на задней поверхности, в области между указательным и большим пальцем.
Тазобедренный сустав
Если прокол проводится спереди, то сначала нужно определить точку вхождения иглы. Эта точка будет располагаться на средней границе линии, которая проводится от верхней точки большого вертела к границе, находящейся между внутренней и средней третью связки паховой области.
Если игла вводится сбоку, то место прокола находится над большим вертелом.
Коленный сустав
Введение иглы происходит в области верхней границы надколенника. Игла вводится в направлении кости, которая отвечает за вращательные манипуляции.
Голеностопный сустав
Введение иглы происходит в области, находящейся между сухожилием разгибателя пальцев и наружной поверхности лодыжки.
Отдельно хотелось бы рассказать о пункции спинного мозга. Введение иглы осуществляется непосредственно в позвоночный столб, а конкретно — в поясничный отдел. Подобная пункция проводится также в диагностических и лечебных целях. В частности, подобным способом вводится обезболивающее, если впереди предстоит оперативное вмешательство.
Что касается диагностики, то с помощью пункции спинного мозга проводится выявление таких серьезных заболеваний, как менингит, абсцесс, сифилис, энцефалит, раковые опухоли мозга.
После пункции
На что следует обратить внимание после пункции:
- Пункция представляет собой прокол кожного покрова, она несет небольшой травматический характер.
- Перед процедурой, больному вводится анестезия, поэтому во время пункции он не чувствует болевых ощущений. Однако, когда действие обезболивающего заканчивается, человек может ощущать боль в области прокола, но эти ощущения проходят через 2-3 дня.
- Нередко появляется отек на месте проведения процедуры, поэтому больной должен оградить себя от физических нагрузок, а также обезопасить место прокола от попадания пыли, грязи и воздействия отрицательных температур.
- В качестве дополнительных мер можно использовать мази для суставов, уменьшающих боли. Также врач может назначить физиотерапию, прием противовоспалительных и обезболивающих препаратов.
Возможные риски
Если данная процедура была проведена с нарушениями, в ходе которых пострадала синовиальная оболочка, то это может стать причиной множества осложнений в будущем:
- Дело в том, что эта оболочка достаточно нежная, поэтому при повреждении она будет очень долго восстанавливаться.
- При проведении пункции очень важно соблюдать все меры антисептики, ведь данная оболочка крайне восприимчива к патогенным бактериям.
- Именно поэтому, место прокола обрабатывается сначала йодом, а потом уже спиртом.
- Протирание спиртом необходимо не только для дезинфекции, но и удаления йодной пленки. Тут очень важно сохранять осторожность, ведь если йод проникнет вместе с иглой в сустав, то это может вызвать ожог.
- Если пункция проводится с целью только забора, то это естественно уменьшает объем синовиальной жидкости, которой и так не очень много.
- Такое уменьшение объема может стать следствием осложнений при различных воспалительных процессах, что может в дальнейшем привести к разрушению хрящевой ткани.
Также о пункции сустава вы можете узнать из этого видео.
Источник
17 Декабря 2019
Литвиненко А.С.
1138
Ищите где пройти лечение артрита коленного сустава, беспокоят боли, отек, стали хромать? Вам помогут в медицинском центре «Стопартроз», специалисты клиники проведут необходимое обследование, выяснят причины, помогут снять боль и восстановить функцию колена. В нашем арсенале более 20 эффективных методик.
Содержание
Причины
Болезни коленного сустава связаны с воспалительными и дегенеративными процессами в мягких тканях, связках, суставном хряще, менисках и костях. Основными причинами развития артрита считают:
Физические нагрузки. Монотонные механические перегрузки на сочленение приводит к образованию микротравм. Если во время отдыха организм не успевает восстановиться, развиваются воспалительные процессы. В группе риска профессии с тяжелым физическим трудом (грузчики, монтажники),профессиональные спортсмены (велосипедисты, штангисты, футболисты).
Лишний вес. Проблемы с весом в первую очередь отражаются на состоянии суставов нижних конечностей. Колени испытывают постоянную перегрузку, что ведет к развитию патологии.
Перенесенные травмы и операции. Отсутствие правильного лечения или несоблюдение назначений врача могут привести к осложнениям в виде артрита.
Инфекционные болезни. Вредоносные микроорганизмы способны проникнуть в сочленение с током крови, лимфы или при открытых травмах в области колена.
Гормональные нарушения. Гормоны отвечают за нормальную работу всего организма. Недостаток или избыток биологически активных веществ способен привести к вымыванию кальция, ухудшить состав синовиальной жидкости и пр.
Проблемы с обменом веществ. Чаще причиной становится подагра, при которой происходит накопление мочевой кислоты в организме, в области суставов, вызывая их воспаление, образование тофусов (солевых наростов).
Иммунные нарушения. Неправильная работа иммунной системы ведет к атаке на ткани собственного организма.
Аллергические реакции. Внешнее раздражение аллергеном ведет к развитию болезни суставов.
Наследственность. Патология развивается чаще у пациентов, в семье которых были зарегистрированы случаи артрита. Предрасположенность прослеживается по женской линии.
Стрессы и нервные переживания, создают неблагоприятный эмоциональный фон, что может способствовать развитию патологических процессов в организме.
Переохлаждение вызывает нарушение кровоснабжения в тканях, способствует обострению заболевания
Работа на вредном производстве, плохая экология. Попадание в организм вредных веществ способно вызвать не только развитие артрита, но и онкологической патологии.
Развитие артрита связывают одновременно с несколькими причинами. Некоторые формы болезни беспокоят человека годами, значительно ухудшают качество жизни пациентов. Важно соблюдать меры профилактики артрита, исключить провоцирующие факторы. Заболевание имеет хронический характер течения, проходит несколько стадий, с чередованием периодов обострения и ремиссии (выздоровления).
Симптомы
На 1 стадии артрита коленного сустава симптомы заболевания незначительны:
Сильные боли беспокоят только после физической нагрузки;
В покое характерна боль ноющего характера или дискомфорт;
Болевой синдром может усиливаться ночью и во время нагрузок;
Внешне может быть умеренный отек мягких тканей;
Покраснение кожи, повышение температуры происходит в случаях присоединения инфекции.
Признаки второй стадии артрита доставляют больше неудобств:
Болевые ощущения начинают проявляться чаще, боль усиливается, мешает передвигаться;
Характерно усиление болей при нагрузках, трудно найти спокойное положение суставу;
Дискомфорт, ноющие боли беспокоят даже в ночное время;
Развивается хромота, появляется ограничение в движениях;
Свойственно усиление симптомов при смене погоды;
Внешне сустав выглядит отечным, контуры его сглажены;
Внутри скапливается воспалительная жидкость;
Покраснение кожи сопровождается локальным повышением температуры;
Общая интоксикация и повышение температуры тела говорят о развитии инфекционного воспаления, и возможном скоплении гноя в суставной полости.
Для третьей стадии артрита характерные следующие изменения коленного сустава:
Боли носят постоянный характер,самостоятельно не проходят, требуют приема обезболивающих лекарств;
Пациент не может передвигаться без трости или костылей;
Деформация сочленения видна невооруженным глазом;
Характерен выраженный отек сустава;
Движения резко ограничены из-за болей;
Мышцы бедра и голени атрофированы;
Сустав горячий на ощупь, кожные покровы гиперемированы;
Температура тела может повышаться до 38-39 градусов;
Для четвертой стадии характерно полное разрушение суставных поверхностей, это крайне тяжелое состояние. Пациент утрачивает возможность самостоятельно передвигаться, любая попытка пошевелить конечностью сопровождается резкими болями.Не стоит заниматься самостоятельным лечением симптомов артрита. 3 и 4 стадии требуют немедленного обращения за медицинской помощью.
Виды болезни
В зависимости от причин, выделяют следующие виды артрита коленного сустава:
Подагрический. Связан с нарушением обмена мочевой кислоты (подагра), характерно развитие синовита и скопление воспалительной жидкости.
Ревматоидный. Вызван иммунными нарушениями в организме человека. Может одновременно поражать оба коленных сустава.
Реактивный. Возникает на фоне перенесенной инфекции, проявляется яркой симптоматикой.
Септический (инфекционный). Воспаление вызвано бактериями, вирусами, простейшими микроорганизмами.
Псориатический. Причиной развития становится псориаз. Сопровождается образованием псориатических бляшек на коже.
По течению различают хронический, острый, вялотекущий артрит. По стадии болезни обострение и ремиссия.
Обострение
Обострение артрита коленного сустава сопровождается резким проявлением симптомов. Состояние пациента быстро ухудшается, формируется отек, появляются боли при движении, может повышаться локальная и общая температура тела.
При развитии острой формы болезни следует незамедлительно обратиться к специалисту, за профессиональной медицинской помощью.
Какой врач лечит?
Многих пациентов интересует вопрос, что делать при артрите коленного сустава? К какому врачу следует обратиться в первую очередь? Назначением обследования и лечения артрита колена занимаются несколько специалистов:
Врач ортопед, поможет быстро снять боль, проведет при необходимости внутрисуставную пункцию и диагностику;
Ревматолог. Потребуется при высоких показателях ревма-факторов, при подозрении на ревматоидный артрит;
Физиотерапевт. Проводит физиотерапевтические процедуры. Помогает артрологу и ревматологу, составляет программу лечебной гимнастики и програму дальнейшей реабилитации.
Массажист. Работает над устранением контрактур, снятием спазмов, нормализует мышечный тонус конечности.
Реабилитолог. Помогает пациенту восстановиться физически и эмоционально после тяжелой болезни. При необходимости проводит консультацию с членами семьи больного, чтобы помочь ему вернуться к нормальной жизни.
Теперь вы знаете, какие врачи лечит артриты коленных суставов и к кому следует обращаться за помощью в первую очередь.
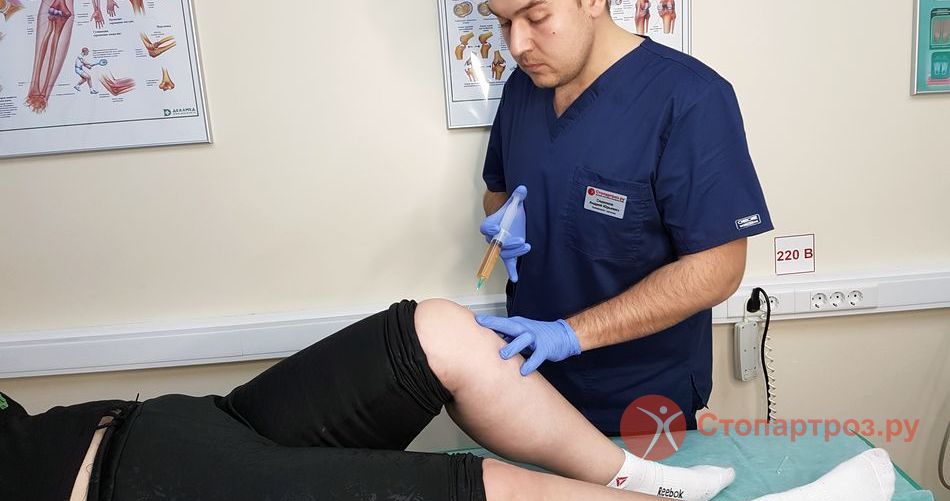 |
| Врач ортопед делает обезболивающий укол при артрите коленного сустава |
Записаться на лечение
Какое лечение коленного артрита назначают?
Наиболее эффективно комплексное лечение, включающее прием лекарств, физиотерапию, внутрисуставные инъекции, программу реабилитации и дальнейшей профилактики:
Нестероидные противовоспалительные и обезболивающие лекарства, являются первой линией обороны в лечении артрита коленного сустава.
Препараты укрепляющие суставной хрящ, хондропротекторы.
Препараты улучшающие микроциркуляцию и кровоснабжение суставных тканей.
Лекарственные блокады с применением гормональных средств проводят с целью купирования острой боли.
Лечебная пункция с введением лекарств в суставную полость, показана в случаях скопления жидкости.
Применение специальных ортезов и фиксаторов помогает создать покой колену.
Методы физиотерапии (фонофорез, электрофорез, магнитотерапия, лазеротерапия) эффективно лечат артрит коленного сустава вне обострения, как правило применяют в восстановительном периоде.
Внутрисуставные уколы при артрите, быстро снимают симптомы воспаления, ускоряют процесс восстановления.
Ударно-волновая терапия. В основе метода лежит воздействие звуковых волн, которые оказывают разрушающее воздействие на костные наросты, стимулирует образование новых капилляров, улучшает кровообращение и приток питательных веществ. Боль в колене при артрите с помощью УВТ удается уменьшить или полностью устранить за две-три процедуры.
Озонотерапия. В пораженную область вводится газ (озон и кислород), которые способствует устранению воспаления, уничтожению патогенных микроорганизмов, стимулирует кровоснабжение и выработку синовиальной жидкости.
Плазмолифтинг. В полость сустава вводят собственную плазму крови пациента. Преимущество метода заключается в отсутствии побочных эффектов, препарат полностью усваивается организмом.
Массаж и лечебная физкультура дополняют лечебный программы, ускоряют восстановительные процессы.
Комментирует врач-ортопед Литвиненко Андрей Сергеевич:
Если болезнь распространилась на хрящевую ткань, медикаментозное лечение артрита дополняют внутрисуставным введением препаратов гиалуроновой кислотой, проводят PRP-терапию обогащенной тромбоцитами плазмы. В случаях глубокого поражения суставного хряща, развития остеонекроза проводят инъекции жировой ткани (SVF-терапия). Они позволяют восстановить структуру хряща, нормализовать его питание, обеспечить упругость и защитить от дальнейшего разрушения.
Чем лечить инфекционный артрит?
Для борьбы с бактериями и вирусами назначают антибиотики и противовирусные препараты. Они уничтожают патогенные микроорганизмы, и пациент быстро идет на поправку. С целью дезинтоксикации организма проводят внутривенные инъекции растворов в виде капельниц.
При ревматоидных и аутоиммунных нарушениях назначают препараты подавляющие защитные функции организма — иммуносупрессоры. Если причиной патологии стала подагра может потребоваться прием лекарств для восстановления функций почек и регулирующих вывод мочевой кислоты.
Профилактика
Профилактика артрита заключается в исключении провоцирующих факторов (переохлаждение, физические перегрузки), лечении сопутствующих заболеваний, четкое соблюдение рекомендаций лечащего врача.
Записывайтесь к нам на лечение по телефону +7 495 134 03 41 или оставляйте заявку на сайте.
Источник


