Реактивный артрит и позвоночник
Реактивный артрит развивается у 3% пациентов, перенесших хламидийную урогенитальную инфекцию. Он диагностируется у 4% больных кишечными инфекционными заболеваниями. У детей патология обнаруживается исключительно редко. Наиболее часто реактивный артрит поражает мужчин 20-40 лет, у женщин он выявляется в 20 раз реже. В его лечении используются консервативные методы — прием антибиотиков и анальгетиков, проведение физиотерапевтических и массажных процедур, ЛФК.
Общие сведения о реактивном артрите
Важно знать! Врачи в шоке: «Эффективное и доступное средство от АРТРИТА существует…» Читать далее…
Реактивный артрит — воспалительное заболевание крупных и мелких суставов. Он развивается на фоне урогенитальной, кишечной инфекции или спустя некоторое время после ее излечения. Для патологии характерно последовательное вовлечение в воспалительный процесс органов мочеполовой системы, глаз, суставов. Не у всех людей, в чей организм проникли инфекционные возбудители, возникает реактивный артрит. Установлена взаимосвязь между воспалительным поражением суставов и носительством антигена НLA-B27. В этом случае вероятность развития аутоиммунного заболевания выше в 50 раз.
Причины возникновения патологии
Избирательность реактивного артрита обусловлена генетической предрасположенностью. После внедрения в организм возбудителей урогенитальных и кишечных инфекций они гематогенным путем проникают в синовиальную жидкость. В результате их контакта с антигенами НLA-B27 образуются сложные белковые комплексы, сходные по структуре с клетками суставных тканей. Иммунной системой вырабатываются антитела для уничтожения чужеродных белков, но атакуют они собственные клетки организма, что приводит к развитию асептического воспалительного процесса.
Хламидиоз
Хламидии — шаровидные болезнетворные бактерии, паразитирующие в организме человека в форме цитоплазматических включений. Возбудителем урогенитального реактивного артрита становятся C. trachomatis. В большинстве случаев заражение происходит при незащищенном половом контакте. Реже хламидии передаются от человека к человеку бытовым путем, например, через постельные и туалетные принадлежности. Возможно также заражение ребенка во время его прохождения по родовым путям.
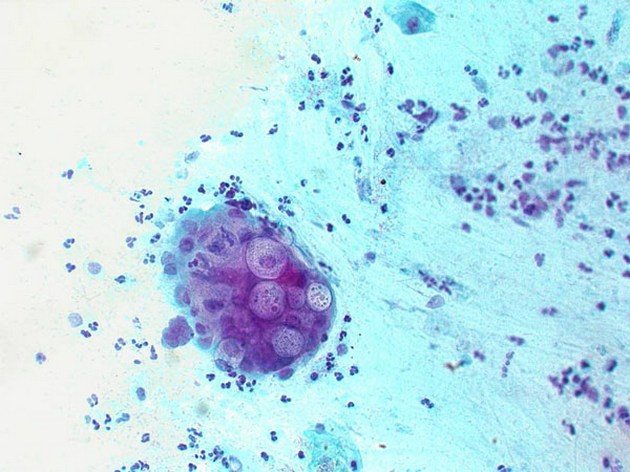
Хламидии под микроскопом.
Другие мочеполовые инфекции
Реже в роли этиофакторов реактивного артрита выступают возбудители уреаплазмоза и микоплазмоза. Это мельчайшие микроорганизмы семейства микоплазм — промежуточное звено между вирусами и бактериями (не имеют ДНК и клеточной оболочки). В 70-80% случаев заболевание протекает в форме бессимптомного носительства. Но при некорректной работе иммунной системы после проникновения бактерий в организм запускается воспалительный процесс в суставах.
Кишечные инфекции
Спровоцировать развитие реактивного артрита способны возбудители кишечных инфекций — иерсинии, сальмонеллы, дизентерийная палочка, кампилобактерии, клостридии. Эти болезнетворные бактерии передаются от человека к человеку обычно бытовым путем, попадают в организм вместе с продуктами питания. Риск заражения кишечными инфекциями повышается при употреблении пищи, не подвергшейся термической обработке.
Дыхательные инфекции
Возбудители инфекций, поражающих верхние и нижние дыхательные пути, крайне редко становятся причиной развития реактивного артрита. Тем не менее, в медицинской литературе описаны подобные случаи. Наиболее часто в роли этиофакторов выступают вирусы. Они содержат особые белки, сходные по структуре с клетками синовиальных оболочек. Поэтому иммунная система атакует не только вирусы, но и суставные структуры.
Другие инфекционные болезни
Предпосылкой к реактивному артриту могут стать вирусные гепатиты, ВИЧ и другие бактериальные и вирусные инфекции. Основное отличие патогенеза — отсутствие возбудителей непосредственно в суставах. Толчком к развитию воспаления становятся исключительно продуцируемые иммунной системой антитела. Поэтому есть вероятность постановки неправильного диагноза. Проводится комплексное лечение инфекционного артрита, в то время как необходимо использование иммуномодуляторов.
Характерные признаки и симптомы патологии
Для реактивного артрита характерна классическая триада клинических проявлений — последовательное поражение глаз, урогенитального тракта и суставов. Первые признаки возникают примерно через 2-4 недели после симптомов инфекции. Клиника сохраняется на протяжении 3-12 месяцев. Затем выраженность симптомов начинает постепенно ослабевать, вплоть до их полного исчезновения. Это не означает, что человек полностью выздоровел. Под действием провоцирующих внешних или внутренних факторов может возникнуть рецидив реактивного артрита с вовлечением в хронический воспалительный процесс здоровых суставов.
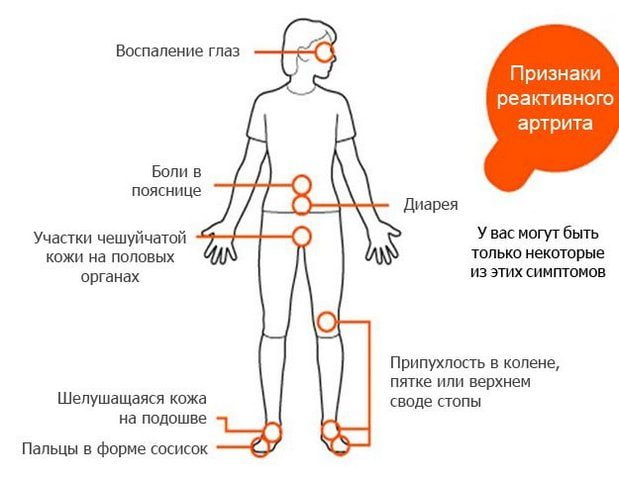
Суставные
Реактивный артрит всегда манифестирует остро, с поражением нескольких суставов ног. Чаще всего в воспалительный процесс вовлекаются межфаланговые, плюснефаланговые, пяточные, коленные, голеностопные сочленения. Возникают ноющие, давящие боли, усиливающиеся при ходьбе. Суставы увеличиваются в размерах, кожа над ними отекает, краснеет, становится горячей на ощупь. Температура тела повышается до 37-38 градусов, появляются слабость, недомогание, быстрая утомляемость.
Внесуставные
Внесуставные признаки реактивного артрита возникают перед суставными. Вначале развевается уретрит — воспаление стенок мочеиспускательного канала. Для патологии характерны болезненные ощущения, жжение, зуд при опорожнении мочевого пузыря. Учащаются позывы к мочеиспусканию, при этом отделяется незначительное количество мочи.
Вскоре к уретриту присоединяется конъюнктивит. Веки краснеют, отекают, воспаляется слизистая, появляются светобоязнь, зрительные расстройства, перед глазами мелькают черные точки, цветные пятна.
К какому врачу обратиться
Лечением реактивного артрита занимается ревматолог. Но так как самостоятельно установить причину болей в суставах маловероятно, то целесообразно обратиться к врачу общего профиля — терапевту. Он назначит необходимые диагностические мероприятия, а после изучения их результатов направит пациента к ревматологу. В обследовании, а также дальнейшем лечении могут принимать участие инфекционисты, венерологи, урологи, гинекологи, отоларингологи, гастроэнтерологи.
Методы диагностики болезни
Под симптомы реактивного артрита могут маскироваться другие патологии, поражающие суставы ног. Это деформирующий остеоартроз, в том числе гонартроз, инфекционный, ревматоидный, подагрический артрит, бурсит, тендовагинит, синовит. Поэтому проводится тщательная дифференциальная диагностика для исключения этих заболеваний, а также для выявления причины ухудшения самочувствия пациента.
Сбор анамнеза
Первичный диагноз может быть выставлен на основании сочетанного поражения глаз, мелких и крупных суставов ног, уретры. Значение также имеют данные анамнеза. На развитие реактивного артрита указывают недавно перенесенные или еще протекающие урогенитальные, кишечные, респираторные инфекции. Врач расспрашивает пациента о наличии аутоиммунных патологий у родственников, например, псориаза или анкилозирующего спондилоартрита.

Лабораторные исследования
Протекающий в организме воспалительный процесс обнаруживается на этапе проведения общеклинических анализов по увеличению уровня лейкоцитов, повышенной скорости оседания эритроцитов. В биохимической и серологической диагностике реактивного артрита наиболее востребован метод полимеразной цепной реакции, позволяющий установить видовую принадлежность инфекционных агентов.
Дополнительно исследуется синовиальная жидкость. Признаками патологии становятся ее низкая вязкость, повышенный уровень лейкоцитов, плохое формирование муциновых сгустков.

Инструментальные исследования
С помощью рентгенографии можно выявить признаки поражения суставов — сужение суставной щели, эрозии костных поверхностей. На выполненных в двух проекциях снимках визуализируются пяточные шпоры, паравертебральная оссификация, периостит костей стоп. В большинстве случаев не требуется проведение артроскопии.
Для более детального изучения суставных структур иногда назначается МРТ, позволяющая оценить состояние хрящей, мышц, связочно-сухожильного аппарата, нервных стволов, кровеносных сосудов.
Как проходит лечение реактивного артрита
Пациентам показана комплексная терапия патологии. Одновременно проводится лечение инфекции, спровоцировавшей развитие артрита, устранение симптомов поражения уретры, слизистой глаз и суставов. Основная задача терапии — достижение устойчивой ремиссии.
Медикаменты
В лечебные схемы включаются антибиотики, к которым патогенные микроорганизмы наиболее чувствительны. Чаще всего используются тетрациклины, макролиды, фторхинолоны, цефалоспорины, полусинтетические пенициллины. Для профилактики осложнений антибиотикотерапии применяются противогрибковые средства, гепатопротекторы, эубиотики, сбалансированные комплексы витаминов и микроэлементов.
| Группа препаратов для лечения реактивного артрита | Наименования лекарственных средств |
| Иммуносупрессоры | Азатиоприн, Сульфасалазин, Метотрексат |
| Ингибиторы ФНО | Этанерцепт, Инфликсимаб |
| Глюкокортикостероиды | Метилпреднизолон, Дипроспан, Флостерон, Дексаметазон |
| Нестероидные противовоспалительные средства | Диклофенак, Индометацин, Мелоксикам, Кеторолак, Нимесулид, Лорноксикам, Ибупрофен, Эторикоксиб, Целекоксиб, Рофекоксиб |
| Препараты для локального нанесения | Димексид, Вольтарен, Ортофен, Найз, Кеторол, Нурофен, Долгит, Быструмгель |
Физиолечение
В физиотерапии реактивного артрита применяются магнитотерапия, синусоидально-модулирующие токи, криотерапия, лазеротерапия, озокеритолечение, аппликации с парафином, УВЧ-терапия.
Для купирования выраженных болей проводится фонофорез или электрофорез с глюкокортикостероидами, анестетиками, витаминами группы B, хондропротекторами.

Оперативное лечение
Необходимости в хирургическом лечении пациентов не возникает. В некоторых случаях с помощью пункции из сустава извлекается экссудат, а его полость обрабатывается растворами с противомикробной и антисептической активностью.
Лечебная гимнастика и массаж
Занятия лечебной физкультурой проводятся под руководством врача ЛФК сразу после купирования сильных болей и острого воспаления. Целями ежедневного выполнения упражнений становятся укрепление мышц, улучшение кровообращения, повышение объема движений в суставах. Пациентам показаны неглубокие выпады и приседания, имитация езды на велосипеде в положении лежа.
Лечебная гимнастика всегда сочетается с сеансами классического, вакуумного, акупунктурного массажа. Во время процедур массажист воздействует на напряженные мышцы, выполняя разминания, поглаживания, вибрации. После проведения 10-20 сеансов устраняются болезненные ощущения, нарушения чувствительности, тугоподвижность, мышечные спазмы.

Народные методы
На стадии ремиссии врачи разрешают пациентам избавляться от остаточных дискомфортных ощущений с помощью народных средств. Используются мази домашнего приготовления, настои и отвары лекарственных трав, водочные и масляные настойки, компрессы. Их слабый терапевтический эффект обусловлен местнораздражающим, согревающим, отвлекающим действием.

Диета
Лечебная диета не является самостоятельным методом терапии реактивного артрита. Ее соблюдение не позволяет снижать выраженность симптоматики, ослаблять воспалительные процессы. Ревматологи рекомендуют только исключить из рациона продукты с высоким содержанием жиров и алкоголь, провоцирующие обострение заболевания.
Возможные последствия
У каждого десятого пациента после перенесенного реактивного артрита наблюдается деформация стоп, развивается плоскостопие. При отсутствии врачебного вмешательства хронический воспалительный процесс приводит к постепенному разрушению хрящевых и костных структур, провоцирует появления деформирующего артроза. В результате частичного или полного сращения суставной щели возникает анкилоз, или обездвиживание сустава.
Прогноз заболевания
Только в 35% диагностированных случаев можно говорить о полном излечении. Симптомы патологии исчезают в течение 5-6 месяцев и больше не появляются. Примерно у такого же количества больных отмечены рецидивы артрита спустя несколько лет. У 25% пациентов патология медленно, но упорно прогрессирует. К тяжелому поражению суставов и позвоночного столба течение реактивного артрита приводит в 5% случаев.
Меры профилактики
Основная профилактика заболевания исключается в предупреждении развития урогенитальных или кишечных инфекций. Если не удалось избежать заражения, то необходимо обратиться за медицинской помощью при первых признаках патологии. Врачи рекомендуют также 1-2 раза в год проходить полное обследование, особенно при наличии у родственников каких-либо аутоиммунных заболеваний.
Похожие статьи
Как забыть о болях в суставах и артрите?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРИТА существует! Читать далее >>>
загрузка…
Источник
Что такое реактивный артрит?
Реактивный артрит – это воспалительное негнойное заболевание суставов, которое развивается после острой кишечной или мочеполовой инфекции.
Как часто встречается реактивный артрит?
Среди ревматических болезней реактивный артрит является самым распространенным заболеванием. Его распространенность составляет 86,9 человек на 100 тысяч детей. Чаще всего заболевают мальчики-подростки и молодые мужчины.
Почему возникает реактивный артрит?
Одной из наиболее частых причин развития реактивных артритов является хламидийная инфекция. В детском возрасте хламидийные артриты составляют до 80%. Дети и взрослые могут заражаться хламидиями при контакте с людьми – носителями инфекции, с также от животных (кошек, собак), птицы. Заражение происходит воздушно-капельным, воздушно-пылевым, половым, контактно-бытовым путем, а также во время прохождения плода через инфицированные родовые пути матери.
Вторыми по частоте встречаемости возбудителями реактивного артрита являются кишечные микроорганизмы. К возбудителям кишечного реактивного артрита относят иерсинии, сальмонеллы, шигеллы, кампилобактер.
Как проявляется реактивный артрит?
Обычно при расспросе больного можно выяснить, что за 1-3 недели до появления суставных проявлений больной перенес ОРЗ, кишечное расстройство или отмечались нарушения мочеиспускания (болезненность, учащение мочеиспусканий). Сам реактивный артрит начинается остро, повышается температура, ухудшается общее состояние. Поражаются крупные суставы нижних конечностей — коленные, голеностопные, пяточные, плюснефаланговые и межфаланговые, реже суставы рук.
Чаще всего воспаляются суставы нижних конечностей, особенно пальцев стоп, где также развивается отек, распространяющийся на весь палец, и синюшная или багрово-синюшная окраска кожи (палец становится похожим на сосиску или редиску). Помимо артритов, характерно развитие энтезопатий — воспаления сухожилий в местах их прикрепления к костям, особенно часто в пяточной области. У некоторых больных возможно появление болей в области позвоночника. Во многих случаях реактивный артрит непродолжителен (от нескольких дней до нескольких недель), проходит на фоне лечения, но у некоторых больных может стать хроническим.
При болезни Рейтера — типичной форме реактивного артрита, наряду с суставными проявлениями отмечаются признаки уретрита и поражения глаз (конъюнктивит и более тяжелые формы).
Варианты поражение глаз при болезни Рейтера могут быть следующими: конъюнктивит (воспаление конъюнктивы глаза) — чаще всего не гнойный, с необильным отделяемым, быстро проходящий; рецидивирующий иридоциклит (воспаление радужки и реснитчатого тела) – разновидность увеита с благоприятным течением; панувеиты (воспаление всех слоев сосудистой оболочки глаза – радужки, ресничатого тела, хориоидеи) с отслойкой сетчатки, вплоть до потери зрения.
Для увеита характерно покраснение глаз, светобоязнь, слезотечение, проходящее снижение или затуманивание зрения, изменением цвета глаза, изменение формы и величины зрачка.
Внесуставные проявления характеризуются поражением кожи чаще в виде сыпи, слизистых оболочек полости рта (стоматит), сердца, периферической нервной системы (неврит); кожи (куратодермия).
Опасен ли реактивный артрит?
Прогноз для жизни и длительного сохранения функциональной способности в целом благоприятный.
Факторами неблагоприятного прогноза при реактивном артрите считаются: частые обострения суставного синдрома, наследственная предрасположенность к ревматическим заболеваниям, носительство HLA-B27 антигена, неэффективность противовоспалительной и антибактериальной терапии.
Смертельные исходы при реактивном артрите встречаются редко, основная причина – развитие осложнений, в частности поражение сердца (кардит, миокардит).
Для уменьшения риска развития осложнений и предотвращения перехода острого течения реактивного артрита в хронический необходимо своевременное и адекватное лечение инфекционного процесса воспалительного процесса, что требует постоянного наблюдения врача- ревматолога.
Как диагностируют реактивный артрит?
Диагноз болезни Рейтера или реактивного артрита ставится на основании данных о предшествующей инфекции, анализа особенностей клинической картины, данных лабораторных и инструментальных методов обследования и результатов на наличие возбудителя.
Какие существуют методы лечения реактивного артрита?
Целью лечения при реактивном артрите является ликвидация инфекционного агента, излечение или достижение стойкой клинико-лабораторной ремиссии.
Лечение больного реактивным артритом должно проводиться в условиях специализированного стационара. Лечение реактивного артрита консервативное и включает в себя использование антибактериальных препаратов, нестероидных противовоспалительных средств, по показаниям глюкокортикоидов. В период стихания острых воспалительных явлений показаны ЛФК, массаж.
Одним из основных методов лечения является назначение антибактериальных препаратов. Так как хламидия является микроорганизмом с особым типом жизнедеятельности, то выбор антибактериальных препаратов ограничен. К таким антибиотикам относятся макролиды, тетрациклины и фторхинолоны.
Однако, тетрациклины и фторхинолоны достаточно токсичны, обладают побочными эффектами, которые ограничивают их применение в детской практике. В связи с этим наиболее часто для лечения хламидиоза у детей используются макролиды. У детей старше 8 лет возможно использование тетрациклинов.
Терапия антибиотиком более эффективна в острой стадии синдрома Рейтера.
При затяжном и хроническом течении реактивного артрита терапия антибиотиками оказывается недостаточно эффективной.
У больных с хроническим течением реактивного артрита иммунная система функционирует неадекватно, патологические реакции преобладают над защитными. Учитывая эти особенности, для лечения хронического хламидийного артрита используют различные иммуномодулирующие средства. Однако, их применение должно быть чрезвычайно аккуратным, только по назначению врача.
Для лечения реактивных артритов хламидийной этиологии у детей разработаны и схемы терапии с использованием Тактивина, глюкозаминилмурамилдипептид, N-окси поли-1,4-этиленпиперазина. Назначение иммуномодуляторов стимулирует защитные свойства организма и повышает общую сопротивляемость.
Назначение антибиотиков и иммуномодуляторов, не решает общей проблемы лечения реактивного артрита. Так как исчезновение хламидий из мочеполовых органов еще не означает полного излечения. Компоненты (антигены) микроорганизмов сохраняются дольше, чем сам возбудитель. Необходимы контрольные исследования через один, два, три месяца после окончания лечения. При необходимости возможны повторные курсы антибиотиков и иммуномодуляторов. Принять решение о необходимости повторного курса может принять только врач.
Всем детям с реактивным артритом, у которых выявляются антитела к бактериям кишечной группы в диагностических титрах или при бактериологическом обследовании кала высеваются бактерии кишечной группы, целесообразно проведение антибактериальной терапии. Препаратами выбора являются аминогликозиды.
Кроме терапии направленной на ликвидацию инфекции, назначается симптоматическая терапия.
Нестероидные противовоспалительные препараты. Назначаются с целью уменьшения болевого синдрома всем пациентам. Препараты назначаются на острый период. Доза препарата рассчитывается в зависимости от возраста и веса больного.
Стероидные противовоспалительные препараты. Наиболее мощным и быстрым противовоспалительным эффектом обладают глюкокртикостероиды. Они являются препаратами выбора при необходимости быстро купировать активность заболевания, болевой синдром, развивающиеся осложнения. Основной путь введения глюкокортикоидов при реактивном артрите – внутрисуставно.
Иммуноподавляющие препараты. При непрерывном обострении суставного синдрома, наличии энтезопатий, ограничении подвижности позвоночника (ребенок не достает кончиками пальцев рук до пола более 15см), воспалительных изменений в анализах крови и неэффективности стандартной терапии, — показано назначение иммуноподавляющих препаратов. Препаратом выбора является Сульфасалазин. Назначается и отменяется только врачом. Лечение проводится длительно (годами), под контролем показателей общего и биохимического анализов крови для предотвращения развития побочных эффектов.
Первичная профилактика – не разработана. Основная направленность — предупреждение развития заболевания:
- Здоровый образ жизни
- Санация очагов инфекции.
- Соблюдение правил личной гигиены
- Лечение родителей от хламидиоза
- Иммуногенетическое консультирование и выявление родителей носителей HLA-B27 антигена
- Планирование семьи
Вторичная профилактика – предупреждение рецидивов заболевания
- Здоровый образ жизни
- Соблюдение правил личной гигиены
- Ранее обращение к врачу
- Выполнение рекомендаций врача-ревматолога
- Не заниматься самолечением
Источник


