Реактивный артрит классификация по воз
К группе артритов, связанных с инфекцией, относятся заболевания, развившиеся после:
Развитие постэнтероколитических реактивных артритов связано, как правило, с эпидемическими вспышками кишечных инфекций. Проявления острой кишечной инфекции продолжаются не более 1-2 нед. и могут купироваться самостоятельно без применения антибактериальной терапии. Ведущим в клинической картине является поражение опорно-двигательного аппарата, при этом моноартрит наблюдается в 11 % случаев, олигоартрит — в 39 % и полиартрит — в 50 %. Артрит, как правило, развивается через 1-3 нед. после энтероколита и крайне редко одновременно с ним. Начало острое, с типичной локализацией в суставах нижних конечностей, но иногда могут вовлекаться и мелкие суставы кистей, лучезапястные и локтевые суставы. Нередко развиваются кожные изменения по типу узловатой эритемы, конъюнктивит, у 25-30 % больных — острый увеит (ирит, иридоциклит). В большинстве случаев наблюдается полное обратное развитие артрита, иногда заболевание переходит в хроническую форму.
Урогенитальные реактивные артритыразвиваются спустя 1-6 нед. после появления мочеполовой инфекции. Как правило, в патологический процесс вовлекаются крупные суставы нижних конечностей — коленные и голеностопные — по типу асимметричного моно- или олигоартрита. При прогрессировании заболевания возможны множественные поражения суставов с их последовательным вовлечением снизу вверх («лестничный» тип поражения), а также переходом с одной стороны на другую (симптом «спирали»). Довольно часто поражаются мелкие суставы стоп с развитием «сосискообразной» дефигурации пальцев за счет параартикулярного отека. Кожа над пораженными суставами приобретает красноватый или цианотичный оттенок, температура ее повышается.
Наряду с поражением суставов возможно развитие бурситов, тендовагинитов, энтезопатий. Последние характеризуются воспалительным процессом в энтезах (местах прикрепления к кости сухожилий, связок и суставных капсул). Наиболее часто встречаются энтезопатии пяточных областей (энтезиты ахиллова сухожилия, подошвенного апоневроза, ахиллотендинит, бурситы и др.). По данным различных авторов, энтезопатии пяточных областей выявляются у 30-85 % HLA-B27+ больных урогенитальными РеА, особенно характерны они для синдрома Рейтера. Пациенты предъявляют жалобы на боли в пяточной области при движениях, вынужденное изменение походки. При поражении суставов предплюсны и связочного аппарата стоп со временем формируется «плоская» стопа. Рентгенологически определяются признаки периостита, эрозии пяточных костей, при хроническом течении заболевания нередко формируются пяточные «шпоры».
У больных реактивным артритом возможно также поражение кожи и слизистых оболочек в виде баланита, баланопостита, малоболезненных эрозий слизистой ротовой полости, глоссита. При хроническом течении заболевания нередко наблюдается односторонний сакроилеит, появление болей в позвоночнике, которые обусловлены воспалительным процессом в фасеточных суставах, а также местах прикрепления связок к телам позвонков. При хроническом реактивном артрите на рентгенограммах определяются паравертебральные оссификации.
Наиболее частыми внесуставными проявлениями реактивного артрита являются лихорадка, периферическая лимфоаденопатия, снижение массы тела, гипотрофия мышц, нормо- или гипохромная анемия. Из висцеральных поражений при реактивном артрите могут также встречаться миокардит с развитием АВ-блокады различной степени, экстрасистолии, перикардит, протекающие относительно благоприятно и, как правило, не сопровождающиеся развитием сердечной недостаточности. Иногда развивается аортит и аортальный вальвулит с формированием аортального порока. При длительном течении реактивного артрита с высокой степенью активности возможно развитие иммунокомплексного гломерулонефрита, амилоидоза почек, полиневрита и др.
Синдром Рейтера (болезнь Рейтера, уретроокулосиновиальный синдром) в настоящее время рассматривается как один из вариантов реактивного артрита. При этом выделяют две формы заболевания — спорадическую (венерическую), которая развивается при инфицировании С. trachomatis, и эпидемическую, вызываемую иерсиниями, шигеллами, сальмонеллами и др.
Клинически синдром Рейтера проявляется серонегативным асимметричным олиго- или моноартритом с уретритом (простатитом у мужчин и вагинитом или цервицитом у женщин) и глазными симптомами (конъюнктивитом, передним увеитом), что составляет классическую «триаду Рейтера». При наличии поражений кожи и слизистых оболочек (баланита, кератодермии, изъязвлений слизистой ротовой полости и др.) диагностируют «тетраду Рейтера». У подавляющего большинства больных с синдромом Рейтера обнаруживается антиген HLA-B27.
Первые клинические проявления заболевания обычно возникают через 2-4 нед. после перенесенной инфекции. Для развернутой стадии заболевания характерно поражение суставов, которое носит, как правило, асимметричный характер, при этом в патологический процесс вовлекаются крупные суставы нижних конечностей (коленные, голеностопные), суставы стоп, иногда крупные суставы верхних конечностей. Появление энтезопатий связано с развитием воспалительного процесса в местах прикрепления сухожилий к кости. Суставные эрозии не характерны, однако возможно их появление при хроническом течении заболевания. Иногда наблюдается гиперкератоз ногтей, ахиллобурсит и подошвенный фасцит. У 40 % больных диагностируется сакроилеит (чаще всего односторонний).
Из внесуставных проявлений возможно развитие лихорадки, поражений глаз, перемежающихся выделений из уретры, иногда диагностируется кольцевидный баланит. Поражения глаз чаще всего проявляются одно- или двусторонним конъюнктивитом, который характеризуется волнообразным течением с периодами обострения до 3-7 дней, иногда развитием увеита, иридоциклита, кератита и эписклерита. Характерными клиническими проявлениями синдрома Рейтера являются поражения кожи и слизистой оболочки, наблюдающиеся у 50-75 % больных. Наиболее часто это баланит, бленнорагическая кератодермия ладоней и подошв, эрозии слизистой оболочки полости рта, полиморфная эритема, уртикарная или узелковая сыпь, поражение ногтей и др.
Продолжительность первичных случаев реактивного артрита составляет в среднем 3-6 мес., однако часто (в 20-30 % случаев) заболевание приобретает хроническое течение. Урогенитальным реактивным артритам присуще более частое рецидивирование, что объясняется как особенностями инфекционного агента, так и возможностью реинфицирования.
Болезни суставов
В.И. Мазуров
Источник
К группе артритов, связанных с инфекцией, относятся заболевания, развившиеся после:
Развитие постэнтероколитических реактивных артритов связано, как правило, с эпидемическими вспышками кишечных инфекций. Проявления острой кишечной инфекции продолжаются не более 1-2 нед. и могут купироваться самостоятельно без применения антибактериальной терапии. Ведущим в клинической картине является поражение опорно-двигательного аппарата, при этом моноартрит наблюдается в 11 % случаев, олигоартрит — в 39 % и полиартрит — в 50 %. Артрит, как правило, развивается через 1-3 нед. после энтероколита и крайне редко одновременно с ним. Начало острое, с типичной локализацией в суставах нижних конечностей, но иногда могут вовлекаться и мелкие суставы кистей, лучезапястные и локтевые суставы. Нередко развиваются кожные изменения по типу узловатой эритемы, конъюнктивит, у 25-30 % больных — острый увеит (ирит, иридоциклит). В большинстве случаев наблюдается полное обратное развитие артрита, иногда заболевание переходит в хроническую форму.
Урогенитальные реактивные артриты развиваются спустя 1-6 нед. после появления мочеполовой инфекции. Как правило, в патологический процесс вовлекаются крупные суставы нижних конечностей — коленные и голеностопные — по типу асимметричного моно- или олигоартрита. При прогрессировании заболевания возможны множественные поражения суставов с их последовательным вовлечением снизу вверх («лестничный» тип поражения), а также переходом с одной стороны на другую (симптом «спирали»). Довольно часто поражаются мелкие суставы стоп с развитием «сосискообразной» дефигурации пальцев за счет параартикулярного отека. Кожа над пораженными суставами приобретает красноватый или цианотичный оттенок, температура ее повышается.
Наряду с поражением суставов возможно развитие бурситов, тендовагинитов, энтезопатий. Последние характеризуются воспалительным процессом в энтезах (местах прикрепления к кости сухожилий, связок и суставных капсул). Наиболее часто встречаются энтезопатии пяточных областей (энтезиты ахиллова сухожилия, подошвенного апоневроза, ахиллотендинит, бурситы и др.). По данным различных авторов, энтезопатии пяточных областей выявляются у 30-85 % HLA-B27+ больных урогенитальными РеА, особенно характерны они для синдрома Рейтера. Пациенты предъявляют жалобы на боли в пяточной области при движениях, вынужденное изменение походки. При поражении суставов предплюсны и связочного аппарата стоп со временем формируется «плоская» стопа. Рентгенологически определяются признаки периостита, эрозии пяточных костей, при хроническом течении заболевания нередко формируются пяточные «шпоры».
У больных реактивным артритом возможно также поражение кожи и слизистых оболочек в виде баланита, баланопостита, малоболезненных эрозий слизистой ротовой полости, глоссита. При хроническом течении заболевания нередко наблюдается односторонний сакроилеит, появление болей в позвоночнике, которые обусловлены воспалительным процессом в фасеточных суставах, а также местах прикрепления связок к телам позвонков. При хроническом реактивном артрите на рентгенограммах определяются паравертебральные оссификации.
Наиболее частыми внесуставными проявлениями реактивного артрита являются лихорадка, периферическая лимфоаденопатия, снижение массы тела, гипотрофия мышц, нормо- или гипохромная анемия. Из висцеральных поражений при реактивном артрите могут также встречаться миокардит с развитием АВ-блокады различной степени, экстрасистолии, перикардит, протекающие относительно благоприятно и, как правило, не сопровождающиеся развитием сердечной недостаточности. Иногда развивается аортит и аортальный вальвулит с формированием аортального порока. При длительном течении реактивного артрита с высокой степенью активности возможно развитие иммунокомплексного гломерулонефрита, амилоидоза почек, полиневрита и др.
Синдром Рейтера (болезнь Рейтера, уретроокулосиновиальный синдром) в настоящее время рассматривается как один из вариантов реактивного артрита. При этом выделяют две формы заболевания — спорадическую (венерическую), которая развивается при инфицировании С. trachomatis, и эпидемическую, вызываемую иерсиниями, шигеллами, сальмонеллами и др.
Клинически синдром Рейтера проявляется серонегативным асимметричным олиго- или моноартритом с уретритом (простатитом у мужчин и вагинитом или цервицитом у женщин) и глазными симптомами (конъюнктивитом, передним увеитом), что составляет классическую «триаду Рейтера». При наличии поражений кожи и слизистых оболочек (баланита, кератодермии, изъязвлений слизистой ротовой полости и др.) диагностируют «тетраду Рейтера». У подавляющего большинства больных с синдромом Рейтера обнаруживается антиген HLA-B27.
Первые клинические проявления заболевания обычно возникают через 2-4 нед. после перенесенной инфекции. Для развернутой стадии заболевания характерно поражение суставов, которое носит, как правило, асимметричный характер, при этом в патологический процесс вовлекаются крупные суставы нижних конечностей (коленные, голеностопные), суставы стоп, иногда крупные суставы верхних конечностей. Появление энтезопатий связано с развитием воспалительного процесса в местах прикрепления сухожилий к кости. Суставные эрозии не характерны, однако возможно их появление при хроническом течении заболевания. Иногда наблюдается гиперкератоз ногтей, ахиллобурсит и подошвенный фасцит. У 40 % больных диагностируется сакроилеит (чаще всего односторонний).
Из внесуставных проявлений возможно развитие лихорадки, поражений глаз, перемежающихся выделений из уретры, иногда диагностируется кольцевидный баланит. Поражения глаз чаще всего проявляются одно- или двусторонним конъюнктивитом, который характеризуется волнообразным течением с периодами обострения до 3-7 дней, иногда развитием увеита, иридоциклита, кератита и эписклерита. Характерными клиническими проявлениями синдрома Рейтера являются поражения кожи и слизистой оболочки, наблюдающиеся у 50-75 % больных. Наиболее часто это баланит, бленнорагическая кератодермия ладоней и подошв, эрозии слизистой оболочки полости рта, полиморфная эритема, уртикарная или узелковая сыпь, поражение ногтей и др.
Продолжительность первичных случаев реактивного артрита составляет в среднем 3-6 мес., однако часто (в 20-30 % случаев) заболевание приобретает хроническое течение. Урогенитальным реактивным артритам присуще более частое рецидивирование, что объясняется как особенностями инфекционного агента, так и возможностью реинфицирования.
Болезни суставов
В.И. Мазуров
Источник
 Термином «реактивный артрит» называется особое поражение в области суставов, которое связано с ранее перенесенными инфекционными заболеваниями. Хотя по своим механизмам воспалительный процесс внутри суставов очень похож, но патогенных объектов, которые могут инициировать поражение, выделено немало. В отдельной ситуации типичные симптомокомплексы будут вынесены в отдельную форму патологии. Так, к примеру, реактивное поражение суставов на фоне хламидийной инфекции, при котором дополнительно поражается еще и орган зрения, относят к термину синдром Рейтера.
Термином «реактивный артрит» называется особое поражение в области суставов, которое связано с ранее перенесенными инфекционными заболеваниями. Хотя по своим механизмам воспалительный процесс внутри суставов очень похож, но патогенных объектов, которые могут инициировать поражение, выделено немало. В отдельной ситуации типичные симптомокомплексы будут вынесены в отдельную форму патологии. Так, к примеру, реактивное поражение суставов на фоне хламидийной инфекции, при котором дополнительно поражается еще и орган зрения, относят к термину синдром Рейтера.
Оглавление:
1. Причины развития реактивных артритов
— Роль хламидиоза
— Мочеполовые инфекции различного типа
— Возбудители кишечных инфекций
— Респираторные инфекции
— Генерализованные (системные) инфекции
— Поствакцинальные артриты
2. Симптомы разных видов реактивных артритов
3. Классификация реактивных артритов
4. Диагностика
5. Лечение реактивных артритов
Важно
Группа реактивных артритов относится к категории ревматологических патологий, поэтому лечение проводится только в профильных отделениях или у врача-ревматолога в поликлинике.
Подобное осложнение можно ожидать примерно у 3% пациентов после различных кишечных инфекций, а также примерно у 1% мочеполовых поражений. Такая форма артрита типична для возрастной группы от 20-ти до 40-ка лет, примерно в 10 раз чаще ими страдают лица мужского пола. Также прослеживаются определенные географические особенности, которые связаны с распространением определенных возбудителей, способных поражать суставы. Некоторые народности имеют предрасположенность к реактивным формам артритов на уровне генов. По данным статистики, в нашей стране распространение данной формы суставных поражений колеблется в пределах 6-8%.
Причины развития реактивных артритов
По своей природе поражение суставов, возникающее при реактивных артритах, вызывается изменением активности собственной иммунной системы. После перенесенных инфекций образуется класс антител, агрессивно реагирующих на соединительную ткань, выстилающую сустав изнутри. Подобные антитела начинают синтезироваться при инфекциях, так как некоторые возбудители по составу своих клеточных белков могут имитировать состав синовиальных оболочек. Есть группа инфекций, на фоне которых возможно развитие реактивного артрита у части пациентов.
Обратите внимание
По сути, иммунитет ошибочно атакует суставные ткани, принимая их, в силу схожести белков, как бактерии или вирусы. Немалую роль в этом процессе играют гены пациента, которые контролируют структуру белка в составе соединительной ткани. На сегодня уже отчетливо доказано, что чаще от таких артритов страдают те, у кого в семье были похожие случаи.
Артриты развиваются не сразу, а спустя некоторое время, по мере распознавания иммунной системой опасных областей соединительной ткани и синтеза к ним антител. В среднем, первые поражения суставов определяются в период от 2-3 недель до 2-х месяцев.
Наиболее частыми причинами реактивных артритов можно считать:
- Хламидийные инфекции;
- Мочеполовые инфекции, в том числе группу ИППП;
- Кишечные поражения инфекционной природы;
- Респираторные поражения;
- Некоторые системные, генерализованные инфекции.
Роль хламидиоза
Среди всех возбудителей хламидии имеют особое строение, они похожи на бактерии, но паразитируют внутри клеток. Для людей опасны только три варианта паразитов — C.psittaci, pneumoniae или trachomatis, которые играют роль в формировании артритов и поражений глаз. В 90% случаев урогенитального хламидиоза выявляют С. Trachomatis, и они же запускают аутоиммунное поражение суставов, так как содержат особые белки. При попадании хламидий в мочеполовую систему женщин или мужчин формируются воспаление и поражение суставов и зрительного аппарата.
Мочеполовые инфекции различного типа
Иногда провокаторами поражений могут становиться микоплазма или уреаплазма, микроорганизмы, передаваемые половым путем или поражающие мочевую систему. Они также обладают рядом белков, которые заставляют иммунную систему атаковать собственные ткани, включая суставы. Какие-либо другие органы или ткани поражаются крайне редко.
Возбудители кишечных инфекций
Такое осложнение как реактивный артрит возможно после кишечных инфекций, вызванных некоторыми видами бактерий, приводящих к воспалительным поражениям кишечника. Преимущественно источником микробов становится зараженная вода или продукты питания, грязные руки. Некоторые возбудители устойчивы к факторам внешней среды, при попадании в просвет кишки провоцируют воспаление, запускают аутоиммунные реакции. Наиболее опасными из возбудителей становятся – сальмонелла, шигеллы или иерсинии. Поражений глаз или других тканей при них нет, типично развитие воспалительных процессов в кишечнике и поражение суставных поверхностей. Важно тщательное лечение инфекций, чтобы полностью уничтожить возбудителя и не поддерживать синтез антигенов.
Респираторные инфекции
Примерно в 5-10% случаев реактивного артрита провокаторами изменений могут стать возбудители респираторной инфекции. Это обычно грипп или некоторые иные вирусы, провоцирующие ОРВИ. Хотя белки вирусов могут напоминать человеческие, для развития суставных поражений нужна предрасположенность.
Генерализованные (системные) инфекции
Крайне редко реактивный артрит может стать последствием перенесенного вирусного гепатита или имеющейся инфекции ВИЧ, некоторых хронических микробных патологий. Основной механизм поражения суставов един – запуск аутоиммунного воспаления внутри сустава с атакой на соединительную ткань. Сами возбудители внутри суставов не определяются, воспаление провоцируют только собственные антитела.
Поствакцинальные артриты
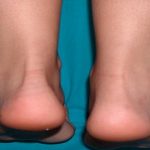 В редких случаях возможны реактивные артриты после проведения вакцинации, процент встречаемости до 0.5% от всех случаев. Суставы поражаются за счет активизации иммунной системы антигенами микробов или вирусов, находящихся в составе вакцины. Обычно суставы поражаются примерно через 3-4 недели после прививки, возможно общее недомогание и слабая лихорадка, снижение аппетита. Симптомы артрита выражены умеренно, исчезают в течение двух недель, но важно пройти обследование у врача. Наиболее вероятно развитие таких реакций на АКДС, КПК или противотуберкулезную вакцину.
В редких случаях возможны реактивные артриты после проведения вакцинации, процент встречаемости до 0.5% от всех случаев. Суставы поражаются за счет активизации иммунной системы антигенами микробов или вирусов, находящихся в составе вакцины. Обычно суставы поражаются примерно через 3-4 недели после прививки, возможно общее недомогание и слабая лихорадка, снижение аппетита. Симптомы артрита выражены умеренно, исчезают в течение двух недель, но важно пройти обследование у врача. Наиболее вероятно развитие таких реакций на АКДС, КПК или противотуберкулезную вакцину.
Симптомы разных видов реактивных артритов
Обычно первые проявления реактивных артритов формируются на протяжении 2-6 недель с момента инфекции или вакцинации. Это время необходимо для распознавания иммунной системой чужеродных антигенов и запуска достаточных объемов антител, которые поражают соединительную ткань внутри суставов. У части пациентов симптомы артрита возможны параллельно с инфекцией, особенно при повторном заражении одной и той же инфекцией. Это типично для хламидиоза или кишечных инфекций. Проявления можно разделить на группы:
- Общеинфекционные;
- Суставные симптомы;
- Сопутствующие;
- Кожные поражения;
- Синдром Рейтера;
- Поражения внутренних органов.
Среди общеинфекционных можно выделить повышение температуры как реакции на воспаление, причем характер лихорадки постоянный, без суточных колебаний, не превышающий 38,0℃. Может возникать потеря массы тела, расстройства сна и мышечная слабость.
Возможны признаки хронических инфекций, на фоне которых развиваются проявления артрита. Они могут иметь как выраженный, так и едва заметный характер. Это циститы, уретриты, нарушения менструального цикла, боль в области малого таза, расстройства мочеиспускания, нарушения стула, тошнота или рвота, болезненность в области живота, вздутие и метеоризм. Также возможны кашель, одышка, насморк, першение в горле, чихание, изменения голоса.
Поражения суставов имеют типичные симптомы, с жалобами на которые пациенты чаще всего обращаются к врачу. Они возникают спустя некоторые время с начала болезни, по силе и интенсивности нарастают медленно, на протяжении нескольких дней. Страдают в основном суставы конечностей – коленный, стопа, локти. Для этой формы артритов не типично симметричного поражения, одновременно могут быть поражены до 3-4 суставов. Изначально страдают самые мелкие, на пальцах ног, затем поражение поднимается выше. Характерны:
- Умеренная болезненность внутри сустава, сильнее боль бывает по утрам, усиливается при активном движении;
- Отечность суставов, заметная невооруженным взглядом, прощупывание выявляет уплотнение и отечность тканей;
- Кожа вокруг сустава краснеет, на ощупь она теплее окружающих тканей, что связано с воспалением, притоком крови к пораженной зоне.
Могут также вовлекаются в процесс суставные сумки или сухожилия, с развитием бурситов и тендовагинитов, на подошве может возникать фасциит, что затрудняет нормальную ходьбу, пациент прихрамывает на пораженную ногу.
Возможны реакции лимфоузлов, расположенных неподалеку от пораженного сустава, они увеличены из-за воспаления и отека, усиления оттока лимфы от воспаленных тканей. Лимфоузлы обычно подвижны и безболезненны.
У части людей симптомы выражены не резко, у других – прогрессируют и поражают все больше суставов, в среднем при полиартрите проявления длятся до 6-8 недель.
Нередко реактивные артриты затрагивают колено, голеностоп, пальцевые суставы на стопах и кистях, локти или запястья, межпозвоночные суставы, нижнечелюстные.
Синдром рейтера помимо поражений суставов включает в себя признаки мочеполовой инфекции, поражения преимущественно уретры, воспалительного поражения глаз и суставов.
В редких случаях возможны проявления со стороны кожи – это краснота и эрозии, бляшки, похожие на псориатические или уплотненные участки кожи. Возможно утолщение и шелушение, огрубение эпидермиса, особенно в области ладоней и стоп.
У отдельных людей аутоиммунное поражение затрагивает не только суставы, но и почки, нервные волокна с развитием полиневрита, сердечную мышцу.
Классификация реактивных артритов
Исходя из имеющихся симптомов и тяжести поражения суставов, можно выделить:
- Моноартрит – затронут единственный сустав,
- Олигоартрит – поражено до 4 суставов;
- Полиартрит – вовлечены более 6-7 суставов.
По течению патологии выделяется:
- Острый реактивный артрит, проходящий на протяжении месяца;
- Затяжной процесс, с длительностью до полугода;
- Хроническое поражение, длящееся более 6-12 месяцев.
Диагностика
Сегодня нет единого алгоритма для определения такой формы артрита, особенно в сочетании с общими симптомами и дополнительными жалобами. Во многом врач ориентируется на жалобы пациента, данные о перенесенном недавно заболевании инфекционного характера и данные анамнеза с указанием на проблемы с суставами по линии близкой родни. Важен тщательный осмотр пациента и подробная беседа с ним, уточняющие вопросы и подробное выяснение всех имеющихся влияний извне.
При осмотре пациента врач уточняет – какие суставы болят, отмечает их внешние изменения, отечность, красноту и изменения кожи, проблемы подвижности, дополнительные проявления. Важно отменить несимметричность поражений, вовлечение суставной сумки и сухожилий. Дополнительно могут быть поражения кожи, слизистых рта и глаз, гениталий.
Важно уточнить, были ли недавно проблемы с мочеиспусканием, рези при опорожнении пузыря, дискомфорт при интимной близости. Важно расспросить обо всех недавних симптомах – диарее, запоре, рвоте, выделениях из влагалища или пениса, кашле, боли в горле.
Важно
Немалую роль в диагностике реактивных артритов играют лабораторные тесты – исследования мочи и крови, копрограмма и дополнительные тесты.
По результатам тестов можно определить признаки инфекции, ее природу, воспалительный процесс и его остроту, возбудителей инфекции. Врач назначает:
- Общее исследование крови и биохимические тесты;
- Общее исследование мочи с посевами на флору;
- Исследование кала (копрограмма) и посевы;
- Серологические тесты, выявляющие антитела, дополнительные анализы с типированием антигенов;
- Пункцию сустава с забором и исследованием суставной жидкости.
Наряду с получением результатов анализов, показано также и проведение инструментальных исследований. Это поможет определить точный характер суставных повреждений. Обычно исследования назначают при затяжных или хронических суставных поражениях. Может быть применена:
- Рентгенографическая диагностика с выполнением снимков в нескольких проекциях;
- Ультразвуковое исследование суставов и изучение их строения;
- Атроскопическая диагностика, в том числе с забором жидкости или тканей на биопсию.
Все результаты тщательно анализируются врачом, чтобы поставить точный диагноз и степень тяжести, а также остроту процесса.
При выявлении определенных изменений в анализах и инструментальных тестах, диагноз реактивного артрита ставится под сомнение, проводятся прицельные тесты при выявлении:
- Повышенного уровня в крови пациента С-реактивного белка и ревматоидного фактора;
- При выявлении тофусов, узелков, связанных с отложением под кожей солей мочевой кислоты;
- Образования ревматоидных узелков на коже тела;
- Выявление псориатических бляшек на коже головы;
- При повышении концентрации О-антистрептолизина.
Лечение реактивных артритов
 Терапию проводят в ревматологических отделениях или поликлинике, под контролем ревматолога, при необходимости консультировать пациента будет инфекционист, офтальмолог или уролог. Важно, какие из симптомов также сопутствуют развитию артрита и насколько они выражены. Обычно при полиатритах острая стадия лечится стационарно с последующим долечиванием уже на дому под наблюдением врача. Госпитализация необходима при наличии сопутствующих болезней, ухудшении состояния на фоне лечения противовоспалительными препаратами, при подозрении на септические поражения, при необходимости проведения сложных процедур.
Терапию проводят в ревматологических отделениях или поликлинике, под контролем ревматолога, при необходимости консультировать пациента будет инфекционист, офтальмолог или уролог. Важно, какие из симптомов также сопутствуют развитию артрита и насколько они выражены. Обычно при полиатритах острая стадия лечится стационарно с последующим долечиванием уже на дому под наблюдением врача. Госпитализация необходима при наличии сопутствующих болезней, ухудшении состояния на фоне лечения противовоспалительными препаратами, при подозрении на септические поражения, при необходимости проведения сложных процедур.
Важно
Запрещено самолечение или применение народных средств, все препараты будет строго подбирать только врач.
Хотя антибиотики или противовирусные препараты подавляют инфекции, которые спровоцировали артриты, но они никак не влияют на воспаление суставов. Важно подавлять воспаление и как можно скорее выводить из тела антитела к собственным тканям. Поэтому первыми в терапии будут противовоспалительные препараты разных групп:
- Нестеродные (НПВС) лекарства в виде диклофенака, нимесулида, мелоксикама, ибупрофена или напроксена. Дозу подбирают по возрасту и весу, тяжести состояния. Помимо подавления воспаления препараты помогают в обезболивании и снятии красноты с отеком. Прием длится до 14 суток, возможны серьезные побочные эффекты, есть ряд противопоказаний к приему.
- Также применяют иммуносупрессивные препараты – метотрексат, сульфасалазин или азатиоприн, дозы подбирают строго индивидуально, под контролем анализов. Препараты подавляют синтез антител и активность иммунной системы, применимы только в крайне тяжелых ситуациях.
- Могут применяться гормональные препараты – глюкокортикоиды, в форме преднизолона или дексазона, которые активно подавляют воспаление, устраняют все его проявления, но имеют ряд побочных эффектов, снижают иммунитет, вызывают гормональные изменения.
Если поражен только один сустав, возможно введение гормональных препаратов, подавляющих воспаление, внутрь суставной полости. Обычно его проводят после артроскопии, предварительно промывая полость специальными растворами.
Дополнительно требуется консультирование у смежных специалистов и лечение имеющихся проявлений респираторных, половых или кишечных инфекций, если они принимают затяжное течение и на момент развития артрита они еще не устранены. Применимы антибиотики или противовирусные препараты, при хламидийной инфекции – особые группы антибиотиков (макролиды, тетрациклины или фторхинолоны).
Отдельно у офтальмолога лечится также поражение глаз при синдроме Рейтера. Показаны капли в глаза, прием препаратов внутрь параллельно с лечением суставов.
Тепловые процедуры при данной форме артрита, равно как и физиотерапия применяются крайне редко. На фоне выраженных поражений возможна иммобилизация сустава с использованием шины, затем применение лечебной физкультуры с массажами.
Парецкая Алена, врач, медицинский обозреватель
700 просмотров всего, 4 просмотров сегодня
Загрузка…
Источник


